Проблемы после воспалительных процессов в грудной клетке
Содержание:
Причины появления легочного сердца
Хроническое легочное сердце формируется при длительно существующей бронхоэктатической болезни, а также некоторых других заболеваниях дыхательной системы.
В зависимости от причин, вызывающих развитие легочного сердца, выделяется три формы данного патологического состояния:
- бронхолегочная;
- торакодиафрагмальная;
- васкулярная.
Кардиологи и пульмонологи выделяют три группы патологических состояний и заболеваний, которые способны приводить к развитию хронического легочного сердца:
- I группа: поражения бронхолегочного аппарата (хронический бронхит, пневмокониоз, бронхоэктатическая болезнь, легочный фиброз при туберкулезе легких, высотная гипоксемия, саркоидоз, бронхиальная астма, дерматомиозит, системная красная волчанка, муковисцидоз, альвеолярный микролитиаз, бериллиоз и др.);
- II группа: заболевания, сопровождающиеся патологическим нарушением подвижности грудной клетки (кифосколиоз, истощение, торакопластика, синдром Пиквика, ожирение, плевральный фиброз, болезнь Бехтерева, нервно-мышечные заболевания и др.);
- III группа: заболевания, приводящие к вторичным поражением сосудов легких (эмболии на фоне внелегочных тромбозов, легочная гипертензия, васкулиты, аневризмы со сдавливанием легочных сосудов, шистосомоз, легочный тромбоз, опухоли средостения, узелковый периартериит).
В течении этого патологического состояния выделяют три стадии. Перечислим их:
- доклиническая: может выявляться только после проведения инструментального диагностического исследования, проявляется признаками транзиторной артериальной гипертензии и симптомами перегрузки правого желудочка;
- компенсированная: сопровождается гипертрофией правого желудочка и постоянной легочной гипертензией, больного обычно беспокоят симптомы основного заболевания, признаков сердечной недостаточности не наблюдается;
- декомпенсированная: у больного появляются признаки правожелудочковой недостаточности.
По данным статистики ВОЗ, наиболее часто хроническое легочное сердце провоцируется такими заболеваниями:
- хронические инфекционные заболевания бронхиального дерева;
- бронхиальной астма (II-III стадии);
- пневмокониоз;
- эмфизема легких;
- поражение легочной ткани паразитами;
- тромбоэмболическая болезнь;
- деформации грудной клетки.
В 80% случаев к формированию легочного сердца приводит легочная гипертензия, вызываемая заболеваниями дыхательной системы. При торакодиафрагмальной и бронхолегочной форме данной патологии происходит заращение просвета сосудов соединительной тканью и микротромбами, сдавление легочных артерий и вен в зонах опухолевых или воспалительных процессов.
Такие структурные изменения артерий и вен малого круга кровообращения приводят к существенной перегрузке правого отдела сердца и сопровождаются увеличением размеров мышечной оболочки сосудов и миокарда правого желудочка. В стадии декомпенсации у больного начинают появляться дистрофические и некротические процессы в миокарде.
Этиология этого состояния изучена достаточно хорошо. Некоторые болезни сердечно-сосудистой и дыхательной системы могут спровоцировать легочное сердце. Кроме того, аутоиммунные отклонения приводят к появлению патологии. Причины острой, подострой и хронической формы легочного сердца несколько различны.
- пневмоторакс;
- тромбоэмболия;
- приступы астмы;
- обширные пневмонии.
К главным предрасполагающим факторам развития этой формы относятся:
- легочные васкулиты;
- рецидивирующая эмболия;
- гипертензия;
- фиброзирующий альвеолит;
- лимфогенный канцероматоз;
- онкологические процессы с метастазами;
- тяжелая бронхиальная астма;
- гипервентиляция.
Хронический вариант синдрома встречается очень часто. Это состояние может сопровождать самые разнообразные тяжелые заболевания. К главным причинам формирования хронического легочного сердца относятся:
- гипертензия;
- рецидивирующая тромбоэмболия;
- артериит;
- астма;
- эмфизема;
- хирургическое удаление части легкого;
- хронический бронхит;
- саркоидоз;
- туберкулезное поражение;
- пневмосклероз;
- гранулематоз;
- фиброзы;
- рестриктивные процессы;
- множественные кисты;
- травмы;
- заболевания позвоночника, сопровождающиеся деформацией;
- патологическое ожирение;
- спайки плевры.
Существует ряд факторов, которые способствуют развитию легочного сердца, при тех или иных серьезных аутоиммунных, сердечно-сосудистых и бронхиальных заболеваниях. Ухудшить положение и спровоцировать развитие такого осложнения могут вредные привычки, в том числе курение, пристрастие к алкоголю и наркотикам.
Рентгенологические методы
1.1.
Рентгенография органов грудной
клетки позволяет:
–
уточнить
характер поражения легких,
–
выявить
рентгенологические признаки увеличения
правых отделов сердца и легочной
гипертензии.
Рентгенографические
признаки ОЛС непостоянны
и малоспецифичны, поскольку даже при
массивных эмболиях легочной артерии
рентгенологические изменения в легких
могут отсутствовать. При ТЭЛА, как одной
из основных причин ОЛС, можно выявить:
–
высокое
и малоподвижное стояние купола диафрагмы
в области поражения легкого вследствие
уменьшения легочного объема в результате
появления ателектазов и воспалительных
инфильтратов;
–
обеднение
легочного рисунка (симптом Вестермарка);
–
дисковидные
ателектазы;
–
инфильтраты
легочной ткани (как проявление
инфаркт-пневмонии);
–
расширение
тени верхней полой вены вследствие
повышения давления наполнения правых
отделов сердца;
–
выбухание
ствола легочной артерии (вторая дуга
по левому контуру сердечной тени).
При ХЛС вследствие
длительного течения заболевания
рентгенологические изменения (признаки
увеличения правых отделов сердца и
легочной гипертензии) выявляются у всех
больных (Рис. 6).
Признаками увеличения
правых отделов сердца являются:
1.
уменьшение ретростернального пространства
(за счет увеличение размеров правого
желудочка),
2.
сужение ретрокардиального пространства
(за счет смещения дилатированным правым
желудочком левого).
Признаками легочной
гипертензии являются:
1.
выбухание ствола легочной артерии в
виде расширения II дуги левого контура
сердца,
2.
обеднение периферического сосудистого
рисунка легких за счет сужения мелких
легочных артерий,
3.
расширение корней легких.
1.2.
Ангиография легочных сосудов
(ангиопульмонография) –
позволяет определить локализацию тромба
при необходимости экстренной эмболэктомии
у больных с ТЭЛА (ОЛС). У больных с ХЛС в
рутинной клинической практике этот
метод исследования не применяется.
1.3.
При рентгенокимографии:
–
в
стадию компенсации ХЛС регистрируется
увеличение амплитуды сокращений и
расширение зон пульсации правого
желудочка и легочного ствола
–
в
стадии декомпенсации ХЛС тень его
расширяется вправо за счет дилатации
правого предсердия, зона пульсации
правого предсердия расширена, зубцы
правого желудочка деформированы,
амплитуда его пульсации снижена
1.4.
Спиральная компьютерная томография
органов грудной клетки (Рис.
7) позволяет выявить:
–
очаговую
или диффузную эмфизему,
–
определить
плотность легочной ткани,
–
размеры
легких и их соотношение во фронтальной
и сагиттальной плоскости,
–
перибронхиальный
и перивазальный склероз,
–
участки
уплотнения легочной паренхимы,
–
фиброз
корней,
–
размеры
и наличие обызвествления лимфоузлов
корней легких и средостения,
–
признаки
гидроторакса даже при минимальном
количестве жидкости в плевральных
полостях,
–
состояние
плевры, ее толщину, наличие плевральных
спаек,
–
визуализировать
тромбы в легочных артериях,
–
для
уточнения диагноза можно дублировать
нативное исследование с внутривенным
контрастированием.
Клинические признаки декомпенсированного легочного сердца:
—
ортопноэ
—
холодный акроцианоз
—
набухание шейных вен, не уменьшающееся
на вдохе
—
увеличение печени
—
симптом Плеша (надавливание на увеличенную
болезненную печень вызывает набухание
шейных вен);
—
при тяжелой сердечной недостаточности
возможно развитие отеков, асцита,
гидроторакса.
Диагностика
ХЛС.
1.
Эхокардиография – признаки гипертрофии
правого желудочка: увеличение толщины
его стенки (в норме 2-3 мм), расширение
его полости (индекс правого желудочка
– размер его полости в пересчете на
поверхность тела – в норме 0,9 см/м2);
признаки легочной гипертензии: увеличение
скорости открытия клапана легочной
артерии, легкая его выявляемость,
W-образное
движение полулуний клапана легочной
артерии в систоле, увеличение диаметра
правой ветви легочной артерии более
17,9 мм; парадоксальные движения
межжелудочковой перегородки и митрального
клапана и др.
2.
Электрокардиография – признаки
гипертрофии правого желудочка (увеличение
RIII,
aVF,
V1,V2;
депрессия сегмента ST
и изменения зубца Т в отведениях V1,
V2,
aVF,
III;
правограмма; смещение переходной зоны
в V4/V5;
полная или неполная блокада правой
ножки пучка Гиса; увеличение интервала
внутреннего отклонения > 0,03 в V1,
V2).
3.
Рентгенография органов грудной клетки
– увеличение правого желудочка и
предсердия; выбухание конуса и ствола
легочной артерии; значительное расширение
прикорневых сосудов при обедненном
периферическом сосудистом рисунке;
«обрубленность» корней легких и др.
4.
Исследование функции внешнего дыхания
(для выявления нарушений по рестриктивному
или обструктивному типу).
5.
Лабораторные данные: в ОАК характерны
эритроцитоз,
высокое содержание гемоглобина,
замедленная СОЭ, склонность к
гиперкоагуляции.
Принципы
лечения ХЛС.
1.
Этиологическое лечение – направлено
на лечение основного заболевания,
приведшего к ХЛС (АБ при бронхолегочной
инфекции, бронходилататоры при
бронхообструктивных процессах,
тромболитики и антикоагулянты при ТЭЛА
и др.)
2.
Патогенетическое лечение – направлено
на снижение степени выраженности
легочной гипертензии:
а)
длительная оксигенотерапия – снижает
легочную гипертензию и достоверно
увеличивает продолжительность жизни
б)
улучшение бронхиальной проходимости
– ксантины: эуфиллин (2,4% р-р 5-10 мл в/в
2-3 раза/сут), теофиллин (в таб. по 0,3 г 2
раза/сут) повторными курсами по 7-10 дней,
2
– адреномиметики: сальбутамол (в таб.
по 8 мг 2 раза/сут)
в)
снижение сосудистого сопротивления —
периферические вазодилататоры:
пролонгированные нитраты (сустак по
2,6 мг 3 раза в день), блокаторы кальциевых
каналов (нифедипин по 10-20 мг 3 раза/сут,
амлодипин, исрадипин – обладают
повышенным сродством к ГМК легочных
сосудов),
антагонисты
рецепторов эндотелина (бозентан), аналоги
простациклина (илопрост в/в и ингаляционно
до 6-12 раз/сут, берапрост внутрь 40 мг до
4-х раз/сут, трепростинил), закись азота
и донаторы закиси азота (L-аргинин,
нитропруссид натрия – обладают
селективным вазодилатирующим действием,
уменьшают явления легочной гипертензии,
не влияя на системное АД).
г)
улучшение микроциркуляции – курсы
гепарина по 5000 ЕД 2-3 раза/сут п/к до
повышения АЧТВ в 1,5-1,7 раз по сравнению
с контролем, низкомолекулярные гепарины
(фраксипарин), при выраженном эритроцитозе
– кровопускания с последующим вливанием
растворов с низкой вязкостью
(реополиглюкина).
3.
Симптоматическое лечение: для уменьшения
выраженности правожелудочковой
недостаточности – петлевые диуретики:
фуросемид 20-40 мг/сут (осторожно, т.к.
могут вызвать гиповолемию, полицитемию
и тромбоз), при сочетании СН с МА –
сердечные гликозиды, для улучшения
работы миокарда — метаболические средства
(милдронат внутрь по 0,25 г 2 раза/сут в
сочетании с оротатом калия или панангином)
и т.д. 4.
Физиотерапия (дыхательная гимнастика,
массаж грудной клетки, гипербарическая
оксигенация, ЛФК)
4.
Физиотерапия (дыхательная гимнастика,
массаж грудной клетки, гипербарическая
оксигенация, ЛФК)
5.
При неэффективном консервативном
лечении показана трансплантация легких
или комплекса «легкие-сердце».
МСЭ:
ориентировочные сроки ВН при декомпенсации
легочного сердца 30-60 дней.
Проявления хронической формы
Сопровождается признаками основного диагноза и кардиальными симптомами, описанными выше. Болезнь течет эпизодически. Каждый приступ дает указанную клиническую картину.
На постоянной основе сохраняются такие моменты:
- Одышка. Даже при минимальной физической активности и в состоянии покоя.
- Кашель. Усиливается в положении лежа. Сопровождает пациента постоянно, периоды отсутствия симптома достигают нескольких суток максимум.
- Увеличение печени. Как итог — асцит, возможна недостаточность с энцефалопатией, интоксикационными явлениями.
- Отеки нижних конечностей.
- Набухания вен шеи.
- Ускоренное сердцебиение или тахикардия.
Это усредненная клиническая картина. На деле все зависит от основного диагноза.
Так, на фоне туберкулеза возникает кровохаркание, возможны массивные излияния, патологическая потеря веса, кахексия. Ботулизм дает параличи, запоры, помутнения сознания и т.д.
В зависимости от симптоматики нужно действовать тем или иным образом. Предполагаемые неотложные состояния требуют вызова скорой помощи.
Лечение других заболеваний на букву — л
| Лечение ларингита |
| Лечение легочной гипертензии |
| Лечение легочной чумы |
| Лечение лейкоплакии шейки матки |
| Лечение лейшманиоза |
| Лечение лептоспироза |
| Лечение лимфогранулематоза |
| Лечение лихорадки крым-конго |
| Лечение лихорадки Ласса |
| Лечение лихорадки Марбург |
| Лечение лихорадки паппатачи |
| Лечение лихорадки Эбола |
| Лечение лишая Жибера |
| Лечение лямблиоза |
Информация предназначена исключительно для образовательных целей. Не занимайтесь самолечением; по всем вопросам, касающимся определения заболевания и способов его лечения, обращайтесь к врачу. EUROLAB не несет ответственности за последствия, вызванные использованием размещенной на портале информации.
Профилактические мероприятия
Для предотвращения сочетанной сердечно-легочной патологии надо выполнять следующие рекомендации:
- отказаться от курения;
- избегать переохлаждения дыхательных путей в зимнее время года;
- убрать профессиональную вредность, связанную с вдыханием пыли и токсичных веществ;
- своевременно лечить болезни дыхательной системы, не допуская формирования хронической патологии;
- в полном объеме проводить профилактику тромбоэмболии;
- вести активный образ жизни, заниматься физкультурой;
- бороться с лишним весом, не допуская ожирения.
При любом варианте легочного сердца крайне сложно дать благоприятный прогноз на выздоровление. Острая правожелудочковая недостаточность на фоне тромбоэмболии в 40% случаев заканчивается гибелью человека. Хронические формы синдрома позволяют оттянуть печальный исход на несколько лет (5-летняя выживаемость составляет около 30%). Ребенок с врожденными пороками сердца и легочной гипертензией имеет мало шансов на выживание. Поэтому оптимальным выходом является строгое соблюдение профилактических рекомендаций и регулярное обследование у врача.
Клиническая картина
Острое лёгочное сердце
Острое лёгочное сердце развивается в течение нескольких часов, дней и, как правило, сопровождается явлениями сердечной недостаточности. При более медленных темпах развития наблюдается подострый вариант данного синдрома. Острое течение тромбоэмболии лёгочной артерии характеризуется внезапным развитием заболевания на фоне полного благополучия. Появляются резкая одышка, синюшность, боли в грудной клетке, возбуждение. Тромбоэмболия основного ствола лёгочной артерии быстро, в течение от нескольких минут до получаса, приводит к развитию шокового состояния, отека лёгких.
При прослушивании выслушивается большое количество влажных и рассеянных сухих хрипов. Может выявляться пульсация во втором—третьем межреберье слева. Характерны набухание шейных вен, прогрессирующее увеличение печени, болезненность её при прощупывании. Нередко возникает острая коронарная недостаточность, сопровождающаяся болевым синдромом, нарушением ритма и электрокардиографическими признаками ишемии миокарда. Развитие этого синдрома связано с возникновением шока, сдавлением вен, расширенным правым желудочком, раздражением нервных рецепторов лёгочной артерии.
Дальнейшая клиническая картина заболевания обусловлена формированием инфаркта лёгкого, характеризуется возникновением или усилением болей в грудной клетке, связанных с актом дыхания, одышки, синюшности. Выраженность двух последних проявлений меньше по сравнению с острой фазой заболевания. Появляется кашель, обычно сухой или с отделением скудной мокроты. В половине случаев наблюдается кровохарканье. У большинства больных повышается температура тела, обычно устойчивая к действию антибиотиков. При исследовании выявляется стойкое учащение сердечного ритма, ослабление дыхания и влажные хрипы над поражённым участком лёгкого.
Подострое лёгочное сердце
Подострое лёгочное сердце клинически проявляется внезапной умеренной болью при дыхании, быстро проходящей одышкой и учащённым сердцебиением, обмороком, нередко кровохарканьем, симптомами плеврита.
Хроническое лёгочное сердце
Следует различать компенсированное и декомпенсированное хроническое лёгочное сердце.
В фазе компенсации клиническая картина характеризуется главным образом симптоматикой основного заболевания и постепенным присоединением признаков увеличения правых отделов сердца. У ряда больных выявляется пульсация в верхней части живота. Основной жалобой больных является одышка, которая обусловлена как дыхательной недостаточностью, так и присоединением сердечной недостаточности. Одышка усиливается при физическом напряжении, вдыхании холодного воздуха, в положении лёжа. Причинами болей в области сердца при лёгочном сердце являются обменные нарушения миокарда, а также относительная недостаточность коронарного кровообращения в увеличенном правом желудочке. Болевые ощущения в области сердца можно объяснить также наличием лёгочно-коронарного рефлекса вследствие лёгочной гипертензии и растяжения ствола лёгочной артерии. При исследовании часто выявляется синюшность.
Важным признаком лёгочного сердца является набухание шейных вен. В отличие от дыхательной недостаточности, когда шейные вены набухают в период вдоха, при лёгочном сердце шейные вены остаются набухшими как на вдохе, так и на выдохе. Характерна пульсация в верхней части живота, обусловленная увеличением правого желудочка.
Аритмии при лёгочном сердце бывают редко и обычно возникают в сочетании с атеросклеротическим кардиосклерозом. Артериальное давление обычно нормальное или пониженное. Одышка у части больных с выраженным снижением уровня кислорода в крови, особенно при развитии застойной сердечной недостаточности вследствие компенсаторных механизмов. Наблюдается развитие артериальной гипертонии.
У ряда больных отмечается развитие язв желудка, что связано с нарушением газового состава крови и снижением устойчивости слизистой оболочки системы желудка и 12-перстной кишки.
Основные симптомы лёгочного сердца становятся более выраженными на фоне обострения воспалительного процесса в лёгких. У больных лёгочным сердцем имеется наклонность к понижению температуры и даже при обострении пневмонии температура редко превышает 37 °C.
В терминальной стадии нарастают отёки, отмечается увеличение печени, снижение количества выделяемой мочи, возникают нарушения со стороны нервной системы (головные боли, головокружение, шум в голове, сонливость, апатия), что связано с нарушением газового состава крови и накоплением недоокисленных продуктов.
Лечение
Разные виды заболевания требуют своих специфических методов лечения. Легочное сердце, развивающееся молниеносно, является следствием массивной ТЭЛА, при которой поражается более половины сосудистого русла легких или субмассивной, когда поражение охватывает 25-50% его. Это состояние может стать значительной угрозой для жизни человека, поэтому проводится срочная реанимация.
Следует учесть противопоказания для тромболитической терапии: недавний инсульт, ранение, язва желудка в стадии обострения и т. д.
Лечить легочное сердце, несмотря на все научные достижения, довольно сложно. Главной задачей медицины пока является уменьшение скорости развития болезни, повышение качества жизни. Поскольку легочное сердце – это, по сути, осложнение самых различных заболеваний, то основные терапевтические методы направлены на их излечение. Если причиной патологии являются воспалительные бронхолегочные заболевания, то назначаются антибиотики. При сужении бронхов рекомендуются бронхолитики, а при тромбоэмболии – антикоагулянты. Для уменьшения отечного синдрома, обусловленного венозным застоем, назначаются мочегонные препараты.
Поскольку легочное сердце является следствием различных заболеваний легких, то должно проводиться и лечение первопричинного заболевания.
Для снижения кислородной недостаточности проводят кислородные ингаляции. Назначается массаж груди и дыхательная гимнастика.
Имеются факты использования трансплантации при лечении декомпенсированного легочного сердца. Проводится как пересадка легких, так и комплекса: легкие-сердце. Отмечается, что после такой операции 60% людей возвращается к нормальной жизни.
Легочное сердце нельзя лечить самостоятельно. Самолечение не дает ощутимых результатов и приводит к потере времени. Прогноз успешности лечебных действий зависит от того, на каком этапе развития болезни они начались.
Патогенез
В большинстве случаев ведущим патогенетическим фактором является значительное увеличение давления в легочных артериях. Начальная стадия заболевания может быть непосредственно связана с возросшим объемом сердечного выброса, возникающим в качестве ответа на недостаточную оксигенацию тканей.
При торакодиафрагмальной и бронхолегочной формах причиной уменьшения просвета артерий является их склерозирование, наличие тромба или сдавления на фоне воспаления окружающих тканей.
Повышение артериального давления в т. н. малом круге кровообращения неизбежно становится причиной возрастания нагрузки на правое предсердие и правый желудочек. Прогрессирование патологии приводит к нарушению кислотно-щелочного равновесия. Вначале нарушения этого рода могут быть компенсированными, но с развитием заболевания нарастает декомпенсация.
В результате исследования патогенеза был сделан вывод о значении артериальной гипертензии в развитии заболевания. Легочное сердце развивается по двум механизмам:
- Анатомическому;
- Функциональному.
Такое деление имеет значение для прогноза: функциональные механизмы можно корректировать.
Данный механизм подразумевает редукцию (уменьшение) сосудистой сети легочной артерии. Это явление происходит в результате повреждения стенок альвеол до их полного отмирания, облитерации и тромбирования мелких сосудов. Первые симптомы начинают появляться, если из кровообращения выпадает около 5% мелких сосудов легких.
Все перечисленные факторы приводят к патологическому увеличению размеров правого желудочка. В результате развивается недостаточность кровообращения. Сократительная функция правого желудочка угнетается уже на самых ранних стадиях развития легочной гипертензии, соответственно снижается количество выброшенной крови. А после формирования гипертензии развивается патологическое состояние желудочка.
- Происходит увеличение минутного объема крови. Чем больше крови проходит по суженым артериолам легких, тем более высокое отмечается в них давление. Однако в начале развития болезни организм запускает этот механизм для компенсации имеющейся гипоксемии (недостатка кислорода в крови).
- Развивается рефлекс Эйлера-Лильестранда. Это механизм регуляции кровотока. Стенки мелких сосудов легких реагируют на недостаток кислорода в крови и сужаются. При поступлении нормального количества кислорода происходит обратный процесс: кровоток в капиллярах восстанавливается.
- Недостаточно активны сосудорасширяющие (вазодилатирующие) факторы. К ним относятся простациклин и оксид азота. Кроме сосудорасширяющих свойств, у них имеется способность уменьшать тромбообразование в сосудах. Если этих веществ недостаточно, то более активными становятся антагонисты – сосудосуживающие факторы.
- Рост внутригрудного давления. Это приводит к давящему действию на капилляры, из-за чего в легочной артерии повышается давление. Сильный кашель, который присутствует при ХОБЛ (хронической обструктивной болезни легких), также способствует росту внутригрудного давления.
- Действие сосудосуживающих веществ. Если в тканях наблюдается недостаточное количество кислорода (гипоксия), организм переходит на усиленный синтез веществ, вызывающих спазм сосудов. К таким веществам относятся гистамин, серотонин, молочная кислота. Также эндотелий сосудов легких вырабатывает эндотелин, а тромбоциты – тромбоксан. Под воздействием этих веществ наступает сужение сосудов и, как следствие – легочная гипертензия.
- Повышенная вязкость крови.Густая кровь способствует увеличению давления в легочных сосудах. Причиной этого явления становится все та же гипоксия. В крови появляются микроагрегаты, которые приводят к замедлению кровотока. Этому же способствует и возрастание синтеза тромбоксана.
- Обострения бронхолегочных инфекций. Воздействие этого фактора осуществляется двусторонне: во-первых, при инфекциях ухудшается вентиляция легких, следовательно, развивается гипоксия и далее – легочная гипертензия. Во-вторых, инфекции сами по себе действуют на сердечную мышцу угнетающе, приводя к миокардиодистрофии.
Этиология
Острое лёгочное сердце
Основными причинами этого состояния являются:
- массивная тромбоэмболия в системе лёгочной артерии;
- клапанный пневмоторакс;
- тяжёлый затяжной приступ бронхиальной астмы;
- распространённая острая пневмония.
При повторных тромбоэмболиях мелких ветвей лёгочной артерии (тромбы, эмболы, яйца паразитов и др.), раковом лимфангиите, ботулизме, миастении может развиваться острое лёгочное сердце с подострым течением. К числу факторов, способствующих развитию тромбоэмболии лёгочной артерии, следует отнести повышение артериального давления в малом круге кровообращения, застойные явления в малом круге кровообращения, повышение свёртываемости и угнетение противосвёртывающей системы крови, нарушение в системе микроциркуляции малого круга кровообращения, атеросклероз и васкулиты в системе лёгочной артерии, малоподвижность при длительном постельном режиме, оперативные вмешательства на венах таза и нижних конечностей.
Хроническое лёгочное сердце
Все заболевания, ведущие к развитию хронического лёгочного сердца, можно разделить на три большие группы:
1) Бронхолёгочная форма;болезни, поражающие воздухоносные пути и альвеолы: хронический обструктивный бронхит, эмфизема лёгких, бронхиальная астма, пневмокониозы, бронхоэктазы, поликистоз лёгких, саркоидоз, пневмосклероз и др.;
2) Торакодиафрагмальная форма;болезни, поражающие грудную клетку с ограничением подвижности: кифосколиоз, болезнь Бехтерева, состояние после торакопластики, плевральный фиброз, нервно-мышечные болезни (полиомиелит), парез диафрагмы, пикквикский синдром при ожирении и др.;
3)Васкулярная форма;болезни, поражающие лёгочные сосуды: первичная лёгочная гипертензия, тромбоэмболия в системе лёгочной артерии, васкулиты (аллергический, облитерирующий, узелковый, волчаночный и др.), атеросклероз лёгочной артерии, сдавление ствола лёгочной артерии и лёгочных вен опухолями средостения, аневризмой аорты.
Патогенез
В результате исследования патогенеза был сделан вывод о значении артериальной гипертензии в развитии заболевания. Легочное сердце развивается по двум механизмам:
- Анатомическому;
- Функциональному.
Такое деление имеет значение для прогноза: функциональные механизмы можно корректировать.
Анатомический механизм
Данный механизм подразумевает редукцию (уменьшение) сосудистой сети легочной артерии. Это явление происходит в результате повреждения стенок альвеол до их полного отмирания, облитерации и тромбирования мелких сосудов. Первые симптомы начинают появляться, если из кровообращения выпадает около 5% мелких сосудов легких. Увеличение правого желудочка происходит, начиная с 15% редукции, а при сокращении сосудистого русла на треть наступает декомпенсация легочного сердца.
Все перечисленные факторы приводят к патологическому увеличению размеров правого желудочка. В результате развивается недостаточность кровообращения. Сократительная функция правого желудочка угнетается уже на самых ранних стадиях развития легочной гипертензии, соответственно снижается количество выброшенной крови. А после формирования гипертензии развивается патологическое состояние желудочка.
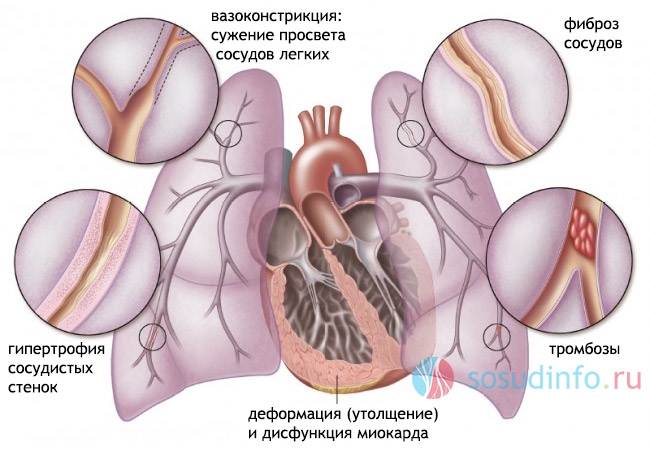
Функциональные механизмы
- Происходит увеличение минутного объема крови. Чем больше крови проходит по суженым артериолам легких, тем более высокое отмечается в них давление. Однако в начале развития болезни организм запускает этот механизм для компенсации имеющейся гипоксемии (недостатка кислорода в крови).
- Развивается рефлекс Эйлера-Лильестранда. Это механизм регуляции кровотока. Стенки мелких сосудов легких реагируют на недостаток кислорода в крови и сужаются. При поступлении нормального количества кислорода происходит обратный процесс: кровоток в капиллярах восстанавливается.
- Недостаточно активны сосудорасширяющие (вазодилатирующие) факторы. К ним относятся простациклин и оксид азота. Кроме сосудорасширяющих свойств, у них имеется способность уменьшать тромбообразование в сосудах. Если этих веществ недостаточно, то более активными становятся антагонисты – сосудосуживающие факторы.
- Рост внутригрудного давления. Это приводит к давящему действию на капилляры, из-за чего в легочной артерии повышается давление. Сильный кашель, который присутствует при ХОБЛ (хронической обструктивной болезни легких), также способствует росту внутригрудного давления.
- Действие сосудосуживающих веществ. Если в тканях наблюдается недостаточное количество кислорода (гипоксия), организм переходит на усиленный синтез веществ, вызывающих спазм сосудов. К таким веществам относятся гистамин, серотонин, молочная кислота. Также эндотелий сосудов легких вырабатывает эндотелин, а тромбоциты – тромбоксан. Под воздействием этих веществ наступает сужение сосудов и, как следствие – легочная гипертензия.
- Повышенная вязкость крови. Густая кровь способствует увеличению давления в легочных сосудах. Причиной этого явления становится все та же гипоксия. В крови появляются микроагрегаты, которые приводят к замедлению кровотока. Этому же способствует и возрастание синтеза тромбоксана.
- Обострения бронхолегочных инфекций. Воздействие этого фактора осуществляется двусторонне: во-первых, при инфекциях ухудшается вентиляция легких, следовательно, развивается гипоксия и далее – легочная гипертензия. Во-вторых, инфекции сами по себе действуют на сердечную мышцу угнетающе, приводя к миокардиодистрофии.