Спайки кишечника
Содержание:
- Лечение спаечной непроходимости кишечника
- Симптоматика проявления болезни
- Причины и факторы развития
- Что такое спайки в гинекологии
- Как лечить спайки в малом тазу
- Лечение
- Причины
- Лечение спаек
- Причины образования спаек в брюшной полости
- Лечение спаек в органах малого таза
- Этиология появления спаек
- Диагностика недуга
- Диагностика
Лечение спаечной непроходимости кишечника
Прежде всего, принимаются меры для облегчения состояния больного. Для этого используется специальный назогастральный зонд, который предназначен для аспирации содержимого желудка. Внутривенно больному вводятся растворы с целью восстановления электролитного и водного баланса. После проведения инфузии кишечник стимулируется путем проведения гипертонических клизм и инъекций антихолинэстеразных препаратов. В дальнейшем тактику лечения подбирает врач в индивидуальном порядке.
Следует отметить, что примерно в восьмидесяти процентах случаев спаек кишечника, осложненных кишечной непроходимостью, удается обойтись без хирургического вмешательства, с использованием исключительно консервативное лечение. Однако если врач подозревает наличие у больного нарушения кровоснабжения кишечника, то операцию необходимо проводить немедленно.
Хирургическое вмешательство при спаечной непроходимости направлено на удаление препятствия и восстановление пассажа по кишечнику. Адгезиолизис – это основной этап операции, при котором производится рассечение спаек. Существует несколько видов операций, которые назначают в зависимости от характера спаек кишечника. При открытых операциях манипуляции проводятся через большой разрез, при видео-ассистированных хирургических вмешательствах проводится прокол и небольшой разрез, при лапароскопических операциях вмешательство проводится исключительно через прокол.
Симптоматика проявления болезни
- При спайках болезненные проявления возникают в области придатков, поясницы, по ходу кишечника.
- Неприятный дискомфорт во время полового акта, мочеиспускания, резкой перемене тела с положения сидя.
- Учащение походов в туалет по — маленькому, как при цистите.
- Нарушение акта дефекация по типу чередования запоров и диареи.
- Субфебрильная температура тела может повышаться без внешних причин.
- Непривычная для организма и практически постоянная жажда.
- Выраженная слабость, сонливость, быстрая утомляемость.
- Нарушение сердечного ритма на фоне внешнего благополучия.
- Частые головные боли и головокружения.
- Болезненные месячные.
- Длительная невозможность зачать ребенка при условии общего здоровья обоих родителей.
Обычно симптоматика такого заболевания, как спаечный процесс, развивается постепенно. Иногда существуют и острые формы проявления:
- Высокая температура тела, доходящая до 38 градусов.
- Нарушения со стороны желудочно – кишечного тракта: тошнота, иногда рвота.
- Выраженные боли в нижней части живота.
Причины и факторы развития
Спаечный процесс является адаптационным механизмом, направленным на отграничение участка воспаленных очагов от здоровых тканей. Защитная реакция организма возникает вследствие травм, операций и других механических воздействий. В гинекологии предрасположенность к патологическому состоянию и степень его выраженности зависит от генотипических и фенотипических признаков и особенностей организма женщины.
Главная причина спаечного процесса — избыточная реактивность соединительной ткани. Такая особенность объясняется снижением иммунитета и предрасположенностью организма.
Выделяют следующие факторы риска развития патологии:
- Эндогенные (внутренние). Генетическая предрасположенность, приводящая к низкой адаптации организма к гипоксии.
- Экзогенные (внешние). Воздействия на организм, которые по силе превышают его адаптационные возможности.
- Комбинированные (объединяют эндо- и экзогенные). При сочетании факторов вероятность формирования спаек увеличивается.
Выделяют следующие клинические причины развития патологии:
- Оперативное вмешательство. При срочных операциях в области малого таза риск развития соединительных тканей выше 70%. Вероятность возникновения спаечного процесса зависит от вида и степени вмешательства.
- Воспалительные процессы в матке и придатках. Патология развивается на фоне заболеваний, вызванных хламидиями, гонококками и другими возбудителями, передаваемыми половым путем.
- Осложнения при вынашивании плода и родах. Появление патологии может вызывать кесарево сечение, искусственное прерывание беременности, контрацепция внутриматочной спиралью.
- Наружный эндометриоз половых органов. Если происходит разрастание клеток внутренней оболочки за пределы матки, то начинается формирование фибринозных соединительных тканей.
- Системные заболевания соединительной ткани (вызванные нарушением иммунной системы):
- ревматизм;
- склеродермия;
- системная красная волчанка;
- дерматомиозит.
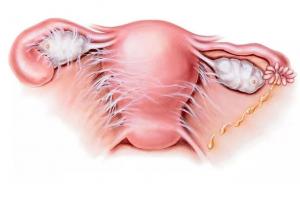
Что такое спайки в гинекологии
Возникают спайки в малом тазу как защитная реакция организма на воспаление. На начальной стадии пораженный орган отекает, а на его поверхности могут образоваться протеиновые пленки из фибрина.
Это происходит уже на третий день активного течения патологии. Сначала фибриновые отложения имеют мягкую консистенцию, но со временем в них откладывается внеклеточный (экстрацеллюлярный) матрикс:
- коллаген;
- гликопротеины;
- гиалуроновая кислота;
- протеогликаны.
Эти включения делают образовавшиеся тяжи прочными и грубыми. Пленки могут скреплять как органы между собой, так и полые органы внутри.
Часто возникают спайки яичников, затрагивает патология и шейку матки, и саму ее полость. Например, при воспалении эндометрия именно такие тяжи вызывают «склеивание» и приводят к существенным проблемам.
При окклюзии органов они становятся менее мобильными, подвижность ограничивается. Если вовремя обратиться за медицинской помощью, спаечный процесс можно предотвратить.
Особенно внимательно стоит относиться к проблеме при угрозе синдрома Ашермана – в данном случае перитонеальные сращения будут образовываться в районе цервикального канала и нижней части матки.
Наличие синехий у женщин грозит аномальными менструациями, остатками не выведенной слизистой и тяжелым воспалительным процессом.
При синдроме Ашермана врачи иногда диагностировали до двух третей площади заращения матки с вовлечением в патологический процесс фаллопиевых труб.
Беременность с такой патологией невозможна, а лечение обширного спаечного процесса в малом тазу не гарантирует положительного результата.
Гинекология имеет неутешительную статистику относительно наличия спаек у женщин.
Доказано, что любое оперативное вмешательство или воспалительный процесс органов женской половой системы может спровоцировать тазовые сращения, но цифры действительно шокируют – после гинекологических операций синехии бывают у каждой второй пациентки, а инфекции в среднем дают 75-80 процентов осложнений в виде спаек.
Появляющиеся тяжи не всегда дают яркую симптоматику, поэтому многие обращения в клинику приходятся на тяжелые случаи, когда соединительную ткань возможно удалить только хирургическим путем.
При беременности
Вопрос о беременности при синехиях всегда волнует пациенток, которым поставили такой диагноз.
Действительно, проблемы могут начаться уже на раннем этапе. Если есть спайки в трубах и планируется беременность, то именно они могут стать причиной бесплодия.
В то же время практика показывает, что забеременеть с синехиями вполне возможно, ведь очень многое зависит от количества спаек и их качества.
При незначительном количестве эластичных, недавних образований зачатие ребенка не исключено, причем женщины вынашивают и рожают здоровых детей. Поэтому синехии – это не приговор, с ними можно забеременеть, но лучше своевременно пролечить.
При незначительных сращениях, которые не дают симптоматики, женщина о них может не знать вплоть до наступления зачатия. И лишь первые осмотры врача позволяют поставить диагноз – синехии.
Их наличие отнюдь не делает вынашивание плода невозможным, однако лечить патологию все это время можно лишь ограниченными методами, а большинство врачей просто наблюдают за пациенткой, решая вопрос лечения уже после родов.
В течение беременности специалисты советуют женщине отрегулировать питание, перейти на дробные приемы пищи пять раз в день и отказаться от тех продуктов, которые провоцируют метеоризм.
Наличие сращений может осложнить беременность болезненностью в животе, что связано с ростом матки. Кроме этого, есть риск возобновления воспалительного процесса.
Во время вынашивания малыша женщинам можно снимать болезненные ощущения разрешенными для беременных анальгетиками, а с целью предотвращения нагноительных процессов применяются нестероидные противовоспалительные препараты.
Для улучшения мышечной эластичности рекомендованы специальные гимнастические упражнения, с которыми будущую маму познакомит врач ЛФК.
Если устранить тяжи не удается, проводится лапароскопическое щадящее вмешательство. Выбор метода лечения врач сделает после тщательного обследования пациентки.
Как лечить спайки в малом тазу
Чтобы эффективно лечить спайки в малом тазу (по-женски), необходимо обязательно знать стадию их развития, основной диагноз, после подбирается вариант терапии – хирургическое рассечение, прогревание со специальными препаратами, препараты, облегчают состояние народные методы – ванны с хвоей, диета, физкультура и прочие.
Как убрать без препаратов
Убрать спайки без препаратов и операции часто полностью не удается, но немедикаментозные методы – это хороший фон для усиления действия лекарств:
диета – из рациона исключают продукты, провоцирующие вздутие (капуста, молоко, черный хлеб, бобовые), важно принимать не менее 1,5 литров воды, избегать запоров (помогает тыква, сухофрукты, сливы, абрикосы, свежие кисломолочные напитки);
физкультура – полезны комплексы лечебной и дыхательной гимнастики, плавание, йога;
физиотерапия – магнитотерапия, электрофорез с Лидазой, Химотрипсином, диадинамические импульсные токи или амплипульс, фонофорез (введение ультразвуком) Гидрокортизона;
ванны с хвоей, сероводородные, подводный душ-массаж;
сегментарный и гинекологический массаж.
Магнитотерапия
Препараты для рассасывания
Избавиться от спаек препаратами для рассасывания можно при остром и подостром воспалении, в комплексную терапию включают:
- антибиотики (Цифран, Цефтриаксон), противомикробные средства (Метронидазол) в зависимости от выделенного возбудителя и его чувствительности;
- нестероидные противовоспалительные (обычно в свечах) – Диклофенак, Индометацин, помогают уменьшить активность воспаления и боли, снимают отечность и стимулируют рассасывание спаек;
- гормоны и подавляющие их образование – нужны при эндометриозе (Дуфастон, Данол, Золадекс);
- фибринолитические ферменты – Лонгидаза в свечах, Трипсин, Вобэнзим, они расщепляют связи между соединительнотканными волокнами.
Их могут дополнить витамины С и Е, стимуляторы иммунитета – Пирогенал, Циклоферон, Лаферон.
Прогревание
При хроническом вялотекущем воспалении обязательно после курса антибактериальных препаратов используют прогревание для улучшения кровообращения и ускорения рассасывания:
- УВЧ;
- аппликации из парафина, озокерита или парафино-озокеритовой смеси;
- грязелечение.
Удаление и рассечение хирургическим путем
При недостаточном эффекте медикаментов и немедикаментозных методов используется удаление (рассечение) связок, это может быть выполнено даже в ходе лапароскопии при помощи потока лазерных лучей, воды или электроножа. Для того, чтобы снизить риск повторного спаечного процесса, после удаления вводят специальные гели или сетки, гидроколлоидные растворы.
Восстановление после
После хирургического лечения важно не допустить рецидива болезни. Для этого в восстановительном периоде нужно:
- регулярное, дробное питание не менее 5-6 раз в день маленькими порциями, не допускать голодания и переедания;
- при нарушении пищеварения (вздутие живота, нарушения стула) показано дополнительное обследование у гастроэнтеролога, он может назначить ферменты (например, Мезим) и слабительные (Гутталакс, Регулакс), спазмолитики (Папаверин, Но-шпа);
- регулярно проходить осмотры гинеколога (вначале каждый месяц, потом раз в полгода), соблюдать рекомендации по применению препаратов и физиопроцедурам, санаторно-курортному лечению;
- исключить физическое перенапряжение и подъем тяжести, но ежедневно как можно больше ходить.
Подводный душ-массаж
Лечение
Терапия спаечного процесса подразделяется на оперативную и консервативную. Без хирургического вмешательства можно обойтись, если образовавшихся спаек немного, они незначительно сказываются на моторно-эвакуаторной функции кишечника, кишечной непроходимости нет.
Вылечить спаечную болезнь, особенно распространенную, без хирургического вмешательства невозможно. Медикаменты могут уменьшить выраженность клинической симптоматики, но не ликвидировать соединительнотканные образования. Хирургическое иссечение спаек также не всегда успешно, так как возможен рецидив болезни – повторное образование спаечных тяжей.
Диета
Диетическое питание подразумевает отказ от продуктов, провоцирующих усиленное газообразование. Это уменьшает напряженность кишечника, снижает интенсивность болевых ощущений.
| Нерекомендуемые продукты | Рекомендуемые продукты |
|
|
Медикаментозная терапия
В комплексной терапии спаечной болезни практикуется использование симптоматических средств, которые улучшают качество жизни пациента. Врачом могут быть назначены:
- НПВС и глюкокортикостероиды как средства, препятствующие воспалению спаек;
- лидаза и другие рассасывающие ферменты;
- ФИБС, алоэ, спленин для рассасывания спаек (часто в сочетании с физиопроцедурами);
- панкреатические ферменты для улучшения процессов переваривания (панкреатин);
- средства для уменьшения содержания образовавшихся газов (симетикон);
- спазмолитики для снижения интенсивности боли (дротаверин).
Еще могут назначаться средства для очищения кишечника, если нет возможности поставить очистительную клизму.
Хирургическая терапия
Применяется в случае развития кишечной непроходимости или значительного снижения качества жизни пациента, низкой эффективности консервативного лечения. Проводится полостная операция, образовавшиеся спайки иссекаются обычным скальпелем, с помощью лазера или электрического тока.
Для профилактики повторного образования спаек применяются:
- ферменты протеолитические (химотрипсин, трипсин) и фибринолитические (урокиназа, стрептокиназа);
- антикоагулянты (низкомолекулярный гепарин);
- гиалуронидаза;
- барьерные специализированные мембраны и пленки (вводятся интраоперационно).
Восстановительный период протекает без каких-либо особенностей, практикуется раннее вставание, постепенное расширение строгой диеты.
Причины
Есть три основные причины появления спаек в матке:
- травма;
- инфекция;
- недостаточный уровень эстрогенов.
Чаще всего болезнь развивается после дилатации цервикального канала и кюретажа маточной полости. В быту эту процедуру называют выскабливанием. Однократное её выполнение не несет больших рисков. Однако в случае повторного кюретажа риск спаечного процесса в матке возрастает до 14%. Если её делают три раза, вероятность обнаружения спаек достигает 30-32%.
Раньше считалось, что только травма матки во время беременности может повлечь за собой образование спаек. Но более поздние исследования показали, что любые хирургические вмешательства, даже если они выполнены небеременным женщинам, могут стать причиной патологии. Наиболее частые ятрогенные (медицинские) причины спаечного процесса:
- гистерорезектоскопия (эндоскопическая операция);
- гистеротомия – открытая операция на матке;
- кесарево сечение;
- удаление миоматозного узла.
В таблице ниже приводим основные процедуры, которые приводят к спайкам с той или иной степенью вероятности. Они расположены по степени риска, в порядке возрастания.
| Причина | Вероятность образования спаек |
| Кесарево сечение | 2,5% |
| Рассечение внутриматочной перегородки | 6% |
| Медицинский аборт | 8% |
| Эмболизация маточных артерий (обычно выполняется для лечения миомы матки) | 14% |
| Компрессионный шов на матку (используют при акушерских кровотечениях) | 18,5% |
| Кюретаж матки после родов | 30% |
| Удаление миоматозного узла с помощью гистерорезектоскопии | 35% |
| Баллонная абляция эндометрия | 36% |
Прочие факторы, помимо операций, играют гораздо меньшую роль в образовании синехий. Доказательства их формирования на фоне хронического эндометрита неоднозначны. Известно лишь, что туберкулез провоцирует спайки. Относительно других инфекций, встречающихся в России, убедительных доказательств нет.
Гипоэстрогения является предрасполагающим фактором появления спаек. Но сама по себе непосредственной причиной их образования не становится.
Лечение спаек
Лечить спайки должен врач-гинеколог. Никаких народных методов, способных избавить женщину от этой проблемы не существует. Лечение назначается в индивидуальном порядке, после осмотра и диагностических мероприятий.
При лечении спаек применяют ферментные препараты, делающие тяжи мягче и эластичней. Лекарства позволяют вернуть органы в физиологическое положение и снять боль, небольшие спаечки рассасываются полностью, если пациентка обратилась за помощью своевременно.
Для устранения сопутствующей инфекции назначают антибиотики, подбираемые с учетом анализа из влагалища на флору. Этот анализ — мазок берет гинеколог на первичном осмотре.
Как дополнительный метод лечения эффективна физиотерапия (прогревания, парафин, электрофорез), но, важно понимать, что она не заменяет собой основное лечение. При многочисленных спайках положительный эффект дает только хирургическое лечение
Современная медицина позволяет устранять тяжи и восстанавливать проходимость яйцеводов лапароскопическим методом. После операции на теле женщины не остается рубцов и шрамов
При многочисленных спайках положительный эффект дает только хирургическое лечение. Современная медицина позволяет устранять тяжи и восстанавливать проходимость яйцеводов лапароскопическим методом. После операции на теле женщины не остается рубцов и шрамов.
Лучший способ избежать спаечной болезни и связанного с ней бесплодия — своевременно записаться на прием к гинекологу при первых симптомах половых инфекций и ВЗОМТ.
Причины образования спаек в брюшной полости
Хорошо известно, что практически все органы брюшной полости покрыты нежной полупрозрачной оболочкой, которая называется – брюшина. Она имеет два листка – висцеральный и париетальный, переходящие друг в друга. Брюшина играет важную роль в сохранении гомеостаза организма, коррекции водно-солевого обмена. Кроме того, она выполняет и защитную функцию.
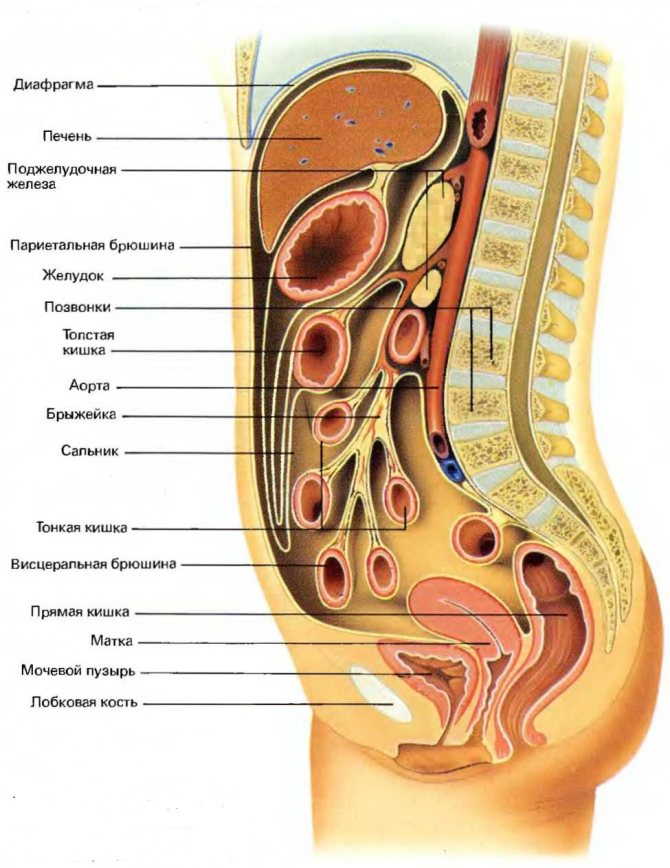
Продольный разрез брюшной полости
При поражении любого органа брюшной полости, в реакцию организма тут же вовлекается брюшина. В попытке отгородить поражённый очаг, брюшина прилипает к зоне воспаления, травмы либо месту операционной раны. В большинстве случаев, по выздоровлению брюшина “становится на место”. Но иногда, при хроническом воспалении, от брюшины к органу формируются белесоватого цвета плёнки – фиброзные тяжи, которые со временем уплотняются и прорастают соединительной тканью. Так проявляет себя спаечная болезнь.
Позднее ткань становится ещё плотнее, она может даже окостеневать и пропитываться солями кальция, а в её толщу могут прорастать сосудистые сплетения и нервные пучки. Спайки окружают внутренние органы подобно паутине, смещают их, иногда образуют перетяжки.
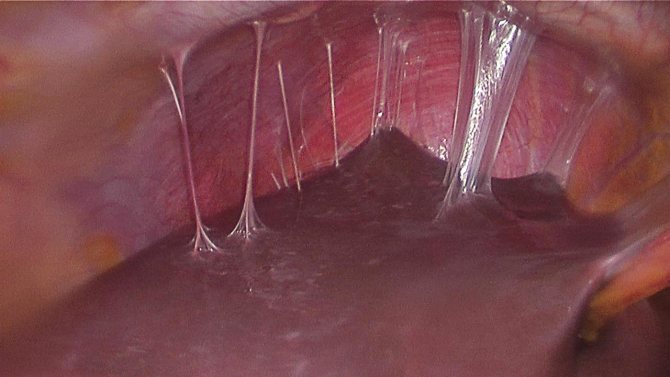
Процесс спаечной болезни
Причины формирования спаек самые разные. Это механические повреждения – удары, колото-резаные ранения, падения с высоты, хирургические операции и манипуляции. Нередко спайки возникают после тяжёлых химических повреждений, таких как ожоги кислотами и щелочами, при излитии желчи при разрыве желчного пузыря, либо желудочного содержимого при травме или прободной язве желудка. Из воспалительных заболеваний брюшной полости к появлению спаек могут привести острый аппендицит, перитонит, холецистит, энтериты различной этиологии.
Лечение спаек в органах малого таза
Лечение спаечной болезни целиком и полностью зависит от степени тяжести заболевания, оно может быть как консервативным, так и хирургическим. Сразу оговорюсь, что при острой и интермиттирующей форме заболевания, хирургическое лечение — лапароскопия, является единственным методом лечения в силу высокой эффективности и быстрого эффекта. Очень часто хирургическое лечение совмещают с консервативным для большего эффекта.
При хронической форме спаечной болезни возможно применение исключительно консервативного лечения. Необходимо выявить причину развития спаечной болезни. Если выявлена какая-либо урогенитальная инфекция (скажем, хламидиоз), то прежде всего лечение должно быть направлено на ликвидацию основного заболевания, чтобы предотвратить дальнейшее распространение спаечного процесса. С этой целью препаратами выбора являются антибиотики и противовоспалительные препараты ( НПВП, кортикостероиды). Если причина спаечной болезни — эндометриоз, то назначают гормональное лечение, противовоспалительные препараты, десенсибилизирующую и симптоматическую терапию.
Широкой популярностью пользуется неспецифическая терапия – ферментотерапия — фибринолитические препараты, растворяющие фибрин (лонгидаза, трипсин, химотрипсин), это достаточно эффективные препараты, рассасывающие небольшие спайки. При отсутствии острого инфекционного процесса применяют физиотерапию — внутреннюю лазерную терапию и наружную магнитно-лазерную терапию.
Данное лечение не является панацеей при хронической форме спаечной болезни. Консервативное лечение наиболее эффективно при 1-ой стадии заболевания.
При неэффективности всех перечисленных методик и при дальнейшем распространении спаек показана лечебно-диагностическая лапароскопия. Как правило, хирург-гинеколог диагностирует спаечную болезнь уже на операционном столе и одновременно проводит операцию — рассекает и удаляет спайки. Возможно 3 варианта проведения лапароскопии:
-спайки рассекают посредством лазера — лазеротерапия;
-спайки рассекают при помощи воды под давлением — аквадиссекция;
-спайки рассекают при помощи электроножа — электрохирургия.
Выбор в пользу того или иного метода лечения определяет врач во время лапароскопии, в зависимости от расположения спаек и распространенности процесса. Во время операции хирург проводит и консервативное лечение с целью профилактики спаечного процесса: вводятся барьерные жидкости — декстран, повилин и др), на маточные трубы и яичники наносят полимерные рассасывающиеся пленки.
Факторы, влияющие на лечение спаечной болезни
При установленном диагнозе “Спаечная болезнь” необходимо придерживаться определенных канонов и правил с целью избежания повторных рецидивов заболевания:
посещение гинеколога раз в полгода;
рациональная диета — есть малыми порциями с небольшими перерывами между приемами пищи — примерно 5 раз в день; избегайте продуктов, вызывающих повышенное газообразование;
физиотерапевтические процедуры очень полезны для скорейшего выздоровления, поэтому рекомендуется регулярно посещать физиотерапевта — можно проводить электрофорез с лекарственными препаратами, лечебный массаж и физкультуру);
при возникновении болевого приступа можно использовать спазмолитики (но-шпа, папаверин).Если приступы не проходят, необходимо обратиться к гинекологу и не заниматься самолечением самостоятельно.
После проведенного лечения — после операции или консервативного лечения -пациенткам показан физический покой в течение 3-6 месяцев, динамическое наблюдение гинеколога. В первые 2-3 месяца необходимо придерживаться описанной выше рациональной диеты.Быстрому выздоровлению способствует также лечебная физкультура и физиотерапевтические процедуры. При выполнении всех реабилитационных мероприятий прогноз благоприятный.
Этиология появления спаек

Природа формирования такой болезни, как спаечный процесс, имеет иммунологические расстройства. И это логично, ведь после операции или сильного воспаления, защитные силы организма ослаблены предыдущей борьбой, и не способны в полной мере стоять на страже новых провокаций. В целом же, наиболее распространенными причинами появления спаек являются:
- Эндометриоз.
- Воспалительные процессы в придатках, матке, шейке, маточных трубах и прочих органов половой системы.
- Хирургические вмешательства в лечение больных органов малого таза.
- Аборты.
- Сложные роды.
- Наличие внутриматочных спиралей.
- Частые переохлаждения.
- Травмы или кровоизлияния в области придатков брюшной полости.
Независимо от точной причины формирования спаек, их лечение – обязательный процесс. Потому как нарушение свободного перемещения органов провоцирует и дисциркуляцию кровотока и лимфотока. Что небезопасно для женского организма.
Диагностика недуга
Помочь установить точный диагноз помогают такие диагностические процедуры:
Устный опрос пациента и осмотр
В этот момент важно рассказать, как болят спайки и какие дополнительные симптомы замечает сам пациент.
Проводится УЗИ брюшной полости.
Применяется лабораторные исследования крови, мочи и кала.
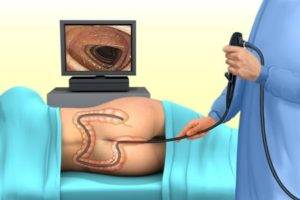
В некоторых случаях делается колоноскопия при спайках.
Еще одним методом является лапароскопия.
Также эффективна колоноскопия при спайках.
Без этого трудно понять, как определить степень сложности недуга, потому лучше не игнорировать возможности медицины, а пользоваться всеми доступными инструментами. После этого подбирается, как лечить спайки кишечника, а также можно ли лечиться в домашних условиях, либо необходима стационарная терапия.
Спаечная болезнь может быть не сильно запущенной, и устраняться достаточно легко, но бывают случаи, когда процесс х удаления требует серьезных медицинских вмешательств. Одной из основных процедур при таком недуге является физиотерапия при спайках
Диагностика
Ведущая роль в постановке правильного диагноза отводится сбору анамнеза (перенесённые инфекционные заболевания, длительное бесплодие и т.п.). Для подтверждения нозоологии используются:
- Осмотр на гинекологическом кресле. В районе яичников и маточных труб может быть определена тяжистость, болезненность при пальпации. Движения матки ограничены или полностью отсутствует. Своды влагалища неподвижны, твёрдые, короткие.
- УЗИ органов малого таза. Соединительнотканные перетяжки визуализируются по типу неэхогенных включений различной интенсивности.
- Гистеросальпингография или гистеросальпингоскопия – позволяют выявить нарушение проходимости маточных труб ввиду их внешней или внутренней обтурации соединительной тканью.
- Диагностическая лапароскопия. Данный метод является приоритетным, поскольку позволяет точно определить локализацию и протяжённость патологического процесса, степень вовлечения органов и целый ряд возможных осложнений.
- КТ и МРТ органов таза. Анэхогенные белые тяжи, полученные при моделировании изображения по результатам сканирования, являются достоверным признаком спаечного процесса в полости малого таза.
Мнение эксперта
Царева Надежда
Врач-терапевт, врач-гепатолог, эксперт сайта
С целью выявления этиологии заболевания назначается мазок на флору, полимеразная цепная реакция на все инфекционные агенты передающиеся половым путём. При течении инфекционно-воспалительного процесса будет диагностирована IV степень чистоты влагалища и полное отсутствие лактобактерий Дедерлейна, множество представителей патогенной флоры, в том числе сам возбудитель.
Перед назначением терапии проводится дифференциальная диагностика.
| Наименование патологии | Особенности клинической картины |
| Спаечный процесс | Практически всегда постоянные ноющие боли в нижних отделах живота с иррадиацией, периодические запоры. |
| Эндометриоз | Любые половые акты болезненны. Боли постоянные и усиливаются при овуляции или за несколько дней до менструаций. Отмечаются незначительные кровянистые выделения в середине цикла мажущего характера. |
| Кистома (доброкачественная опухоль) яичника | При пальпации поражённый яичник увеличен в размерах, подвижен, резко болезненный. |
| Апоплексия (разрыв) яичника | Боль острая, возникает в период между менструациями после значительной нагрузки (половое сношение, удар в область малого таза, переноска тяжёлых предметов). Могут быть небольшие кровянистые выделения из влагалища. Признаки раздражения брюшины обычно проявляются не сразу. |