Боль в ноге, как будто жилу тянет: причины, диагностика, лечение
Содержание:
- Перечень патологий и симптомов
- Когда стоит обратиться к врачу
- Что будет, если не лечить вовремя?
- Что делать и как лечить
- Причины, почему тянет ногу от ягодицы до стопы
- Что делать
- Когда боль локализуется выше ягодиц
- Остеосаркома
- Если болит ягодица и отдает в ногу
- Заболевания обмена веществ
- Заболевания мышц и сухожилий
- Профилактические меры
- Лечение боли в ягодице
- Почему болят мышцы ягодиц?
- Почему возникают боли в ягодице при беременности?
- Особенности болей в ягодице
- Хapaктep бoлей
Перечень патологий и симптомов
Как показывает практика, самой распространенной причиной болей рассматриваемого типа является остеохондроз, начавшийся в пояснично-крестцовой части позвоночника. Этот недуг выявляют у половины обратившихся за помощью. По мере прогрессирования патология приводит к изменению хрящевых тканей, что сопровождается защемлением нервных окончаний. Симптомы болезни:
- тянущие, иногда острые, боли;
- парез;
- онемение;
- ограниченная подвижность.
Он же провоцирует межпозвоночную грыжу. Последствием нелеченого остеохондроза считают сколиоз.
Сосудистые патологии:
- лимфостаз;
- тромбоз;
- варикоз;
- артериальная недостаточность.
В этих случаях развивается хромота, сопровождаемая сильными болями. Способствует обострению проявлений накопление молочной кислоты в ножных мышцах.
Варикоз, в частности, приводит к развитию тромбофлебита или тромбоза. Симптомы:
- высокая температура;
- цианоз (синюшность) в месте локализации.
Человеку необходима срочная помощь, поскольку в результате отрыва образовавшегося сгустка может закупориться сосуд.
Лимфостаз – болезнь, развивающаяся на фоне инфекционного заражения или травмы с характерным отеканием одной или обеих сторон ноги.
Неприятные ощущения также вызывают различные воспалительные процессы. Чаще всего локализуются они в:
- суставной сумке или рядом;
- в месте, где кость соединяется со связкой;
- в области перехода мускула в сухожилье.
Проблема сопровождается такими признаками:
- покраснением кожных покровов;
- отечностью;
- болями.
Миозиты – это недуги воспалительного характера, возникающие непосредственно в мышечной ткани. Причины начала процесса:
- травмы;
- недолеченные инфекции;
- частые переохлаждения;
- излишние нагрузки;
- расстройство местных обменных процессов.
Кроме вышеперечисленных, нередко тянущие боли появляются из-за:
- роста новообразований;
- сахарного диабета.
Диагностика
С рассматриваемыми жалобами необходимо идти к врачу общей практики. После проведения первичного осмотра специалист даст направление к узкому специалисту. Им может оказаться:
- ортопед;
- травматолог;
- сосудистый хирург и т. д.
К неврологу или вертебрологу обращаются, если есть:
- межпозвоночная грыжа;
- сколиоз;
- травмы позвоночника.
Для уточнения диагноза используют различные методы:
- рентген;
- МРТ;
- КТ.
Воспалительные процессы позволят выявить анализы крови и мочи.
Когда стоит обратиться к врачу
Если ноющая боль возникает редко, например, после физических нагрузок, и быстро проходит, то можно не беспокоиться. Но есть несколько признаков, которые указывают на развитие патологических процессов в организме:
- болезненные ощущения в нижних конечностях от бедра о ступни возникает регулярно;
- появились отеки;
- боль нарастает;
- на ногах проявилась сосудистая сетка или вздувшиеся вены;
- участок от бедра до ступни покраснел, повысилась местная и общая температура;
- нижняя конечность распухла, кожа стала бледной и прохладной.
При появлении хотя бы одного из вышеперечисленных симптомов следует запланировать посещение терапевта или хирурга
Важно выяснить причину патологического процесса
Что будет, если не лечить вовремя?
Сильные боли возникают в нижней части спины, позже неприятные ощущения распространяются на поверхность ягодиц и бедра. В ряде случае она бывает ноющей, усиливающейся в вечернее время. Наблюдается повышение температуры и озноб, понижение чувствительности в нижних конечностях, ощущение напряжения в области поясницы. Боль и напряжение усиливаются при резких движениях, быстрой ходьбе, поднятии тяжестей, выполнении физической работы.
Главная причина болей – это раздражение нерва крестцового сплетения. Среди причин, которые его вызывают, могут быть как хронические заболевания, так и образ жизни или внешние факторы. Среди них:
Что делать и как лечить
Человек, которого вдруг стала беспокоить нога от ягодицы до колена, при этом боль тянущая и долго не проходит, должен сразу предположить, что в организме произошли какие-либо нарушения. Часто такие симптомы беспокоят людей, ведущих малоподвижный образ жизни и имеющих значительный лишний вес. Бывает так, что происходит совсем неравномерная нагрузка на суставы, поэтому и болит только одна нога. Для профилактики специалисты советуют не забывать о физических нагрузках, пересмотреть свое ежедневное меню и по возможности отказаться от вредных привычек
Важно не запускать имеющиеся болезни и вовремя посещать врачей, проходить медосмотры для своевременного обнаружения новых нарушений в организме, если они появятся
Лечение болей в ноге не может включать в себя только снятие симптоматики. Стоит понимать, что эти ощущения – только симптом, который никуда не пропадет без лечения причины. После постановки диагноза будет назначен курс лечения, и часто обычным приемом препаратов здесь не отделаться. Если будут выявлены проблемы с позвоночником, помимо остального могут быть назначены занятия в бассейне, ЛФК или ношение специально подобранного корсета.
При тромбофлебите обычно лечение проходит в стационаре под наблюдением специалистов – такое заболевание нельзя пытаться вылечить самостоятельно, это чревато значительным ухудшением состояния и даже, в особо запущенных случаях, летальным исходом.
При выявленных патологиях суставов применяется разнообразное лечение, в зависимости от конкретного диагноза, но в большинстве случаев это снятие симптоматики, обезболивающие препараты.
Если врач подтвердил, что никаких патологий нет, а боли вызваны только мышечным переутомлением, для расслабления можно принять ванну с отваром трав (ромашка, календула, липа, крапива, кора дуба). Отвар могут отлично заменить эфирные масла.
Причины, почему тянет ногу от ягодицы до стопы
Иногда причиной может быть даже банальная длительная ходьба на высоких каблуках, ношение тяжестей, долгого стояния на одном месте, длительных изматывающих пеших походах и т. д.
Такое наблюдается также в период бурного роста у подростков, пожилых. Есть много метеозависимых людей, и поэтому при непогоде или, например, давней операции или травме также может тянуть ногу
Но это также наблюдается и при серьёзных заболеваниях, травмах, нарушениях работы нервной системы, инфекциях, воспалениях, нарушениях обмена веществ:
- Болезни и травмы позвоночника — приведут к различным патологическим процессам в спинном мозге, спровоцируют различные плохо поддающиеся лечению заболевания: защемление и воспаление нерва, остеохондроз, межпозвонковую грыжу и т. д.
- Травмы — различные растяжения и разрывы мышц и сухожилий.
- Аномальные костные изменения — при остеомиелите.
- Переломы костей — тазовых, шейки бедра, ноги и при сильных ушибах также наблюдается этот синдром.
- Воспаление — многие инфекционные заболевания могут привести к воспалительному процессу в тканях и костях, и вызвать в поражённом месте непрерывные тянущие боли.
- Онкологические заболевания — различной локализации приводят также к подобному симптому.
- Болезни суставов — суставные патологии и износ тазобедренного сустава: артрозы, подагра, артриты, коксартроз.
И многие другие хвори: воспаление седалищного нерва, туберкулёз, остеомиелит, варикоз, миозит, ишиалгия и т. д.
Остановимся поподробней на некоторых заболеваниях:
- Остеохондроз — этим недугом болеет каждый второй человек, потому что только у пояснично-крестцового отдела позвоночника такая интенсивная нагрузка. Именно эта уязвимость и приводит к быстрому формированию патологии. Начинаются необратимые деструктивные нарушения в позвонках, хрящевая ткань замещается костной, нервы и сосуды ущемляются.Способствуют этому следующие факторы: избыточный вес, воспаления, водно-солевой дисбаланс и т. д. Остеохондроз в итоге приведёт к сколиозу, ущемлению седалищного нерва, образованию грыжи и т. д. Необходимо комплексное лечение.
- Различные сосудистые патологии — возможен летальный исход, при отрыве тромба и закупорки сосуда.
- Лимфостаз — может развиться в результате травмы или инфекциях,это патология лимфатических сосудов.
- Воспалительные процессы — возникают при травмах связок и мышц, их локализация: возле суставной сумки, или в самой сумке, переход мышцы в сухожилии, соединения связки с костью.Выявить поражённый участок можно по наличию: покраснения, опухоли, боли.
- Миозиты — это воспалительные процессы в мышцах. Предпосылкой могут послужить нарушения обменных процессов, последствия инфекционных заболеваний, непомерные физические нагрузки, частые переохлаждения. Причин для появления тянущих болей немало, но боль всегда сигнализирует о неблагополучии в организме, на которую необходимо молниеносно реагировать.
Что делать
В случае если болезненные ощущения образовались после длительного хождения, человеку следует прилечь и поднять ноги выше головы. Помогут также:
- массаж;
- ванночка из черного чая;
- обезболивающие мази.
Если, к примеру, Диклофенак не помогает, то допустимо выпить таблетку обычного Аспирина (но лишь при отсутствии противопоказаний) или:
- Парацетамола;
- Нурофена;
- Ибупрофена.
Нетрудно сейчас купить и мази, содержащие эти препараты.
Сильные боли легко купирует Нимесулид.
Однако стоит понимать, что данными средствами вы боретесь только с симптомами, а не с причиной. Потому необходимо обязательно посетить врача и приступить к лечению основной болезни.
Имеет смысл применять местные средства – венотоники. Такие кремы обеспечивают стимуляцию кровообращения и положительным образом воздействуют на работу клапанов сосудов. В итоге отечность быстро спадает, а болезненность снижается. Из таких препаратов наиболее эффективным считают на сегодняшний день – Гепарин.
Когда боль локализуется выше ягодиц
Боли выше ягодиц характерны для некоторых видов парапроктита – ишиоректального или пельвиоректального абсцессов. Отличить эти патологии друг от друга можно только после обследования, которое проводит врач-проктолог или хирург. Это:
- осмотр очагов на коже;
- пальцевое исследование прямой кишки;
- УЗИ ректальным датчиком;
- аноскопия – осмотр прямой кишки изнутри с помощью имеющего камеру оптического прибора;
- ректороманоскопия – осмотр прямой и сигмовидной кишки при помощи более длинного, чем в предыдущем случае, жесткого прибора;
- при наличии свищей проводят пробу с красителями: в свищевое отверстие вводят метиленовый синий и наблюдают, откуда он начнет выделяться. Если краситель вытекает из прямой кишки, с помощью аноскопа устанавливают его внутреннее отверстие;
- фистулография. Она заключается во введении в свищ рентгенконтрастного вещества с последующим выполнением рентгена в нескольких проекциях.
Последние 2 метода дают возможность проктологу определиться с объемом операции.
Остеосаркома
Спровоцировать боли в ногах от колена до стопы могут и заболевания костей, в частности – злокачественные новообразования. Остеосаркома относится к раковым патологиям костной ткани. Возникает остеосаркома в большеберцовой или малоберцовой кости и стремительно прогрессирует, рано давая метастазы.
Так в разрезе выглядит опухоль костной ткани.
Появляется такой тип опухоли у людей разных возрастов, но в большинстве случаев диагностируется у молодежи. Зарождение опухоли часто появляется в коленном суставе, из-за чего дискомфортные ощущения охватывают конечность от самого бедра до стопы, но более всего неприятные ощущения отмечаются в нижней части конечности.
Преимущественная локализация опухоли – метаэпифиз большеберцовой или малоберцовой кости, встречаются опухоли и в дистальной части. Проксимальном медиальном мыщелке. Поражает остеосаркома не только костные ткани, но и мышцы, сухожилия, жировую ткань. Из костей гематогенным путем раковые клетки могут транспортироваться по организму и образовывать метастазы.
Основной признак того, что кости ног поражены опухолью, — болезненность в нижней конечности. В зависимости от того, поражена левая или правая нога, там и будет диагностироваться дискомфорт. Обычно ночью пациенты страдают от тупой боли, которая не утихает, а к утру боль донимает еще более сильно. При прорастании опухоли в мягкие ткани конечность визуально увеличивается, на вид становится отечной, возникают проблемы с функционированием ноги.
В среднем развитие заболевания занимает три месяца, в течение которых тягостная симптоматика нарастает все больше. А при обнаружении остеосаркомы нижней конечности у каждого пятого пациента уже диагностируются метастазы в других органах – настолько быстро прогрессирует заболевание.
СПРАВКА! Крупные метастазы, например, в легких, можно обнаружить при помощи рентгена, а более мелкие заметны лишь при проведении компьютерной томографии.
Перед тем как лечить заболевание, пациенты проходят полномасштабный скрининг. Для диагностики применяют в первую очередь рентген. На снимке можно явно увидеть признаки деструкции кости и все специфические проявления остеосаркомы. Для подтверждения диагноза проводится биопсия. Параллельно для диагностики могут применяться и другие методики, например, магнитно-резонансная томография, позитронно-эмиссионная томография и другие методики.
Лечение заболевания преимущественно хирургическое. Если ранее при постановке такого диагноза нижняя конечность до колена подлежала ампутации, то теперь есть возможность сохранить ногу, а удаленный участок протезировать. После операции проводится курс химиотерапии, поскольку совсем нет гарантии, что опухоль не метастазировала. Химиотерапия позволит сдерживать рост метастазов. После проведения такого лечения шансы на выживаемость у пациентов значительно увеличиваются.
Если болит ягодица и отдает в ногу
Боль в пояснице и ягодичной области справа или слева, которая отдает в одну, реже в обе ноги по ходу седалищного нерва, носит название люмбоишиалгия.
Другое название – ишиалгия. Этим термином принято обозначать болевой синдром, являющийся следствием сжатия, раздражения, воспаления седалищного нерва.
Из-за его большой протяжённости и взаимосвязи со многими органами, заболевания седалищного нерва встречаются очень часто.
Характер боли и сопутствующие симптомы
Обычно боль распространяется от крестца по ягодичной мышце, задней поверхности бедра, переходя в области голени на боковую и переднюю часть нижней конечности, не достигая кончиков пальцев. Она носит жгучий, пульсирующий или ноющий характер.
Неприятные ощущения усиливаются при резких движениях, поднятии тяжестей или просто при смене положения тела. При ходьбе человек старается щадить больную ногу, из-за чего возникает прихрамывающая походка с опорой на здоровую конечность.
В некоторых случаях, стоя, человек вынужден принимать специфическое положение, наклонившись вперед или согнувшись.
Характерен при ишиалгии «симптом треножника», когда из-за сильных болевых ощущений по ходу седалищного нерва больной либо вовсе не может сидеть, либо вынужден опираться руками о край стула.
У больного нередко возникает чувство сильного жара, или, наоборот, озноба, кожа становится бледной. Человек жалуется на онемение или «мурашки» в ягодице и пораженной ноге.
Причины
Основная причина, вызывающая боли в ягодице подобного характера с правой или с левой стороны – раздражение корешков седалищного нерва, которое возникает под воздействием следующих факторов:
- деформация межпозвоночных дисков (грыжи, протрузии), костные наросты на позвонках вследствие развивающегося остеохондроза;
- механические травмы позвоночника в поясничном отделе;
- заболевания костей и суставов (остеопороз, остеоартроз, фасеточный синдром);
- мышечные патологии;
- болезни ревматического характера;
- инфекционные и воспалительные заболевания, поражающие нервные волокна, сосуды и ткани;
- сахарный диабет;
- вирус герпеса, опоясывающий лишай;
- новообразования позвоночника;
- переохлаждение;
- лишний вес;
- беременность.
В зависимости от вышеперечисленных факторов, люмбоишиалгия может быть мышечно-скелетной, невропатической, ангиопатической или смешанной. Каждый из видов ишиалгии имеет свой механизм возникновения.
- Невротическую форму вызывает защемление и воспаление спинномозговых нервных корешков.
- Ангиопатическая форма возникает при поражении крупных кровеносных сосудов поясничного отдела позвоночника и нижних конечностей.
- При мышечной-скелетной форме боль в ягодице с иррадиацией в ногу развивается вследствие воздействия на мышечные волокна.
Заболевания обмена веществ
Одна из причин появления ноющей боли в ногах ночью – подагра. При этой патологии нарушается обмен пуринов, тогда в суставах скапливаются соли мочевой кислоты. Это приводит к суставной боли.
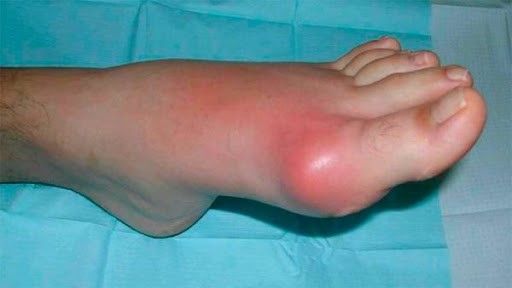 Подагра чаще поражает большой палец ноги, но может распространяться на все суставы нижних конечностей
Подагра чаще поражает большой палец ноги, но может распространяться на все суставы нижних конечностей
Чаще всего сначала поражается большой палец на ноге, но постепенно патологический процесс распространяется на другие костные соединения. Приступ начинается в ночное время, тогда кожа на пораженном участке краснеет, повышается местная температура, появляется ноющая боль, которая в запущенных случаях может распространяться от большого пальца ноги до бедра. При тяжелом течении подагры повышается общая температура тела.
Приступы длятся от нескольких дней до нескольких недель. Потом боль исчезает и функциональность пораженных сочленений восстанавливается. Болезнь обостряется от 2 до 6 раз за год.
Справка. Приступ подагры, который вызывает ноющую боль, может возникнуть после употребления алкоголя, тонизирующих напитков (кофе, крепкий чай, какао), жирного мяса.
Специфический симптом подагры – тофусы (подагрические узлы). Это уплотнения в подкожной клетчатке, которые состоят из отложений кристаллов мочевой кислоты. Они локализуются над пораженными костными соединениями. Их излюбленные места – ахиллово сухожилие, сгибатели голени и бедер.
Сахарный диабет часто дает осложнение на ноги, особенно у пациентов старше 45 лет. Это происходит из-за атеросклероза сосудов и недостаточности кровоснабжения. Болезненные ощущения тянущего характера возникают во время ходьбы или в состоянии покоя.
Понять, что болезненность в нижних конечностях провоцирует именно сахарный диабет, можно по таким признакам:
- пересыхание, шелушение кожи, зуд;
- появление пигментных пятен;
- у мужчин волоски на икрах седеют и выпадают;
- кожа ног бледная и прохладная или теплая, но синеватая.
Чтобы остановить патологические изменения сосудов, а также избавиться от мучительной боли, нужно обратиться к флебологу.
Заболевания мышц и сухожилий
Тянущая или ноющая боль в ноге от бедра до пятки может быть спровоцирована повреждением мышц и связок. Тогда возникает воспалительный процесс в месте перехода мышцы в сухожилие, в области суставной сумки или на участке, где связка соединяется с костью. Определить пораженную зону можно по таким симптомам: покраснение, отечность, болевой синдром.
Миалгия – это мышечная боль в ногах. Это не болезнь, а симптом, который возникает в результате физических нагрузок, травм, воспалительных, аутоиммунных заболеваний, затяжных депрессий, нарушений сна. При миалгии поражаются определенные группы или все мышцы тела (диффузная). При поражении мускулатуры на участке от бедра до стопы возникает ноющая боль, тяжесть, отек, слабость.
Миозит – еще одна причина появления тянущей, тупой боли, интенсивность которой возрастает при пальпации или движении. Это воспалительная болезнь, при которой чаще поражаются 1 – 2 мышцы. Для диффузной формы характерно воспаление разных групп (в том числе мускулатуры ног).
Пациенты жалуются, что болит нога от бедра до ступни при паратеноните (воспалении сухожилий), миоэнтезите (воспаление участка, где сухожилие переходит в мышцу), тендините (воспаление синовиального влагалища сухожилия), фасциите (воспаление соединительнотканных оболочек мышц). Сухожилия повреждаются при избыточной физической нагрузке на мышцы ног. Риск воспаления повышается при ослаблении организма, переохлаждении, наличии хронических патологий и т. д. Тогда возникает болевой синдром и отек на пораженном участке.
Профилактические меры
Чтобы болезнь не возвращалась, важно прислушиваться к таким рекомендациям:
- если вы работаете сидя или стоя, делайте перерывы для разминки поясницы и ног;
- спите на полужесткой поверхности, лучше — на ортопедическом матрасе;
- не поднимайте тяжести;
- держите спину в тепле;
- сидите на стуле с высокой спинкой, подложив под нижнюю часть спины валик;
- для укрепления скелета употребляйте продукты, богатые кальцием, и периодически поддерживайте организм курсами витаминно-минеральных комплексов;
- для восстановления собственной ткани позвоночника введите в рацион мясо с сухожилиями и хрящами или аналогичные аптечные препараты;
- откажитесь от употребления твердых жиров, если среди ваших родных были случаи сосудистых заболеваний;
- следите за своим весом.
Важно не засиживаться, как можно больше двигаться: бегать или быстро ходить, плавать, каждый день делать зарядку. Физические нагрузки должны быть соразмерными состоянию здоровья и возрасту
Лечение боли в ягодице
Лечение боли начинают с диагностики и установления первопричины заболевания. Чаще всего применяют терапевтические процедуры.
К ним относят:
- массаж;
- физиотерапию;
- согревающие компрессы.
Помимо этого назначается прием противовоспалительных препаратов.
Если болезнь протекает с гнойными образованиями, то к больному месту прикладывают повязки с ихтиоловой мазью или с мазью Вишневского. В случае неэффективности лечения гнойники, абсцессы и фурункулы подлежат вскрытию хирургическим методом.
Если боль вызвана мышечным спазмом, то применяют специальную гимнастику, это позволяет улучшить кровообращение в пораженной зоне.
Почему болят мышцы ягодиц?
стрессВыделяют следующие причины боли в ягодичных мышцах:
- Миозит представляет собой патологический процесс, при котором мышечные ткани воспаляются. Причиной миозита может быть проникновение инфекции в мышцы на фоне гриппа или ангины, после ушибов или ранения ягодичной области, вследствие переохлаждения или после физического перенапряжения. В некоторых случаях воспаление мышц может возникать на фоне стресса или иметь аутоиммунную природу (иммунная система выделяет антитела к собственной мышечной ткани). Боль при миозите усиливается при движении или во время надавливании на пораженную мышцу. Стоит отметить, что боль дает о себе знать не только во время ходьбы, но и в покое. Кроме боли, при миозите наблюдается скованность в тазобедренном суставе, которая связана с патологическим напряжением мышечной ткани. В некоторых случаях в патологический процесс могут вовлекаться новые мышцы.
- Физическое перенапряжение может приводить к повышенному тонусу мышц ягодиц и проявляться тянущей болью. Чаще всего это может наблюдаться у нетренированных людей после длительной ходьбы или после интенсивных физических упражнений. Довольно часто данная мышечная боль локализуется не только в области ягодиц, но также в пояснице и в бедре.
- Внутримышечная инъекция при неправильном выполнении, может приводить к образованию уплотнения (инфильтрат), которое сдавливает мышечные ткани, приводя к их патологическому напряжению. Данное осложнение возникает при быстром введении лекарственных препаратов, а также если укол выполнялся недостаточно глубоко или не в тот квадрант ягодицы (инъекцию делают в наружный верхний квадрант ягодицы).
- Длительное пребывание в сидячем положении также может приводить к мышечным болям в ягодицах. Дело в том, что при длительном пребывании в позиции сидя кровеносные сосуды ягодичной области сдавливаются. В итоге снижение притока артериальной крови к мышцам ягодицы вызывает болевые ощущения.
Почему возникают боли в ягодице при беременности?
- перенапряжение мышц поясницы, ягодичной области, ног и таза в результате увеличения веса матки с плодом;
- сдавливание беременной маткой сосудов, находящихся в полости таза;
- сдавление нервных стволов.
беременностиПрофилактика и лечение болей в ягодицах во время беременности предусматривают следующие мероприятия:
- занятия специальной гимнастикой для беременных женщин;
- удобное положение в кровати во время отдыха и сна: женщина должна периодически переворачиваться с одного бока на другой, спать на спине не рекомендуется;
- ношение специального удобного бандажа и нижнего белья для беременных;
- полноценный отдых: беременная женщина не должна выполнять тяжелую физическую работу.
Особенности болей в ягодице
Почему болит ягодица и отдает в ногу?
ишиасраспространяетсяпо ходу седалищного нервапарестезияПричинами ишиаса являются следующие патологии:
- Грыжа поясничного межпозвоночного диска является наиболее частой причиной воспаления седалищного нерва. Данная патология характеризуется дефектом периферической части межпозвоночного диска (фиброзное кольцо), через которое выпячивается центральная часть диска (пульпозное ядро). В итоге выпячивание студенистого ядра межпозвоночного диска способно сдавливать седалищный нерв и приводить к поражению его ствола.
- Остеохондроз поясничного отдела позвоночника представляет собой патологию, в результате которой хрящевая ткань межпозвоночного диска постепенно теряет свою эластичность, что приводит к уменьшению пространства между самими позвонками и последующему сдавливанию нервных корешков поясничного отдела. Если происходит компрессия одного или двух нижних поясничных корешков, то тогда возникает боль в пояснице, ягодице и бедре.
- Синдром грушевидной мышцы довольно часто возникает на фоне пояснично-крестцового радикулита (сдавливание поясничных или крестцовых корешков) и характеризуется воспалением и патологическим напряжением данной мышцы. В итоге вовлеченная в воспалительный процесс мышечная ткань увеличивается в объеме и сдавливает седалищный нерв.
- Остеофиты поясничного и крестцового отдела позвоночника представляют собой патологические разрастания тел позвонков. Иногда остеофиты могут достигать крупных размеров (более 0,5 – 1 см), что приводит к сдавливанию седалищного нерва.
Почему болит ягодица после укола?
уколав какой квадрант делается укол, на какую глубину была введена игланекоторые лекарственные средства плохо рассасываются из-за повышенной плотностиБоль в ягодице после укола может сигнализировать о следующем:
- Повреждение нервных окончаний. В некоторых случаях игла при уколе может попасть в нерв и повредить его. Также может возникнуть другой вариант, при котором нерв сдавливается лекарственным депо после укола. Стоит отметить, что при правильном проведении внутримышечной инъекции вероятность повреждения нервных окончаний достаточно невысока.
- Образование синяка возможно в том случае, когда игла повреждает кровеносный сосуд. Гематома (ограниченное скопление жидкости) может возникать и при слишком быстром введении лекарства. В этом случае лекарственное депо сдавливает сосуд, в результате чего он может лопнуть.
- Образование уплотнения (инфильтрата). В некоторых случаях введенное лекарственное средство до конца не рассасывается. Это приводит к тому, что окружающие ткани несколько увеличиваются в размере, а их плотность увеличивается. Другой причиной возникновения «шишки» или уплотнения является проникновение инфекции вглубь ягодичной области вместе с иглой, которое возникает при недостаточной обработке кожи спиртом.
- Гнойный нарыв (абсцесс) представляет собой наиболее опасное постинъекционное осложнение. Абсцесс представляет собой ограниченное гнойное поражение тканей, которое развивается в результате проникновения в организм гноеродных бактерий (стафилококки, стрептококки). При абсцессе уже в первые часы в месте укола возникает довольно сильная и пульсирующая боль. Кожа ягодицы краснеет, а также несколько отекает. При обнаружении данной симптоматики нужно как можно раньше обратиться к врачу. Чем раньше выявлено данное осложнение, тем больше вероятность, что лечение будет проводиться медикаментозным, а не хирургическим путем.
Причины тянущей боли в ягодице
Также тянущая боль в ягодице может возникать вследствие следующих заболеваний:
- Остеохондроз поясничного и крестцового отдела позвоночника характеризуется поражением хрящевой ткани межпозвоночных дисков. В дальнейшем расстояние между поясничными и крестцовыми позвонками уменьшается, что приводит к сдавливанию нервных корешков (радикулит), входящих в состав седалищного нерва. При данной патологии боль появляется в пояснице, ягодичной области, а иногда и в бедре. В мышцах ягодицы наблюдается патологическое напряжение. Боль усиливается во время ходьбы и при физических нагрузках.
- Образование инфильтрата после внутримышечного укола. В некоторых случаях тянущая боль возникает при образовании уплотнения или так называемой «шишки» после укола. Именно данный инфильтрат вызывает тянущую боль и чувство тяжести в ягодице.
- Чрезмерная мышечная нагрузка на нижние конечности также может стать причиной тянущей боли в ягодичной области. Наиболее часто данная картина наблюдается у нетренированных людей после длительных пеших прогулок или физических упражнений. Боль может также возникать в пояснице и бедре.
Хapaктep бoлей
Жалобы больных, когда боль отдает в правую ягодицу, не являютсятипичными. Характер боли может быть:
- тянущим;
- жгучим;
- резким;
- острым;
- простреливающим;
- иррадиирующим.
Боли в правой ягодице могут беспокоить:
- временно или постоянно;
- в положении стоя, сидя, лежа;
- при активной физической нагрузке и в состоянии покоя.
Боль может локализоваться:
- в верхней части ягодицы;
- посередине ягодицы;
- внизу ягодицы.
Вместе с этим болезненные ощущения могут затрагивать либо правую, либо левую часть правой ягодицы.
Основные зоны иррадиации ягодичной боли:
- поясница;
- крестец;
- органы малого таза;
- бедро правой конечности (задняя или передняя поверхность, левая или правая сторона бедра);
- икра правой конечности (задняя стенка ноги ниже колена);
- стопа правой конечности.