Бронхопневмония у детей и взрослых
Содержание:
- Причины бронхопневмонии
- Симптомы
- Причины бронхопневмонии у детей
- Диагностика
- Осложнения
- Методы лечения заболевания
- О бронхопневмонии
- осложнения
- Диагностика
- При беременности
- Лечебный процесс
- Лекарства
- Пути заражения и механизмы развития болезни
- Осложнения после бронхопневмоний
- Тактика лечения
- Этиология
- Осложнения пневмонии
- Прогноз
- Как ваш врач проверит бронхопневмонию?
- Лечение
- Выводы
Причины бронхопневмонии
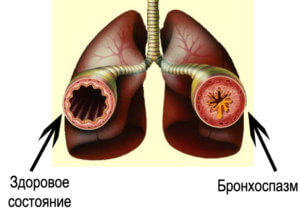
Патогенез гриппозной бронхопневмонии недостаточно изучен в основных своих звеньях, в особенности в отношении несомненного и значительного участия нервной системы. Происхождение таких ведущих симптомов заболевания, как одышка, цианоз, сердечно-сосудистый коллапс, отек легких, тесно связано с нарушением регуляций в значительной степени рефлекторного характера, поскольку очаги воспаления являются источником патологической импульсации. Более изучены отдельные второстепенные механизмы развития болезни—токсическое воздействие на центральную нервную систему и сосудистую стенку, нарушения бронхо-легочного барьера с переходом гриппозного вируса и вторичной инфекции на межуточную перибронхиальную и междольковую соединительную ткань. Бактериемия наблюдается редко, даже в смертельных случаях. Токсическое поражение сосудов сопровождается выпотеванием белка, воспалительным отеком легких; усиливается секреция бронхиальной слизи, что уменьшает концентрацию токсина; наступает спазм бронхов и бронхиол в результате раздражения, который, наряду с отделением слизи, способствует развитию ателектаза.
Клинически гриппозная бронхопневмония отличается отсутствием смены определенных периодов болезни, протекает нециклически.
Начало на фоне гриппозного поражения верхних дыхательных путей (или сезонного катарра) с дальнейшим подъемом лихорадки, появлением одышки, кашля, ухудшением общего самочувствия. Лихорадка послабляющая или неправильная. Часто носовое кровотечение; герпетическая высыпь наблюдается редко. Число дыханий увеличено до 25—30 в минуту, при вдохе расширяются крылья носа; пульс часто отстает от температуры.
При исследовании грудной клетки находят очаги приглушения, чаще двусторонние, в нижних полях легких с усиленной бронхофонией и звонкими субкрепитирующими и мелкопузырчатыми хрипами, помимо явлений разлитого бронхита (распространенных сухих хрипов). Ясное бронхиальное дыхание обычно не определяется,—имеет место бронхо-везикулярное дыхание. Очаги могут быть глубоко расположены и, несмотря на тяжелое состояние больного, не выявляются клинически.
Мокрота мало характерна, скудна, слизисто-гнойная, как при бронхите, или более вязкая и кровянистая. Общие явления колеблются от разбитости, слабости до резких головных болей, сосудистого коллапса. Цианоз наблюдается при обширных сливных бронхопневмониях. Со стороны крови—лейкопения, ускорение РОЭ разной степени. Рентгенологическое исследование обнаруживает различные изменения, чаще крупнофокусные, облаковидные инфильтраты, прикорневые, ложнодолевые, а также мелкопятнистые высыпания, мало отличающиеся! от картины гематогенной туберкулезной диссеминации.
Симптомы
Бронхопневмония имеет различные клинические проявления. К клиническим симптомам можно отнести:
- гипертермия;
- слабость;
- кашель;
- одышка;
- боль в груди;
- тахикардия
Повышение температуры тела колеблется от 38-39 градусов. При этом бесспорно происходит борьба организма с недугом. Слабость может сопровождаться снижением аппетита. Человека могут беспокоить озноб и потливость. Что является достоверным симптомом общей интоксикации. Кашель характеризуется прогрессированием. Сначала он сухой, затем влажный. Мокрота может быть с кровяными прожилками.
Одышка может быть не обязательно при физическом напряжении. В состоянии покоя больной может ощущать одышку. Боль в грудной клетке довольно выраженная. Обычно болезненность на вдохе, или же при кашле. Тахикардия довольно заметная. Частота пульса учащается до 110 и более ударов в минуту.
перейти наверх
Причины бронхопневмонии у детей
Основной причиной развития заболевания является попадание в организм основного возбудителя. Это может быть гемофильная палочка, пневмококк, стафилококк и хламидии. Проникнуть в организм они способны через вдыхаемый воздух в виде мелкого аэрозоля, в составе которого имеются патогенные микроорганизмы. Но у детей любого возраста основной причиной бронхопневмонии является поражение бронхов и верхних дыхательных путей.
Большинство детских пульмонологов считают, что при развитии затяжного течения заболевания, ребенку необходимо немедленно провести обследование. Скорее всего, иммунные функции организма нарушены и справится с этим, поможет иммунолог. К чему все это было сказано, дело в том, что у деток со слабым иммунитетом вероятность развития заболевания очень высока. Их организм не способен противостоять проникающим в него патогенным микроорганизмам. Поэтому каждое заболевание может перейти в острую форму и спровоцировать осложнения, в том числе и бронхопневмонию.
Причиной развития болезни может послужить посещение детских учреждений. Естественно, ребенка не стоит оставлять дома, но следить за его состоянием необходимо постоянно. Главная профилактическая мера это укрепление иммунитета.
Диагностика
При диагностировании заболевания применяется рентгенологическое исследование легких. При очаговом поражении легкого на снимке можно увидеть воспалительный очаг напоминающий облако белого дыма. В связи с увеличением лимфатических узлов может отмечаться расширение теней корней легкого. Очаговые воспалительные поражения диаметром от 1 до 2 сантиметров на снимке могут не определяться.
Не менее важным является проведение микробиологического исследования мокроты либо мазков из горла. В мокроте определяется увеличенное количество лейкоцитов, определяется наличие цилиндрического эпителия и макрофагов.
Также в мокроте может определяться значительное количество патогенной микрофлоры, при вирусной форме заболевания количество микрофлоры незначительное. При лабораторном исследовании в крови отмечается незначительный нейтрофильный лейкоцитоз, с некоторым сдвигом в лево, а также незначительное повышение СОЭ.
Осложнения
Ранняя бронхиальная пневмония, поддерживаемая адекватным и эффективным лечением, почти всегда приводит к полному выздоровлению с положительным прогнозом.
Если симптомы не регрессируют в течение нескольких дней или при слабой реакции на проводимую терапию, возможно возникновение некоторых осложнений, которые, особенно у тех, кто подвержен риску, могут быть настолько серьезными, что могут привести к летальному исходу:
-
Сепсис: инфекция из легких распространяется на весь организм вследствие проникновения патогенных микроорганизмов в кровь. Это страшное и часто смертельное осложнение, которое сопровождается:
- постоянной высокой температурой;
- гемодинамическим шоком;
- гипотонией;
- от изменения сознания до комы;
- тахикардией и тахипноэей;
- холодными и бледными конечностями.
- Абсцесс легкого: скопление гноя в легком, которое требует длительной антибактериальной терапии и часто хирургического дренирования.
- Плеврит: вовлечение плевры, тонкой мембраны, которая обволакивает легкие.
- Дыхательная недостаточность.
- Сердечные расстройства.
Методы лечения заболевания

Оно включает противомикробную и симптоматическую терапию.
Принципы ухода за больными:
- постельный режим;
- щадящая механическая и химическая диета;
- обогащение продуктов питания и приготовленных блюд солю, микроэлементами и витаминами.
Антибактериальное лечение
Для борьбы с бактериальной инфекцией назначают полусинтетические пенициллины:
- Оксациллин;
- Амоксициллин;
- Ампициллин;
- Карбенициллин;
- Азлоциллин;
- Пиперациллин.
Восстановительная терапия
Для возобновления дыхательной функции прописывают муколитические препараты. Они ускоряют процесс выведения мокроты из бронхов, улучшают моторную функцию эпителия дыхательных путей, снимают отёчность и воспаление.
- Бромгексин;
- АЦЦ;
- Флуимуцил;
- Лазолван;
- Амбробене.
Отхаркивающие средства – Мукалтин, Алтейка, Геделикс, Простпан, Пертуссин, Доктор Мом. При сухом кашле прописывают Дионин, Кодеин.
Мероприятия по повышению иммунитета организма
Иммунологические препараты показаны с целью повышения реактивности организма местного и общего уровня.
Лекарственные средства:
- Эсберитокс;
- Неовир;
- Иммунал;
- Кипферон;
- Имунофан.
Физиотерапия
В состав комплексного лечения включают физиотерапевтические процедуры. Они способствуют рассасыванию инфильтрации, ускоряют восстановительные процессы.
Процедуры проводят только после того, как прошла острая фаза заболевания и нормализовалась температура тела:
- горчичники – способствуют притоку крови и рассасыванию патологического очага;
- аппликации парафина, грязи;
- применение лечебных токов;
- восстановительная физкультура и дыхательная гимнастика.
Особенности лечения детей
Лечение бронхопневмонии у детей в обязательном порядке включает регидратационную терапию – восполнение водно-солевого баланса. По мнению авторитетного педиатра, Комаровского Е. О., это является фундаментом для быстрого выздоровления малыша и предупреждения развития осложнений.
- Регидрон;
- Орсоль;
- Гидровит;
- Орасан.
Если ребёнок в тяжёлом состоянии, назначают внутривенные вливания регидратационных препаратов:
- Трисоль;
- Хлосоль;
- Рингера-Локка;
- Ацесоль.
Бронхопневмония — это острое заболевание дыхательной системы. При правильном лечении исход всегда благоприятный. Летальные исходы бывают крайне редко в случае обширного нагноения лёгких. Заболевание опасно для младенцев первых двух лет жизни.
О бронхопневмонии
 Бронхопневмония — это болезнь лёгких, которая имеет воспалительный характер и затрагивает только небольшие участки лёгкого. Бронхопневмония ещё имеет название очаговая пневмония. От типичной пневмонии бронхопневмония отличается клиническими проявлениями, которые могут быть разными по тяжести.
Бронхопневмония — это болезнь лёгких, которая имеет воспалительный характер и затрагивает только небольшие участки лёгкого. Бронхопневмония ещё имеет название очаговая пневмония. От типичной пневмонии бронхопневмония отличается клиническими проявлениями, которые могут быть разными по тяжести.
Очень часто процесс выздоровления длиться долгое время, не исключены рецидивы. Бронхопневмония может возникать как первично, так и вторично — то есть часто.
Бронхопневмония возникает преимущественно гематогенным путём. При развитии очаговой пневмонии огромное значение играет аутоинфекция при аспирации — это так называемая аспирационная пневмония, в лёгких — это гипостатическая пневмония.
осложнения
Осложнения от бронхопневмонии могут возникнуть в зависимости от причины инфекции. Общие осложнения могут включать:
- инфекции кровотока или сепсис
- абсцесс легкого
- скопление жидкости вокруг легких, известное как плевральный выпот
- нарушение дыхания
- почечная недостаточность
- сердечные заболевания, такие как сердечная недостаточность, сердечные приступы и нерегулярные ритмы
Лечение младенцев и детей
Ваш врач назначит антибиотики, если у вашего ребенка бактериальная инфекция. Уход на дому для облегчения симптомов также является важным шагом в лечении этого состояния. Убедитесь, что ваш ребенок получает достаточно жидкости и отдыхает.
Ваш врач может порекомендовать Тайленол для снижения температуры. Может быть назначен ингалятор или небулайзер, чтобы дыхательные пути оставались максимально открытыми. В тяжелых случаях ребенку может потребоваться госпитализация для получения следующего:
- Внутривенные жидкости
- медикамент
- кислород
- респираторная терапия
Перед тем, как давать лекарства от кашля, всегда проконсультируйтесь с врачом. Их редко рекомендуют детям младше 6 лет. Подробнее о гигиенических привычках для детей.
Диагностика
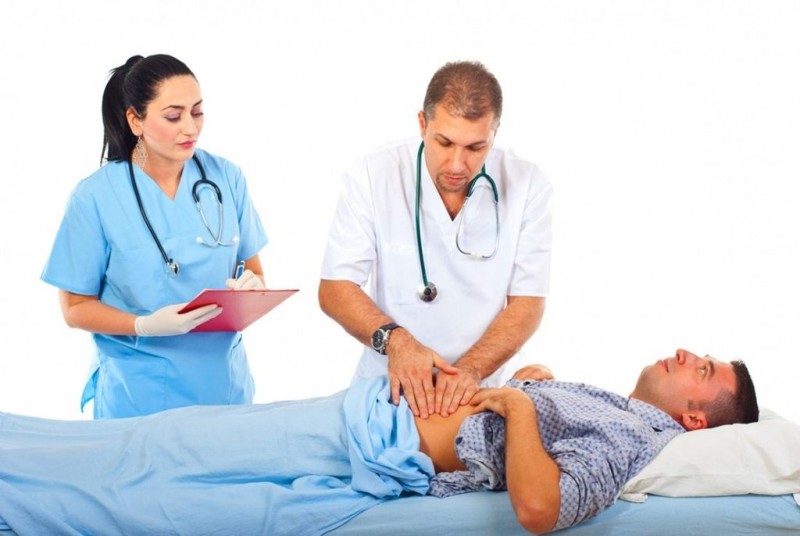
На приёме специалист выслушает жалобы пациента и проведёт осмотр. Как правило, доктор осуществляет следующие действия:
- меряет температуру тела пациента;
- выстукивает лёгкие. Пальцами рук врач выстукивает области над поверхностью лёгких. Если человек страдает этим недугом, то звук укорачивается;
- прослушивание лёгких. Этот метод диагностики применяется при подозрении на любые заболевания дыхательных путей. Используя стетоскоп, специалист прослушивает поражённую зону. Различные хрипы и шумы могут свидетельствовать о наличии недуга. Помните, что сейчас этот способ диагностики используют далеко не все доктора потому, что была доказана его малая эффективность в определении бронхопневмонии у детей и взрослых.
Даже если врач абсолютно уверен, что у пациента бронхиальная пневмония, он должен отправить его на рентген органов грудной клетки и провести несколько стандартных лабораторных исследований. Иногда для установки диагноза специалисту нужны результаты компьютерной томографии, исследования мокроты, а также анализа на определение возбудителя недуга.
Проведение рентгена
При беременности
В период вынашивания беременности женский организм претерпевает колоссальные гормональные изменения. Иммунная система ослабевает в несколько раз и становится уязвимее. Будущие мамы чаще всего страдают от кашля с насморком, который сопровождается недомоганием и слабостью. Иногда именно в этих симптомов начинается бронхопневмония у беременных. Не рекомендуется будущим мамам заниматься самолечением и надеяться, что всё пройдёт самостоятельно. Чтобы своевременно диагностировать заболевание и избежать осложнений, необходимо экстренно обратиться к вашему лечащему доктору. Бронхопневмония не является показанием для прерывания беременности.
Лечебный процесс
Лечение бронхопневмонии комплексное, включающее соблюдение постельного режима, диетотерапию, медикаментозное воздействие, физиопроцедуры. Оно направлено на купирование симптомов заболевания, устранение функциональных нарушений, нормализацию лабораторно-инструментальных показателей, предупреждение дальнейшего распространения инфекции по организму и развития опасных осложнений.
Больных с острым процессом госпитализируют в стационар. Им назначают строгий постельный режим с регулярным проветриванием помещения и сбалансированное питание с высоким содержанием витаминов и белков. Оно должно быть частым и дробным. Пациентам показано обильное питье с предпочтением лекарственных отваров, морсов и травяных чаев.
Этиотропное лечение заключается в использовании противомикробных препаратов — противовирусных средств или антибиотиков, которые назначают по результатам антибиотикограммы. Обычно применяют препараты из группы цефалоспоринов, карбапенемов, защищенных пенициллинов, макролидов, аминогликозидов. Наиболее эффективными в отношении вирусов являются лекарства нового поколения – «Арбидол», «Валтрекс», «Фоскарнет».
Антибиотикотерапию необходимо проводить на фоне приема препаратов, предотвращающих развитие дисбактериоза кишечника. Для этого больным назначают, пре- и пробиотики, синбиотики – «Линекс», «Эубикор», «Максилак».
 Симптоматическая терапия:
Симптоматическая терапия:
- Жаропонижающие – «Нурофен», «Парацетамол»,
- Десенсибилизирующие – «Супрастин», «Тавегил»,
- Муколитические – «Амбробене», «Лазолван»,
- Отхаркивающие – «АЦЦ», «Бромгексин»,
- Иммуномодулирующие – «Бронхомунал», «Ликопид»,
- Витаминные комплексы – «Дуовит», «Центрум».
К наиболее эффективным физиотерапевтическим методикам относятся: массаж грудной клетки, ингаляции, компрессы, электрофорез с антибиотиками и бронхолитиками, УВЧ-терапия, вибротерапия, лазеротерапия, ультразвуковая терапия, оксигенотерапия, магнитотерапия, ЛФК, озокеритовые и парафиновые аппликации, грязелечение.
Хирургическое вмешательство показано больным с тяжелыми и необратимыми изменениями в легочной ткани. Операции выполняют при абсцедировании или новообразовании. Пациентам удаляют часть пораженного органа — сегмент, долю или целое легкое.
Санаторно-курортное лечение проводится с целью восстановления организма после тяжелой болезни.
Средства нетрадиционной медицины и фитопрепараты часто дополняют назначенную врачом терапию. Обычно используют мед, прополис и другие продукты пчеловодства, которые эффективно укрепляют иммунитет. Подобным действием обладает чеснок и лук. Для снятия интоксикации и борьбы с микробами применяют отвары и настой ромашки, календулы, шалфея, шиповника, малины. Устранить катаральные признаки помогут ингаляции картофельным отваром.
Лекарства
Основное направление в лечении бронхопневмонии – антибактериальная терапия, если причиной заболевания являются микроорганизмы. Антибиотик подбирается индивидуально в зависимости от особенностей организма и с учетом результатов бактериального посева на чувствительность (Цефтриаксон, Кларитромицин, Амоксициллин и другие). Противомикробные средства могут вводиться инъекционно или перорально. На начальных этапах заболевания назначаются жаропонижающие средства (Аспирин, Парацетамол), отхаркивающие препараты (Флуифорт, АЦЦ, Мукалтин). По необходимости применяются средства от аллергии, которые помогают снять отёчность и облегчить дыхание (Супрастин, Цетрин, Тавегил).
Пути заражения и механизмы развития болезни
- инфекционная микрофлора – бактерии (пневмококки, стрептококки, стафилококки) вирусы, кандиды, возбудитель микоплазмы, энтеробактерии, кишечная палочка;
- химические вещества;
- радиоактивное облучение;
- аллергены;
- физические факторы (перепады температур);
- хроническая дисфункция, приводящая к отёкам во внутренних органах и присоединению инфекционной флоры (уремическая бронхопневмония);
- регулярное заглатывание жидкости и её попадание в орган дыхания (липоидная или масляная бронхопневмония), встречается у малышей грудного возраста, которые находятся на естественном вскармливании.
Заболевание развивается на фоне острого бронхита или воспаления бронхиол.
Пути распространения инфекции:
- интрабронхиальный – патогенная микрофлора распространяется по нисходящим путям при воспалении бронхов;
- перибронхиальный – распространение инфекции по восходящим путям из воспалительного очага вокруг бронхиол;
- гематогенный – бронхи заражаются при наличии в организме генерализованной инфекции (сепсис).
Пусковым механизмом в развитии болезни может послужить аутоинфицирование – самозаражение, например, при застойных процессах в органах дыхания или аспирационной пневмонии.
Заболевание может развиться в период реабилитации после хирургического лечения органов грудной клетки. В отдельную группу факторов, способствующих появлению бронхопневмонии, относят иммунодефицитные состояния – ВИЧ, СПИД.
Осложнения после бронхопневмоний
При воспалении органов дыхания распространяется негативное влияние на весь организм, происходят сбои в работе разных систем. Последствия патологии зависят от его сложности, формы, своевременной диагностики и начала терапии, схемы лечения, индивидуальных особенностей человека. Часто бронхопневмония вызывает воспаление слизистой бронхиальной оболочки, хроническую форму бронхита, бронхиальную астму. К более серьезным последствиям относятся следующие патологии:
- Абсцесс легкого. Начинается разложение легочной ткани в очаге воспаления из-за образующегося гноя. Формируются они одиночно или группами, поражают сразу несколько участков органа одновременно.
- Фиброз легкого. Во время воспаления происходит сильное повреждение тканей, в этих местах начинает образовываться соединительная ткань. Это осложнение провоцирует сильные боли в груди, потому что к пораженным участкам формируется недостаточное поступление кислорода. Так образуется хроническая форма бронхопневмонии.
При отсутствии адекватного лечения, своевременной диагностики у человека могут развиться неприятные осложнения. Чаще они наблюдаются у детей, к примеру:
- Гнойный отит. Пациент жалуется на дискомфорт в ухе, ощущает общую слабость, наблюдается гнойные выделения. Если он не находит выхода, то может просочиться в мозг и спровоцировать абсцесс мозга, менингит.
- Плеврит. Происходит воспаление плевральных листков, что приводит к дискомфорту во время кашля, дыхания. Дополнительным симптомом будет тяжесть в грудной клетке.
- Нефрит – воспаление почек. Клиническая картина зависит от морфологических изменений. Из внешних признаков выделяют лихорадку, бледность кожи, дискомфорт в области поясницы.
- Миокардиодистрофия – нарушенный метаболизм в грудных мышцах. Пациент жалуется на одышку, боль в сердце. При обследовании врач услышит шумы в сердечной мышце, нарушение ритма. Осложнение формируется у взрослых при неправильном лечении, физических нагрузок до окончания терапии.
- Перикардит воспаление в околосердечной сумке. Человек жалуется на боли в сердце, чувствует стеснение в грудной клетке. При изменении положения тела боль дискомфорт усиливается. При тяжелом течении заболевания формирует отек лица, увеличиваются вены на шее, кожа становится бледной.
Тактика лечения
Основу терапии воспаления нижней доли правого легкого составляет прием антимикробных препаратов. Кроме них назначаются противовоспалительные, отхаркивающие и поддерживающие иммунитет средства. Немаловажны физиотерапевтические процедуры, соблюдение гигиены и питание.
Антимикробная терапия
Для лечения пневмонии показаны антибиотики широкого спектра действия. Выбор конкретного препарата или комбинации лекарств зависит от типа возбудителя, тяжести воспаления и прочих факторов.
При пневмококковой этиологии высокую эффективность показывают Эритромицин и Бензилпенициллин. Первый имеет преимущество, поскольку также проявляет активность в отношении микоплазмы и легионеллы. Если пневмония имеет вирусную природу, то антибиотики бессильны. Эритромицин в терапевтической схеме нередко комбинируют с Гентамицином и внутривенным введением глюкозы.
При стрептококквой пневмонии эффективны:
- Тетрациклин;
- Олететрин;
- Бензилпенициллин;
- Эритромицин;
- Метациклин;
- Вибрамицин.
Стафилококковое воспаление легких лечится полусинтетическими пенициллинами, так как они устойчивы к действию пенициллиназы, вырабатываемой бактериями Staphylococcus. Также эффективны цефалоспорины (Цефазолин, Кефзил), сочетание Гентамицина с Линкомицином. При тяжелых формах применяют антистафилококковую плазму и гамма-глобулин.
При орнитозной пневмонии хорошо действуют тетрациклиновые антибиотики, при микоплазменной – Морфоциклин. Популярным антимикробным средством для лечения воспаления легких является Амоксиклав (Амоксициллин), который эффективен в отношении многих патогенных микроорганизмов. Бактерия клебсиелла (при фридлендеровской пневмонии) чувствительна к Стрептомицину в комбинации с Гентамицином и Канамицином.
Противовоспалительные средства
С целью уменьшения экссудации в тканях легкого и купирования воспалительного процесса могут применяться препараты из группы НПВС (Индометацин, Мовалис, Диклофенак). Они назначаются после нормализации температурных показателей, прием проводят совместно с антибиотиками либо после их отмены.
Если болезнь затянувшаяся, то в лечении правосторонней нижнедолевой пневмонии дополнительно используются глюкокортикоиды. Эти средства имеют массу серьезных побочных эффектов, поэтому назначаются короткими курсами и в малых дозировках. Необходимость их применения оценивает только врач.
Иммунокоррекция
Иммунокорригирующие препараты показаны при хроническом течении пневмонии и иммунодефицитных состояниях. Они повышают уровень иммунной защиты, оказывают антиоксидантный, детоксицирующий эффект. Примеры средств – Тималин, Дапсон, нуклеинат натрия, Ноотропил, иммуноглобулины (Эндобулин, Сандоглобулин), свежезамороженная плазма.
Отхаркивающие средства
Симптоматическая терапия также включает применение:
- Бронхолитиков, которые снимают бронхиальные спазмы, уменьшают отечность и помогают очищению от скопившейся слизи (Сальбутамол, Оксис).
- Отхаркивающих препаратов, разжижающих мокроту и облегчающих ее выведение (Трипсин, Термопсисс, Мукалтин, сироп или отвар корня солодки).
Физиопроцедуры
В физиотерапевтическом лечении пневмонии используют:
- индуктометрию – во время разрешения болезни;
- лазеротерапию;
- УВЧ – локально на очаг воспаления в активной фазе пневмонии;
- микроволновую СВЧ-терапию для ускорения рассасывания;
- электрофорез лекарственных средств (Лидаза, хлористый кальций, Гепарин).
При затяжном течении болезни показаны тепловые процедуры с парафином, озокеритом, лечебными грязями и амплипульстерапия для лучшего дренажа (отхождения мокроты и экссудата).
Для выздоровления полезны дыхательная гимнастика, рефлексотерапия, галлотерапия, вибрационно-импульсный и ручной массаж, гелий-кислородные смеси.
Этиология
Причиной бронхопневмонии является инфекция. Заражается человеческий организм патогенными биологическими агентами различных семейств, родов и видов.
- У детей возбудителями бронхопневмонии чаще всего являются вирусы: гриппа и парагриппа, аденовирусы, короновирусы, герпес, энтеровирусы, риновирусы.
- Молодые люди в возрасте 20-35 лет инфицируются микоплазмами и хламидиями.
- Причиной патологии у взрослых лиц обычно выступают бактерии — стрептококки и стафилококки.
- Пожилые люди и онкобольные поражаются преимущественно грибковой инфекций — кандидами и аспергиллами.
Это условная этиологическая классификация болезни с учетом возрастной категории пациентов.
Бронхопневмонию в зависимости от условий возникновения и типа возбудителя подразделяют на: две большие группы — внебольничную или бытовую и госпитальную или нозокомиальную.
- Возбудители внебольничных бронхопневмоний — пневмококки в 80% случаев, а также гемофилы, микоплазмы, хламидии, легионеллы, моракселлы, клебсиеллы, некоторые энтеробактерии, кокковая микрофлора.
- Госпитальная бронхопневмония развивается в течение трех суток с момента поступления больного в стационар. Ее основными возбудителями являются стафилококки, псевдомонады, кишечная палочка, клебсиелла, протей.
Бронхопневмония – полиэтиологичное заболевание, на возникновение и развитие которого оказывают влияние различные причинные факторы. К ним относятся:
- Табакокурение,
- Иммунодефициты,
- Алкоголизм,
- Хроническая сердечно-сосудистая патология,
- Длительный прием цитостатиков, гормонов и прочих иммуносупрессоров,
- Заболевания бронхолегочного аппарата,
- Запыленность и загазованность воздуха на производстве и в быту,
- Плохая экология,
- Общее и локальное переохлаждение,
- Аллергия,
- Врожденные аномалии развития органов дыхания,
- Длительный постельный режим,
- Состояния после операций и инвазивных манипуляций,
- Наличие очагов хронической инфекции — кариес, синуситы, отиты, ринофарингиты, тонзиллиты, фурункулез,
- Стрессовое воздействие, неврологические расстройства, затяжные депрессии,
- Гипо- и авитаминоз,
- Аутоиммунные патологии и эндокринопатии,
- Травмы и ушибы груди.
У детей факторами, провоцирующими развитие патологии, являются: недоношенность, внутриутробная гипоксия, пороки развития, родовые травмы, заражение плода от больной матери вертикальным путем.
Осложнения пневмонии
Легочные осложнения
- Стафилококковая пневмония чаще всего осложняется развитием гнойного процесса в легком — абсцесса, который представляет собой ограниченную от окружающей ткани полость с гноем. Часто мелкие абсцессы сливаются друг с другом, что приводит к появлению крупных гнойников. Со временем капсула абсцесса разрывается, гной выходит наружу и проникает в бронхи и плевральную полость. Так формируется непроходимость бронхов, развивается обструктивный бронхит, что ухудшает состояние больного. Если гной попадает в полость плевры, то образуется пиопневмоторакс, требующий неотложной помощи.
- Деструкция легочной ткани — тяжелое осложнение пневмонии, развивающее под воздействием токсинов некоторых микробов. Ткань легкого растворяется, образуя полости, в которых появляются участки некроза, а в дальнейшем — гангрена. Постепенно легочная ткань замещается соединительной, развивается пневмосклероз и дисфункция легкого.
- Одним из самых тяжелых осложнений пневмонии является дыхательная недостаточность, при которой стенки альвеол повреждаются, они слипаются или заполняются жидкостью из окружающих сосудов.
Внелегочные осложнения
- Отек легких — осложнение пневмонии со стороны сердечно-сосудистой системы, возникновение которого связано с нарушениями кровообращения в малом круге. Застойные явления в легочной ткани приводят в тому, что легкие наполняются жидкостью, а больной задыхается.
- Воспаление различных частей сердца — миокардит, эндокардит, перикардит.
- Сепсис и инфекционно-токсический шок приводят к нарушению работы внутренних органов и связаны с проникновением микробов в кровяное русло. Если срочно не начать лечение, разовьется внутрисосудистое свертывание крови, и больной погибнет.
Прогноз
Факторы, от которых зависит исход заболевания:
- Патогенность и вирулентность возбудителя,
- Устойчивость микроорганизмов к антибиотикам,
- Возраст пациента,
- Наличие сопутствующих патологий,
- Состояние иммунной системы,
- Своевременность и адекватность лечения.
Пневмонии, протекающие на фоне иммунодефицита, часто имеют неблагоприятный прогноз.
Факторы риска смерти:
- Аспирация,
- Пожилой возраст — старше 65 лет,
- Возраст ребенка менее года,
- Распространенность патологического процесса — поражение более 1 доли легкого,
- Количество и характер сопутствующей патологии,
- Выраженная иммуносупрессия,
- Определенные возбудители инфекции — пневмококки,
- Развитие септического синдрома,
- Повреждение внутренних органов,
- Обострение сопутствующих заболеваний — сердечной и печеночно-почечной недостаточности.
Как ваш врач проверит бронхопневмонию?
Только врач может диагностировать бронхопневмонию. Ваш врач начнет с медицинского осмотра и спросит о ваших симптомах. Они будут использовать стетоскоп, чтобы прислушиваться к хрипу и другим аномальным звукам дыхания.
Они также будут прислушиваться к местам в груди, где труднее слышать дыхание. Иногда, если ваши легкие инфицированы или заполнены жидкостью, врач может заметить, что звуки вашего дыхания не такие громкие, как ожидалось.
Они также могут отправить вас на тесты, чтобы исключить другие возможные причины, которые могут привести к аналогичным симптомам. Другие состояния включают бронхит, бронхиальную астму или крупозную пневмонию. Тесты могут включать:
| тесты | Полученные результаты |
| Рентгенограмма грудной клетки | Бронхопневмония обычно проявляется в виде множественных очагов инфекции, обычно в обоих легких и в основном в основании легких. |
| Общий анализ крови (CBC) | Высокое количество общих лейкоцитов, наряду с большим количеством определенных типов лейкоцитов, может указывать на бактериальную инфекцию. |
| Посев крови или мокроты | Эти тесты показывают тип организма, вызывающего инфекцию. |
| компьютерная томография | КТ позволяет более детально изучить ткани легких. |
| бронхоскопия | Этот прибор с подсветкой позволяет более внимательно изучить дыхательные трубки и взять образцы легочной ткани, одновременно проверяя наличие инфекции и других заболеваний легких. |
| Пульсоксиметрия | Это простой неинвазивный тест, который измеряет процентное содержание кислорода в кровотоке. Чем ниже число, тем ниже уровень кислорода. |
Лечение
Избавление от этого заболевания предполагает комплексное лечение:
- соблюдение режима. В самом начале развития недуга рекомендуется соблюдать постельный режим. Кроме этого, нужно регулярно убирать и проветривать помещение, в котором находится больной. Как только температура тела восстановится, человек может выходить на улицу. Даже если человек соблюдает здоровый образ жизни, то ему запрещено возобновлять закаливание раньше второй недели после окончания лечения. Также нельзя возобновлять занятия спортом, пока не пройдёт два месяца с момента завершения терапии;
- коррекция рациона. Лечение бронхопневмонии не запрещает употребление каких-либо продуктов. Конечно, рацион должен быть сбалансированным, и в нём обязана преобладать пища с высоким содержанием витаминов и белков. Лучше всего есть небольшими порциями, но часто. Кроме этого, специалисты советуют много пить (тёплая минеральная вода, морс, травяной чай);
- физиотерапия. Это лечение необходимо начинать только после того, как температура тела придёт в норму. Тогда пациенту назначают массаж грудной клетки, ингаляцию со средствами, которые облегчают дыхание и способствуют отхождению мокроты;
- медикаментозное лечение. Ни один план лечения этого недуга не обходится без использования антибиотиков. Эти средства назначаются пациенту в форме таблеток либо вводятся в организм больного инъекционно. Используется внутривенное или внутримышечное введение инъекций. В зависимости от тяжести недуга и индивидуальных особенностей человека, выбирается вид антибиотика. Кроме этого, врачи назначают жаропонижающие, отхаркивающие, антиаллергические средства.
Бронхопневмония у детей протекает тяжелее, чем у взрослых, поэтому её лечение имеет определённые особенности.
- терапия осуществляется только в стационаре. Ребёнка не отпустят домой до тех пор, пока заболевание не пройдёт полностью. В особо тяжёлых случаях маленького пациента переводят в палату интенсивной терапии;
- доза фармакологических средств напрямую зависит от веса ребёнка;
- если заболевание вызвано вирусами, то специалисты выписывают противовирусные препараты;
- врачи поддерживают водный баланс организма ребёнка. Малыши сильно подвержены риску обезвоживания. Из-за этого лечение не ограничивается только питьём большого количества жидкости. Ребёнку часто вводят недостающую жидкость через капельницу;
- для предотвращения одышки или избавления от неё ребёнку ставят ингаляции с кислородом.
Если следовать предписаниям врача, то бронхопневмония у детей и взрослых протекает бесследно. После окончания терапии пациента опять отправляют на рентгенографию для того, чтобы определить эффективность лечения. Все симптомы недуга полностью проходят на протяжении одного месяца.
Выводы
Прикорневая пневмония – это опасное заболевание, которое не стоит оставлять без внимания. Оно может привести к опасным последствиям, если её серьёзно запустить. Потому не стоит игнорировать лечение – нужно осуществить его как можно быстрее. Но заниматься самолечением не стоит – только в качестве поддерживающей терапии к основному заболеванию, не более, иначе вы можете не помочь своему организму – а только лишь навредить ему. При первых признаках проблемы обратитесь к лечащему врачу – он подскажет вам возможное лечение, исходя из вашего конкретного состояния и особенностей вашего организма. И тогда с проблемой удастся справиться в максимально короткие сроки.