Одонтогенная флегмона подчелюстной области справа
Содержание:
- Осложнения
- Что такое флегмона?
- Диагностика
- Возможные осложнения – что будет, если патологию не лечить
- Симптомы
- Классификация флегмоны
- Как лечить флегмону?
- Причины флегмоны
- Флегмона лица
- Диагноз
- Как лечить абсцесс
- Профилактика
- Лечение флегмоны челюстно-лицевой области
- Методика операции дренирования флегмон дна полости рта при локализации инфекционно-воспалительного процесса в клетчаточном пространстве поднижнечелюстных и подъязычных областей с обеих сторон
Осложнения
Запущенная болезнь приводит не только к разрушению зуба. Накопление инфекции со временем приведет к таким проблемам:
- Воспаление углубляется, переходит на костную ткань. Инфекция может распространиться по нервозным волокнам лица, переносится на все тело.
- Воспаление легких.
- Заражение крови. Эта болезнь может развиваться в результате проникновения в кровь болезнетворных микроорганизмов. Часто это приводит к септическому шоку или смерти пациента.
- Формирование в ротовой полости свища — гноетечение будет непрерывным, что основательно подорвет иммунную систему и спровоцирует заразное осложнение.
- Флегмона. Гнойное воспаление распространяется по большой области, возникает отечность, интоксикация, появляются проблемы с глотательной функцией, дыханием.
- Менингит. Часто в мозгу возникают воспаления из-за зубного абсцесса. В сложных ситуациях возможен летальный исход.
- Инфицирование костного мозга.
- Менингит развивается, если болезнь продолжается слишком долго.
- Зубы выпадают редко, только в самых запущенных случаях. Может развиваться сепсис, заболевания сердца, сахарный диабет.
- Абсцесс головного мозга. Гнойник может расширяться и доставать до мозга. У пациентов возникают сильные боли, частые эпилептические препадки.
- Острая форма задевает кость и мягкие ткани. Это угрожает воспалением головного мозга и остеомиелитом.
Что такое флегмона?
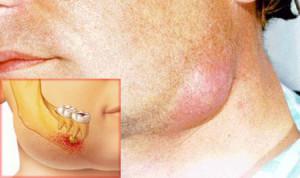 Флегмона – гнойно-некротическое воспаление мягких тканей, не имеющее четких границ. Подкожно-жировая клетчатка близко прилегает к сосудам, нервам и органам, что способствует быстрому распространению гнойного процесса. Флегмоны челюстно-лицевой области распространяются на костные ткани, мышцы, сухожилия и внутренние органы. Площадь воспаления может определяться парой сантиметров или же поражать целые области.
Флегмона – гнойно-некротическое воспаление мягких тканей, не имеющее четких границ. Подкожно-жировая клетчатка близко прилегает к сосудам, нервам и органам, что способствует быстрому распространению гнойного процесса. Флегмоны челюстно-лицевой области распространяются на костные ткани, мышцы, сухожилия и внутренние органы. Площадь воспаления может определяться парой сантиметров или же поражать целые области.
Локализация
Любая область тела не застрахована от появления одонтогенных флегмон. Флегмона челюстно-лицевой области может развиться из-за удаления «восьмерки», воспаления пульпы, окружающих корень зуба мягких тканей, миндалин, аденоидов и пр.
Чаще всего заболевание возникает вследствие:
- глосситов, способствующих развитию разлитого гнойного воспаления в языкоглоточном пространстве,
- воспаления нижней челюсти, захватывающего область подбородка,
- сиалоаденитов, глосситов, периоститов, растекающихся по дну полости рта.
Причины возникновения
Разлитые гнойные воспаления имеют инфекционную природу. Продукты жизнедеятельности патогенных микроорганизмов, разложившиеся ткани моляров и анаэробная микрофлора пломбированного зуба являются основными источниками развития болезни и интоксикации организма.
В верхнечелюстной области источником поражения чаще всего является зуб мудрости и фронтальная резцовая группа. На нижней челюсти любой зуб может стать причиной флегмоны дна полости рта.ИНТЕРЕСНО: по каким причинам может возникать боль в челюсти и в зубах?
Этиология неодонтогенных флегмон:
- внешнее механическое воздействие на мягкие и твердые ткани и последующее их инфицирование,
- нарушение асептики при проведении инъекций,
- инфицирование из наружных источников кожных заболеваний (фурункул, карбункул),
- стоматиты инфекционной этиологии.
При ослабленном иммунитете, склонности к аллергии и наличии хронических заболеваний флегмона челюсти протекает тяжело и длительно. Такое заболевание имеет инфекционную этиологию, но не передается контактным путем.
Диагностика
Врач сможет правильно поставить диагноз, зная историю болезни, выявив беспокоящие симптомы и получив данные лабораторных анализов. Клинические исследования определят степень поражения организма и эффективность выбранного курса лечения.
При глубоком распространении флегмоны челюстно-лицевой области для уточнения диагноза делается прокол тканей и исследуется состав извлеченного выпота, определяется чувствительность патогенной микрофлоры к лечебным препаратам. От этого зависит длительность и эффективность лечения.
Возможные осложнения – что будет, если патологию не лечить
Промедление с лечением может спровоцировать серьезные осложнения, некоторые из них способны привести к инвалидности или летальному исходу. Среди основных – это утеря зуба, флегмона челюстно-лицевой области, менингит, пневмония, сепсис, свищ в полости рта.
Особенную опасность представляет гнойное воспаление молочного зуба
Дети не всегда обращают внимание на слабую боль во рту. Поэтому, зачастую, стоматиты и гингивиты в младшем возрасте диагностируются поздно
Терапия и хирургическое лечение воспаления зачастую осложняются страхом маленького пациента перед болью – и, как следствие невозможность тщательно провести манипуляции.
Родителям следует внимательно относиться к жалобам своего ребенка на боль
Ведь для формирования правильного прикуса важно вовремя лечить стоматологические заболевания
Симптомы
Абсцесс всегда распространяется только в одном зубе. Возможно заражение примыкающих, если болезнь запустить или практиковать самолечение. О формировании абсцесса говорят следующие признаки:
- Боль во время пережевывания пищи.
- Мигрени.
- Зуб начинает болеть при давлении.
- Увеличение температуры тела.
- Увеличение лимфоузлов.
- Малоприятный аромат.
- Увеличение десны в области поражения. При отсутствии необходимой терапии, может образоваться небольшой гнойник со светлым навершием.
- Горьковатый привкус во рту.
- Пульсирующая боль передается в десну. Неприятные ощущения затихают на время, возобновляются с повышенной интенсивностью.
Пациенты часто просят удалить зуб из-за сильной боли. В некоторых случаях формируется отечность на лице, повышается нервозность. Человек может пожаловаться на плохой сон, чувство дискомфорта при потреблении холодной, горячей еды.
Вредоносные бактерии разрушают зубные нервы. После этого пациент перестает ощущать пульсирующие боли. Такое состояние не говорит о том, что болезнь исчезла сама по себе – без лекарств и стоматолога. Патология прогрессирует, распространяется глубже до кости нижней челюсти.
Классификация флегмоны
Классификация флегмоны производится следующим образом:
По образованию:
Первичная – формирование происходит из-за инфицирования организма напрямую, из внешней среды;
Вторичная – формирование происходит из других очагов инфекции, т.е. в качестве осложнения иных инфекционных заболеваний.
По течению:
Острая флегмона – характеризуется стремительным развитием воспалительного процесса со всеми характерными для флегмоны симптомами.
Хроническая флегмона – обычно развивается при небольшом инфицировании на фоне сильного иммунитета и характеризуется достаточно плотного, практически деревянистого инфильтрата с сопровождением слабовыраженной клинической картины. Кожа над пораженным участком становится синюшного оттенка.
По расположению:
Поверхностная – расположена в толще кожного покрова, что позволяет визуально определить ее наличие.
Глубокая – расположена на внутренних органах, что не позволяет визуально определить ее наличие.
По характеру поражения:
Серозная флегмона – является начальной стадией развития патологии, которая характеризуется скоплением в области воспаления экссудатом, при этом клетки жировой клетчатки пронизывается лейкоцитами. Клетчатка на вид становится студенистой и наполняется мутной водянистой жидкостью. Границы между пораженными и целыми тканями практически отсутствует. Далее, в зависимости от типа возбудителя и состояния иммунной системы, серозная форма флегмоны переходит в гнойную или гнилостную форму.
Гнойная флегмона – характеризуется расплавлением окружающих флегмону тканей (гистолиз) и преобразованием серозной жидкости в гнойный экссудат, с преобладанием беловатого, желтоватого или зеленоватого мутного цвета, что зависит от типа возбудителя. В данном случае, из-за гистолиза, часто наблюдаются такие явления, как – свищи, язвы и полости. Если патологический процесс не остановить, в патологический процесс вовлекаются окружающие части тела – мышцы, сухожилия, кости, кровеносные сосуды и т.д., что приводит к их разрушению.
Гнилостная флегмона – характеризуется преобразованием тканей в рыхлые, скользкие, полужидкие мажущиеся образования темно-зеленого или грязно-коричневого цвета с неприятным запахом. Весь процесс сопровождается тяжелой интоксикацией организма с тошнотой, приступами рвоты, головными болями, головокружениями, сильной болезненностью и бессилием.
Некротическая флегмона – характеризуется образованием некротических очагов, которые при развитии патологического процесса расплавляются или же отторгаются, оставляя по себе раневую поверхность. Если иммунитет и общее состояние здоровья хорошее, или применено квалифицированная медпомощь, флегмонозный очаг отдаляется от окружающих здоровых тканей лейкоцитарным, а далее и грануляционным барьером, что препятствует дальнейшему развитию патологии. После, на данном месте формируются абсцессы, которые самостоятельно или же хирургическим путем вскрываются и подлежат дренированию.
Анаэробная флегмона – характеризуется воспалительным процессов с образованием серозного, темно-серого экссудата со зловонным запахом, а также наличием обширных некротических участков и выделением из пораженных тканей пузырьков газа. Гиперемия отсутствует, однако окружающие ткани напоминают поваренную кожу. При пальпации ощущается мягкое похрустывание, свидетельствующее о наличии под кожей газовых пузырьков.
По локализации
- Подкожная;
- Подфасциальная;
- Забрюшинная;
- Межмышечные;
- Межорганные;
- Флегмоны клетчатки средостения;
- Флегмоны шеи, кисти, стопы и т.д.
Как лечить флегмону?
Проводится лечение флегмоны исключительно в стационарном режиме. Первоначально нужно устранить гной, соответственно, лечение начинается с эвакуации гнойного экссудата – вскрытие и дренаж. Происходит иссечение некротических участков, а также дополнительное вскрытие и иссечение при распространении гноя. Данная процедура не проводится лишь тогда, когда флегмона находится на начальной стадии своего развития, когда еще не образовался гной.
Как лечить флегмону? Здесь эффективными становятся физиопроцедуры:
- Повязка по Дубровину (компресс с желтой ртутной смесью).
- Дермопластика.
- УВЧ-теарапия.
- Лампа Соллюкс.
- Согревающие компрессы и грелки.
- Инфузионная терапия.
Активно используются лекарства, способствующие выздоровлению и отторжению мертвой ткани:
- Обезболивающие медикаменты.
- Антибиотики.
- Раствор хлористого кальция.
- Раствор глюкозы.
- Адонилен, кофеин и прочие препараты, улучшающие сердечно-сосудистую работу.
- Противогангренозные сыворотки.
- Раствор уротропина.
- Протеолитические ферменты.
- Мазь с ферментами – ируксол.
- Масло облепиховое и шиповниковое.
- Троксевазин.
- Общеукрепляющие средства.
- Иммуномодуляторы.
В домашних условиях лечение не проводится, дабы не спровоцировать хронизацию болезни или распространение гноя. В качестве диеты выступает обильное питье и употребление продуктов, богатых витаминов. Больной соблюдает постельный режим с завышением той конечности, которая поражена.
Причины флегмоны
Как мы уже и говорили, основная причина флегмоны – инфицирование организма.
Возбудителем флегмоны обычно являются следующие микроорганизмы – стафилококк (особенно золотистый), стрептококки, пневмококки, гонококки, кишечная палочка, гемофильная палочка, дифтерийная палочка, вульгарный протей, Pasteurella multocida, Erysipelothrix rhusiopathiae.
Путями передачи являются – порезы, ссадины, ранения, гематогенный (через кровь) и лимфогенный (через лимфу) пути.
Помимо прямого инфицирования организма, патогенные микроорганизмы могут с током крови и лифы перейти из рядом или отдаленно расположенных очагов инфекции – кариес, ОРЗ (ангина, фарингит, ларингит, трахеит), синуситы, фурункул, карбункул, абсцесс, сепсис, перитонит, остеомиелит, аднексит, простатит и т.д.
Стремительное развитие о осложнения флегмоны обычно обусловлены ослабленным иммунитетом. Причиной этому могут быть – постоянные стрессы, синдром хронической усталости, недостаток витаминов (гиповитаминозы), алкоголизм, наркомания, переохлаждение, наличие хронических заболеваний (ВИЧ-инфекция, сахарный диабет, туберкулез и другие).
Флегмона лица
Это довольно тяжелый подвид заболевания, возникающий преимущественно в височной области, около челюсти и под жевательными мышцами. При флегмоне лица у пациента наблюдается сильная тахикардия и повышение температуры тела до 40 градусов, ткани лица сильно отекают, происходит нарушение жевательной и глотательной функции.
Пациенты с подозрением на флегмону лица должны быть немедленно госпитализированы в специализированное медицинское учреждение (стоматологическое хирургическое отделение). При отсутствии лечения флегмоны лица прогнозы – всегда крайне неблагоприятные.
Диагноз
Диагноз основывается на данных клин, обследования больного, лаб. исследований, а также бактериологических исследований раневого отделяемого и крови. Постановка диагноза подкожной Ф. в большинстве случаев не вызывает затруднений, но иногда (когда Ф. возникает вторично в результате рожистого воспаления или тромбофлебита ) бывает необходимо дифференцировать ее с межмышечной Ф.; нередко приходится дифференцировать гнойно-гнилостные подкожные Ф., вызванные неклостридиальными анаэробами с газовой гангреной (см. Анаэробная инфекция). При распознавании глубокой Ф. следует дифференцировать ее с острым гематогенным остеомиелитом (см.), глубоким тромбофлебитом, артериальной эмболией (см.), нагнаивающейся гематомой (см.), гнойным лимфаденитом и др. В этом случае чрезвычайно важны детально собранный анамнез (см.), осмотр и особенно пальпация (см.), при к-рой определяются локализация наибольшей болезненности, размеры и характер инфильтрата, наличие мышечной контрактуры и др. В сомнительных случаях производят пункцию воспалительного очага.
Для дифференциации Флегмоны с абсцессом (см.) применяют пневмоабсцессографию и контрастную абсцессографию (см.).
Наиболее сложна диагностика подслизистых Ф. полых органов, к-рые нередко распознаются лишь во время операции. От других форм воспаления полых органов Ф. отличаются острым началом и очень тяжелым клин, течением. Для них характерны резкое повышение температуры тела (до 40° и выше) с ознобами, адинамия, тошнота и рвота, анорексия, резкие боли в соответствующей области живота. В крови обычно обнаруживают нейтрофильный лейкоцитоз, токсическую зернистость гранулоцитов; резко ускоряется РОЭ. Помимо клинического и рентгенологического исследования больного, для уточнения диагноза используют инструментальные методики. Напр., диагностике флегмонозного гастрита (см.) может помочь гастроскопия (см.) с биопсией (см.), флегмонозного дуоденита (см.) — дуоденоскопия (см.) с прицельной биопсией, флегмонозного холецистита (см.) — лапароскопия (см. Перитонеоскопия) и термография (см.).
Диагностика флегмоны Реклю нередко вызывает затруднение. В первые дни заболевания ее приходится дифференцировать с актиномикозом (см.), ангиной Людвига (см. Людвига ангина), а позднее — со скиррозной формой рака (см.), туляремией (см.). Диагностике помогает пункционная биопсия (см.).
Как лечить абсцесс
Специалист легко может диагностировать абсцесс зубов. Для этого ему нужно осмотреть пациента. Также врач может назначить рентгенографию, для того, чтобы исключить врачебную ошибку при постановке диагноза.
Главная цель лечения абсцесса — устранение специалистами инфекции, вместе с этим нужно суметь сохранить зубы и исключить осложнения.
Врачи часто используют дренирование абсцесса. Для этого проводится такая процедура, как прохождение каналов корня зуба. Также удаляют отмершие части корня поврежденного зуба. Дальше зуб пломбируется и, если есть необходимость, ставится коронка. Дренирование может проводиться с помощью надреза опухшей десны, если зуб удален.
Если инфекция смогла развиться и сохранить зуб проблематично, то врач удаляет его.
Иногда используют современный метод лечения, а именно: низкоинтенсивный лазер. Такой лазер позволяет вскрывать абсцесс, проводить его дренирование с меньшей болью.
Также специалистами может назначаться курс антибиотиком и полоскание для снижения боли и дискомфорта.
Профилактика
Методы профилактики абсцесса несложны. Они включают в себя поддержание гигиены ротовой полости, своевременного лечения заболеваний, периодическое посещение стоматолога, исключение каких-либо травм рта.
Не стоит оставлять без внимания такое заболевание, как абсцесс зуба.
При возникновении малейшего подозрения на абсцесс нельзя затягивать и нужно сразу обращаться в стоматологическую клинику.
Количество просмотров
2 424
Профилактика
К мерам профилактики Флегмон относятся предупреждение открытых травм на производстве и в быту; немедленное оказание медпомощи (обработка антисептиками, наложение повязки) лицам, получившим ранения, в т. ч. так наз. микротравмы (см.); своевременное лечение больных с гнойными процессами; выявление и ликвидация очагов скрытой инфекции и др.
Флегмоны различной локализации — см. также в статьях, посвященных органам, отдельным частям тела, топографическим областям тела, напр. Голова, Двенадцатиперстная кишка, Поясничная область.
Библиогр.: Войно-Ясенецкий В. Ф. Очерки гнойной хирургии, Л., 1956;
Курбангалеев С. М., Елецкая О. И. и Зыков А. А. Актуальные вопросы гнойной хирургии, с. 215, Л., 1977; Многотомное руководство по патологической анатомии, под ред. А. И. Струкова, т. 6, с. 398, 429, М., 1962; Попкиров С. Гнойно-септическая хирургия, пер. с болг., София, 1977; Стручков В. И. Гнойная хирургия, М., 1967; Стручков В. И., Григорян А. В. и Гостищев В. К. Гнойная рана, с. 17, М., 1975; Стручков В. И. и др. Протеолитические ферменты в гнойной хирургии, с. 131 и др., М., 1970.
Лечение флегмоны челюстно-лицевой области
При обращении пациента к врачам на начальной стадии развития заболевания, доктора назначают терапевтическое лечение. Больному назначаются курсы антибактериальной терапии, инъекции хлорида кальция, полоскание рта и горла антисептическими растворами и физиотерапию. Само собой, терапевтическое лечение может быть назначено лишь после устранения основного источника инфекции: больного зуба, последствий травмы и т.д.
Стоит отметить, что терапия даже на начальном этапе болезни может быть неэффективной и признаки патологии будут только нарастать. В этом случае врачи меняют тактику и начинают использовать хирургические методы лечения.
В зависимости от общего состояния пациента, тяжести патологии и ее локализации назначается местная или общая анестезия. После обезболивания врач хирург вскрывает флегмону и удаляет все ее содержимое. Если это необходимо, врачи дополнительно удаляют мертвые и неспособные к дальнейшей жизни ткани. Затем рану промывают растворами антисептических и антибактериальных препаратов и ушивают с постановкой дренажа. Последний нужен для отвода вновь образующегося экссудата.
Для ускорения заживления применяются специализированные мази. Также прооперированным пациентам назначаются следующие лекарственные средства:
- Антибиотики: Пенициллин, Амоксициллин, Бисептол, Метронидазол.
- Обезболивающие и противовоспалительные средства.
- Тавегил, Супрастин.
- Препараты для стимуляции центральной нервной системы.
- Лекарства, усиливающие иммунитет.
- Витамины С и В.
При сильной интоксикации врачи могут назначить пациенту гемодиализ и лимфодиализ.
Поскольку у пациентов нарушены глотательные и жевательные процессы им назначают специальную диету. Всю пищу до момента выздоровления им придется принимать в жидком виде. Чаще всего рацион представлен такими продуктами, как:
- Сметана.
- Сливки.
- Куриный бульон.
- Свежие яйца.
Ежедневно несколько раз в день полость рта промывается Фурацилином, Хлоргексидином и другими препаратами.
В состав послеоперационной реабилитации входят физиотерапевтические процедуры. В остром периоде болезни физиотерапия помогает снизить остроту воспалительного процесса и стимулировать иммунные процессы организма. В подостром периоде физиотерапевтические процедуры ускоряют регенерацию тканей и восстанавливают их функционал.
Чаще всего пациентам назначают следующие виды физиолечения:
- УВЧ терапия.
- Ультрафиолетовое облучение.
- Светотерапия.
- Лазерное лечение.
- Ультразвуковая обработка раны.
При тяжелом течении заболевания может быть назначена Гипербаротерапия.
Методика операции дренирования флегмон дна полости рта при локализации инфекционно-воспалительного процесса в клетчаточном пространстве поднижнечелюстных и подъязычных областей с обеих сторон
Операция вскрытия флегмоны дна полости рта этой локализации осуществляется как два последовательных оперативных вмешательства по дренированию поднижнечелюстного и подъязычного клетчаточных пространств с ревизией клетчаточного пространства подподбородочной области и корня языка. Разрез кожи и подкожной клетчатки в правой и левой поднижнечелюстных областях проводят таким образом, чтобы в подподбородочной области между ними сохранилась перемычка протяженностью в 2-2,5 см.
1. Обезболивание — наркоз. Дыхательная недостаточность, трудность интубации при явлениях стеноза верхних дыхательных путей, опасность аспирации гноя при прорыве его в полость рта во время операции и стенотической асфиксии в послеоперационном периоде у таких больных служат основанием для наложе-ния трахеостомы, которая затем используется для проведения и нтратрахеального наркоза.
2. Разрез кожи и подкожной клетчатки по линии, соединяющей точку, располо-женную на 2 см ниже вершины угла нижней челюсти, и срединную точку по нижнему краю подбородочного отдела нижней челюсти, но не доходя 1-1,5 см до средней линии шеи.
3. Отслойка верхнего края раны от подкожной шейной мышцы (m. platysma) и по-крывающей ее поверхностной фасции шеи (fascia colli superficialis) с помощью куперовских ножниц или кровоостанавливающего зажима, марлевого тампона до появления в ране края нижней челюсти. При этом вместе с подкожножировой клетчаткой смещается вверх и краевая ветвь лицевого нерва.
4. Рассечение подкожной мышцы с покрывающими ее листками поверхностной фасции шеи над вершиной воспалительного инфильтрата длиной до 1 см. 5. Отслойка подкожной мышцы от подлежащих тканей с помощью кровоостанавливающего зажима по всей протяженности разреза кожи.
6. Пересечение подкожной мышцы шеи с покрывающей ее поверхностной фасцией шеи над разведенными браншами кровоостанавливающего зажима на протяжении всей длины разреза кожи.
7. Вскрытие капсулы поднижнечелюстной слюнной железы в области ее верхнего полюса рассечением поверхностного листка собственной фасции шеи (lamina superficialis fasciae colli propriae).
8. Гемостаз с перевязкой и пересечением в случае необходимости лицевой вены (v. facialis) и лицевой артерии (a. facialis).
9. Отведение поднижнечелюстной слюнной железы книзу и ревизия глубокого отдела поднижнечелюстного пространства расслойкой клетчатки между железой и глубоким листком собственной фасции шеи при помощи кровоостанавливающего зажима с целью вскрытия гнойного очага.
10. Внедрение кровоостанавливающего зажима между волокнами подъязычной мышцы (m. mylohyoideus) с их расслоением, разведением и проникновение в подъязычное клетчаточное пространство с целью вскрытия гнойного очага.
11. Проведение аналогичного оперативного вмешательства с противоположной стороны (этапы 2-10).
12. Отслойка кожно-жировой перемычки между операционными ранами в под-подбородочной области от поверхностного листка собственной фасции шеи (lamina superficialis fasciae colli propriae).
13. Рассечение собственной фасции шеи (fascia colli propriae) и челюстно-подъязычной мышцы (m. mylohyoideus) по средней линии.
14. Ревизия подподбородочного клетчаточного пространства путем расслоения клетчатки с помощью кровоостанавливающего зажима.
15. Ревизия клетчаточного пространства корня языка путем разведения в разные стороны от средней линии подъязычно-язычных (mm. hyoglossus), подбородочно-язычных мышц (mm. genioglossus) и расслойки клетчатки этого пространства с помощью кровоостанавливающего зажима.
16. Введение через операционную рану промывных трубчатых дренажей в клетчаточные пространства поднижнечелюстной, подъязычной, подподбородочной областей и корня языка.
17. Окончательный гемостаз.
18. Наложение асептической ватно-марлевой повязки с гипертоническим раствором, антисептиками, а при использовании трубчатых дренажей — подключение их к аппарату, системе, обеспечивающих возможность диализа раны и активного отсасывания раневого экссудата без смены повязки.