Анатомия грушевидной мышцы
Содержание:
Этиопатогенез
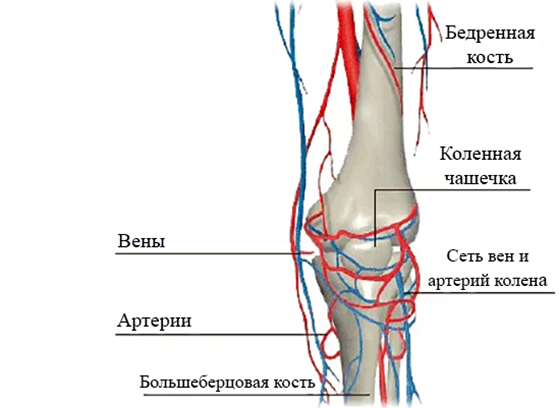
Грушевидная мышца начинается от крестца и прикрепляется к бедренной кости. На всем своем протяжении ее мышечные волокна образуют два щелевидных отверстия, через которые проходит крупный сосудисто-нервный пучок, содержащий седалищный нерв, его ветви и сопутствующие артерии. Эти важнейшие элементы нервной, мышечной и кровеносной систем отвечают за подвижность бедра и крестца.
При развитии воспалительного процесса в мышечной ткани или ее сухожилии возникает боль, которая также связана с раздражением седалищного нерва. При стойком мышечном сокращении утолщается ее брюшко, и сужается одна из подгрушевидных щелей. Возникает компрессия пролегающих в ней артерий и нервов, которые оказываются прижатыми к костям. Так появляются характерные симптомы болезни. Защемленный нерв постепенно воспаляется, и к люмбалгии присоединяются признаки ишиаса. Наличие плотных фасциальных футляров на крупных сосудисто-нервных стволах не защищается их от внешних компрессионных факторов. У больных ишиас сочетается с острым дискомфортом непосредственно в мышечной ткани.
В зависимости от особенностей развития и основных этиопатогенетических факторов СГМ бывает первичным и вторичным. При непосредственном поражении грушевидной мышцы возникает первичный тип синдрома, причиной которого становится воспаление, травматическое повреждение, тяжелая физическая нагрузка. Вторичный синдром – результат длительно существующей патологии в позвоночнике или органах малого таза.
Основные причины развития СГМ:
- Некомфортная поза – вынужденное, длительно сохраняющееся, нефизиологическое положение конечностей и таза.
- Травматическое повреждение спины или таза с образованием крупных гематом, сдавливающих внутренние структуры.
- Заболевания позвоночника — онкологические, дистрофические, дегенеративные.
- Сакроилеит любой этиологии.
- Чрезмерное перенапряжение мышцы при избыточных физических нагрузках во время силовых тренировок, тяжелой работы, длительного бега.
- Оссифицирующий миозит.
- Гинекологические или урологические болезни инфекционной этиологии, при которых грушевидная мышца рефлекторно спазмируется.
- Жировые отложения увеличивают нагрузку на спину, что приводит к снижению мышечного тонуса и постепенной потере гибкости позвоночного столба.
- При курении токсины всасываются в кровь и нарушают кровоснабжение мышечной ткани, что значительно увеличивает риск развития заболевания.
- Выполненный не по правилам внутримышечный укол.
- Длительная локальная или системная гипотермия.
- Поражение корешков спинного мозга в пояснично-крестцовом отделе.
- Вывих или подвывих тазобедренного сустава.
- Асимметричное положение костей таза при искривлении позвоночника, укорочении ноги, патологии тазобедренного сочленения.
- Ампутация бедра.
варианты расположения грушевидной мышцы и седалищного нерва, триггерные точки отраженной боли
В основе СГМ лежат следующие патологические процессы, происходящие в мышечной ткани: повреждение, воспаление, спазмирование, фиброз, увеличение объема.
Патогенетические звенья болезни:
- Патологическое напряжение мышцы,
- Появление множественных микротрещин на волокнах,
- Накопление в ткани промежуточных продуктов метаболизма,
- Выработка биологически активных веществ, которые инициируют и поддерживают воспалительные явления,
- Нарушение транскапиллярного обмена,
- Развитие асептического воспаления,
- Уплотнение мышечной ткани за счет разрастание соединительнотканных волокон,
- Спазмирование мышцы,
- Увеличение ее толщины и уменьшение длины,
- Частичное перекрытие подгрушевидной щели,
- Сдавливание седалищного нерва и сопровождающих его кровеносных сосудов,
- Повреждение оболочки нерва от длительной компрессии,
- Появление характерной симптоматики СГМ.
Кто в опасности
Обычный возраст начала между тридцатью и сорока годами. Влияет на весь образ жизни.
Не встречается у детей. У женщин в два раза чаще развивается синдром, чем у мужчин.
По Джон П. Revord, MD
Источники
- Martin, HD; Reddy, M; Gómez-Hoyos, J (July 2015). “Deep gluteal syndrome”. Journal of Hip Preservation Surgery. doi:10.1093/jhps/hnv029. PMC 4718497. PMID 27011826.
- Cass, SP (January 2015). “Piriformis syndrome: a cause of nondiscogenic sciatica”. Current Sports Medicine Reports. doi:10.1249/JSR. PMID 25574881.
- “Piriformis Syndrome”. Merck Manuals Professional Edition. October 2014. Retrieved 30 December 2017.
- Hopayian, K; Danielyan, A (23 August 2017). “Four symptoms define the piriformis syndrome: an updated systematic review of its clinical features”. European Journal of Orthopaedic Surgery & Traumatology: Orthopedie Traumatologie. doi:10.1007/s00590-017-2031-8
Клинически значимая анатомия
Грушевидная мышца начинается от тазовой поверхности крестцовых сегментов S2-S4, латеральнее передних крестцовых отверстий, крестцово-подвздошного сустава (верхний край большой седалищной вырезки), передней крестцово-подвздошной связки и иногда передней поверхности крестцово-бугорной связки. Она проходит через большую седалищную вырезку и прикрепляется к большому вертелу бедренной кости. Грушевидная мышца участвует в наружной ротации, отведении и частично экстензии бедра.
Седалищный нерв обычно выходит из таза ниже брюшка мышцы, однако может существовать множество врожденных вариаций. Взаимосвязь между грушевидной мышцей и седалищным нервом была классифицирована Beaton и Anson с помощью системы классификации, состоящей из шести категорий (Beaton и Anson, 1938 г.). Аномальные отношения обозначаются буквами B, C, D, E, F. К типу «А» относятся нормальные отношения между грушевидной мышцей и седалищным нервом.
(А) Седалищный нерв выходит из большого седалищного отверстия вдоль внутренней поверхности грушевидной мышцы.
(B) ниже или
(С) выше;
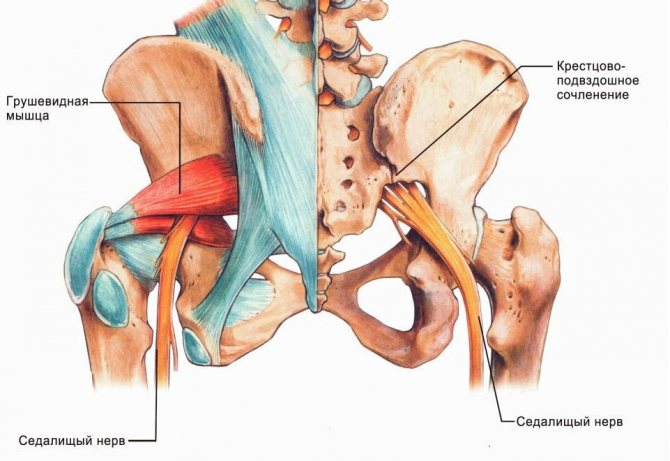
(D) весь седалищный нерв проходит через брюшко мышцы;
(Е) Седалищный нерв выходит из большого седалищного отверстия вдоль верхней поверхности грушевидной мышцы. Нерв может также делиться проксимально, где нерв или деление нерва могут проходить через брюшко мышцы, через ее сухожилия или между частью врожденно раздвоенной мышцы.
- Пациенты с синдромом грушевидной мышцы имеют множество симптомов, обычно включающих постоянную боль в спине, боль в ягодице, онемение, парестезии, сложности при ходьбе и других функциональных видах деятельности (например, боль при сидении, приседаниях, стоянии, дефекации или боль, возникающая во время полового акта).
- Пациенты также могут испытывать боль в области ягодицы с той же стороны, где находится пораженная грушевидная мышца, и почти во всех случаях отмечать болезненность над седалищной вырезкой. Боль в ягодице может распространяться по задней части бедра и голени.
- Пациенты с СГМ также могут страдать от отечности ноги и нарушения половой функций.
- Может наблюдаться обострение боли при физической активности, продолжительном сидении или ходьбе, приседании, отведении бедра и внутреннем вращении, а также любых движениях, которые увеличивают напряжение грушевидной мышцы.
- В зависимости от пациента боль может уменьшаться, когда пациент лежит, сгибает колено или ходит. Некоторые пациенты испытывают облегчение только при ходьбе.
- Для СГМ не характерны неврологические нарушения, типичные для корешкового синдрома, такие как снижение глубоких сухожильных рефлексов и мышечная слабость.
- Нога пациента может быть укорочена и повернута наружу в положении лежа на спине. Это наружное вращение может является положительным признаком в отношении поражения грушевидной мышцы (результат ее сокращения).
Предлагаем ознакомиться: Разрыв связок голеностопного сустава: лечение, симптомы, причины
СГМ может «маскироваться» под другие распространенные соматические нарушения. Сюда относятся:
- Тромбоз подвздошной вены.
- Бурсит большого вертела бедренной кости.
- Болезненный синдром сдавления сосудов седалищного нерва, вызванный варикозным расширением ягодичных вен.
- Грыжа межпозвонкового диска.
- Постламинэктомический синдром и/или кокцигодиния.
- Фасеточный синдром на уровне L4-5 или L5-S1.
- Нераспознанные переломы таза.
- Недиагностированные почечные камни.
- Пояснично-крестцовая радикулопатия.
- Остеоартроз пояснично-крестцового отдела позвоночника.
- Синдром крестцово-подвздошного сустава.
- Дегенеративное поражение межпозвонковых дисков.
- Компрессионные переломы.
- Внутрисуставное поражение тазобедренного сустава: разрывы вертлужной губы, импинджмент-синдром тазобедренного сустава.
- Поясничный спинальный стеноз.
- Опухоли, кисты.
- Гинекологические причины.
- Такие заболевания как аппендицит, пиелит, гипернефрома, а также заболевания матки, простаты и злокачественные новообразования органов малого таза.
- Псевдоаневризма нижней ягодичной артерии после гинекологической операции
- Сакроилеит.
- Психогенные расстройства: физическая усталость, депрессия, фрустрация.
Методы лечения синдрома грушевидной мышцы
Приём травматолога-ортопеда
Стоимость 1500р
Длительность 20-30 мин
Составит программу лечения
Подробнее >>>
Приём травматолога-ортопеда
Лекарственная терапия
Цена зависит от препарата
Курс лечения 3-14 дней
Снимет боль и воспаление
Подробнее >>>
Лекарственная терапия
Блокада тазобедренного сустава
цена от 1000р
30 мин
без боли и операции
Подробнее >>>
Блокада тазобедренного сустава
Ударно-волновая терапия
Цена 150 руб 1 мин 300 руб 1 мин
Сколько займет времени?
от 5 до 20 мин
Разрушает рубцы, кристаллы кальция, уменьшает боль и воспаление
Подробнее >>>
Ударно-волновая терапия
Ортезирование
Цена от 500 руб
По показаниям
Защищает и разгружает суставы
Подробнее >>>
Ортезирование
Ортопедические супинаторы
Цена 2000 руб
Ежедневно
Облегчают нагрузку на стопы
Подробнее >>>
Ортопедические супинаторы
Фонофорез
Цена 800 руб
Курс лечения 5-10 дней
Уменьшает отек и боль
Подробнее >>>
Фонофорез
Электрофорез
Цена 700 руб
Курс 5-10 процедур
Уменьшает воспаление и отек тканей
Подробнее >>>
Электрофорез
Миостимуляция
Цена 800 руб
Курс 7-10 процедур
Восстанавливает мышечный тонус и силу
Подробнее >>>
Миостимуляция
Лечебный массаж
Цена от 500 руб
Курс 10-15 дней
Расслабляет мышцы и ткани
Подробнее >>>
Лечебный массаж
Тейпирование
Цена 1000 руб
Курс лечения 5-7 дней
Снимает напряжение мышц
Подробнее >>>
Тейпирование
Библиотека пациента
Бесплатно!
Всего 1 час для изучения
База знаний пациента
Подробнее >>>
Библиотека пациента
УЗИ тазобедренных суставов
цена от 1500р
15-20 мин
Обследование сустава ультразвуком
Подробнее >>>
УЗИ тазобедренных суставов
Лечебная физкультура (ЛФК)
В подарок каждому пациенту!
Всего 10 мин ежедневно
Укрепляет суставы и позвоночник
Подробнее >>>
Лечебная физкультура (ЛФК)
Методы лечения
Чтобы предупредить рецидив необходимо придерживаться рационального лечения и корректировать сформировавшиеся двигательные стереотипы с помощью медикаментозного лечения, физиотерапевтических процедур и ЛФК. Довольно популярны и эффективны методы Бубновского и упражнения на МКБ.
Медикаментозная терапия
 Так как данный синдром не является самостоятельным заболеванием, медикаментозное воздействие поможет снять боль только на некоторое время, но при этом не излечит воспаление полностью. Снять отек и расслабить мышцы можно при помощи противовоспалительных медикаментов, спазмолитиков и анальгетиков.
Так как данный синдром не является самостоятельным заболеванием, медикаментозное воздействие поможет снять боль только на некоторое время, но при этом не излечит воспаление полностью. Снять отек и расслабить мышцы можно при помощи противовоспалительных медикаментов, спазмолитиков и анальгетиков.
Средства противовоспалительного действия гасят боль и спазм, блокируют очаг, воздействующий на мышцу, предотвращают воспаления смежных тканей, устраняя при этом воспаление пораженных. Медики рекомендуют внутримышечное введение лекарств, так как такой способ воздействует на защемление нерва быстрее, а препарат проникает в волокна глубже. В данном случае популярны следующие лекарственные средства: Кеторолак, Мелоксикам, Диклофенак и другие известные препараты. Если боль очень сильная, к данным лекарствам добавляют анальгетики.
Для того чтобы снять напряженность мышц. назначаются спазмолитики. В основном предпочтение отдается лекарствам на основе дротаверина. Если спазмолитики не в состоянии помочь больному, назначается курс миорелаксантов (Мидокалм — самый распространенный) и обкалывание пораженной мышцы растворами с содержанием новокаина или лидокаина.
Физиотерапевтические процедуры
Для устранения боли и мышечного спазма проводятся следующие физиотерапевтические мероприятия: прогревание УВЧ; электрофорез с Гидрокортизоном, ультразвук и парафиновые аппликации.
Лечебная физкультура
Самый действенный способ лечения воспаления грушевидной мышцы — это регулярные упражнения специального назначения. Лечебная гимнастика поможет расслабить спазмированную мускулатуру, растянуть и активизировать сокращенные мышцы, расположенные как вокруг поражаемой части, так и мышцы, с ней связанные.
Чтобы достичь результата, необходимо выполнять заданные упражнения строго по порядку:
- Необходимо лечь на спину, согнуть ноги и после этого сводить и разводить колени. При прикосновении коленей друг к другу требуется отталкивать одно колено другим. Таким образом, станут сменяться возникающие усилия на ногах.
- Лечь навзничь, плечи прижать к полу. Одну ногу выпрямить, другую согнуть. Противоположной колену рукой прижать ногу к полу через свободную конечность. Находиться в этом положении нужно не менее 30 секунд. После чего растяжку повторить со второй ногой.
- Лечь на спину и держать согнутые колени на весу, закинув их таким образом, чтобы пострадавшая сторона (нога) находилась на здоровой, как будто лежа приседая в позу «лотоса». После этого руками обхватить бедро опорной ноги и тянуть ее на себя.
- Принять позу сидя, ступни расставить, колени согнуть и соединить. Затем одной рукой опереться на кушетку или стул, а вторую протянуть вперед и приподниматься. После чего помощник (при выполнении этого упражнения нужен человек, способный подстраховать от падения) должен помочь больному в выпрямлении тела, поддерживая его за руку; в этот момент необходимо разомкнуть колени и побыть в таком положении не менее 50 секунд.
- Следующее упражнение нужно выполнять стоя. Чтобы начать его выполнение, понадобится эспандер или очень плотная эластичная лента. Один конец эспандера необходимо надежно закрепить к жесткой опоре, а другой набросить на стопу той стороны, где повреждена мышца. После чего стать боком к опоре и, сделав усилие, преодолеть сопротивление, исходящее от эспандера, отведя ногу в сторону на максимальное расстояние, не сгибая колена. Затем медленно вернуть ногу на свое место, не нарушая давления эспандера, получая тем самым нагрузку на нижнюю часть ноги (чтобы еще больше усилить нагрузку можно положить на ногу теннисный мячик).
Специалисты рекомендуют пациентам с поражением мышц заниматься лечебной гимнастикой три раза в течение суток, отказавшись от других нагрузок или понизив их интенсивность. Также не исключается необходимость обращения к врачам: вертебрологу, остеопату, ортопеду и другим специалистам, диагностирующим синдром грушевидной мышцы.
https://youtube.com/watch?v=Umb02xuUmvQ
Методы диагностики
Боли в тазовой области вызывают многие другие заболевания: грыжи нижних отделов позвоночника, воспалительные процессы в малом тазу, остеохондрозы, артриты прилегающей к тазу локализации
Поэтому для постановки диагноза важно дифференцировать патологии, выделив настоящую причину болей
На первом для этого используется мануальный осмотр пациента в различных положениях тела. Врач попросит скрестить ноги, развести их под сопротивлением, согнуть ногу в положении лёжа. В сложных случаях используется ректальный или влагалищный осмотр, целью которого является прощупывание грушевидной мышцы. Критерий определения заболевания – напряженность воспаленной мышцы.
Один из часто используемых диагностических методов – новокаиновый тест. В грушевидную мышцу вводится инъекция препарата из ряда новокаинов. При синдроме грушевидной мышцы боль исчезнет либо значительно ослабнет.
Грушевидная мышцы закрыта объёмными мышцами ягодиц, поэтому исследование её аппаратными методами затруднительно и мало информативно. Некоторое исключение представляет эхографическая диагностика седалищного нерва. Эхографию делают с обеих сторон для сравнения результатов. С больной стороны наблюдается усиление кровотока, утолщение нервной ткани. МРТ и КТ также проводятся в диагностических целях, однако их данные больше имеют отношение к диагностике новообразований
Важно проверить, имеются ли в области таза опухоли. Если есть подозрение на ущемление нервных окончаний поясничного или крестцового отделов, делается МРТ с контрастным веществом, вводимым в мышцу ягодицы
Лечение данной патологии длительное, оно проводится комплексно сразу по нескольким направлениям.
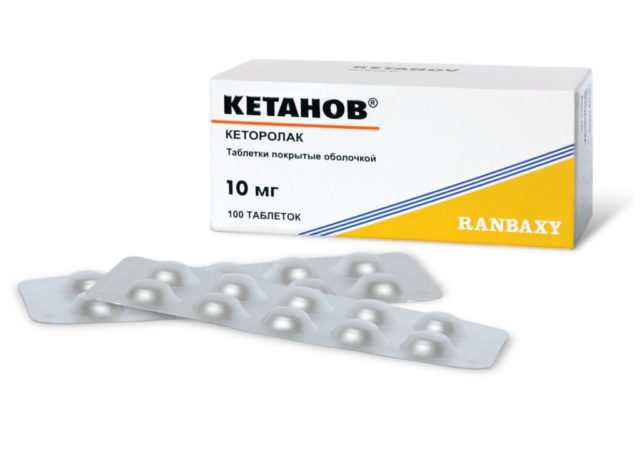
Медикаментозное
10-дневный курс противовоспалительных нестероидных препаратов – основа терапевтического лечения. Они могут назначаться в виде таблеток либо внутримышечных инъекций (2 укола через 6 часов ежедневно). Хорошо зарекомендовали себя препараты кетанов и другие медикаменты этой группы.
В случае сильных болей назначаются анальгетики, спазмолитики, миорелаксанты. Проводится лечение заболевания, ставшего первопричиной развития синдрома.
Поскольку синдром имеет свойство сезонно обостряться, курсы лечения повторяются несколько раз и проводятся дважды в год.
Блокада
Для снятия зажима и спазма грушевидной мышцы используется новокаиновая блокада. 10 мл новокаина (доза для взрослого) вводится с помощью шприца на глубину 6-8 см в пространство между грушевидной мышцей и крестцовым корешком.
Хирургическое
Хирургический метод применяется только в самых тяжелых случаях. Обычно это осложнение в виде пареза стоп. Она происходит из-за сильного давления измененной грушевидной мышцы на нерв. Суть операции состоит в иссечении грушевидной мышцы и высвобождения седалищного нерва.
Массаж
На ранних стадиях заболевания бывает эффективен лечебный массаж. Сеанс начинается с разминания околопозвоночной зоны с переходом на пояснично-крестцовую область. Разминается ягодица на больной стороне, затем задняя поверхность ноги. Сеанс длится 15-20 минут. Массаж следует проводить под контролем лечащего врача. Рекомендуется курс из 12 процедур с повторением через месяц.
Физиотерапия
Физиотерапевтические процедуры полезны и эффективны как дополнительные методы лечения. Обычно врачи отправляют пациентов на терапию с помощью аппаратов малых токов:
- Электрофорез;
- Лечение динамическими токами;
- УВЧ;
- Фонофорез;
- Амплипульс;
- Вакуумный массаж.
Появился также лазерный метод лечения, но он пока не является очень распространенным.
Рефлекторные методы
Рефлексотерапия включает в себя несколько методов лечения, дошедших до нас из древности и успешно используемых при заболеваниях мышц:
- Точечный массаж активных точек организма;
- Иглоукалывание;
- Блокада;
- Лазерное воздействие на точки;
- Прогревание (прижигание) точек;
- Точечно-линейное массирование;
- Лечение через точки на ушной раковине.
Подходит ли тот или иной метод конкретному больному, может решить только практикующий специалист. Выбор методики может отличаться в зависимости от стадии болезни, общего состояния организма, имеющихся заболеваний.
Основу рефлексотерапии составляет древнее восточное учение об активных точках на теле, через которые циркулирует энергия.

Симптоматика
Общая клиническая картина при воспалении и спазмировании грушевидной мышцы, включает в себя проявления не только болевого синдрома, но и признаки нарушений двигательных, сосудистых и вегетативных систем. Главным симптомом СГМ является боль. Ее основной чертой является высокая резистентность к анальгетикам, НПВС, глюкокортикостероидам. Характер ее разный и зависит от уровня двигательной активности человека. Как правило, при развитии синдрома пациенты жалуются на постоянную ноющую и тянущую боль в области поясницы, отдающую в ягодицы, голень, бедра. При увеличении физической нагрузки она усиливается.
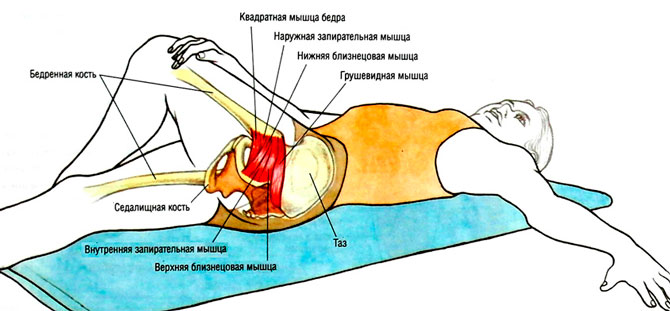 Мышцы таза
Мышцы тазаПри этом возникать болевой синдром может слева или справа, а также с 2 сторон. Его стихание отмечается при разведении ног после принятия сидячего или лежачего состояния. Однако полностью он все равно не исчезает. Нужно отметить, что выраженность боли зависит не только от уровня двигательной активности, но и других факторов, например, стресса или погодных условий.
Изначально у пациента развивается люмбалгия, характеризующаяся локализацией болевого очага только в области поясницы. Затем происходит ее трансформация в ишиалгию – боль распространяется на ногу со стороны поражения. Она становится простреливающей и возникает по направлению от бедра к стопе. Дополнительно отмечается снижение чувствительности кожных покровов, зябкость, онемение конечности.
Нарушения со стороны двигательной системы проявляются в виде парезов мышц. Клиническая картина включает в себя слабость, трудности с поднятием ног (иногда больным сложно даже перешагнуть ступеньку). Длительное отсутствие лечение приводит к формированию “болтающейся” стопы. А в области поражения мышц отмечаются гипестезия (снижение восприятия боли) и парестезия (появление жгучих и покалывающий ощущений).
Так как при СГМ происходит ущемление не только нервных волокон, но и сосудистых сплетений, в организме ухудшается кровообращение, что приводит к нарушению питания тканей. Поэтому клиническая картина синдрома грушевидной мышцы часто дополняется:
- бледностью кожных покровов;
- слабостью;
- гипотермией стопы;
- болями в области икроножных мышц;
- парестезиями.
Ягодичная мышца, которая подвергается спазмированию, оказывает давление на органы малого таза, что проявляется нарушениями в работе уретрального и анального сфинктеров. Возникают трудности при опорожнении мочевого пузыря и кишечника, а также появляются дискомфортные ощущения при интимной близости, эректильных расстройств (у мужчин), снижения либидо (у женщин).
Возникновение данной клинической картины требует немедленного обращения к врачу. Отсутствие лечения приводит к стойким нарушениям работы мышц нижних конечностей, развитию патологий мочеполовой системы, дистрофических изменений в суставно-сухожильном аппарате.
Профилактика
Мероприятия, предупреждающие развитие СГМ:
- Частые и долгие прогулки на свежем воздухе,
- Регулярные занятия гимнастикой,
- Защита поясницы от переохлаждений и травм,
- Правильное питание,
- Периодическое посещение массажиста,
- Ведение здорового образа жизни без вредных привычек,
- Полноценный сон,
- Исключение физического перенапряжения.
При появлении боли в спине следует обратиться к неврологу, чтобы не усугубить течение заболевания. При отсутствии своевременного и корректного лечения возможно развитие опасных осложнений, например, стойкого пареза стопы.
СГМ — опасное заболевание, ухудшающее качество жизни больных и нередко приводящее к инвалидизации. Комплексная терапия синдрома, подобранная правильно и проведенная вовремя, делает его прогноз благоприятным.
Диагностика
Для диагностики СГМ применяют различные методы. Первым делом врач осуществляет опрос пациента на предмет жалоб и изучает анамнез. После этого проводится осмотр больного и несколько специальных тестов, которые позволяют поставить предварительный диагноз.
При проведении осмотра пациента, врач осуществляет пальпацию грушевидной мышцы. При ее спазмировании выявляется болезненность, а при постукивание по ягодичной области сопровождается болью, которая распространяется на всю ногу.
При СГМ во время осмотра пациента обнаруживается еще несколько синдромов:
- Фрайберга – определяется путем сгибания бедра и вращательных движений (при наличии болезни такие манипуляции вызывают усиление боли);
- Битти – при попытке поднять противоположное колено, лежа на здоровом боку, возникает сильная боль в области поясницы.
Как правило, выявление этих 2 синдромом является достаточным для постановки диагноза. Однако, чтобы удостоверится в развитии СГМ, врач также проводит новокаиновый тест. Он подразумевает под собой постановку новокаиновой блокады. Если после нее болевой синдром уменьшается, значит, грушевидная мышца находилась в напряжении.
Помимо осмотра и тестов, назначается компьютерное исследование, которое помогает установить причину развития СГМ. Оно включает в себя:
- рентгенографию;
- электромиографическое исследование;
- компьютерную томографию;
- УЗИ;
- магнитно-резонансную томографию.
Обязательным также является проведение лабораторных анализов крови (общий анализ, биохимический), которые позволяют определить этиологию болезни – воспалительную или инфекционную.
Методы обнаружения патологии
Люди довольно часто ощущают дискомфорт, когда воспалена грушевидная мышца. Как снять спазм, диагностика поможет разобраться. Выяснить, что именно эта мышечная ткань сжимает нервный корешок довольно просто. При таком синдроме многие пациенты ощущают непостоянные боли, которые появляются только после долгой ходьбы либо в определенных положениях ноги.
Специалист чаще всего определяет патологию с помощью пальпации той области, где раздражена грушевидная мышца. Как снять спазм при таком недуге, он сможет посоветовать лишь после ощупывания поврежденного места. Таким образом, врач проверяет наличие или отсутствие уплотнений мышечных тканей. Во время диагностики еще могут прибегнуть к рентгену, новокаиновой блокаде, магнитно-резонансной или компьютерной томографии.
Также помогает выявить патологию подробный опрос больного
Ведь неврологу важно узнать, когда появились боли. Если недавно эта область была травмирована, то, скорее всего, воспалена именно грушевидная мышца
Мануальная терапия
Мануальная терапия является альтернативным нетрадиционным методом лечения патологий, связанных с позвоночником и мышцами. Ее выполняет врач-остеопат, имеющий большой опыт и наработанные методики. Его задача – снять тревожащие симптомы и восстановить в полном объеме движения в пораженном суставе.
Пациент должен внимательно отнестись к выбору специалиста, стоит найти клинику с хорошей репутацией, где могут обеспечить стойкую ремиссию.
Уникальные методы древней восточной медицины прочно укрепились в современной практике лечения заболеваний, связанных с воспалением и спазмом мышц. Рефлексотерапия – это общее понятие, которое объединяет целый ряд методик:
- иглоукалывание;
- блокада;
- пальцевое воздействие на активные точки организма;
- прижигание и прогревание активных точек;
- воздействие лазером и электрическими импульсами;
- работа с активными точками на ушной раковине;
- точечно-линейное массирование.
Синдром грушевидной мышцы – лечение в домашних условиях
Высокую эффективность имеют различные народные средства для растирания:
- Настойка из мухоморов. Для ее приготовления нужны свежие грибы, они промываются и укладываются в банку. Доверху все заливается водкой. Настаивается неделю. Компрессы применяются тоже одну неделю.
- Настойка из конского каштана. В 0,5 л винного спирта замачивается 50 г конского каштана. Марля пропитывается и прикладывается на ночь. Продолжать в течение десяти дней.
- Скипидар (1 ст. л.) и белок. Все перемешивается, наносится на ткань и прикладывается к больному месту. Повязку менять дважды в день.
- Мазь из хрена – корень натирается, 2 ст. л. корня смешивается с 1 ст. л. меда. Наносится на марлю и прикладывается на четыре часа.
Мы рассмотрели симптомы и лечение синдрома грушевидной мышцы.
Что собой представляет туннельный синдром грушевидной мышцы?
Туннельная невропатия грушевидной мышцы представляет собой самый распространенный вид туннельного синдрома нижних конечностей. Если говорить языком науки, это пириформис-синдром, или, иными словами, невоспалительное поражение периферического нерва, которое развилось в результате компрессии или ишемических воздействий. Таким заболеванием страдают более половины больных пояснично-крестцовым радикулитом. Основанием для вынесения вердикта «синдром грушевидной мышцы» служат частые боли, которые не проходят даже при медикаментозном лечении. Правильно поставить этот диагноз труднее в том случае, если болевые ощущения не переходят за границы ягодичной области и испытываются пациентом только в движении или при определенном положении тела.
Синдром грушевидной мышцы: симптомы
Помимо вышеописанных признаков, существуют следующие проявления этого заболевания:
- ощущение тяжести в нижней конечности;
- отсутствие атрофии ягодичной мускулатуры;
- снижение ахиллова рефлекса и нервных рефлексов вообще;
- боль в ягодицах и тазобедренных суставах, усиливающаяся при движении и уменьшающаяся в положении лежа;
- симптом Виленкина, что выражается в проявлении болевых ощущений на тыльной поверхности ноги при постукивании по грушевидной мышце;
- усиление боли при переохлаждениях, перемене погоды и стрессовых ситуациях;
- перемежающаяся хромота в результате резкого переходящего спазма в сосудах ноги;
- рефлекторное напряжение мышцы;
- болезненные ощущения при пальпации места крепления грушевидной мышцы.
Синдром грушевидной мышцы: причины
Недуг возникает, когда произошло одно из перечисленных событий:
- растяжение мышцы;
- переохлаждение;
- травма (в том числе и спортивная);
- гинекологические заболевания;
- воспалительные процессы в мышце и крестцово-подвздошном сочленении;
- длительное пребывание в непривычной человеку позе;
- неправильно проведенные внутримышечные инъекции.
Синдром грушевидной мышцы: лечение
Выбор тактики лечения туннельной невропатии грушевидной мышцы во многом зависит от степени и скорости прогрессирования болезни. Терапия этой разновидности недуга направлена в основном на избавление от болевого синдрома, требует комплексного подхода и включает в себя целый список способов:
- лечение основного заболевания, если оно стало причиной постановки заключения «синдром грушевидной мышцы»;
- упражнения лечебной физической физкультуры;
- применение медикаментов (анальгетики, противовоспалительные средства, новокаиновая блокада, проводимая исключительно неврологом);
- массаж, который улучшает микроциркуляцию крови в больной мышце, купируя болевой синдром;
- физиотерапия согревающего характера;
- иглорефлексотерапия.
Если говорить об исходе заболевания, то он положителен в большинстве случаев, разумеется, при условии, что болезнь является полностью самостоятельной, а не сопутствующей более тяжелому недугу. Залог успеха терапии ловушечной невропатии грушевидной мышцы кроется в своевременном обнаружении недуга и выполнении всех предписаний врача.
Синдром грушевидной мышцы — редкий диагноз в истории болезни. Мало кто знает, где находится эта глубоко законспирированная мышца, какую функцию выполняет и какую роль играет при воспалении седалищного нерва. А ведь на практике более половины больных пояснично-крестцовым радикулитом с отдающими в ногу упорными болями по ходу седалищного нерва, которые не купируются обычной противовоспалительной терапией, страдают именно этой патологией. Но почему-то и врачам, и пациентам больше по душе всевозможные «остеохондрозы», «люмбоишиалгии» и «радикулиты» — диагнозы, отражающие не причины или механизмы болезни, а только общую картину. Действительно, «боль в пояснице» гораздо понятнее какого-то там плодового-яблочного синдрома.
Лечение
Первое, что нужно сделать после подтверждения диагноза, — успокоить и расслабить напряжённую воспалённую мышцу. Процедура очень проста — прекращение всех тренировок. Доктор Виджил использует два вариант для укрепления грушевидной мышцы: растяжку и специальные беговые упражнения.
Кроме того, следует найти тренера и научиться правильно бегать, так как самая распространённая причина возникновения этого неприятного синдрома — неправильная беговая техника.
Массажный ролик или теннисный мячик может стать хорошим решением для расслабления напряжённой и уставшей мышцы. Правда, придётся изрядно потрудиться, так как такой вид массажа хорош в основном для крупных мышц, лежащих на поверхности (четырёхглавая мышца бедра, ягодичные мышцы и так далее).
Достать до грушевидной мышцы гораздо сложнее, но сделать это возможно, особенно если вы выберете массажный ролик с рельефной поверхностью. Именно поэтому Виджил рекомендует воспользоваться теннисным мячиком.
Вам нужно будет просто сесть на него, найти болевую точку и немного посидеть на ней.

Или же заведите рабочую ногу в положение, показанное на картинке ниже, и покатайтесь на мячике вперёд-назад или по кругу.

Профилактика болезни
В мерах профилактики рекомендуется:
- Избегать чрезмерно сильной нагрузки и напряжения при физической активности;
- Не нужно переохлаждать организм;
- Проходить профилактическую проверку у врачей хотя бы раз в несколько лет.
Также отличным профилактическим и лечебным средством являются простые упражнения, которые можно делать в домашних условиях, они помогают тем что:
- Хорошо стимулирует кровообращение в пораженных болезнью частях;
- Растяжение зажатых мышц способствуют лучшему их расслаблению;
- Так же это хорошее психологическое расслабление, а это в свою очередь помогает избавиться от мышечного напряжения;
- Улучшит функционирование суставов;
- Положительным образом действует на позвоночник и поясницу, способствует укреплению вашего спинного корсета, и повышают подвижность суставов.
Но стоит учесть, что эта гимнастика носит все так же только дополнительный характер. Лучше будет ей пользоваться, когда вы уже проверились у доктора. Также не стоит их делать, если они вызывают у вас сильную боль.
Примеры профилактических упражнений:
1) ПОВОРОТЫ КОЛЕНЕЙ В СТОРОНЫ ЛЁЖА. Хорошенько растянитесь и лягте на спину. Затем руки нужно разместить в разные стороны, примерно на уровне плеч. Дальше следует согнуть ноги в коленях. Следующим действием вдыхаем, и разворачиваем коленки в правую сторону. Дальше снова происходит поднятие колен в их первоначальное положение. Потом повторяем по такой же схеме в другую сторону. Рекомендуемое количество повторов — 15.
2) ПОДТЯГИВАНИЕ КОЛЕНА К ГРУДИ ЛЁЖА. Для этого лягте на спину и согните здоровую ногу. Пятку больной ноги закиньте на здоровое колено. Обхватите руками здоровую ногу и начинайте подтягивать её к груди. Вы почувствуете растяжение больной мышцы. Если болят обе ноги, то можете просто подтягивать колени к груди поочередно также обхватив их руками.
3) «ПЯТКА НА КОЛЕНЕ» СИДЯ. Для начало вам необходимо сесть. Затем согните правую (если болит она) ногу. Далее сгибаем левую ногу и ставим пятку на правую коленку. Потом с заставленными за спиной ладонями в медленном темпе толкам руками корпус к левой ноге.
Отличное расслабляющее действие на грушевидную мышцу оказывает также поза голубя. Об этом в видео ниже:
Ну что, коллеги — на этом я заканчиваю эту статью. И как обычно в конце таких заметок про разные хвори — я желаю вам такого здоровья, чтобы меньше всем этим интересоваться. До встречи в более приятных статьях! Но если эта информация оказалась вам полезной — комментарии и «поделиться в соц сетях» никто не отменял.
comments powered by HyperComments
P.S. Подписывайтесь на обновление блога, чтобы ничего не упустить! Приглашаю также в свой Instagram