Сосуды на ногах: анатомия, назначение
Содержание:
- Способы лечения варикозной болезни
- Вены перфоранты ног
- Методы диагностики варикоза
- Способы лечения заболевания
- Кровообращение плода. Перестройка системы кровообращения при рождении.
- Факторы риска в развитии сосудистых патологий
- Признаки
- Как вылечить заболевание?
- Симптомы венозных тромбозов
- Медикаментозная терапия
- Виды
- Осложнения при лечении
Способы лечения варикозной болезни
Хирургические методики
Полное излечение от варикоза возможно только после хирургического лечения. Оно может проводиться тремя методами:
- Флебэктомия – удаление варикозно-расширенного сосуда.
- Склерозирование – введение в варикозно-расширенную вену склерозанта – специального вещества, которое «склеивает» ее стенки, прекращая кровоток по ней. В результате вена спадает, исчезает даже косметический дефект.
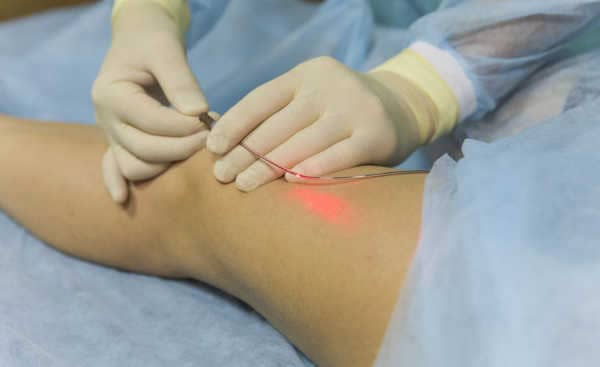
- Лазерная коагуляция – стенки вены разрушаются за счет теплового воздействия, в результате чего венозный просвет «запаивается». Такая операция может быть проведена, только если вена расширена не более чем на 10 мм.
Как проводится клеевая облитерация вен VenaSeal:
Медикаментозное лечение
Ведущую роль в медикаментозном лечении играют венотоники, которые принимаются в виде таблеток и действуют системно. Они корректируют нарушения в работе кровообращения. В результате оздоравливаются сосуды всего организма. Также венотоники выпускаются в форме гелей и мазей, но они менее эффективны и действуют только в месте нанесения непродолжительное время.
Также применяются флеботоники – венотонизирующие препараты. Они показаны при истончении стенок сосудов, сниженной эластичности, повышенной проницаемости, застоях крови. Препараты укрепляют венозные стенки, повышают их эластичность, устраняют застои, уменьшают отеки и другие негативные симптомы. Дополнительное свойство флеботоников – нормализация микроциркуляции в зоне поражения.
Для разжижения крови применяются антиагреганты. Препараты применяются, когда нужно снизить интенсивность образования тромбов. Показаны пациентам, у которых повышена вязкость крови. Применять антиагреганты можно только при отсутствии склонности к кровотечениям.
Для остановки процесса тромбообразования также назначаются антикоагулянты. Они разрушают сгустки крови, снижают вязкость крови.
- На всем протяжении компрессионного чулка оказывается давление на поверхностные и глубокие вены.
- Самое большее давление оказывается внизу, где вены наиболее сужены, и отток крови самый быстрый.
- Благодаря сужению вен, повышается эффективность работы клапанов.
- Проходят отеки, боль, усталость в ногах.
Вены перфоранты ног
Прямые вены перфоранты двигаются в межмышечных перегородках совместно с артерией и нервом.
Передняя большеберцовая группа перфорантов в переднем мышечном ложе связывает ПАВ с ПББВ.
Задняя большеберцовая группа лежит вдоль линии Линтона (зона Коккета) и соединяет ЗАВ с ЗББВ.
Паратибиальный перфорант на грани с/3 и в/3 голени (Шермана) перекидывает мост от ЗАВ к ЗББВ.
Паратибиальная вена перфорант немедленно под коленом (Бойда) регулирует поток из БПВ и ЗББВ.
Прямые вены перфоранты приводящего (Додда) и аддукторного канала (Хантера) в в н/3 и с/3 бедра.
БПВ сливает в ПБВ через СФС, в редких случаях можно повстречать перфорант на 5 см пониже СФС.
Передние перфоранты бедра прокалывают насквозь четырехглавую мышцу и сливаются в ПБВ и ГБВ.
Седалищные вены перфоранты располагаются продольно средней линии задней поверхности бедра.
Четыре постоянных соединения МПВ с глубокими венами:
- параахилловы перфоранты (Басси) позади наружной лодыжки;
- вена перфорант на высоте 12 см от земли соединяет МПВ с МБВ;
- малоберцовые вены перфоранты снаружи голени сливают в МБВ;
- непрямой перфорант камбаловидной мышцы (Мэй) в с/3 голени.
Методы диагностики варикоза
В ранней диагностике хронических заболеваний вен наиболее широко используют ультразвуковые методы — допплерографию и ангиосканирование.
Ультразвуковая допплерография (УЗДГ) — наиболее простой способ объективной оценки периферического сосудистого русла, основанный на изменении частоты отраженного от форменных элементов крови ультразвукового сигнала (эффект Допплера). УЗДГ оценивает состояние сосуда по косвенным признакам: наличию спонтанного кровотока, реакции кровотока на проведение функциональных проб (дыхательная проба Вальсальвы, компрессия мышц выше и ниже ультразвукового датчика)
Важной задачей УЗДГ является определение лодыжечно-плечевого индекса (отношение давлений на задней большеберцовой и плечевой артериях). В норме этот показатель превышает 1.
Ультразвуковое ангиосканирование (УЗАС) — наиболее информативный метод неинвазивного обследования периферических сосудов. Он позволяет получить двухмерное изображение сосуда, визуализировать внутрисосудистые структуры (венозные клапаны, тромботические массы, эндовазальные устройства и т.д.), а также оценить характер и направление потока крови.
В сложных диагностических случаях, когда УЗАС не позволяет получить полного ответа о характере и протяженности поражения сосудистого русла, прибегают к компьютерной томографии (КТ).
Рентгеноконтрастную флебографию используют при диагностике острых венозных тромбозов и их последствий, артериовенозных ангиодисплазий, а также варикозной болезни вен малого таза.
Способы лечения заболевания
Если заметить заболевание своевременно и прибегнуть к корректным методам терапии, то вполне возможно полностью от него избавиться. Поверхностное воспаление лечится в условиях амбулатории под контролем флеболога. Начальные стадии флебита успешно поддаются лечению консервативными методами, с использованием медикаментозных средств, в запущенных случаях может понадобиться хирургическое вмешательство.
Консервативное лечение
Консервативное воздействие предполагает использование местных противовоспалительных препаратов в виде гелей и мазей. Также рекомендуется назначать некоторые антикоагулянты, по крайней мере, в уменьшенной дозе, чтобы предотвратить развитие тромбоза глубоких вен (предпочтительными являются НМГ). Низкомолекулярные гепарины (НМГ) являются современными антикоагулянтами, используются против свертывания крови. Наиболее широко используемые медикаменты, включающие такие вещества: надропарин, эноксапарин, бемипарин и далтепарин.
Эффект низкомолекулярных гепаринов можно тестировать, оценивая образец венозной крови в качестве уровня сывороточного фактора анти-Ха. Образец биоматериала следует изымать примерно через 3 часа после введения медикаментозного средства.
При инфекционном процессе дополнительно назначаются антибактериальные препараты: Макропен, Сумамед, Азитромици. Вводится прием обезболивающих средств, для снижения выраженности болевого синдрома: Панадол, Нимесил, Нимесулид.
При флебите аллергической формы назначают антигистаминные средства, чаще это Цетрин, Диазолин, Супрастин.
Вместе с медикаментозным лечением рекомендуется курс физиотерапевтических процедур, что позволит повысить эффективность местных препаратов и ускорит процесс выздоровления. Возможно проведение грязевых аппликаций, лазерного воздействия, УВЧ, магнитотерапии.
После купирования стадии обострения пациенту назначается ношение компрессионного трикотажа в виде чулок или гольф.
Народные методы лечения против флебита
При флебите довольно часто используются методы народной медицины. Сразу стоит отметить, что применение таких рецептов в качестве основного лечения является малоэффективным, однако, как дополнение к медикаментозной терапии рекомендуется многими врачами.
На ранних стадиях заболевания рекомендуется употреблять свежий лук и чеснок, что позволит уменьшить агрегацию тромбоцитов и повысить свертываемость крови на 20%. Но, для пациентов с гастритом и другими заболеваниями органов пищеварения данный метод применять не стоит.
При развитии воспаления вены на фоне введения инъекций применяют спиртовые компрессы: столовая ложка медицинского спирта с добавлением чайной ложки вазелинового масла.
В течение дня больным с флебитом рекомендуется употреблять отвары и чаи на основе брусники, смородины, листьев вишни, толокнянки.

Отвары при лечении флебита нижних конечностей
Хирургическое лечение болезни
На начальных стадиях заболевания хирургическое вмешательство не проводится, назначается комплексное воздействие консервативными методами. Операция рекомендуется в случае высокого риска тромбоза или при отсутствии терапевтического эффекта при длительном лечение медикаментами. Вид хирургии подбирается в индивидуальном порядке. Сосудистый хирург может предложить следующие варианты:
- Флебэктомия. Является хирургическим видом удаления подкожных вен при и варикозном расширении. Назначается при обширном варикозе и первых признаках язвенных поражений кожного покрова.
- Склерозирование. Не является хирургическим вмешательством, характеризуется как терапевтическая манипуляция. Суть процедуры заключается во введении в просвет вены специального лекарства, действие которого направлено на склеивание и рассасывание пораженных сосудов. Часто назначается детям.
- ЭВЛК. Эндовазальная лазерная абляция обладает минимальной травматичностью, является малоинвазивным методом устранения флебита и варикоза. Является хорошей альтернативой стандартной хирургии, снижает к минимуму развитие рецидива и осложнений.
- Шунтирование. Операция, направленная на удаление пораженной вены и замены ее специальным имплантатом для восстановления нормального кровотока. Назначается при обширном поражении вены с целью предупреждения развития тяжелых форм тромбофлебита.
Какой именно тип операционного вмешательства будет назначен пациенту, решается в индивидуальном порядке сосудистым хирургом, флебологом или ангиохирургом.
Кровообращение плода. Перестройка системы кровообращения при рождении.
Необходимые для
жизни питательные вещества и кислород
плод получает от матери через сосуды
детского места, илиплаценты
(см. Атл.).
Плацента связана
с плодом пупочным канатиком, в составе
которого идут две пупочные артерии
(ветви внутренних подвздошных артерий
плода) ипупочная вена. Эти сосуды
проходят из канатика в плод через
отверстие в его передней брюшной стенке
(пупочное кольцо). По артериям венозная
кровь доставляется от плода к плаценте,
где обогащается питательными веществами,
кислородом и становится артериальной.
После этого кровь возвращается к плоду
по пупочной вене, которая подходит к
его печени и делится на две ветви. Одна
из них прямо впадает в нижнюю полую вену(венозный проток). Другая ветвь
проходит в ворота печени и делится в ее
ткани на капилляры. Отсюда кровь
изливается через печеночные вены в
нижнюю полую вену, где смешивается с
венозной кровью от нижней части тела и
попадает в правое предсердие. Отверстие
нижней полой вены расположено напротив
овального отверстия в межпредсердной
перегородке (рис. 2.17). Поэтому большая
часть крови из нижней полой вены попадает
в левое предсердие, а оттуда в левый
желудочек. Кроме того, пульсирующий
поток крови от плаценты, приходящий по
пупочной вене, может временно блокировать
поступление крови по воротной вене. В
этих условиях в сердце будет попадать
преимущественно обогащенная кислородом
кровь. В промежутках в сердце приходит
венозная кровь по верхней и нижней полой
венам.
Как уже было описано
ранее, большая часть венозной крови из
правого предсердия попадает в правый
желудочек, а затем в легочную артерию.
Небольшой объем крови идет в легкие,
большая же ее часть по артериальному
протоку попадает в нисходящую аорту
после отхождения от нее артерий к голове
и верхним конечностям и расходится по
большому кругу кровообращения, связанному
через пупочные артерии с плацентой.
Таким образом, оба
желудочка нагнетают кровь в большой
круг кровообращения, поэтому их стенки
имеют почти равную толщину. Чисто
артериальная кровь течет у плода лишь
в пупочной вене и венозном протоке. Во
всех других сосудах плода циркулирует
смешанная кровь, но голова и верхняя
часть туловища, особенно в первую
половину внутриутробного развития,
получают кровь из нижней полой вены,
менее смешанную, чем остальные части
тела. Это способствует лучшему и более
интенсивному развитию головного мозга.
Изменения
кровообращения после
рождения
При рождении
прерывается плацентарное кровообращение
и включается легочное дыхание. Обогащение
крови кислородом происходит в легких.
Пережатие пупочных сосудов приводит к
снижению количества кислорода и
увеличению количества углекислого газа
в циркулирующей крови. Раздражение
рецепторов в стенках сосудов и нейронов
дыхательного центра вызывает рефлекторный
вдох. С первым вдохом новорожденного
легкие расправляются и вся кровь из
правой половины сердца проходит по
легочной артерии в малый круг
кровообращения, минуя артериальный
проток и овальное отверстие (см. Атл.).
Вследствие этого проток запустевает,
гладкомышечные клетки в его стенке
сокращаются и спустя некоторое время
зарастает, сохраняясь в виде артериальной
связки. Овальное отверстие заслоняется
складкой эндокарда, которая вскоре
прирастает к его краям, отчего отверстие
превращается в овальную ямку (см.
Атл.).
С рождения в правой
половине сердца циркулирует венозная,
а в левой только артериальная кровь.
Сосуды пупочного канатика запустевают,
пупочная вена превращается в круглую
связку печени, пупочные артерии – вбоковые пупочные связки, идущие
по внутренней поверхности брюшной
стенки к пупку.
Факторы риска в развитии сосудистых патологий
Сосудистая система нижних конечностей подвергается высокой нагрузке во время ходьбы, бега и при длительном стоячем положении. Существует множество причин, провоцирующих развитие венозных патологий. Так, несоблюдение принципов рационального питания, когда в рационе пациента преобладает жареная, соленая и сладкая пища, приводит к образованию тромбов.
Первостепенно тромбообразование наблюдается в венах мелкого диаметра, однако при разрастании сгустка его части попадают в магистральные сосуды, которые направлены к сердцу. При тяжелом течении патологии тромбы в сердце приводят к его остановке.
Гиподинамия способствует застойным процессам в сосудах
Причины венозных нарушений:
- Наследственная предрасположенность (передача по наследству мутированного гена, ответственного за структуру кровеносных сосудов).
- Изменение гормонального фона (в период беременности и менопаузы происходит дисбаланс гормонов, влияющий на состояние вен).
- Сахарный диабет (постоянно повышенный уровень глюкозы в кровотоке приводит к повреждению венозных стенок).
- Злоупотребление алкогольными напитками (спирт обезвоживает организм, в результате чего происходит сгущение кровотока с дальнейшим образованием сгустков).
- Хронический запор (повышение внутрибрюшного давления, затрудняет отток жидкости от ног).
Варикозное расширение вен нижних конечностей является довольно распространенной патологией среди женского населения. Данное заболевание развивается вследствие снижения эластичности сосудистой стенки, когда организм подвержен интенсивным нагрузкам. Дополнительным провоцирующим фактором выступает избыточная масса тела, что приводит к растяжению венозной сети. Увеличение объема циркулирующей жидкости способствует дополнительной нагрузке на сердце, так как его параметры остаются неизменными.
Признаки
Болезнь на начальной стадии протекает латентно. Заподозрить ретикулярную форму варикозной болезни нижних конечностей можно по синюшному окрасу кожи. На ногах проявляются тонкие вены в виде:
- древовидной формы (из одного основания ветвится множество сосудов влево и вправо);
- паутинки или звездочки (от центра отходят сосуды в разные стороны);
- линии (ровные полоски сосудов).
Ветвистые прожилки особенно заметны в конце дня после занятий спортом, подъема тяжестей, длительного статического положения, бега или прогулки на дальние расстояния. По утрам дефект на ногах незаметен.
По мере ухудшения кровотока обостряются сопутствующие симптомы:
- дискомфорт в икроножных мышцах. Непроизвольные спазмы возникают внезапно и проходят после массажа конечностей;
- тяжесть и усталость в ногах;
- жжение и зуд в голенях и стопах.
Клиника проявляется сильнее при менструации из-за увеличенного притока крови.
Симптомы угасают после отдыха лежа с приподнятыми ногами. В отличие от варикоза глубоких вен, боли, отека и нарушения трофики нет.

Как вылечить заболевание?
Терапия постинъекционного флебита зависит от его формы – хронической или острой, выраженности общих симптомов и наличия либо отсутствия осложнений.
Для лечения хронического постинъекционного флебита зачастую достаточно применения вазопротекторных и противовоспалительных мазей. Эти препараты способствуют улучшению кровотока в пораженном сосуде, снижают активность воспалительных агентов и задерживают высвобождение ферментов, разрушающих ткани при хроническом воспалении.
Можно применять такие мази, как:
Гепариновая мазь
Мазь наносят на кожу из расчета 0.5-1 г на участок диаметром 3-5 см и осторожно втирают 2-3 раза в день. Применяют в течение 3-7 дней ежедневно до исчезновения симптомов воспаления
Троксевазин 2% (троксерутин) гель наносят на область поражения 2 раза – утром и вечером, мягко втирая до полного впитывания. Кетонал 5%; Фастум-гель 2,5% (кетопрофен)
Мазь наносят тонким слоем на кожу над местом поражения и слегка втирают. Применяют три раза в день. Ибупрофен 5%; Долгит 5% (ибупрофен). Мазь наносят полоской длиной 5-10 см над пораженным участком и тщательно втирают в кожу до полного впитывания. Процедуру повторяют 3-4 раза в день.
В некоторых случаях более тяжелого течения хронического постинъекционного флебита наружное лечение сочетают с приемом нестероидных противовоспалительных препаратов внутрь.
При ухудшении болезни, применяется медикаментозное лечение.
При остром постинъекционном флебите и выраженных симптомах заболевания лечение более интенсивное. В большинстве случаев проводится медикаментозная терапия, направленная на улучшение текучести крови и уменьшение воспалительных реакций:
|
Группа медикаментов |
Применяемые препараты |
|
Препараты, уменьшающие вязкость и повышающие текучесть крови |
Ацетилсалициловая кислота. Лечение проводят индивидуально, начиная от 150 мг в сутки под контролем свертывающей системы крови. |
|
Трентал по 100 мг 3 раза в день. В некоторых случаях дозу наращивают в течение нескольких дней до 4 таблеток 3 раза в сутки. |
|
|
Курантил по 75 мг 3 раза в сутки. |
|
|
Троксевазин по 1 капсуле (300 мг) 3 раза в сутки. |
|
|
Неспецифические противовоспалительные средства |
Реопирин внутримышечно длинной иглой по 5 мл ежедневно или через день. |
|
Бутадион по 150 мг 3-4 раза в день. |
|
|
Ибупрофен по 200-400 мг 3-4 раза в сутки. |
|
|
Ортофен внутрь по 25-50 мг 2-3 раза в день или свечи – 1 раз вечером. |
|
|
Препараты, снижающие воспалительный эффект гистамина (антигистаминные средства) |
Тавегил, супрастин по 1 таблетке утром и вечером. |
|
Димедрол внутримышечно 1-5 мл на ночь. |
|
|
Средства, угнетающие активность свертывающей системы крови (антикоагулянты) |
Гепарин по 5000 ед. 4 раза в день в виде капельниц под контролем свертываемости крови (может быть назначен в более низких дозах с целью профилактики при установке катетера и частых назначениях капельницы). |
|
Антибиотики |
Применяют по показаниям при наличии выраженных симптомов интоксикации и в зависимости от предполагаемой и выявленной микрофлоры. |
Местно применяют мази, как при хроническом постинъекционном флебите.
По мере стихания симптомов острого воспаления может быть назначено физиотерапевтическое лечение, например магнитотерапия, фонофорез и электрофорез с трипсином, йодидом калия и др.
Таким образом, постинъекционный флебит является осложнением, связанным с проколом вены, введением в нее раздражающих растворов или установкой катетера. И его своевременное медикаментозное и местное лечение необходимо для профилактики более серьезных и опасных последствий.
Флебит – заболевание характеризующееся воспалением стенки венозного сосуда. Патология может иметь острый или хронический характер и при несвоевременном лечении перейти в тромбофлебит. Основным симптомом болезни является боль и покраснение кожи вокруг воспаленного участка вены. Чаще всего патология наблюдается на венах конечностей. Флебит вены на руке: лечение, осложнения, профилактика.
Симптомы венозных тромбозов
Если просвет венозного ствола перекрывается тромбом, нарушается работа всей венозной системы. Флеботромбоз обычно сопровождается тяжелым интоксикационным синдромом. Заболевание проявляется отечностью, набуханием вен и синюшностью кожи в месте поражения, миалгией, кардиалгией, онемением и тяжестью в ногах. Бессимптомное течение тромбоза является самой опасной формой патологии, приводящей к летальному исходу.
Тромбоз вен нижних конечностей — сосудистое заболевание, часто сопровождающееся развитием тяжелых осложнений. Тромбоз глубоких вен ног обычно поражает бедренную вену и проявляется болью в месте тромба, гиперемией и гипертермией кожи, отеком конечности. Боль в ноге часто начинается как судороги или онемение. Интенсивность болевого синдрома повышается во время ходьбы или при подъеме по лестнице. В тяжелых и запущенных случаях возникает чувство распирания в ногах, появление синюшности кожи и расширение поверхностных вен на внутренней стороне бедра.
Илеофеморальный тромбоз — венозная патология, вызванная закупоркой тромбом бедренной и подвздошной вен. Она проявляется отеком конечности, синюшным или багрово-красным цветом кожи, появлением на ней коричневых точек, лихорадкой, болью в ноге, иррадиирующей в пах и постепенно усиливающейся. Общее состояние пациента остается при этом удовлетворительным.
Геморроидальный тромбоз довольно часто возникает у женщин после беременности и родов. Способствуют появлению геморроидального тромбоза следующие факторы: злоупотребление алкоголем, длительное переохлаждение, хронические запоры, чрезмерное перенапряжение. Симптомами патологии являются: боль, зуд, жжение и отек в области ануса, спазм сфинктера, травматизация геморроидальных узлов с их последующим инфицированием. При появлении лихорадки, выделений из прямой кишки и геморроидального кровотечения следует незамедлительно обратиться к врачу.
Тромбоз кавернозного синуса — опасная для жизни человека патология, обусловленная закупоркой сгустком пещеристой пазухи мозга. Причиной патологии являются инфекционно-воспалительные заболевания глаз и носа с распространением инфекции в головной мозг. Заболевание проявляется сильной головной болью, ухудшением зрения, выпячиванием глаз, судорогами, диспепсией, спутанностью сознания, лихорадкой. Признаками тромбоза кавернозного синуса также являются: расстройство нервной системы, боль в шее при сгибании, отек век, потеря лицевой чувствительности. При отсутствии лечения больные с тромбозом кавернозного синуса могут впасть в кому. Часто заболевание приводит к развитию таких осложнений, как слепота, инсульт, дисфункция эпифиза. Прогноз заболевания часто неблагоприятный.
Тромбоз подключичной вены возникает у спортсменов и лиц, занятых тяжелым физическим трудом. Заболевание имеет благоприятный прогноз и ограничивается поражением рук. Пациенты жалуются на покалывание и жжение в пораженной конечности, пульсирующую и распирающую боль и отек руки. Тромбоз подключичной вены, обусловленный ее длительной катетеризацией, часто переходит на внутреннюю яремную вену и проявляется соответствующими клиническими признаками.
Тромбоз сетчатки глаза — геморрагическая ретинопатия, вызванная окклюзией ЦВС и ее ветвей преимущественно у лиц, страдающих гипертонией, атеросклерозом, сахарным диабетом, системными васкулитами, болезнями крови. Полная окклюзия проявляется резким падением остроты зрения вплоть до слепоты, неполная — медленным ухудшением зрения. Больные жалуются на темные пятна и пелену перед глазами, искаженное видение предметов. Лечение патологии направлено на восстановление кровотока в сетчатке и улучшение трофических процессов в ней.
Медикаментозная терапия
Лечение варикоза вен помогает приостановить прогрессирование патологии, устраняет проявления патологии в виде болевых ощущений, чувства тяжести и усталости, лимфатических нарушений.
Использование таблеток
Лечить варикоз вен в обязательном порядке необходимо при помощи лекарственных средств в виде таблеток, капель или капсул для внутреннего приема.
Лечить варикоз вен консервативными методами можно при помощи следующих групп лекарств:
- Венотонизирующих лекарств.
- Антикоагулянтов.
- Лекарственных средств, способствующих разжижению крови.
- Антиоксидантов.
- Фибринолитиков.
Решение о том, чем лечить варикоз при помощи таблеток должен принимать врач, принимая во внимание проявления заболевания и особенности организма пациента. От самолечения рекомендовано воздерживаться, поскольку оно может не оказать ожидаемого лечебного воздействия и болезнь будет продолжать прогрессировать
Анавенол
Анавенол является лекарственным средством из группы флеботоников, который также способствует нормализации проницаемости капилляров и укреплению стенки сосудов. Лекарство выпускается в форме таблеток, драже и капель для приема внутрь.
В качестве активных компонентов выступают растительные вещества, которые способствуют оказанию следующих терапевтических воздействий:
- Нормализации микроциркуляции в области пораженных сосудов и вен.
- Устранению основных проявлений варикозного расширения вен в виде болевых ощущений, чувства тяжести и отеков.
- Нормализации лимфатока.
- Благодаря эскулину происходит оказанию выраженного противовоспалительного воздействия.
В ходе терапии варикозного расширения вен препарат используют короткими курсами под наблюдением врача в сочетании с лекарственными средствами для наружной терапии.
Перед началом использования лекарства при лечении варикоза следует в обязательном порядке принимать во внимание возможные противопоказания к применению таблеток. К таким относят:
- Развитие кровотечений.
- Непереносимость действующих или вспомогательных компонентов лекарства.
- Период беременности и грудного вскармливания.
- Тяжелые патологии печени, почек и сердечно-сосудистой системы.
- Значительное снижение уровня артериального давления и замедление пульса.
Препарат также не применяют в ходе терапии пациентов, которым не исполнилось 15 лет. Прием препарата может стать причиной развития изжоги, боли в области желудка, нарушений стула, головных болей и головокружений, аллергических реакций, отеков, удлинения продолжительности менструации у женщин. Если на фоне приема таблеток или капель пациент отмечает развитие какого-либо из указанных побочных действий использование препарата следует прекратить и обратиться к врачу.
Применение Вазобрала
В том случае, если у пациента выявлен варикоз глубоких вен ему может быть назначен прием препарата Вазобрал. Данное лекарственное средство способствует восстановлению кровообращения. Известно, что лечение пораженных вен осуществляется как раз при помощи подобных лекарственных средств, нормализующих микроциркуляцию.
Известно, что лечение вен с задействованием лекарственных средств в обязательном порядке необходимо дополнять применением компрессионных колгот или чулок, а также выполнением упражнений лечебной гимнастики.
Использование венотоников
Одними из наиболее популярных и эффективных средств, которые используют в ходе лечения вен являются лекарственные средства из группы капилляропротекторов и венотоников. Наиболее яркими представителями данной группы медикаментов являются следующие препараты:
- Детралекс.
- Флебодиа 600.
- Венарус.
Известно, что в ходе лечения варикозных вен препараты данной группы способствует оказанию сосудоукрепляющего воздействия, устраняют болевые ощущения, отеки, чувство тяжести и усталости в области нижних конечностей. Для того, чтобы достичь более выраженного воздействия прием таблеток нужно осуществлять продолжительно и систематически, в соответствии с рекомендациями производителя лекарства и указанием своего лечащего врача.
Издавна известно, что варикоз лечить можно с задействованием средств на основе плодов конского каштана. Одним из наиболее известных средств, в состав которого входит данное целебное растение является препарат Эскузан. Данное лекарственное средство также относится к группе ангиопротекторов и способствует нормализации проницаемости капилляров, устранению отеков и воспалительного процесса. Для достижения лучшего терапевтического воздействия препарат рекомендовано использовать трижды в день в дозировке, указанной врачом. Курс терапии может быть длительным и составлять до нескольких месяцев.
Виды
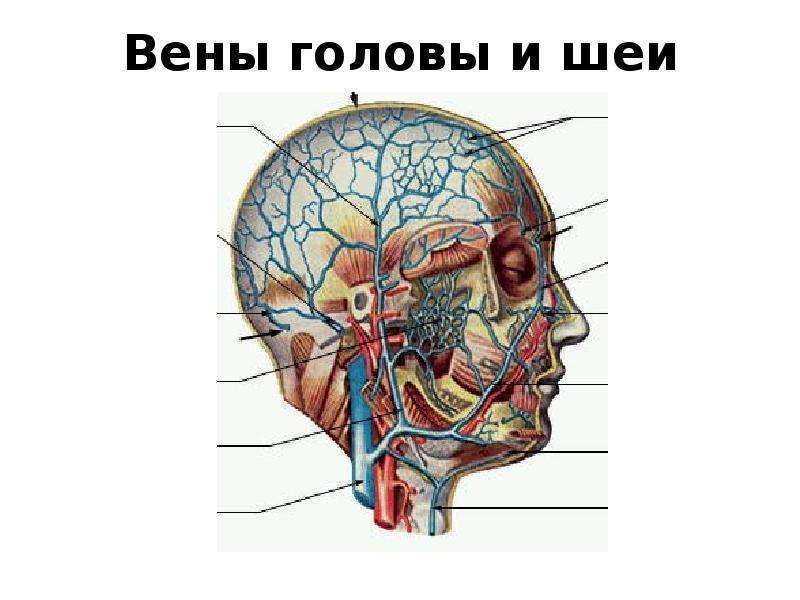
Различают следующие виды глубоких вен:
- Головы и шеи. На голове сформированы разнонаправленные пути оттока крови для обеспечения высокой надежности, беспрерывной работы мозга. Внутри черепа присутствуют мозговые, диплоические, эмиссарные синусы с оттоком за нижнечелюстную, лицевую и позвоночную . Сосуды на шее отводят кровь в плечеголовную и яремную систему.
- Рук. Внутренние сосуды на руках сопровождают лучевую, локтевую, плечевую и подмышечную артерии. На верхних конечностях система глубоких стыкуется с системой поверхностных вен.
- Тела. Они состоят из воротной, почечной, грудной, тазовой, верхней полой систем. Все они входят в большой круг кровообращения.
- Бедер. Глубокая вена бедра — самая длинная сосудистая сеть. Обеспечивает циркуляцию крови за счет клапанной системы, противостоящей силы тяжести.
- Голеней и стоп. По внутреннему отделу голени и расходятся притоки большой вены. Она отходит от внутреннего конца дорсальной венозной дуги стопы, поднимается по ноге вверх в направлении паха. Она проходит впереди медиальной лодыжки, затем заходит за медиальный мыщелок бедренной кости в колене. Впадает в большую бедренную систему.
Осложнения при лечении
Главная опасность при консервативном лечении (эластичные чулки, физические упражнения и отдых с поднятыми ногами) — его возможная неэффективность.
Хирургическое лечение варикозного расширения вен нижних конечностей в настоящее время должны выполнять опытные сосудистые хирурги и флебологи. Часто осложнения и рецидивы после хирургического лечения вызваны тем, что операцию выполнял не специалист центра флебологии.
При склеротерапии основная неприятность — это небольшие темные пятна, которые могут остаться в местах инъекций несколько месяцев в некоторых случаях навсегда.