Гестационный сахарный диабет у беременных
Содержание:
- Лечение гестационного диабета
- Причины возникновения гестационного диабета
- Чем опасен гестационный диабет?
- Клиника
- Прегестационный диабет
- Лечение и диета при гестационном диабете у беременных
- Симптомы и диагностика
- Диагностика гестационного сахарного диабета
- Лечение гестационного диабета в домашних условиях
- Диагностика
- Отрицательное воздействие повышенного сахара при беременности
Лечение гестационного диабета
Существуют два основных способа – диетотерапия и инсулинотерапия. И только врач может определить, какие клинические рекомендации требуются пациентке.
Для устранения гормональных и обменных нарушений в первую очередь назначают диабетическую диету «Стол №9». Система питания основана на разграничении продуктов по гликемическому индексу (ГИ) – показателю скорости выработки глюкозы и скорости ее поступления в кровь. Чем выше ГИ, тем быстрее перерабатывается продукт, глюкоза поглощается кровотоком, повышается уровень гликемии.
Чтобы не провоцировать увеличение сахара в крови, сладкие блюда и напитки из рациона полностью исключены.
Основу питания должны составлять:
- овощи (сырые, тушеные, запеченные);
- свежие ягоды, несладкие фрукты;
- блюда из бобовых и зерновых культур;
- белковая пища (нежирные сорта рыбы и мяса, творог, орехи, морепродукты).
Половину животных жиров следует заменить растительными маслами. Ограничить в рационе соль и соленые продукты.
При приготовлении пищи лучше ориенироваться на специальные рецепты диабетической диеты.
Медикаментозное лечение проводят регулярными инъекциями инсулина короткого и ультракороткого действия. Уколы не вредят будущему малышу, поскольку инсулин не проникает через плацентарный барьер. Инсулинотерапию назначают по индивидуальной схеме, дозу лекарства рассчитывают персонально для каждой пациентки. Гипогликемические таблетки, предназначенные для диабетиков 2-го типа, в лечении ГСД не используют в силу их тератогенного воздействия.
При этом беременной женщине рекомендуется:
- больше гулять;
- скорректировать режим труда и отдыха;
- высыпаться;
- оградить себя от любых переживаний и негативных эмоций;
- посещать занятия по физкультуре.
Обязательными условиями при гестационном диабете являются перманентный контроль показателей гликемии и ведение «Дневника диабетика». По результатам записей врач сможет проанализировать динамику болезни.
Причины возникновения гестационного диабета
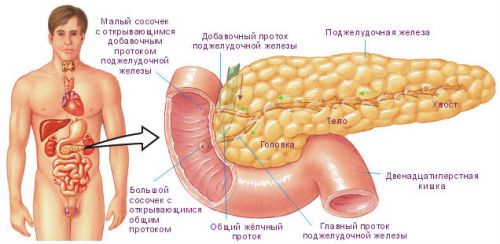
Обычно ко второму триместру под влиянием плацентарных гормонов (лактогена и прогестерона), а также материнского кортизола надпочечников, эстрадиола яичников и пролактина гипофиза появляется инсулинорезистентность. Это означает, что поджелудочная железа вырабатывает инсулин, но ткани к нему выработали устойчивость.
Для того, чтобы преодолеть такое отсутствие реакции, клетки островковой части поджелудочной железы начинают работать с повышенной активностью, тормозится процесс разрушения инсулина. Так как рецепторы печени, мышечной и жировой тканей «не видят» гормон, то концентрация глюкозы в крови остается повышенной.
У здоровых женщин такой процесс помогает сохранить больше сахара для питания плода, но при наличии гестационного диабета избыток его нарушает обменные процессы как у будущей матери, так и ребенка. Из-за недоступности глюкозы организм начинает получать энергию из жиров, аминокислот. При этом увеличивается образование кетоновых тел, которые опасны для головного мозга.
Предрасположенными к заболеванию являются пациентки с наличием:
- ожирения или/и переедания в период беременности, особенно вреден избыток животного жира и сладостей, мучного в рационе;
- низкой физической активности;
- аутоиммунных воспалений (клетки иммунной системы перестают узнавать собственные ткани и вырабатывают против них антитела);
- сахарного диабета 1 или 2 типа у близких родственников;
- вирусных инфекций на ранних сроках;
- курения, приема алкоголя, наркотиков;
- хронических заболеваний органов пищеварения, легких;
- возраста до 18 или после 35 лет;
- поликистоза яичников;
- рецидивирующих (повторяющихся) инфекций мочевых путей, грибковых;
- выкидышей, преждевременных родов.
Если у женщины в период прошлой беременности был гестационный диабет, многоводие, родился ребенок с весом от 4 кг, выявлены многочисленные аномалии развития, или плод погиб, то риск нарушений углеводного обмена считается высоким.
А здесь подробнее о диете при гестационном сахарном диабете.
Чем опасен гестационный диабет?
Гестационный диабет в большинстве клинических ситуаций развивается в интервале от 16 до 32 недель беременности. Нарушения углеводного обмена, выявленные раньше, как правило, говорят о ранее незамеченном прегестационном («добеременном») диабете.
Конечно, о хронических заболеваниях лучше узнать до беременности, и тогда будет возможность их максимально компенсировать. Именно по этой причине доктора настоятельно рекомендуют планировать беременность. В плане подготовки к беременности женщина пройдет все основные обследования, в том числе по выявлению сахарного диабета. Если будут выявлены нарушения углеводного обмена, врач назначит лечение, даст рекомендации, и будущая беременность будет протекать благополучно, а малыш родится здоровым.
Главное условие ведения беременности, осложненной диабетом (как гестационным, так и другими его формами) — поддержание уровня глюкозы крови в пределах нормы (3,5-5,5 ммоль/л). В противном случае мама и малыш оказываются в очень сложных условиях.
Что грозит маме? Возможны преждевременные роды и мертворождения. Высок риск развития гестоза (при сахарном диабете развивается чаще и раньше — до 30 недель), гидрамниона, а следовательно, фетоплацентарной недостаточности и гипотрофии плода. Возможно развитие диабетического кетоацидоза (состояния, при котором отмечается резкое повышение уровня глюкозы и концентрации кетоновых тел в крови), инфекции половых путей, которые регистрируются в 2 раза чаще и становятся причиной инфицирования плода и преждевременных родов. Возможно также прогрессирование микроангиопатий с исходом в нарушения зрения, функций почек, нарушения кровотока по сосудам плаценты и другими. У женщины может развиться слабость родовой деятельности, которая в сочетании с клинически узкий тазом и крупный плодом сделают неизбежностью родоразрешение путем кесарева сечения. У женщин, больных диабетом, чаще встречаются инфекционные осложнения в послеродовом периоде.
Клиника
В большинстве случаев женщина не догадывается о наличии патологии, поскольку гестационный диабет может протекать бессимптомно.
Важно! Иногда развиваются специфические признаки, но беременные часто принимают их за норму, связывая со своим «интересным» положением.
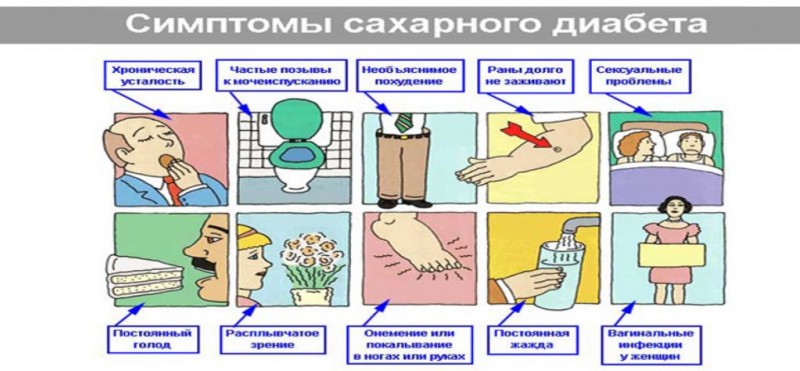
Симптомами могут быть:
- жажда;
- ощущение сухости слизистой оболочки полости рта;
- патологически увеличенное количество выделения мочи;
- слабость, снижение работоспособности;
- быстрая утомляемость;
- нарушение остроты зрения;
- сухость и зуд кожных покровов.
На фоне патологии поздний гестозный период начинается намного раньше, чем у других беременных. Появляется значительная отечность, белок в моче без высокого артериального давления. Развивается фетоплацентарная недостаточность.
 Отеки нижних конечностей – признак гестоза беременных, рано развивающийся при диабете
Отеки нижних конечностей – признак гестоза беременных, рано развивающийся при диабете
Проявления могут варьироваться в зависимости от степени компенсации патологии. Различают компенсированный диабет, при котором уровень глюкозы повышен, но держится в допустимых пределах, благодаря компенсаторным механизмам поджелудочной железы, и декомпенсированный, сопровождаемый более высокими показателями глюкозы и требующий проведения инсулинотерапии.
Прегестационный диабет
Сахарный диабет в течение беременности сопровождается многочисленными неблагоприятными эффектами в отношении матери и плода. У матерей с сахарным диабетом риск самопроизвольного выкидыша увеличивается в 2 раза, а риск преэклампсии и эклампсии — в 4 раза по сравнению с пациентками без диабета. Кроме того, риск инфекции, многоводие, кесарева сечения и послеродовых кровотечений также растет. У новорожденных от матерей с прегестационным сахарным диабетом риск перинатальной смерти увеличивается в 5 раз, а риск врожденных аномалий развития — в 2-3 раза.
Важнейшим фактором, определяющим прогноз для плода при сахарном диабете матери, является степень контроля за уровнем глюкозы в материнской крови. Без адекватного контроля за гликемии матери перинатальная смертность при сахарном диабете превышает 30%. Но при адекватном ведении беременности при сахарном диабете перинатальная смертность может быть снижена до 1%. Дети от матерей с сахарным диабетом имеют повышенный риск врожденных аномалий развития, в частности пороков сердца и синдрома каудальной регрессии. При тяжелом диабете с сосудистыми осложнениями риск ЗВУР и внутриутробной смерти плода.
Эпидемиология. Частота прегестационного диабета у беременных составляет около 1%, но имеет тенденцию к росту в связи с улучшением лечения диабета типа 1 и увеличением популяционной частоты диабета типа 2.
Факторы риска. Худшие перинатальные исходы наблюдаются при росте тяжести сахарного диабета и ухудшении контроля за уровнем глюкозы. Поэтому пациентки с сахарным диабетом классов К, Р, и Н имеют значительно больший риск неблагоприятных перинатальных исходов, чем пациентки классов В, С. Среди больных с диабетом классов В, С прогноз перинатального результата определяется более степенью компенсации, чем продолжительностью диабета. Перинатальный прогноз ухудшают такие факторы, как наличие сопутствующей гипертензии, пиелонефрита, кетоацидоза и недостаточный контроль за уровнем глюкозы в крови. Степень гликемического контроля определяют по уровню гликозилированного гемоглобина каждые 8-12 мес.
Лечение. Целью ведения пациенток с сахарным диабетом является образование пациенток, контроль уровня глюкозы в крови матери, внимательный мониторинг состояния матери и плода. Для достижения благоприятных исходов беременности, уменьшение материнских и перинатальных осложнений важнейшим условием является строгий контроль за уровнем глюкозы в крови до оплодотворения и в течение всего гестационного периода. Для достижения состояния эугликемии назначают диабетическую диету, адекватные дозы инсулина и специальный режим физических упражнений.
Пациентки с сахарным диабетом могут не осознавать тяжести своего состояния и необходимости строгого соблюдения режима, диеты и дозы. Желательно, чтобы такие пациентки получили доконцепционную консультацию по осложнениям беременности при сахарном диабете, увеличении риска врожденных аномалий развития плода при недостаточном контроле за уровнем НдЬА1С. Сопутствующие хронические заболевания почек при сахарном диабете могут перейти в состояние декомпенсации при беременности и значительно ухудшают последствия беременности.
При декомпенсации или субкомпенсации диабета пациенткам рекомендуют отложить беременность и запланировать ее после достижения оптимального гликемического контроля. Всем пациенткам с сахарным диабетом на доконцепционном этапе рекомендуют ежедневное употребление 4 мг фолиевой кислоты, что может уменьшить риск рождения детей с пороками нервной трубки.
Американская диабетическая ассоциация рекомендует пациенткам с сахарным диабетом применять диету общей калорийностью 2200 ккал / день
Но основное внимание следует уделять углеводной диете, поэтому пациенток инструктируют относительно употребления не более 30-45 г углеводов на завтрак, 45-60 г углеводов на обед и ужин и 15 г углеводов на перекусы. Количество белков и жиров пациентки могут самостоятельно увеличивать или уменьшать в зависимости от необходимых калорий для поддержания или снижения массы тела
Беременные с сахарным диабетом должны придерживаться этой диеты в течение беременности с дополнительным употреблением 300 ккал / день для нужд плода.
Лечение и диета при гестационном диабете у беременных
В ряде случаев питание и соблюдение диеты уже является мощным инструментов в лечении гестационного диабета. При беременности все таблетированные лекарственные средства противопоказаны, поэтому единственным средством для снижения сахара крови, помимо диеты, являются инъекции инсулина. Но в большинстве случаев удается обойтись без него, лишь правильно наладив питание, составив рациональное меню, а также увеличив посильные физические нагрузки в виде ходьбы, например. Лишь у единиц назначается инсулин и только в двух случаях:
Но в большинстве случаев удается обойтись без него, лишь правильно наладив питание, составив рациональное меню, а также увеличив посильные физические нагрузки в виде ходьбы, например. Лишь у единиц назначается инсулин и только в двух случаях:
- недостижение целевых значений гликемии в течении 1-2 недель только с помощью диеты
- наличие признаков страдания плода по данным УЗИ
Ведение беременности с гестационным диабетом ничем не отличается от ведения беременности и родов у женщин-диабетиков. Я не стану здесь повторятся, вы это можете легко узнать, прочитав статью “Можно ли беременеть при сахарном диабете?”.
В чем заключается диета и питание женщины с диабетом
Если для нормализации сахара в крови у небеременной женщины эффективным методом будет низкоуглеводная диета, то для беременной женщины этот способ не подходит. Полностью лишать себя углеводов такая женщина не должна, поскольку это приведет к образованию кетоновых тел, которые могут негативно влиять на развитие плода. Но кое-какие ограничения все же имеются. Эти ограничения наложены на углеводы с высоким гликемическим индексом, а именно любые сладости, хлеб и мучное, картошка, хлопья, сладкие фрукты (банан, хурма, виноград).
Полностью лишать себя углеводов такая женщина не должна, поскольку это приведет к образованию кетоновых тел, которые могут негативно влиять на развитие плода. Но кое-какие ограничения все же имеются. Эти ограничения наложены на углеводы с высоким гликемическим индексом, а именно любые сладости, хлеб и мучное, картошка, хлопья, сладкие фрукты (банан, хурма, виноград).
Что можно есть при гестационном диабете беременных
Разрешаются любые виды мяса и рыбы, любые овощи, кроме картошки, цельные крупы, сезонные местные фрукты и ягоды, орехи, грибы, зелень. Соблюдайте следующее соотношение белков/жиров/углеводов
Важно получать качественные белки и полезные жиры, как растительного, так и животного в равных соотношениях
- белки 30 – 25 %
- жиры 30 %
- углеводы 40 – 45 %
Различные сайты по кулинарии предлагают множество рецептов и меню, поэтому я не стану расписывать дополнительно. Кроме этого, не всегда можно удовлетворить вкусы многотысячной аудитории читателей блога.
Какой должен быть сахар у беременной женщины (норма)
Как узнать, что вы все делаете правильно? В этом вам поможет частый мониторинг глюкозы крови. Обязательно смотрите сахар крови перед каждым приемом пищи, а также через 1 час после еды, через 2 часа можно не смотреть. Если потребуется, то придется смотреть сахар ночью в 2-3 часа.
- сахар натощак должен быть менее 5,1 ммоль/л
- через 1 час после еды должен не превышать уровень 7,0 ммоль/л
- перед отходом ко сну и ночью сахар должен быть не более 5,1 ммоль/л
- уровень гликированного гемоглобина не должен быть более 6,0 %
Симптомы и диагностика
Страдающие от диабета беременные редко предъявляют характерные для этого заболевания жалобы. Типичные признаки обычно выражены умеренно, к тому же женщины обычно считают их физиологическими проявлениями 2 и 3 триместров. Дизурия, жажда, кожный зуд, недостаточный набор веса могут встречаться не только при гестационном диабете. Поэтому основным в диагностике этого заболевания являются лабораторные исследования. А акушерское УЗИ помогает уточнить выраженность фетоплацентарной недостаточности и выявить признаки патологии развития плода.
Скрининговым исследованием является определение уровня глюкозы в крови беременной натощак. Его проводят регулярно начиная с 20 недели гестации. При получении пороговых показателей гликемии назначается тест для определения толерантности к глюкозе. А у беременных из высокой группы риска по развитию гестационного диабета такой тест желательно проводить при первой явке на прием и повторно на сроке 24-28 недель даже при нормальном уровне глюкозы натощак.
Гликемия от 7 ммоль/л натощак в цельной капиллярной крови или от 6 ммоль/л натощак в венозной плазме – это диагностически достоверные лабораторные показатели при гестационном диабете. Также признаком заболевания является выявление гипергликемии выше 11,1 ммоль/л при случайном измерении в течение дня.
Проведение теста толерантности к глюкозе (глюкозотолерантного теста) требует тщательного соблюдения условий. В течение 3 дней женщина должна следовать привычному режиму питания и физической активности, без рекомендованных при диабете ограничений. Ужин накануне теста должен содержать 30-50 г углеводов. Анализ проводится строго натощак, после 12-14 часового голодания. Во время теста исключаются курение, прием каких-либо препаратов, физическая нагрузка (в том числе подъем по лестнице), еда и питье.
Первая проба – это взятая натощак кровь. После этого беременной дают выпить раствор свежеприготовленный глюкозы (75 г сухого вещества на 300 мл воды). Для оценки динамики гликемии и выявления ее скрытых пиков повторные пробы желательно брать каждые 30 минут. Но нередко проводят только определение уровня глюкозы в крови, спустя 2 часа после приема тестового раствора.
В норме через 2 часа после сахарной нагрузки гликемия должна составлять не более 7,8 ммоль/л. О снижении толерантности говорят при показателях 7,8-10,9 ммоль/л. А гестационный сахарный диабет диагностируется при результате от 11,0 ммоль/л.
Диагностика гестационного сахарного диабета не может основываться на определении глюкозы в моче (глюкозурии) или измерении уровня глюкозы домашними глюкометрами с тест-полосками. Лишь стандартизированные лабораторные анализы крови позволяют подтвердить или исключить это заболевание.
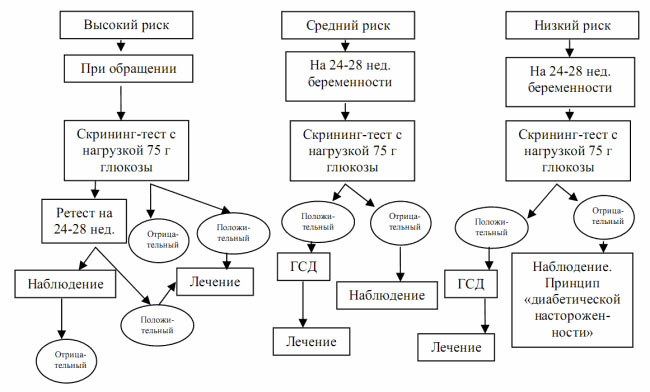
Алгоритм скрининга и диагностики на ГСД
Диагностика гестационного сахарного диабета
Диагностика ГСД сводится к определению уровня глюкозы в крови натощак. Кровь для анализа берётся только из вены. Определять гликемию с помощью анализа крови из пальца по уровню цельной капиллярной крови или глюкометром недопустимо, так как эти исследования не могут обнаружить нарушения углеводного обмена.

Перед измерением уровня глюкозы в венозной крови нельзя есть в течение 8-12 часов.
Полностью исключить ГСД это рутинное исследование не может, так как гликемия натощак у беременных всегда ниже, чем есть на самом деле. Поэтому всем беременным настоятельно рекомендуется проводить нагрузочный тест ПГТТ — пероральный глюкозотолерантный тест. Иначе его называют «тест на толерантность к глюкозе».
ПГТТ является оптимальным способом диагностики ГСД. Его проводят на 24-32 недели беременности только в лаборатории. Использование глюкометров запрещено.
Этапы ПГТТ
- Берётся кровь натощак;
- В течение пяти минут после взятия пробы пьётся специальный раствор из 75 г глюкозы и 250-300 мл воды (обычный пищевой сахар и любая еда для теста не подходят);
- Через один и два часа берутся повторные пробы крови.
Во время теста пациентка должна сидеть на стуле, дёргаться и ходить запрещено, можно пить воду.
Как подготовиться к ПГТТ
- минимум за три дня до теста пациентка должна полноценно питаться (не менее 150 г углеводов в день);
- перед самим тестом обязательно ночное голодание в течение 8-14 часов;
- последний приём пищи должен содержать 30-50 г углеводов;
- ночью и утром перед тестом пить воду нельзя;
- до проведения теста запрещено курить;
- если пациентка принимает лекарства, которые влияют на уровень глюкозы в крови (например, глюкокортикоиды), то их приём по возможности нужно отложить до окончания теста.
Противопоказания к ПГТТ
- индивидуальная непереносимость глюкозы;
- манифестный сахарный диабет;
- заболевания желудочно-кишечного тракта, при которых нарушено всасывание глюкозы (например, демпинг-синдром);
- ранний токсикоз во время беременности (тошнота, рвота);
- строгий постельный режим;
- острые воспалительные или инфекционные заболевания;
- обострение хронического панкреатита;
- внутривенное введение гексопреналина.
Для установления диагноза ГСД по результатам ПГТТ достаточно одного из указанных изменений глюкозы:
- натощак — ≥ 5,1, но < 7,0 ммоль/л;
- через час после нагрузки — ≥ 10,0 ммоль/л;
- через два часа после нагрузки — ≥ 8,5, но < 11,1 ммоль/л.
Норма уровня глюкозы в крови у беременной при ПГТТ через два часа — ≥ 7,8 ммоль/л, но < 8,5 ммоль/л (у небеременных этот показатель указывает на нарушение толерантности).
Если при проведении теста до 24 недели значение глюкозы в крови натощак ≥ 5,1 ммоль/л, то тест с нагрузкой проводить не рекомендуется, так как на фоне соблюдения диетических рекомендаций результаты теста буду недостоверными.
Помимо прочего беременным рекомендован анализ утренней порции мочи на альбуминурию (соотношение альбумин/креатинин), консультация офтальмолога для осмотра глазного дна.
Пациенткам с ГСД рекомендовано динамическое выполнение УЗИ для поиска признаков диабетической фетопатии у плода
К основным признакам протокола УЗИ, на которые следует обращать пристальное внимание, относятся:
- крупный плод (окружность живота матери больше окружности головы плода);
- гепатоспленомегалия (увеличение селезёнки и печени);
- нарушение работы сердца или его увеличение;
- двухконтурность головки плода;
- буккальный индекс;
- отёк и утолщение подкожно-жирового слоя;
- толщина подкожно-жировой клетчатки шеи > 0,32 см, толщина подкожно-жировой клетчатки груди и живота > 0,5 см;
- впервые выявленное или нарастающее многоводие, диффузное утолщение плаценты при установленном ГСД (в случае исключения других причин).
Дифференциальная диагностика
ГСД необходимо отличить от манифестного сахарного диабета. На него будут указывать следующие значения:
- глюкоза натощак — ≥ 7,0 ммоль/л;
- глюкоза через два часа после нагрузки — ≥ 11,1 ммоль/л;
- гемоглобин A1c2 — ≥ 6,5 %;
- глюкоза венозной крови независимо от времени и приёмов пищи при симптомах гипергликемии — ≥ 11,1 ммоль/л.
Лечение гестационного диабета в домашних условиях
Благополучное протекание беременности во многом зависит от Вас. Гестационный диабет, как и другой тип диабета, невозможно вылечить только с помощью медицинских препаратов. Ваш лечащий врач и диетолог дадут рекомендации, как изменить свой образ жизни, чтобы справиться с заболеванием. Владение всей информацией об этом заболевании — первый шаг к здоровой беременности. Если Вы знаете, как питание и физические упражнения влияют на уровень сахара в крови, Вы можете сами его контролировать, и, следовательно, предотвратите много проблем в будущем.
Лечение гестационного диабета в домашних условиях предполагает здоровое питание, регулярное занятие физическими упражнениями и постоянный контроль уровня сахара в крови.
Здоровый рацион питания
Здоровый рацион и режим питания поможет удерживать уровень сахара в крови в пределах нормы. Как только Вам поставили диагноз «гестационный диабет», следует немедленно проконсультироваться с диетологом, который разработает специальный план питания именно для Вас. Вам порекомендуют записывать все, что Вы едите, с целью контроля веса. Диетолог также научит, как подсчитывать и распределять употребляемые углеводы в течение дня.
[], []
Регулярные физические нагрузки
Постоянная умеренная активность в период беременности помогает организму лучше использовать инсулин, что способствует контролю уровня сахара в крови. Часто при гестационном диабете достаточно просто физических упражнений и употребления полезных продуктов. Постарайтесь умеренно быть активной, по крайней мере, 2.5 часа в неделю. Можно заниматься по 30 минут 5 дней в неделю или распределить нагрузку на несколько раз по 10 минут каждый день.
Если Вы до беременности вели пассивный образ жизни, поговорите с врачом по поводу того, как лучше начать заниматься спортом. Для беременных женщин, например, подойдет езда на велосипеде в положении лежа. Можно записаться в специальную спортивную группу для беременных или начать посещать бассейн.
Если активный и здоровый образ жизни способствуют нормализации уровня сахара в крови, нет необходимости во введении инсулина. Если врач все же рекомендует вводить инсулин, во время занятий физическими упражнениями следует всегда иметь под рукой сладкие продукты быстрого действия на случай проявления симптомов низкого уровня сахара в крови. В этом случае нужно прекратить занятие, проверить уровень сахара в крови и перекусить.
[], [], [], [], [], [], [], [], [], []
Проверка уровня сахара в крови
Неотъемлемой частью лечения гестационного диабета является контроль уровня сахара в крови. Каждый день нужно делать тест на сахар 4 раза (утром перед завтраком и по истечению часа после каждого приема пищи). Если Вы вводите инсулин, контролировать уровень сахара следует 6 раз в день (до и через час после еды). Частый контроль сахара в крови кажется иногда изнурительным занятием, но осознание того, что его уровень находится в пределах нормы, поможет успокоиться и отбросить все негативные мысли.
[], [], [], []
Другие важные моменты
Если здоровое питание и активный образ жизни не способствуют нормализации уровня сахара в крови, врач порекомендует вводить инсулин.
- Не пытайтесь сбросить вес во время беременности, если до этого Вы были крупной. Просто проконсультируйтесь с врачом, сколько можно Вам набрать килограмм в период беременности.
- Врач может порекомендовать следить за шевелением плода, чтобы узнать, не уменьшилось ли количество толчков. Как правило, плод начинает шевелиться на 18 недели и двигается несколько раз в день. Если Вам кажется, что давно не ощущали шевеления, полежите на левом боку 30 минут или дольше. Если шевеления не ощущаются, свяжитесь с врачом.
- Если Вы вводите инсулин, уровень инсулина может падать до критического предела. Хотя это и случается достаточно редко при гестационном диабете, беременная женщина должна помнить о симптомах низкого уровня сахара в крови и иметь всегда под рукой сладкие продукты быстрого действия.
Что следует принять во внимание?
В большинстве случаев уровень сахара в крови беременной женщины возвращается к норме на протяжении нескольких часов после рождения ребенка. Если у Вас уже диагностировали гестационный диабет, велик риск его повторения во время следующей беременности. Не исключается также возможность развития диабета типа 2 в старшем возрасте. Переход на здоровый образ жизни во время беременности (и последующее его соблюдение) — профилактика диабета и залог здоровья. Если Вы обеспокоены состоянием здоровья, своего или ребенка, проконсультируйтесь с врачом.
[], [], [], []
Диагностика
Если вы обнаружили у себя несколько признаков, относящихся к группе риска, сообщите об этом врачу – возможно, вам назначат дополнительное обследование. Если ничего плохого обнаружено не будет, вы пройдете еще один анализ вместе со всеми остальными женщинами. Все остальные проходят скрининговое обследование на гестационный диабет в период между 24-й и 28-й неделями беременности.
Как это будет происходить? Вам предложат сделать анализ, который называется «оральный тест толерантности организма к глюкозе». Нужно будет выпить подслащенной жидкости, содержащей 50 гр сахара. Через 20 минут будет менее приятный этап – взятие крови из вены. Дело в том, что этот сахар быстро усваивается, уже через 30-60 минут, но индивидуальные показания разнятся, а именно это интересует врачей. Таким образом они выясняют, насколько хорошо организм способен метаболизировать сладкий раствор и усваивать глюкозу.
В том случае, если в бланке в графе «результаты анализа» будет цифра 140мг/дл (7,7ммоль/л) или выше, это уже высокий уровень. Вам сделают еще один анализ, но на этот раз – после нескольких часов голодания.
Отрицательное воздействие повышенного сахара при беременности
Своевременная диагностика ГСД и адекватный контроль гликемии снижает негативные последствия этого заболевания на женщину и плод. Связь между диабетом
- и осложнениями рождения
- патологиями
- мертворождений
- и смерти новорожденных детей
доказаны многочисленными исследованиями.
Если анализы крови подтверждают гестационный диабет, то это не следует воспринимать легкомысленно, потому что он увеличивает риск многих осложнений для матери и ребенка. Повышается риск
- преэклампсии (высокое кровяное давление, сопровождается появлением белка в моче)
- и эклампсии (патология, при которой спазмы по всему телу)
у беременных женщин.
Если гестационный диабет не находится под контролем, пострадавшие женщины часто имеют детей с большим весом тела, и именно поэтому у беременной женщины есть 50 процентоный шанс родить с помощью кесарева сечения.
Благодаря нарушению обмена веществ, которое вызывает диабет, у женщины могут случиться и другие проблемы, такие как
- расстройство функции плаценты
- или избыток околоплодных вод
- а также более низкая функция легких ребенка.
По этим причинам наиболее важно в конце срока регулярно контролировать состояние ребенка.
Именно поэтому многие девушки проводят свои последние дни беременности в больнице.
Кроме того, ГСД имеет долгосрочные последствия на здоровье женщин. Сахарный диабет в 30% случаях вызывает более высокий риск его развития, в основном типа 2, в дальнейшей жизни. Поддержание массы тела в пределах идеального, движения и упражнения могут задержать развитие заболевания в последующей жизни.