Метаболический синдром: как избавиться раз и навсегда?
Содержание:
История
В 1981 г. M. Hanefeld и W. Leoonardt предложили обозначить случаи сочетания различных метаболических нарушений термином «метаболический синдром» (МС).
В 1988 г. профессор G. Reaven в своей Бантинговской лекции на основании собственных наблюдений и обобщения исследований других авторов выдвинул гипотезу, в соответствии с которой резистентность к инсулину, абдоминальное ожирение, артериальная гипертензия (АГ), атерогенная дислипидемия и ишемическая болезнь сердца (ИБС) служат проявлением патологического состояния, которое он предложил назвать «синдромом Х». В 1989 г. D. Kaplan ввёл термин «смертельный квартет»: сочетание сахарного диабета, ожирения, АГ и ИБС.
По H. Arnesen (1992) под метаболическим синдромом понимают сочетание по крайней мере двух из пяти нарушений:
- резистентность к инсулину со сниженной толерантностью к углеводам и гиперинсулинемией;
- дислипопротеидемия с гипертриглицеридемией и сниженным уровнем холестерина липопротеинов высокой плотности;
- склонность к тромбообразованию и повышение в плазме крови уровня ингибитора активатора плазминогена;
- артериальная гипертензия на фоне повышенной активности симпатической нервной системы;
- генерализованное ожирение с повышенной секрецией свободных жирных кислот в портальную вену.
Клинические рекомендации по лечению

Итак, как же лечить метаболический синдром? Даем четкий протокол:
-
Снижаем жировую массу на 10-15%, по 2-3 кг в неделю, если состояние удовлетворительное. Если потенциальные риски от ожирения выше, чем от резкого похудения, то врачи, как правило, прописывают специальные лекарства:
-
Ингибиторы всасывания жира — влияют на расщепление и всасывание жира путем снижения активности пищеварительных ферментов (Орлистат, Ксеникал).
-
Препараты, воздействующие на ЦНС и подавляющие аппетит.Нужны для того, что смоделировать правильное пищевое поведение на фоне уменьшения потребности в пище за счет сниженного аппетита (антидепрессанты).
Ни в коем случае не назначаем сами себе подобные препараты. Особенно избегайте препаратов, аноректиков, которые блокируют усвоение углеводов, т.к. они еще более снижают чувствительность тканей к инсулину (например, Редуксин).
Если состояние удовлетворительное, прописывается низкоуглеводная диета с 10-20% дефицитом калорий, которая включает в себя .
Мы составили меню на неделю для тех, кому за 50 — приглядитесь, возможно, оно будет оптимальным именно для вас.
-
-
Физические нагрузки. Уже известно, что при диабете умеренные физические нагрузки полезны, так как движение мышц приводит к увеличенному поглощению сахара мышечными клетками — и благодаря этому уровень сахара в крови снижается.
Также тренировки полезны для снижения массы тела и тренировки сосудов. Рекомендуется начинать с ЛФК и несложных упражнений по 20-30 минут 4 раза в неделю. Вы таеж должны добавить в свою жизнь больше активности: скандинавскую ходьбу, плаванье, долгие прогулки, зарядку.
Ни в коем случае переутомляйтесь: тренировки не должны быть изнуряющими, иначе это плохо скажется на иммунитете. Начинайте с минимальной нагрузки и постепенно увеличивайте продолжительность и интенсивность занятий.
Если в моче обнаружится белок или давление будет подниматься сильно, то откажитесь от тренировок
Помните, что чем больше в вашем теле мускулов и меньше жира, тем выше чувствительность тканей к инсулину. Поэтому если вы избавитесь от лишнего веса, то проявления метаболического синдрома будут минимальны.
-
Препараты для борьбе с повышенным давлением. Одним правильным питанием вы не откорректируете проблемы с давлением, так что необходимы препараты, которые будут расширять сосуды, снижать давление, облегчать работу сердца, уменьшая потребность сердечной мышцы в кислороде и одновременно улучшая ее питание.
-
Нормализация сахара крови. Опять же, одним питанием и тренировками вы не исправите диабет, так что вполне вероятно, что какое-то время придется принимать лекарства, которые повысят чувствительность тканей к инсулину и улучшать попадание глюкозы в кровь, без стимуляции производства инсулина.
-
Исключение риска тромбоза. При плохих результатах коагулограммы, врачи назначают добавки, способные улучшить ваши показатели.
-
Поддержка сердца. Для оценки патологий сердца и сосудов врачи используют Фрамингемскую шкалу риска. Когда риск развития сердечно-сосудистых заболеваний более 5%, врач рекомендует ежедневные дозы определенных препаратов для устранения проблемы.
Что представляет собой метаболический синдром
Метаболический синдром (metabolic syndrome) – это, простым языком, сочетание ожирения, высокого артериального давления (гипертонии), повышения холестерина и сахара в крови. Метаболизмом называют обмен веществ в организме, а этот комплекс болезней еще называют дисметаболическим синдромом, что подчеркивает наличие обменных нарушений.
По данным Всемирной организации здравоохранения, число больных только в Европе составляет около 60 миллионов человек, в США после 50 лет 45% страдают от метаболических расстройств
Внимание к этим нарушениям обмена связано с тем, что наличие синдрома увеличивает риск инсульта в 7 раз и инфаркта миокарда в 5 раз
Ожирение и метаболический синдром чаще всего встречаются среди мужчин от 40 до 65 лет, а у женщин заболеваемость резко возрастает (в 5 раз) после климакса. Все больше за последние годы стали выявлять эти обменные нарушения среди детей и подростков, молодых людей.
Хотя разработаны четкие критерии для постановки диагноза метаболического синдрома, но он не является отдельным заболеванием, поэтому и не включен в международную классификацию болезней (МКБ). Чаще всего пациентам ставят одновременно 4 диагноза:
- ожирение,
- артериальная гипертензия,
- ишемическая болезнь сердца,
- сахарный диабет 2 типа.
Каждое из них имеет тяжелые последствия для здоровья, а при сочетании возрастает риск смерти от острых нарушений кровообращения сердца и головного мозга. Одно из образных названий метаболического синдрома – смертельный квартет.
Патофизиология

Патофизиология метаболического синдрома включает ряд нарушений обмена, но в их основе лежит инсулинорезистентность. Она означает, что основные клетки-мишени для инсулина (мышечные и печеночные, жировые) не реагируют на выброс этого гормона из поджелудочной железы. Поэтому глюкоза не может проникнуть внутрь, ткани страдают от дефицита энергии, а в крови сахара много, что провоцирует еще большее образование инсулина.
Второй важный фактор – это ожирение и атерогенный (вызывающий атеросклероз) метаболический дисбаланс. Для больных характерно накопление жира в области животе. Это обычно сочетается с отложением жира вокруг внутренних органов (висцеральный жир). Такая жировая ткань обладает самостоятельной гормональной активностью, она усиливает инсулинорезистентность и сниженную реакцию на гормон сытости – лептин.
У пациентов страдает одновременно жировой и углеводный обмен:
- постоянно повышена глюкоза в крови;
- выше нормы содержание свободных жирных кислот;
- растет уровень «плохого» холестерина (липопротеины низкой и очень низкой плотности, триглицериды) и снижается «хороший» (липопротеины высокой плотности).
В печени из-за нарушения реакции на инсулин снижается образование гликогена (запасов глюкозы), а вместо этого образуются новые молекулы сахара. В печеночных клетках и в ткани поджелудочной железы накапливается жир (стеатоз), что еще больше нарушает их работу.
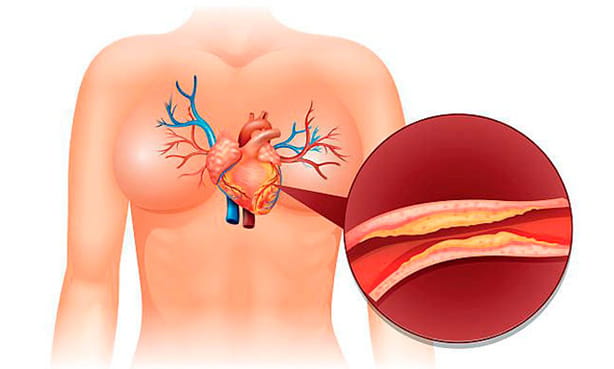
В сосудистом русле преобладает спазм, а внутренняя оболочка травмируется повышенным уровнем глюкозы. Поэтому прогрессируют атеросклеротические изменения артерий, чаще возникает закупорка холестериновыми бляшками. У гипертоников с метаболическими нарушениями раньше поражаются сосуды глаз, мозга и почки.
Методы диагностики метаболического синдрома
С проблемой синдрома резистентности к инсулину следует обращаться к врачам-эндокринологам. Но поскольку при этом заболевании организм человека страдает одновременно от разнообразия патологических изменений, может потребоваться помощь еще нескольких специалистов: кардиолога, диетолога или терапевта.

Врач-эндокринолог для постановки диагноза проводит опрос и осмотр пациента. Чтобы проанализировать, какие именно причины способствовали набору лишнего веса и развитию МС, специалист должен собрать информацию по следующим пунктам:
- условия и образ жизни;
- с какого возраста начался набор лишнего веса;
- страдает ли от ожирения кто-нибудь из родственников;
- особенности рациона питания, пищевые предпочтения (сладкая и жирная пища);
- артериальное давление;
- страдает ли больной сердечнососудистыми заболеваниями.
При осмотре пациента:
- Определяется тип ожирения. Ожирение бывает по мужскому типу (абдоминальное, висцеральное, верхнее) или по женскому типу (гиноидное). В первом случае избыточная жировые отложения скапливаются в районе живота и в верхней половине тела, а во втором — на бедрах и ягодицах.
- Измеряется обхват талии (ОТ). При развитии ожирения ОТ у мужчин составляет более 102 см, а у женщин – свыше 88 см. Если имеется генетическая предрасположенность, то ожирение диагностируют при ОТ: у мужчин – 94 см и более, у женщин – от 80 см.
- Вычисляется соотношение обхвата талии и обхвата бедер (ОТ/ОБ). У здорового человека данный коэффициент, как правило, не превышает 1,0 для мужчин и 0,8 для женщин соответственно.
- Определяется масса тела и измеряется рост.
- Вычисляется индекс массы тела (ИМТ), представляющий собой соотношение показателя веса и показателя роста.
- Проверяется тело на наличие растяжек (стрий) на коже. При резком наборе веса повреждается сетчатый слой кожи и разрываются мелкие кровеносные капилляры, при этом эпидермис не теряет свою целостность. Внешне эти изменения проявляются красными полосами шириной 2-5 мм, которые через время становятся светлее.
Диагностика метаболического синдрома с помощью лабораторных анализов
Биохимическое исследование крови дает возможность определить наличие МС по следующим показателям:
- Триглицериды (жиры, лишенные холестерина) – свыше 1,7 ммоль/л.
- ЛПВП (липопротеины высокой плотности) — “хороший” холестерин. При ожирении этот показатель опускается ниже нормы: менее 1,0 ммоль/л — у мужчин, и менее 1,3 ммоль/л – у женщин.
- ЛПНП (липопротеины низкой плотности, холестерол) — «плохой” холестерин. Как правило, при заболевании этот показатель превышает норму – 3,0 ммоль/л. Поступающие в кровь из жировой ткани кислоты стимулируют печень вырабатывать холестерол, который плохо растворяется, и откладываясь на стенках сосудов, провоцирует развитие сосудистого атеросклероза.
- Утренняя концентрация глюкозы в крови натощак превышает показатель 6,1 ммоль/л. Поскольку механизм усвоения глюкозы плохо работает, ее уровень не падает даже после ночного сна.
- Уровень мочевой кислоты повышается и может составлять более 415 мкмоль/л. Из-за нарушения пуринового обмена гибнут клетки, вследствие чего образовывается мочевая кислота, с выводом которой почки плохо справляются. Повышение данного показателя свидетельствует об развитии ожирения и большой вероятности развития подагры.
- Микроальбуминурия определяет наличие белковых молекул в моче. Нарушение работы почек при развитии сахарного диабета или гипертонической болезни становится причиной появления белка в плохо отфильтрованной моче.
- Проверка организма на восприимчивость к глюкозе. Для этого человек перорально принимает 75 грамм глюкозы, и по истечению двух часов определяется ее концентрация в крови. В здоровом состоянии человеческий организм за это время усваивает глюкозу, и ее уровень не должен превышать норму – 6,6 ммоль/л.
Диагностика заболевания
Диагностика заболевания у детей
Метаболический синдром у детей протекает бессимптомно, а его признаки начинают формироваться лишь в школьные годы, когда ребенок начинает меньше двигаться. В это время выявить заболевание помогает анализ крови, показывающий повышение в крови липидов и липопротеидов. Другим признаком болезни является стойкое повышение артериального давления.
Обязательным условием, позволяющим поставить диагноз, является невосприимчивость клеток-рецепторов к инсулину. Данный фактор позволяет врачу-эндокринологу назначить диагностический комплекс исследований, в ходе которого собираются остальные клинические признаки.
Метаболический синдром у детей характеризуется наличием определенных признаков, которые в совокупности рано или поздно приводят к развитию заболеваний сердечно-сосудистой системы.
- Ожирение, характеризующееся отложением жира в передней части брюшной полости, на туловище выше пояса, а также на плечевом поясе, шее и лице.
- Существенное снижение восприимчивости клеток к инсулину.
- Повышенная концентрация инсулина в крови.
- Сахарный диабет II типа.
- Повышение артериального давления.
- Повышенное содержание в крови липидов и липопротеидов, а также мочевой кислоты.
- Усиленный рост волос на теле у девушек.
- Нарушения свертываемости крови.
- Нарушения функции почек.
Диагностика заболевания у женщин
Основными признаками метаболического синдрома у женщин являются следующие проявления:
- увеличение веса за счет отложения жира в передней части брюшной полости;
- повышение аппетита и потребности в сладкой пище;
- сухость во рту и жажда;
- запоры;
- артериальная гипертензия;
- головные боли, сопровождаемые головокружением;
- учащение сердцебиения и одышка;
- боли в сердце;
- ощущение слабости и повышенная раздражительность;
- усиленное потоотделение в ночное время суток;
- рост волос на теле и лице;
- нарушение менструального цикла;
- бесплодие.
При постановке окончательного диагноза лечащий врач учитывает следующие критерии диагностики:
- наследственная предрасположенность;
- гинекология, включающая начало первой менструации, их продолжительность и интенсивность выделений, перенесенные гинекологические заболевание, а также количество беременностей и их исход;
Выявление диагноза производится на основании следующих исследований:
- биохимического анализа крови;
- анализа на свертываемость крови;
- тест, проводимый с применением порошка глюкозы, который позволяет определить восприимчивость организма к данному веществу;
- определение уровня гормонов в крови;
- обследование сердца;
- исследование, позволяющее определить соотношение жировой и мышечной тканей в организме;
- консультации специалистов, в том числе эндокринолога и гинеколога.
Диагностика заболевания у мужчин
Метаболический синдром у мужчин определяется на основании следующих критериев:
- ожирением, характеризующимся отложением жира в передней части брюшной стенки;
- содержанием глюкозы в крови свыше 6,1 ммоль на 1 л при условии сдачи анализа натощак;
- артериальной гипертензией;
- снижением уровня холестерина липопротеидов высокой плотности;
- повышением уровня триглицеридов;
- проблемами с эрекцией;
- бесплодием.
Постановка диагноза осуществляется на основании тех же исследовательских мероприятий, которые назначаются женщинам. Однако гинекология у мужчин заменяется врачом-урологом, оценивающим мужской организм.
Лечением данного заболевания занимается врач-эндокринолог, который по результатам обследования может направить пациента на консультацию к другим специалистам, в том числе к кардиологу, диетологу и терапевту.
Что делать при метаболическом синдроме?
Корректировать питание
Во-первых, наиглавнейшее!!! Не перекусывайте и не начинайте еду с высокоуглеводных продуктов. Это приводит к быстрому повышению уровня сахара в крови и соответственно к гиперинсулинемии со всеми ее последствиями.
Особенно если вы на программе снижения веса, то первое, что должно попасть на язык – это белок! Углеводы можно, но потом! Когда углеводы связаны с белками, то они более медленно поступают в кровь и не вызывают повышенной секреции инсулина.
Именно тем, что исключается гиперинсулинемия, объясняется высокая эффективность низкоуглеводных диет для снижения веса.
Во-вторых, используем те продукты, которые требуют мало инсулина. Потребность в инсулине можно определить с помощью таблицы ГИ продуктов. Старайтесь использовать те продукты, которые имеют индекс менее 55-50.
В-третьих, считаем все углеводы! Самое страшное для формирования атеросклеротических бляшек – это сочетание избытка углеводов (свыше 4г/кг веса) с насыщенными жирами.
В-четвертых, анализируем структуру питания. Полезно: Овощи – Белковые продукты – Крупы цельнозерновые –Фрукты
В-пятых: питьевой режим. Общий объем жидкости 30-40 мл/1 кг веса. Обязательно щелочное питье – вода с Хлорофиллом или Коралловым Кальцием.
В-шестых, используем сахарозаменители – Стевию от NSP, а также готовые низкокалорийные напитки со сладким вкусом – Солстик Энерджи и Солстик Слим.
Стевия хотя и имеет сладкий вкус, но к сахарам не относится и инсулина не требует.
Солстики способствуют снижению уровня глюкозы и веса, повышают уровень энергии. В качестве сахарозаменителя используется безопасная сукралоза (цукралоза).
Обращаем внимание на завтрак!
Именно белки на завтрак определяют стабильность уровня сахара в крови в течение дня, а значит наше настроение и работоспособность.
Также белки на завтрак обеспечат синтез пищеварительных ферментов, коими и будет переварена пища в течение дня.
Из практического опыта: почти все больные СД, обратившиеся за помощью, на завтрак едят «полезную» овсяную кашу, и предпочитают самые нежные овсяные хлопья…
Лучший завтрак – нежная овсянка?
- Быстрое повышение уровня сахара (глюкозы) в крови,
- выброс инсулина «с запасом»,
- снижение уровня сахара в крови ниже нормы,
- чувство голода и желание съесть что-то сладкое, углеводное, «иначе умру»…
- цикл повторяется…
Эксперименты показали, что больше всего уровень сахара в крови повышается в том случае, если на завтрак была только овсяная каша.
Если завтрак был правильным, то сахарная кривая будет иметь следующий вид:
Правильный завтрак имеет закон – минимум 22 г белка, оптимум – 30-32 г.
Необходимо увеличить двигательную активность
Рецепторы к инсулину активнее взаимодействуют с гормоном при физической нагрузке.
В мышцах человека есть разные мышечные волокна – быстрые и медленные (белые и красные). Генетически каждый человек имеет разные пропорции между быстрыми и медленными мышечными волокнами. Быстрые волокна называют белыми за счет низкого содержания миоглобина. Миоглобин выполняет почти ту же функцию что и гемоглобин, только гемоглобин запасает кислород в крови, а миоглобин – в мышцах.
Если мало миоглобина, значит мышцы буду работать по анаэробному (бескислородному) биохимическому пути.
В качестве источника энергии белые волокна используют глюкозу и креатинфосфат и созданы для интенсивной силовой работы, при этом быстро утомляются. То есть это спринтерские волокна.
Вывод: для быстрого снижения уровня глюкозы в крови полезны быстрые, сильные, «спринтерские» нагрузки.
Медленные волокна, они же красные, содержат много миоглобина, образование энергии идет по аэробному (окислительному) пути, а в качестве энергии расходуется гликоген и жиры.
Вывод: для сжигания жира необходимы «марафонские» нагрузки, то есть длительные, не сильной интенсивности.
Если уже есть проблема, то решать ее надо комплексно
Существуют диетические добавки (БАД), которые очень хорошо помогают при метаболическом синдроме, в том числе на начальном этапе — снижении чувствительности к инсулину.
Направления действия БАД NSP при метаболическом синдроме:
- Снижение скорости всасывания углеводов
- Повышение эффективности инсулина
- Поддержка процесса выработки инсулина
- Поддержка процесса поступления уже синтезированного инсулина в кровь
- Поддержка клеточных мембран в нормальном состоянии
- Выведение избытка жиров
- Активизация жирового и углеводного обмена
- Контроль за артериальным давлением
- Снижение веса
- Снижение «плохого» холестерина
Что такое метаболизм?
Метаболизм – это группа сложных процессов в организме, превращающих калории из пищи в полезную для жизнедеятельности человека энергию. Он зависит от:
- пищевой ценности потребляемых продуктов;
- регулярности и интенсивности физических нагрузок;
- температуры окружающей среды;
- психоэмоционального состояния;
- возраста;
- веса.
На скорость усвоения пищи действуют разные факторы. Например, находясь в стрессовом состоянии, организм начинает вырабатывать кортизол, замедляющий пищеварительные процессы, и стимулирует запасание жировых отложений.
Следует понимать, что у метаболизма нет скорости, а значит его классификации на медленный, нормальный и быстрый также не существует. Это обуславливается тем, что его скорость невозможно измерить. Но даже если бы это и было возможным, нет никаких эквивалентных единиц измерения, которыми можно было бы эту скорость описать.
Питательный коктейль Фундук и зеленая гречка
Лечение
 Правильное питание с увеличением в рационе овоще и фруктов поможет сбросить лишние килограммы.
Правильное питание с увеличением в рационе овоще и фруктов поможет сбросить лишние килограммы.
Принципы лечения МС у женщин:
- снижение массы тела;
- коррекция гормональных нарушений;
- нормализация артериального давления;
- профилактика сердечно-сосудистых осложнений.
Основа лечения – немедикаментозные методы, направленные на снижение массы тела. Достаточно снизить вес на 5 – 10% от исходного, не применяя жестких диет. Для снижения веса необходимо сформировать пищевое поведение, которое поможет закрепить результат. Женщина должна умеренно снизить калорийность пищи, отказаться от животных жиров, вести дневник питания. Следует как можно больше использовать в питании низкокалорийные и обезжиренные продукты. Кратковременные низкокалорийные диеты и голодание не приводят к длительному снижению массы тела. Оптимальной считается потеря 2 – 4 кг в месяц.
Обязательным является увеличение физической активности. Имеет значение не интенсивность, а продолжительность нагрузки и пройденное расстояние. Таким образом, предпочтительнее часовая прогулка в умеренном темпе, чем 30-минутный бег трусцой.
Дополнительно могут назначаться лекарственные препараты для лечения ожирения, в частности, орлистат.
Сибутрамин и его аналоги не должны применяться, поскольку резко увеличивают риск сердечно-сосудистых осложнений (инсульт, инфаркт).
При ожирении II – IV степени используются хирургические методы:
- бандажирование желудка (эндоскопическая операция, при которой на желудок надевается специальное кольцо, делящее его на две камеры);
- рукавная резекция желудка (удаление части органа с сохранением всех его физиологических функций);
- гастрошунтирование (уменьшение объема желудка и изменение продвижения пищи по желудочно-кишечному тракту);
- билиопанкреатическое шунтирование;
- мини-гастрошунтирование.
Помимо лечения ожирения, в терапии МС используются следующие направления:
- Корректируют нарушения глюкозного обмена с помощью пероральных сахароснижающих препаратов.
- При высоком риске сердечно-сосудистых осложнений назначают средства для снижения уровня холестерина.
- Обязательно корригируют уровень артериального давления с помощью метаболически нейтральных препаратов.
- Назначают антиагрегантную терапию (аспирин).
- Для коррекции гормональных нарушений у женщин применяют комбинированные препараты, содержащие дроспиренон и эстрадиол. Они назначаются после совместной консультации кардиолога и гинеколога.
Первый городской телеканал г. Одесса, медицинская справка на тему «Метаболический синдром»:
Эндокринолог, диетолог Наталья Гальцева рассказывает о метаболическом синдроме:
Дополнительные изменения уровня и стиля жизни
Контроль уровня стресса
Стресс может способствовать избыточному весу, высокому кровяному давлению, вызвать сердечный приступ и увеличить риск других осложнений метаболического синдрома. Нужно делать все возможное, чтобы замечать, когда появляется стресс, и быстро купировать его при помощи техники релаксации. Только так можно держать его под постоянным контролем.
Когда появляется стресс, требуется вдыхать глубоко через нос, считая до 4, настроиться только на позитивные мысли или представить себя в успокаивающей обстановке. Дальше медленно выдыхать через рот, считая до 8, и визуализировать, как напряжение покидает тело. Дыхательные упражнения должны длиться не менее минуты, или пока человек не почувствуете себя более расслабленным. Во многих случаях на помощь придут близкие люди, друзья и коллеги, которые помогут справиться со стрессовыми ситуациями. Еще один выход – обратиться к психологу. Многие также советуют заняться активным видом спорта в тренажерном зале, так как через выброс адреналина можно избавиться от лишней напряженности и предстрессового состояния. И, в конце концов, если ситуация на пике, рекомендуется взять несколько дней отпуска за свой счет, чтобы привести в порядок свои нервы.
Йога поможет справиться с метаболическим синдромом
Она не только помогает развить осознанность стресса и уменьшить вероятность таких ситуаций. Некоторые исследования также предполагают, что йога может улучшить маркеры метаболического синдрома.
Отказ от алкогольных напитков
Избыток алкоголя может усугубить метаболический синдром различными способами, поэтому при необходимости нужно не просто сократить потребление, а избавиться от него.
Отказ от курения
Забыть о дымящейся сигарете, вейпе и электронных кальянах просто необходимо. Курение вредно для общего здоровья и увеличивает риск диабета, болезней сердца, артерий, гипертонии и других проблем, связанных с метаболическим синдромом. При необходимости можно использовать средство для прекращения курения, но заранее следует посоветоваться со своим лечащим врачом, так как многие имеют ряд побочных эффектов.
Нужно составить список причин, чтобы бросить, например, здоровье, супруга или супруг, друзья и семья. Курить нельзя даже по 1-2 сигарете, так как это не избавление от вредной привычки, а самообман.
Следует заранее понять, что всегда будут появляться симптомы синдрома отмены. Они начинаются кашлем и выделением желтой мокроты с бронхов и легкими, и заканчиваются тремором, тошнотой, головокружением, расстройствами желудка и прочими проблемами, которые быстро проходят. Нужно, чтобы рядом всегда находился близкий человек, который поддержит и поможет справиться со столь непростым периодом.