Характеристика порока митрального клапана и чем он так опасен для здоровья и жизни?
Содержание:
Виды и причины
Пороки делятся на врождённые и приобретённые. Врождённые — формируются во время вынашивания плода. Могут быть следствием нарушенного внутриутробного развития плода или перенесённой инфекции. Патология выявляется во время ультразвукового исследования. Сразу после рождения у ребёнка развивается гипоксия (кислородное голодание) и нарушение дыхательной функции.
Нормальное строение сердца
Приобретённый порок развивается в течение жизни. Специалисты выделяют комбинированные и сочетанные пороки. При комбинированных одновременно присутствуют сужение отверстий и недостаточность клапанов.
Провоцирующими факторами являются:
- аутоиммунные болезни, вызванные стрептококковой инфекцией;
- инфекционные заболевания;
- туберкулёз;
- болезни соединительной ткани.
Основной причиной митрального порока считаются ревматоидные проявления. Патология встречается в 80% случаев. Ревматизм поражает все структурные составляющие сердечной мышцы. После перенесённого воспаления на митральном клапане происходит утолщение фиброзной ткани (разновидность соединительной ткани). Рубцевание укорачивает створки, не давая нормально открывать клапан.
Митральный порок подразделяют на:
- митральный стеноз;
- недостаточность сердечного клапана;
- сложный (сочетание первых двух форм).
Достаточно часто кардиологи выявляют пролапс митрального клапана. Это провисание одной или обеих стенок клапана в левое предсердие при сжимании левого желудочка. Патология не оказывает серьёзного влияния на самочувствие человека. Встречается у 25% населения, чаще страдают женщины в возрасте до 30 лет.
Митральный стеноз сердца
Характеризуется слипанием стенок клапана. Со временем створки склеиваются, что вызывает сужение отверстия. В результате кровь плохо перераспределяется в левый желудочек из левого предсердия, вызывая его переполнение. Норма митрального отверстия составляет от 2–6 см2. При сужении до 1 см2 давление в лёгочном предсердии увеличивается до 200 мм рт. ст., заставляя с усилием проталкивать кровь.
Стенки клапана склеиваются, вызывая сужение отверстия
Повышенное давление и увеличенное кровенаполнение вызывает рост левого предсердия. Если болезнь прогрессирует, возможен отёк лёгкого. Со временем застойные проявления распределяются на правую часть сердца, вызывая отёчность всего тела.
Видео о митральном пороке сердца от Московского медицинского университета И.М. Сеченова
Митральная недостаточность
При этой аномалии створки клапана закрываются не полностью, кровь идёт обратно в левое предсердие, которое постепенно растягивается и гипертрофируется.
Первое время организм использует защитные механизмы, но застойные явления в итоге вызывают увеличение правого отдела сердца.
Комбинированный порок
Если ревматоидный артрит поражает несколько отверстий и клапанов сердечной мышцы, говорят о комбинированном или сложном пороке. Проявляется в недостаточности митрального и аортного клапанов, сужении устья аорты и ограниченности двустворчатого клапана.
Вызывают серьёзные нарушения в работе сердца. Осложнениями выступают: хаотичный ритм сердца, тромбоэмболия (острая закупорка кровеносного сосуда тромбом). Течение болезни часто неблагоприятно и приводит к смерти.
Симптомы врожденного ПМК

При врожденном ПМК симптомы, вызванные нарушением гемодинамики, наблюдаются крайне редко. Такой порок сердца чаще обнаруживается у худощавых людей с высоким ростом, длинными конечностями, повышенной эластичностью кожи и гиперподвижностью суставов. Сопутствующей патологией врожденного пролапса митрального клапана часто является вегето-сосудистая дистония, которая и вызывает ряд симптомов, часто ошибочно «приписываемых» именно пороку сердца.
Такие больные часто жалуются на боли в грудной клетке и области сердца, которая, в большинстве случаев, провоцируется нарушениями в функционировании нервной системы и не связана с гемодинамическими расстройствами. Она возникает на фоне стрессовой ситуации или эмоционального перенапряжения, носит покалывающий или ноющий характер и не сопровождается одышкой, предобморочными состояниями, головокружениями и увеличением интенсивности болевых ощущений при физической нагрузке. Продолжительность боли может составлять от нескольких секунд до нескольких суток. Данный симптом требует обращения к врачу только при присоединении к нему ряда других признаков: одышки, головокружения, усиления болезненных ощущений при физической нагрузке и предобморочного состояния.
При повышенной нервной возбудимости больные с ПМК могут ощущать сердцебиение и «перебои в работе сердца». Как правило, они не вызываются нарушениями в функционировании сердца, длятся кратковременно, не сопровождаются внезапным обмороком и быстро исчезают самостоятельно.
Так же у больных с ПМК могут наблюдаться другие признаки вегето-сосудистой дистонии:
- боли в животе;
- головные боли;
- «беспричинный» субфебрилитет (повышение температуры тела в пределах 37-37,9 °С);
- ощущения комка в горле и чувства нехватки воздуха;
- частые мочеиспускания;
- повышенная утомляемость;
- низкая выносливость к физическим нагрузкам;
- чувствительность к колебаниям погоды.
В редких случаях при врожденном ПМК у больного наблюдаются обмороки. Как правило, они вызываются сильными стрессовыми ситуациями или появляются в душном и плохо проветриваемом помещении. Для их устранения бывает достаточно устранить их причину: обеспечить приток свежего воздуха, нормализовать температурные условия, успокоить больного и пр.
У больных с врожденным пороком митрального клапана на фоне вегето-сосудистой дистонии при отсутствии коррекции патологического психоэмоционального состояния могут наблюдаться панические атаки, депрессии, преобладание ипохондрии и астеничности. Иногда такие нарушения вызывают развитие истеричности или психопатии.
Также у пациентов с врожденным ПМК часто наблюдаются другие заболевания, связанные с патологией соединительной ткани (косоглазие, близорукость, нарушения осанки, плоскостопие и др.).
Выраженность симптомов ПМК во многом зависит от степени провисания клапанных створок в левое предсердие:
- I степень – до 5 мм;
- II степень – на 6-9 мм;
- III степень – до 10 мм.
В большинстве случаев при I-II степени данная аномалия строения митрального клапана не приводит к существенным нарушениям в гемодинамике и не вызывает тяжелых симптомов.
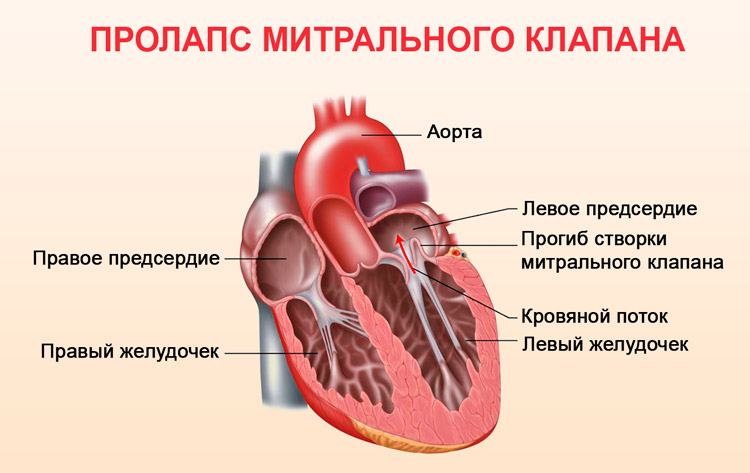
Пролапс митрального клапана
Под пролапсом митрального клапана подразумевают выпирание створок во время сокращения желудочков в предсердие. Чаще обнаруживается при профилактическом осмотре педиатром ребенка, реже – у взрослых. Наблюдается преобладание развития пролапса у женщин, в сравнении с мужчинами. Среди всего населения частота встречаемости варьирует от 15 до 25%.
Причинами первичного пролапса могут быть аномалии развития плода. При вторичном – как следствие перенесенных или хронических заболеваний, в ним относят:
- кардиодилятация;
- травмы грудиной клетки;
- наследственные болезни и хромосомные мутации;
- аномалии развития плода;
- ревматическое поражение
 Жалоб обычно у больных нет. Но могут возникать чувство нехватки воздуха, повышение температуры тела без причины, головокружения, обмороки, частые головные боли, тахи/брадикардия, боли в грудной клетке. Эти симптомы не относят к специфичным, но они могут помочь врачу поставить правильный диагноз.
Жалоб обычно у больных нет. Но могут возникать чувство нехватки воздуха, повышение температуры тела без причины, головокружения, обмороки, частые головные боли, тахи/брадикардия, боли в грудной клетке. Эти симптомы не относят к специфичным, но они могут помочь врачу поставить правильный диагноз.
Стеноз
Стеноз митрального клапана в 80% случаев развивается по причине перенесенного ревматизма. В остальных случаях причинами становятся:
- инфекционные эндокардиты;
- сифилис;
- атеросклероз;
- генетическая предрасположенность;
- травмы сердца;
- предсердная миксома;
- системная красная волчанка и т.д.
Митральный клапан имеет воронкообразную форму, состоит из створок, фиброзного кольца и папиллярных мышц. При сужении клапана увеличивается нагрузка на левое предсердие, в результате давление в нем повышается и развивается вторичная легочная гипертензия. Как итог, возникает правожелудочковая недостаточность, которая провоцирует тромбоэмболию и фибрилляцию предсердий.
Отмечаются следующие стадии развития стеноза:
- I стадия характеризуется сужением предсердно-желудочкового отверстия до 4 кв. см;
- на II стадии появляется гипертензия, увеличивается венозное давление, но выраженные симптомы патологии митрального клапана отсутствуют. Предсердно-желудочковое отверстие уменьшено до 2 кв. см;
- на III стадии у пациента выражены признаки сердечной недостаточности, размеры сердца увеличиваются, вырастают показатели венозного давления, размеры печени увеличиваются. Предсердно-желудочковое отверстие уменьшено до 1,5 кв. см;
- IV стадия характеризуется усугублением признаков сердечной недостаточности, отмечаются застойные явления кровообращения, печень уплотняется, предсердно-желудочковое отверстие сужается до 1 кв. см;
- на V стадии отмечается терминальная стадия сердечной недостаточности, предсердно-желудочковое отверстие практически закрыто.
Симптоматика
Длительное время стеноз протекает без выраженных признаков. С момента первой серьезной атаки на сердце до появления первых специфических симптомов проходит иногда до 20 лет. С момента появления одышки в состоянии покоя до смерти пациента проходит 5 лет.
При наличии у пациента легкого стеноза жалоб на состояние здоровья нет. Только при аппаратном обследовании фиксируются признаки:
- повышение венозного давления;
- сужение просвета между левым желудочком и предсердием.
Резкое повышение венозного давления обуславливается излишней нагрузкой, половым актом, лихорадкой, и проявляется кашлем и одышкой. В результате прогрессирования стеноза больной снижает выносливость к физическим нагрузкам, ограничивают активность. Нередко фиксируются:
- приступы сердечной астмы;
- тахикардия;
- аритмия;
- развитие отека легкого.
Прогрессирование гипоксической энцефалопатии обуславливает появление обмороков и головокружений, вызванных физической нагрузкой. Развитие постоянной мерцательной аритмии является критическим моментом, который сопровождает отхаркивание крови и усиленная одышка. Легочная гипертензия приводит к формированию и прогрессированию правожелудочковой недостаточности.
У пациента наблюдаются:
- отеки;
- резкая слабость;
- тяжесть в правом подреберье;
- боли в области сердца;
- асцит;
- правосторонний гидроторакс.
Во время осмотра определяются:
- цианоз губ;
- митральная бабочка (синюшно-розовый румянец на щеках).
При перкуссии и выслушивании тонов сердца определяются:
- смешение границ органа влево;
- усиливающийся хлопающий тон и добавочный III тон;
- усиление и раздвоение II тона;
- систолический шум, усиливающийся на пике вдоха.
У больных со стенозом часто диагностируются:
- бронхиты;
- бронхопневмонии;
- тромбоэмболия конечностей, почек или селезенки.
Стеноз митрального клапана осложняется рецидивами ревматизма и тромбоэмболии легочной артерии, которые приводят к смерти.
Митральный стеноз
Этот порок характеризуется сужением отверстия клапана. «Критическое» значение площади равно 1-1,5 см. Чем меньше площадь, тем больше симптомов болезни.
К митральному стенозу могут привести
— отложение кальция на створках клапана;
— заболевания соединительной ткани (синдром Марфана);
— миксома (доброкачественная опухоль) левого предсердия.
1 — трехстворчатый клапан;
2 — аортальный клапан;
3 — клапан легочной артерии;
4 — митральный клапан;
5 — стеноз отверстия митрального клапана.
Через суженное митральное отверстие кровь из левого предсердия в левый желудочек проходит с трудом: предсердию приходится больше и сильнее работать, чтобы протолкнуть кровь. Такая усиленная работа приводит к увеличению предсердия. Постепенно развивается застой крови в легких, со временем увеличиваются и правые отделы сердца. Увеличенное сердце хуже работает, развивается сердечная недостаточность.
Симптомы
На начальных этапах стеноз никак не дает о себе знать. Люди ощущают себя совершенно здоровыми, могут выполнять значительную физическую нагрузку. По мере прогрессирования порока появляется одышка (застой крови в легких), сначала только при движении, позже и в покое. Примерно в то же время может появиться кашель с небольшим количеством мокроты; иногда наблюдается кровохарканье. Возникает немотивированная слабость, быстрая утомляемость, ощущение перебоев в сердце, разлитые боли в груди. В запущенных случаях увеличенное сердце может сдавливать пищевод и гортань – изменяется голос и нарушается глотание.
Диагностика
Для людей с митральным стенозом характерен специфический внешний вид: бледное лицо, резко очерченный румяней щек с синюшным оттенком, цианоз губ и кончика носа. На передней грудной клетке – сердечный горб – так выпирает увеличенное сердце. На руках неодинаковый пульс. При тщательно проведенном врачом осмотре, как правило, не остается сомнений по поводу диагноза, потому что сердечные тоны и изменения клинико-лабораторных данных носят специфические изменения, которые сложно спутать с другими состояниями.
Лечение
На начальных стадиях развития применяются некоторые лекарства, помогающие наладить работу сердца. В более поздних стадиях и с прогрессированием заболевания лечение осуществляют хирургическим путем: рассечение сросшихся створок клапанов или замена искусственным клапаном.
Профилактика
Причина митрального стеноза почти в половине случаев – ревматическая лихорадка (старое название – ревматизм). Заболеть ею можно при неправильном лечении банальной ангины (хотя не все люди, переболевшие ангиной, заболевают ревматизмом!), вызываемой стрептококком – он же вызывает и ревматическое повреждение клапанов сердца. Предотвратить порок можно верным лечением ангины под контролем врача, с применением антибиотиков и последующими контрольными регистрациями ЭКГ.
Пролапс митральный, трикуспидальный, аортальный и здоровье человека
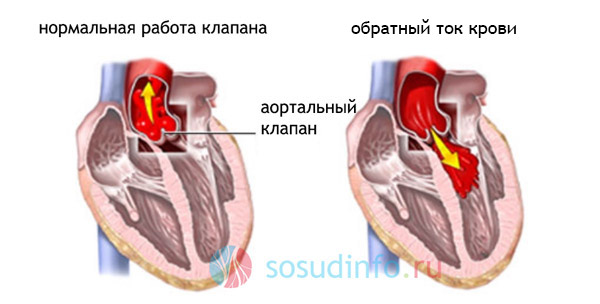
Сердечные клапаны — это заслонки, которые регулируют движение крови по сердечным камерам, которых у сердца четыре. Два клапана расположены между желудочками и кровеносными сосудами (легочная артерия и аорта) и два других находятся на пути тока крови из предсердий в желудочки: слева – митральный, справа – трикуспидальный. Митральный клапан состоит из передней и задней створок. Патология может развиваться на любой из них. Иногда это происходит сразу на обеих. Слабость соединительной ткани не позволяет удерживать их в сомкнутом состоянии. Под давлением крови они начинают выгибаться внутрь камеры левого предсердия. При этом часть кровяного потока начинает двигаться в обратном направлении. Ретроградный (обратный) ток может осуществляться при патологии даже одной створки.
клапаны сердца
Развитие ПМК может сопровождать пролапс трикуспидального клапана (трехстворчатого), расположенного между правым желудочком и предсердием. Он защищает правое предсердие от возвратного поступления венозной крови в его камеру. Этиология, патогенез, диагностирование и лечение ПТК аналогичны пролапсу МК. Патология, при которой возникает пролапс сразу двух клапанов, считается комбинированным пороком сердца.
Пролапс МК небольшой и умеренной степени выявляется довольно часто и у абсолютно здоровых людей. Он не опасен для здоровья, если при этом выявлена регургитация 0-I-II степени. Первичный пролапс 1-ой и 2-ой степени без регургитации относится к малым аномалиям развития сердца (МАРС). При его выявлении паниковать не стоит, так как в отличие от других патологий прогрессирования ПМК и регургитации не происходит.
Причиной для беспокойства является приобретенный или врожденный ПМК с регургитацией III и IV степени. Он относится к тяжелым порокам сердца, требующим хирургического лечения, так как при его развитии за счет увеличения объема остаточной крови растягивается камера ЛП, увеличивается толщина стенки желудочка. Это приводит к значительным перегрузкам в работе сердца, что становится причиной сердечной недостаточности и ряда других осложнений.
К редко встречающимся сердечным патологиям относятся пролапс аортального клапана и клапана легочной артерии. Они также обычно не имеют выраженных симптомов. Лечение направлено на устранение причин, вызывающих эти аномалии, и профилактику развития осложнений.
***
Если вам поставили диагноз пролапс митрального или любого другого сердечного клапана, не надо вдаваться в панику. В большинстве случаев эта аномалия не вносит серьезных изменений в сердечную деятельность. А значит, можно продолжать привычный образ жизни. Разве, что только раз и навсегда отказаться от вредных привычек, которые укорачивают жизнь даже абсолютно здоровому человеку.
Диагностика
Сегодня используются различные способы определения локализации, разновидности и тяжести порока сердца. В первую очередь проводится опрос больного, потом его объективный осмотр, который в некоторых случаях может натолкнуть на мысль о типе порока
Также важное значение имеет пальпация, перкуссия и аускультация, когда, например, при митральном стенозе может быть услышан “ритм перепела”, известный еще как трехчленный ритм
Клиника
Многое зависит от тяжести порока, часто выражаемой степенью гемодинамических нарушений. Легче протекают компенсированные формы ППС, сложнее и тяжелее — декомпенсированные пороки, когда наблюдаются органические изменения различных отделов сердца.
Клиническая картина пролапса митрального клапана
Жалобы чаще всего проявляются в фазу декомпенсации порока. Во время выполнения физической работы возникает одышка, которая при тяжелом состоянии начинает проявляться в состоянии покоя. Нередко больных беспокоит сердцебиение, сухой надсадный кашель, при гипертрофии правого желудочка ощущается боль в области сердца.
При объективном осмотре у больного может быть заметно посинение носогубного треугольника, набухание вен на шее. У детей при увеличении и расширении правого желудочка образовывается “сердечный горб”. При прослушивании сердечной деятельности нередко отмечается шум во время систолы и акцент второго тона над легочной артерией.
Клиническая картина митрального стеноза
Больных может беспокоить одышка, которая поначалу появляется только при упражнениях или физической работе, а при прогрессировании болезни развивается в покое. Также нередко отмечается охриплость голоса, сухой кашель, который может доходить до кровохарканья. Дополнительно больные могут жаловаться на боли в сердце и слабость.
При объективном осмотре определяется бледная кожа, на щеках может быть румянец, в то время как губы и кончик носа имеют синеватый оттенок. В области сердца могут ощущаться сильные толчки. Для этого порока характерен трехчленный ритм и шум на верхушке сердца. При определении пульсации на левой руке она будет слабее чем на правой, при этом артериальное давление нередко снижается из-за недостатка сердечного выброса.
Клиническая картина стеноза аорты
На протяжении длительного времени практически никак не проявляется, разве что произошло сужение аортального отверстия на ⅔ от нормального состояния. В таких случаях больные предъявляют жалобы на загрудинные боли, особенно при физической работе. Также может ощущаться головокружение, в тяжелых случаях возникают обморочные состояния.
Прогрессирование левожелудочковой недостаточности проявляется выраженной одышкой, сильной слабостью и утомляемостью. В стадии декомпенсации порока отмечаются отеки нижних конечностей и тяжесть в области печени.
При объективном осмотре заметна бледность кожи, отеки, акроцианоз, вены на шее набухают. При прощупывании в области сердца ощущается сильный толчок, пульсация на руках нередко ослаблена, систолическое давление также может быть снижено.
Клиническая картина недостаточности аортального клапана
Компенсированная форма порока практически не проявляется. Изредка больные отмечают увеличенную частоту сердечных сокращений, сочетаемую с пульсацией за грудиной. В период декомпенсации появляется боль в сердце, схваткообразная, по типу стенокардической, при этом она слабо купируется нитратами. Состояние усугубляется присутствием отеков, одышки, слабости и головокружения.
При объективном осмотре кожа у больного бледная, периферические артерии пульсируют, из-за чего возникает симптом “пляски каротид”. Изменены границы сердца в сторону увеличения, толчок на верхушке часто усилен и смещен. При аускультативном прослушивании тоны ослаблены, определяются органические и функицональные шумы. Также выслушивается патологический тон Траубе, двойной шум Виноградова-Дюрозье. Дополнительно наблюдается повышение пульсового и систолического давления, при этом диастолическое зачастую снижено.
Инструментальные методы обследования
Всем больным с подозрением на порок сердца рекомендуется прохождение эхокардиоскопии, которая обязательно дополняется доплерографией. В результате получается определить степень выраженности расстройства и декомпенсации.
Дополнительные методы обследования:
- электрокардиограмма;
- рентгенография сердца, которая выполняется в трех позициях (боковой, косой и прямой);
- фонокардиограмма;
- компьютерная томография;
- лабораторные анализы.
Диагностика приобретённых пороков сердца
После тщательного опроса, изучения истории болезни и осмотра переходят к инструментальным и лабораторным методам исследований:
Эхокардиография.
Эхокардиография (ЭхоКГ) — ключевой метод подтверждения диагноза клапанной болезни сердца, а также оценки её тяжести и прогноза. В ходе исследования визуализируют структуру клапанного аппарата, измеряют объёмы и размеры камер сердца, определяют стеноз и наличие обратного тока крови.
Существует трансторакальная и чреспищеводная эхокардиографическая диагностика. Трансторакальный метод — более доступный и неинвазивный. Ультразвуковой датчик располагается на грудной клетке спереди. При чреспищеводном ЭхоКГ датчик вводится в пищевод, исследование проводят на уровне сердца. Так как датчик находится ближе к сердцу, то структуры на экране визуализируются более чётко.
На первом этапе обследования достаточно проведения трансторакального ЭхоКГ.
Другие неинвазивные методы исследования.
2.1 Нагрузочные тесты (стресс-эхокардиография, тредмил-тест, велоэргометрия)
Нагрузочные тесты применяют для выявления объективных признаков заболевания при неспецифических симптомах или их полном отсутствии.Эти тесты особенно полезны для оценки риска сердечно-сосудистых осложнений при аортальном стенозе. Пробы с физической нагрузкой также помогают определить уровень рекомендуемой активности, в том числе оптимальную интенсивность спортивных тренировок. Например при велоэргометрии на пациента прикрепляют электроды, просят сесть на велотренажер и крутить педали. Постепенно нагрузку увеличивают, одновременно следя за состоянием больного.
2.2 Магнитно-резонансная томография сердца. Для обследования пациентов с неодназначными результатами ЭхоКГ применяют магнитно-резонансную томографию сердца (МРТ). С помощью МРТ оценивают тяжесть поражения клапанов, выраженность обратного тока крови, определяют объём желудочков, систолическую функцию, аномалии восходящей аорты и фиброз миокарда. МРТ сердца — эталонный метод для определения объёма и функции правого желудочка. Исследование полезно для оценки последствий обратного тока крови при закрытии трикуспидального клапана.
2.3 Компьютерная томография. Мультиспиральную компьютерную томографию (МСКТ) используют для оценки тяжести поражения клапанов, особенно при аортальном стенозе. МСКТ играет важную роль при планировании транскатетерных вмешательств. Компьютерная томография может быть полезна для исключения ишемической болезни сердца.
2.4 Видеофлюороскопия — это съёмка работы сердца при помощи рентгеновских лучей. Предварительно в организм пациента вводят рентгеноконтрастное вещество, что даёт возможность наблюдать за током крови. Видеофлюороскопия важна для оценки механической дисфункции искусственного клапана.
2.5 Лабораторные методы исследования. Для выявления аортального стеноза и обратного тока крови определяют уровень натрийуретического пептида B-типа (BNP). BNP синтезируется клетками сердца в ответ на повышение кровяного давления. В норме он находится на уровне до 125 пг/мл
Показатель имеет важное значение для оценки риска сердечно-сосудистых осложнений и определения срока вмешательства, особенно у бессимптомных пациентов. Анализ сдают натощак, специальная подготовка не требуется
3. Инвазивные методы исследования.
3.1 Коронарная ангиография (КАГ) показана для оценки ишемической болезни сердца (ИБС) при планировании открытого или эндоваскулярного вмешательства — операции на кровеносных сосудах, осуществляемой без разрезов через небольшие проколы на коже.
3.2 Катетеризация сердца — процедура, при которой гибкий катетер (полая трубка) через периферическую артерию или вену на руке или ноге вводится внутрь сосуда. Под контролем рентгеновского аппарата проверяют движение катетера до нужной полости сердца. Процедура даёт представление о давлении внутри камер сердца, составе крови в каждом отделе, работе клапанов, строении стенок и перегородок и используется для оценки кровотока.
Данные ЭхоКГ требуется подтверждать результатами инвазивного исследования, если единственным показанием к хирургическому лечению является высокое давление в лёгочной артерии. В большинстве же случаев эхокардиография — самый доступный метод обследования, с помощью которого с высокой достоверностью можно определить наличие или отсутствие порока сердца.
Лечение и последующее наблюдение больного
Основные цели терапии больных с пороками митрального клапана заключаются в облегчении общего состояния, увеличении качества и продолжительности жизни. На сегодняшний день лечение проводится комплексно, включая как прием медикаментов, так и хирургические процедуры.
Рекомендованы следующие группы препаратов: β-адреноблокаторы, ингибиторы АПФ, диуретики, нитраты, антикоагулянты.
При наличии показаний к оперативному вмешательству применяют:
- Чрескожную баллонную вальвулопластику.
- Открытую комиссуротомию.
- Протезирование клапана.
Конкретную индивидуальную схему лечения и вид хирургической коррекции определяет только специалист, учитывая тип порока, степень развития, данные инструментальных исследований.
Безусловно, в дальнейшем пациент должен постоянно находиться под контролем специалистов, регулярно проходить периодические осмотры и тщательно выполнять врачебные рекомендации.
Очень важно проводить своевременную профилактику рецидивов ревматизма, которая осуществляется пожизненным применением бензилпенициллина
Выводы
Патология митрального клапана может встречаться у людей любого возраста и часто приводит к развитию грозных осложнений, вплоть до летального исхода. Своевременное выявление данной патологии с последующим адекватным современным лечением может существенно увеличить продолжительность жизни пациентов и улучшить прогноз на выздоровление.