Мокрота с кровью при кашле
Содержание:
- Кровь в мокроте: причины возникновения
- Причины недуга у ребенка
- Бронхит и его симптомы
- В каких случаях появляется мокрота с кровью при простудных заболеваниях?
- Диагностика крови в мокроте при кашле
- Прочие причины кровохарканья
- Терапия
- Симптомы и осложнения
- Кровь в мокроте при кашле
- Диагностика и лечение
- Какой бывает мокрота
- Наиболее опасные причины кровохарканья
Кровь в мокроте: причины возникновения
Если вы болеете простудой, то мокрота во время отхаркивания — дело обычное. Но наличие кровавых прожилок в слюне – симптом более серьезных нарушений в организме.
Если кашель сильный, а простуда затяжная, то мокрота с кровью по утрам означает, что кровеносные сосуды в дыхательных путях или горле повреждены. За ночь кровь из лопнувших сосудов скапливается в слюне, а утром выделятся при отхаркивании.
Кратковременное наличие красных прожилок симптом, который не несет зловещего сигнала. Однако если подобное явление наблюдается в течение относительно длительного времени, то причины кроются далеко не в лопнувших сосудах.
Очаг болезни может крыться в заболеваниях внутренних органов, никак не связанных с дыхательной системой. Если обобщить, кровянистыми выделениями сопровождаются следующие недомогания:
- болезни сердечно-сосудистой системы;
- серьезные нарушения работы желудочно-кишечного тракта;
- язва органов ЖКТ;
- онко-заболевания;
- трахеит;
- ангина;
- ларингит;
- грипп и простуда;
- бронхит и другие заболевания бронхов;
- тонзиллит;
- травмы внутренних органов, особенно дыхательной системы, возможно посредством недавнего хирургического вмешательства.
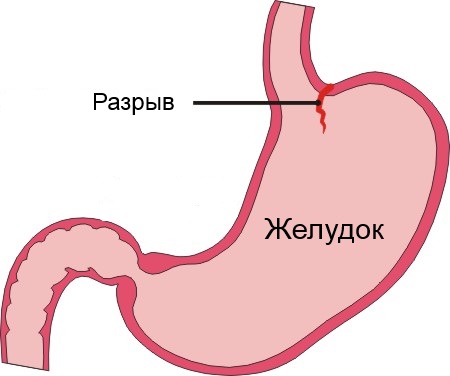
Если причина кроется в болезни ЖКТ, то из горла отхаркивается слизь с кровью бордового, мутного цвета. Также харканье сопровождается спазмами в желудке, рвотным рефлексом, а мокрота содержит примеси остатков пищи.
Однако, согласно статистике, именно нарушения в работе бронхов и легких являются наиболее частой причиной кровохарканья. Остановимся на них подробнее.
Мокрота с кровью при заболеваниях нижних дыхательных путей
Если заболевание касается нижних путей дыхательной системы, то внешний вид кровавых выделений при отхаркивании может дать подробную картину недуга.
- При воспалении легких слизистые выделения имеют мутно-красный цвет. Кроме того, при кашле слюна будет ярко-красного оттенка. При воспалении легких у пациентов болит грудная клетка. Возникает ощущение, что болят легкие. Кашель сопровождается болезненными ощущениями, отмечаются повышенная температура тела, общее слабое состояние организма.
- Воспаление легких, которое переросло в абсцесс легкого, сопровождается гнойной мокротой серо-зеленого оттенка. В слизи прослеживаются кровянистые сгустки. Выделения имеют отталкивающий запах. Также присутствуют болезненные ощущения в грудной клетке.
- При бронхите кровные прожилки практически не наблюдаются. Температура выше, чем при пневмонии, болезненные ощущения в грудной клетке непродолжительные.
- Однородная розовая слизь во время кашля свидетельствует о туберкулезе. При этом слизь имеет пенистый характер, но присутствует в небольших количествах. Стоит отметить, что кровяное отхаркивание – еще не свидетельствует само по себе о туберкулезе. Во время заболевания тело постоянно знобит, наблюдаются скачки температуры, повышается потоотделение, а общее состояние пациента – ниже среднего. Болеющий сильно устает, постоянно хочет спать из-за слабости организма.
- При раке легких отхаркивание содержит капли крови, похожие на тонкие волокна или сгустки. При этом пациент отказывается есть или ест без аппетита. В области грудной клетки жжет при кашле.
- Страдающие сердечно-сосудистыми заболеваниями также могут наблюдать кровохарканье. Сопутствующие симптомы: одышка, ощущение недостачи воздуха. Мокрота с кровью необязательный симптом при сердечных заболеваниях. Дело в том, что порой у таких пациентов скапливаются кровные прожилки в легких, поэтому и наблюдается кровь при отхаркивании.
- Если у больного имеется генетическое нарушение в работе внутренней секреции, то симптомом будет гнойное кровохарканье, слизь будет густая и вязкая. При этом пациент часто и долго болеет простудой.
Наименьшую угрозу несет кровохарканье, обусловленное простудой. При этом количество крови в слюне небольшое. Но халатно относиться к симптому не стоит – осуществить осмотр у врача на предмет более серьезных заболеваний следует как можно скорее.
Мокрота с кровью при заболеваниях верхних дыхательных путей
Если очаг недуга расположен в верхней части дыхательной системы, то харканье кровью из горла при кашле осуществляется в малых количествах, а мокрота имеет обычный цвет и запах.
При этом голос садится и хрипнет, горло болит, особенно при кашле.
При ангине кровохарканье непостоянное и в малых количествах. Наличие металлического привкуса и крови в слюне или во рту после сна может сигнализировать о болезни или повреждениях в носоглотке или в ротовой полости.
Причины недуга у ребенка
Источником кровохарканья чаще всего является дыхательная система.
Есть два сосуда, которые снабжают легкие:
- легочная артерия, которая представляет собой систему низкого давления;
- бронхиальная сеть с высокими показателями артериального напора.
Кровохарканье у ребенка может возникать, когда поврежден любой из этих сосудистых клубков. Массивный гемоптизис, обычно предполагает повреждение в бронхиальных сосудах высокого давления, определяется наличием более 8 мл крови на кг массы тела в течение 24 часов.
Кровохарканье редко встречается у детей, особенно младше 6 лет, потому что они склонны глотать свою мокроту
При оценке ребенка, с данным симптомом, важно определить источник, поскольку кровь, возможно, поступала из внелегочных участков, таких как верхние дыхательные пути или из желудочно-кишечной системы
Эта разница важна, поскольку она меняет планы обследования и лечения. Кашель с кровью характеризуется ярко-красным цветом, пенистостью со щелочной реакцией.
Врачу необходимо провести полный общий физический осмотр, который включает жизненно важные показатели (артериальное давление, сердечный ритм, скорость дыхания и температуру) и параметры роста. При поражении легкого могут выслушиваться аномальные звуки, включая локализованное свистящее дыхание (при инородных телах).
Около 40% кровохарканья при патологических процессах обусловлено острыми инфекционными расстройствами, такими как:
- абсцесс легких;
- альвеолярные синдромы кровоизлияния (например, связанные с почечной недостаточностью или ревматологическим заболеванием);
- бронхиальная аденома;
- заболевания соединительной ткани (например, синдром Гудпасчера, васкулит)
- иммунодефицит;
- инфекция нижних дыхательных путей;
- кистозный фиброз;
- легочная артериовенозная мальформация;
- тромбоэмболия;
- метастатический рак;
- новообразования (нетипичные);
- пневмония;
- сосудистые патологии;
- травма;
- трахеобронхит;
- цилиарная дискинезия.
Необходимые лабораторные тесты для выявления причины мокроты с кровью при кашле:
- оценка уровня гемоглобина;
- исследования коагуляции для исключения её нарушений;
- анализ образа мокроты дыхательных органов, для обнаружения микроорганизмов, грибов и микобактерий.
Рекомендованная инструментальная диагностика:
- Рентгенография грудной клетки. Проведение желательно во многих случаях кровохарканья. Аномальная картина может быть при ателектазе, пневмотораксе, альвеолярных инфильтратах или некоторых неопластических процессах.
- Компьютерная томография выполняется при неинформативности первого метода. Полезна для дальнейшего изучения паренхимы легкого и связанной с ней сосудистой системы.
- МРТ проводится для оценки состояния структур средостения, а также при обнаружении артериовенозных мальформаций. Не всегда выполнима и обычно требует седации ребенка.
- Бронхоскопия. Если лабораторных и инструментальных исследований недостаточно для определения места и причины кровохарканья, назначается данная процедура.
www.learn.pediatrics.ubc.ca
Бронхит и его симптомы
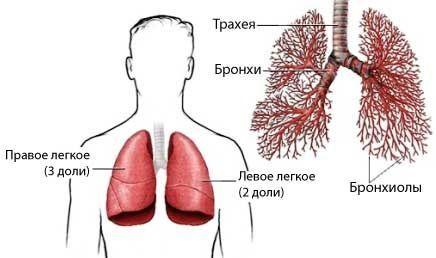
Бронхи – один из элементов дыхательной системы человека. Они связывают трахею с легкими и принимают активное участие в процессе поступления воздуха в организм
Этим объясняется важность данного органа для нормальной жизнедеятельности человека
Бронхит – воспалительный процесс, развившийся в области бронхов из-за попадания в организм человека вирусов, инфекций или раздражающих веществ. Заболевание негативно влияет на работу органа и общее состояние больного.
Выделяют три основные формы болезни:
- Острая. Обычно развивается на фоне инфекционного поражения организма. Для этой формы характерно воспаление слизистой бронхов, но без развития деструктивных процессов.
- Хроническая. Затяжной бронхит характерен для курильщиков. Из-за длительного развития воспалительный процесс поражает все слои бронхов, приводит к нарушению их проходимости.
Заболевание может перейти в хроническую форму спустя три месяца после начала развития (при условии отсутствия терапии). Чтобы избежать этого, нужно знать, как проявляется бронхит. Его симптомы у взрослых выглядят следующим образом:
- Вялость, слабость.
- Повышенная температура тела (в некоторых случаях до 39 градусов).
- Чрезмерное потоотделение.
- Жесткое дыхание, одышка.
- Кашель. Он сухой на протяжении первых нескольких дней, примерно с третьего дня – влажный, с выделением мокроты.
Опасность хронической формы бронхита заключается в исчезновении симптомов болезни на некоторое, из-за чего пациент обращается к врачу уже после развития изменений в тканях бронхов и осложнений.
Один из их характерных признаков при бронхите – кашель с кровянистыми выделениями.
В каких случаях появляется мокрота с кровью при простудных заболеваниях?
Возникновение простуды, ОРВИ или гриппа сопровождается появлением воспалительного процесса на слизистой оболочке выстилающей поверхность носоглотки и трахеобронхиального дерева. Она становится отечной, и легко повреждается при изнуряющем кашле, так как происходит травматизация мелких капилляров.
При адекватной терапии, когда устраняются катаральные проявления, данная симптоматика исчезает.
Элементы крови в мокроте наблюдаться при:
- Ангине. Небольшие примеси крови могут появляться в случае развития язвенно-некротической формы. Это происходит как следствие образования мелких язвочек в ротовой полости. Кроме этого пациент будет испытывать чувство дискомфорта из-за симптомов интоксикации, лихорадочного состояния и от боли в горле.
- Бронхите. Главным провоцирующим фактором появления кровяных прожилок служит длительный кашель в результате, которого происходят разрывы капилляров в поверхностных тканях бронхов. Для этой патологии характерны кровянистые выделения сразу после ночного сна. Это обусловлено тем, что организм пытается освободить просвет бронхов от скопившейся слизи.
Диагностика крови в мокроте при кашле
Прежде чем приступить к комплексному обследованию, на основании жалоб пациента и визуального осмотра, необходимо определиться с локализацией очага кровотечения – это позволит сократить время постановки правильного диагноза, а, следовательно, позволит быстрее приступить к терапии. Потеря даже незначительного количества времени, в некоторых случаях, может стоить больному жизни. Но бывают случаи, когда определить место кровотечения очень сложно.
Диагностика крови в мокроте при кашле проходит с использованием следующих методик.
- Первое, что назначается – это лабораторные исследования выходящих мокрот. Данный анализ позволяет подтвердить или опровергнуть диагнозы, связанные с инфицированием организма патогенными микроорганизмами, например, туберкулезной палочкой или стафилококками. Показывает и наличие протекающего в организме внутреннего воспалительного процесса.
- Обязательны клинические исследования крови. По содержанию лейкоцитов в сыворотке и уровню скорости оседания эритроцитов (СОЭ), опытный специалист может судить о характере протекания процессов воспаления. Уже на этом этапе можно сузить диагностику до пневмонии, легочного абсцесса, а так же опытный пульмонолог может сказать, что это бронхит, находящийся в хронической или острой фазе.
- Чтобы диагностировать муковисцидоз (сбой хлорного обмена) проводится анализ выделений потовых желез. Данные изменения отражаются в химическом составе пота.
- Проводится и бронхоскопия, позволяющая обследовать просветы в бронховых протоках. Дается оценка состояния протоковых стенок, равномерности диаметра проходного сечения (исключение или подтверждение блокирования просвета). Данная методика позволяет диагностировать бронхоэктатические заболевания и рак легкого.
- Информативным методом обследования при подозрении на одно из заболеваний органов дыхательной системы является рентгенография (слабее – флюорография). С помощью рентгеновских лучей делается снимок, на котором, благодаря затемнениям, можно распознать пневмонию, наличие опухолевого новообразования, эмболии или абсцесса.
- В обязательном порядке кровь проверяется на свертываемость, для этого проводится коагулограмма.
- Одним из наиболее информативных на сегодняшний день методов является компьютерная томография. Это исследование дает возможность получить полную картину изменений, которые затронули интересующую доктора область. С помощью него диагностируется абсцесс, злокачественная опухоль, туберкулез, бронхоэктатическое заболевание.
- При подозрении на нарушения в работе сердца назначается похождение электрокардиограммы и проведение эхокардиографии (метода ультразвукового исследования, позволяющего получить картину функциональных и морфологических нарушений в сердечных мышцах, анатомической структуре и клапанном аппарате сердца).
- При подозрении на кровотечение, очаг которого локализуется в желудочно-кишечном тракте, обязательно назначается фиброэзофагогастродуоденоскопия (ФЭГДС).
- Не лишним будет сделать анализ крови на биохимию.
- Проба Манту.
Предопределить заболевание возможно и по цветовой принадлежности выходящих мокрот. Но следует учитывать, что ее цвет может меняться и на фоне принятых в питание некоторых продуктов, например, красного вина, ягод черники, салата из свеклы или кофе.
- При пневмонии оттенок выделений обычно от желтоватого, до зеленовато – желтого.
- В случае с астмой, мокрота, имея высокую вязкость, отходит тяжело и имеет прозрачный вид.
- В случае прогрессирующего отека легких наблюдаются пенистые выделения с кровяными прожилками.
- Крупозную пневмонию можно диагностировать по выделениям ржавого оттенка.
- При бронхите и инфекционном гриппе выделения гнойные, зеленовато – желтого оттенка, часто с кровяными прожилками.
- При бронхоэктатической болезни и легочном абсцессе можно наблюдать мокроту с зеленоватым оттенком.
- Абсцесс легких дифференцируется мокротами коричневато – желтого цвета.
- Характерным признаком бронхогенной формы злокачественной опухоли легочной локализации являются выделения с кровяными волокнами.
- В случае инфаркте легких наблюдаются ярко — алые выделения.
- Если легкие поражены грибком, можно констатировать белую мокроту, выходящую при кашле хлопьями.
Прочие причины кровохарканья
В отдельную группу врачи выносят врожденные аномалии дыхательной системы. Сгустки, прожилки крови в слизи могут быть признаками гипоплазии сосудов, мусковидоза, бронхиальной кисты. Такие болезни возникают по причине генетической предрасположенности. Доктор узнает о наследственности из семейного анамнеза.
Кровь в мокроте иногда указывает на развитие редких болезней:
- красная волчанка похожа на двухстороннее воспаление легких;
- женский эндометриоз характеризуется прорастанием эндометрии в легких;
- узелковый полиартрит возникает на фоне бронхопневмонии и сопровождается повышением температуры тела.
От кровохарканья также страдают люди с лейкозом, тромбоцитопенией. При таких болезнях нехарактерные примеси в мокроте появляются по причине кровоизлияний в легкие.
Терапия
Лечение кровавого кашля зависит от причины, установленной в ходе обширной диагностики.
Терапия направлена на искоренение самой болезни, в результате которого нежелательный симптом самоликвидируется:
- При раке назначается химиолечение (Винорельбин, Цисплатин), лучевая терапия, хирургическое вмешательство.
- При туберкулёзе показана противотуберкулёзная терапия препаратами первого ряда (Изониазид, Рифампицин, Стрептомицин, Этамбутол) или второго (Этионамид, Протионамид, Тиоацетазон) при противопоказаниях или лекарственной устойчивости и иммуностимуляция в условиях стационара. После полного устранения симптомов болезни и инфильтратов в органах назначается противорецидивное лечение. Иногда показано хирургическое вмешательство (удаление части или всего органа). Как правило, речь идет о запущенных и поздно диагностированных случаях.
- При бронхите и пневмонии — антибиотики и отхаркивающие препараты типа Бромгексина, Амброксола.
- При абсцессе — консервативное лечение либо операция. Больному показан постельный режим. Ежедневно по полчаса телу придается положение, способствующее естественному выходу содержимого. При закупорке отходы добывают искусственно с помощью бронхоскопа, полость обрабатывают антисептиком. Выписывают курс антибиотиков и иммуностимуляторов. При неэффективности консервативного лечения назначают резекцию органа.
- При бронхоэктатической болезни назначают этиотропные средства, введение антисептика и противобактериальных препаратов эндоскопом, отхаркивающие средства. Популярен прием Амоксиклава, Цефтриаксона, Элефлокса, Леволета) При неэффективной консервативной терапии показана операция.
Пограничным средством между медикаментозной и народной терапией является АСД второго типа. Препарат имеет статус иммуномодулятора, разрабатывался отечественными учеными для оздоровления людей. Однако в настоящее время с позиции медицины разрешен только для использования в лечении крупнорогатого скота.
Тем не менее многие люди называют антисептический стимулятор Дорогова панацеей от всех болезней и эффективно используют в лечении сердечных, дыхательных, репродуктивных и иных патологий. Например, отмечены случаи полного исцеления от туберкулеза только с помощью этого средства.
Препарат не рекомендуется медиками для использования в отношении людей, так как вещество недостаточно изучено. Вся ответственность за последствия терапии ложится исключительно на плечи больного. Купить препарат можно в ветеринарных аптеках.
Симптомы и осложнения

Кровь в мокроте обычно обнаруживается после кашля. В зависимости от вызывающей причины кровохарканье может проявляться как спорадический симптом (связанный с одним эпизодом) или рецидивирующий (проявляется до устранения основной патологии).
Основные симптомы и признаки
- В зависимости от пораженного органа и тяжести поражения, гемоптизис может варьироваться от выделения слюны со следами крови до выделения крови, смешанной с мокротой.
- В зависимости от количества выделяемой крови мокрота может иметь ярко-красный, розовый или коричневый цвет, похожий на ржавчину. Обычно, чем интенсивнее пигментация гемоптизиса, тем серьезнее проблема, лежащая в основе этого проявления.
- В некоторых случаях кровь в мокроте пенистая, так как смешивается с воздухом.
Возможные сопутствующие симптомы
Когда проблема имеет определенную серьезность, кровь в мокроте может сопровождаться другими симптомами, такими как:
- лихорадка;
- затрудненное дыхание и воздушный голод (одышка);
- обильные ночные поты;
- учащение пульса (тахикардия);
- потеря веса;
- общее недомогание;
- мокрота с неприятным и гнойным запахом;
- учащенное, поверхностное дыхания (тахипноэ);
- затрудненное дыхание в положении лежа (ортопноэ).
Предупреждающие знаки, на которые следует обратить внимание:
- постоянный кашель, при котором выделяется более пары чайных ложек крови, смешанной с мокротой;
- боль в груди;
- кровь в моче и/или фекалиях;
- головокружение.
Кровь в мокроте при кашле
Наличие крови в отхаркиваемой мокроте указывает на патологии в организме. Кровь светлого цвета может появиться в небольшом количестве, когда повреждаются мелкие кровеносные сосуды. Такие повреждения образуются из-за повышенного давления при откашливании. Темно-красный цвет, собирающейся в виде прожилок или сгустков, может быть симптомом туберкулеза или, даже, рак легких.
Исследования показали, что мокрота с кровью во время кашля может появляться при любых заболеваниях органов дыхательной системы. Поэтому, обследование имеет первостепенное значение для выявления причин данной патологии.
Перед началом обследования устанавливается, что поступление крови идет именно из органов дыхания. В ней отсутствуют примеси и неприятный запах, цвет, преимущественно, светло-розовый. При желудочном кровотечении, цвет более темный, а во время кашля наблюдаются позывы к рвоте. Одновременно с мокротой могут выделяться остатки пищи и прочее содержимое желудка.
Диагностика и лечение
Появление крови в мокроте могут вызывать многие патологии, иногда сразу несколько. Особенно опасно такое состояние во время беременности, когда организм работает с большей нагрузкой. Самостоятельно правильно диагностировать причину появления крови в утренней мокроте невозможно. Стараясь поставить самому себе диагноз, можно упустить время, что приведет к осложнениям или даже смерти.
При первых же грозных симптомах, когда кровь в бронхиальной слизи появляется регулярно, необходимо обратиться к врачу. Для того чтобы доктор смог поставить точный диагноз, скорее всего, придется пройти следующие обследования:
- Рентген грудной клетки;
- Анализ мокроты;
- Общий анализ крови и мочи;
- Выслушивание легких;
- Измерение температуры, пульса и давления.
В том случае, если по результатам этих анализов не удастся поставить точный диагноз, врач, скорее всего, дополнительно назначит:
- Компьютерную томографию;
- Анализ пота на муковисцидоз;
- Коагулограмму;
- Бронхоскопию;
- Электрокардиограмму;
- Фиброэзофагогастродуоденоскопию.
Только после проведения всех диагностических процедур и постановки диагноза доктор принимает решение о необходимости госпитализации и назначает лечение.
Специфической профилактики кровохарканья не существует, так как невозможно предусмотреть все патологии, например, травматическое повреждение легких или асфиксию. Легче предотвратить простудные заболевания, которые чаще всего и являются причиной появления в мокроте крови. Для этого необходимо искоренить все вредные привычки, закаляться, заниматься спортом и правильно питаться. В холодное время года следует избегать переохлаждения, а во время эпидемии гриппа избегать мест скопления людей.
Болезни дыхательных путей имеют общий симптом — кашель. В зависимости от характера заболевания кашель имеет определенные особенности. Кровь в мокроте при кашле свидетельствует о довольно тяжелом течении заболевания. Появление такого симптома — повод к немедленному обращению за медицинской помощью. Однако не каждый человек поступает должным образом, и заболевание развивается до такой стадии, когда лечение уже может быть неэффективно.
Какой бывает мокрота

Выделения могут включать примеси, которые означают конкретные изменения, патологии в организме.
Розовая мокрота является показателем кровотечения. Кровянистые выделения могут быть с прожилками. Когда кровь уже приступила к процессу сворачивания, выделения преображаются в цвет ржавчины (критерий отмирания эритроцитов).
Присутствие капель крови указывает на формирование разных болезней, в частности это этиологическая разновидность бактериальной пневмонии, вызываемая Streptococcus pneumoniae (пневмококком), закупорка артерии легких или одной из ее ветвей эмболом.
Предпосылкой отека легких считается осложнение заболеваний истой системы, а главным признаком – пенистая розовая мокрота. Отек легких можно узнать по подобным показателям:
- тяжелое дыхание;
- кашель с кровянистыми выделениями;
- при болях головы;
- превышенное выделение пота;
- кожные покровы бледные;
- чувство тревоги.
Стоит сразу обращаться к врачу, поскольку накопление жидкости в легких может послужить причиной кислородного голодания и как результат к смерти человека.
Слизь может выделяется и при обыкновенной простуде. Однако когда появились осложнения, то образовываются гнойные выделения. Если откашливается мокрота с коричневыми прожилками, то в легкие угодила пыль или прочие элементы.
Темно коричневая мокрота отходит по причине последующих заболеваний:
- при бронхите, когда кашель держится свыше трех недель;
- хронических недугах легких.
Когда мокрота содержит окраску розового цвета — предполагают кровотечение, при этом в слизи присутствуют пятна алого тона.
Болезни, при которых слизь имеет розовый оттенок:
- закупорка легочной артерии или одной из ее ветвей эмболом;
- бактериальной пневмонии, вызываемая Streptococcus pneumoniae;
- инфекционном заболевание, вызываемым разными видами бактерий;
- при уплотнении легочной ткани.
Когда отходит прозрачная мокрота в не большом размере — норма. Формирование инфекции активизированной бактериями заметно по смене тона слизи. Выделения с коричневыми вкраплениями — обычное проявление у людей поглощающих дым сигарет.
Зелено коричневая мокрота обусловлена распадом нейтрофилов. Такая реакция наблюдается при последующих болезнях:
- врожденное заболевании, при котором нарушается работа органов секреции;
- локализованное скопление гноя в легких;
- бронхит на стадии хронической.
Желто коричневая мокрота наблюдается при воспалении легочных тканей. Недуг формируется по причине плохо проведенной терапии при воспалении легких.
Как помочь организму при выделении коричневой мокроты
Превосходным методом для борьбы со слизью считаются прогревания благодаря которым можно откашлять слизь. При таком способе лечения можно применять горчичник. Помимо того, легче откашливается слизь при проведении ингаляции, которую можно осуществлять каждый 2 часа. Вариант лечения с компрессами и горчичниками используется только по назначению доктора, поскольку при кровотечении такой вариант исключается. Справляются с данным показателем ингаляции, однако осуществлять их при высокой температуре нельзя.
Когда коричневая мокрота будет откашливаться, то необходимо руководствоваться такими правилам:
- употреблять большое количество жидкости (содействует разжижению и как результат отхождению слизи из дыхательных путей);
- употреблять щелочную минеральную воду (смягчить кашель);
- необходимо прибавить в рацион питания чем побольше плодов, овощей, а также исключить из меню пищу с высоким содержанием углеводов, жиров;
В данном случае доктор посоветует пациенту:
- отказаться от курения раз и навсегда;
- сбалансировать питание;
- пить витамины и препараты по назначению.
При малейших симптомах, когда ухудшается самочувствие, появляются признаки простудных болезней необходимо начать лечение и принимать препараты, которые назначит врач-пульмонолог.
Наиболее опасные причины кровохарканья
Существует несколько относительно безопасных причин кровохарканья, например, царапина бронха после проведенной бронхоскопии или единичное кровохарканье при бронхите.
Их следует рассмотреть подробнее.
Туберкулез легких
Туберкулез – это первое заболевание, которое ассоциируется с кровохарканьем. Его вызывает микобактерия туберкулеза или палочка Коха. Длительное время туберкулез проявляется субфебрильной температурой и упорным навязчивым кашлем, который иногда сопровождается отхождением густой прозрачной мокроты.
Действительно, в те времена, когда не было антибиотиков, туберкулез был смертельной болезнью и часто сопровождался кровохарканьем. Кроме того, выявлялся он чаще всего на поздних стадиях, когда кровь в мокроте уже появлялась.
Существующие препараты позволяют излечить это заболевание до того, как появится кровохарканье. Однако еще существуют пациенты, которые обращаются к врачу только тогда, когда увидят кровь в мокроте. Это говорит о запущенной стадии туберкулеза и далеко зашедшем патологическом процессе. Лечение при этом следует начинать незамедлительно.
Паразитарные заболевания
Причиной кровохарканья могут быть два паразитарных заболевания – амебиаз и парагонимоз. Первое вызывается амебами – простейшими, которые передаются от одного человека другому фекально-оральным путем. Данное заболевание очень редко поражает легкие.
Чаще амебиаз протекает в виде кишечной формы, проявляется диареей и болью в животе. Реже – внекишечным поражением печени, еще реже – поражением легких. Как правило, амебиаз легких возникает после кишечной и печеночной форм. Кроме кашля и кровохарканья могут быть симптомы поражения этих органов.
Парагонимоз вызывает легочный сосальщик. Это паразит, который попадает в организм человека при употреблении недостаточно хорошо обработанных раков и крабов. Заболевание может протекать в двух формах – острой и хронической.
Вначале всегда возникает острая, но ее не всегда распознают, как парагонимоз и она переходит в хроническую форму. Острый парагонимоз вызывает заболевание, похожее по симптомам на пневмонию. Сопровождается лихорадкой и гнойной мокротой с прожилками крови.
Следует сказать, что лечение такой пневмонии антибиотиками результатов не дает. Для хронического парагонимоза лихорадка и гнойная мокрота не характерны, но периодически могут возникать симптомы кровохарканья без повышения температуры или с субфебрилитетом.
Пневмония
Воспаление легких редко сопровождается кровохарканьем. Чаще всего мокрота при этом заболевании имеет гнойный характер.
Крупозную пневмония вызывает пневмококк. Это бактериальная флора, потому вначале, как правило, мокрота имеет гнойный характер. Заболевание сопровождается выраженной лихорадкой и дыхательной недостаточностью. При этом поражается доля легкого или даже несколько долей.
Примеси крови в мокроте появляются через несколько дней от начала заболевания. При этом сама мокрота приобретает “ржавый” характер. Ржавая мокрота – патогномоничный симптом крупозной пневмонии.
Воспаление легких при гриппе – это очень опасное осложнение. Пневмония изначально носит геморрагический характер, мокрота слизистая с примесью крови. При неблагоприятном течении быстро развивается легочное кровотечение с летальным исходом.
Рак легкого
Опухоли легкого могут быть центральными и периферическими. Первые прорастают в бронхи, вторые – в альвеолы. Первые быстрее приводят к дыхательной недостаточности, следовательно, быстрее выявляются. Однако кровохарканье могут вызвать и те, и другие.
Кроме того, некоторые виды рака содержат в своем составе молодые кровеносные сосуды, которые также способны кровоточить при малейшем повреждении, например, при кашле.
Помимо кровохарканья, для рака легкого характерно похудание, отсутствие или резкое снижение аппетита, быстрая утомляемость, кашель, кровохарканье. В некоторых случаях может быть незначительное повышение температуры.