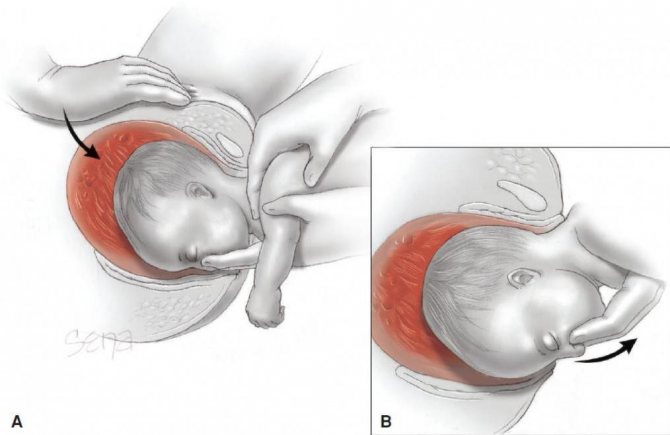
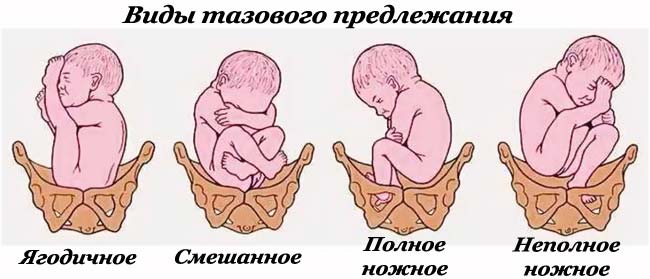
Тазовое предлежание плода
Содержание:
- Чем угрожает
- Миграция плаценты
- Симптомы и возможные осложнения предлежания плаценты
- Симптоматика предлежания плаценты
- Вопрос: Что значит краевое предлежание плаценты?
- Маточное кровотечение.
- Гипотония.
- Анемия.
- Прогноз
- Патологоанатомические данные
- Описание
- Как ведут и родоразрешают беременных
- Диагностика предлежания плаценты
- Роды при неполном предлежании плаценты
Чем угрожает
Низкое предлежание плаценты при беременности не притягивало бы такое внимание, если бы не угрожало благоприятному течению вынашивания. Однако каждый случай вынашивания индивидуален и процент осложнений разный
- Риск кровотечения. Аномально расположенная плацента чаще подвергается механическому давлению со стороны мочевого пузыря, прямой кишки, при половых контактах и даже вагинальных осмотрах. Даже бережное отношение к себе и ограничение нагрузок не всегда предостережет от кровотечения.
- Тонус миометрия. Локализация плаценты в области нижнего сегмента матки способствует ее повышенному тонусу. Это влечет угрозы прерывания беременности, особенно на поздних сроках, и преждевременные роды.
- Отслойка плаценты. Локальный повышенный тонус миометрия ведет к формированию гематомы между плацентой и стенкой матки. Отслойка — грозное осложнение беременности, может представлять угрозу для жизни женщины и плода.
- Задержка роста ребенка. Плацента, расположенная в атипичном месте, не может обеспечивать все функциональные потребности плода. Это ведет к задержке роста, которая заметна уже во втором триместре. В большинстве случаев дети рождаются с небольшим весом, на границе нижней нормы.
- Нарушение функции плаценты. Из-за того, что миометрий в нижнем сегменте не предназначен для прикрепления «детского места», он в полной мере не может обеспечить его нормальный рост и развитие. Это приводит к хронической плацентарной недостаточности.
- Недостаточность шейки. Каждый третий случай низкой плацентации сопровождается нарушением замыкательной функции шейки матки с возникновением истмико-цервикальной недостаточности (ИЦН). Это ведет к родам раньше срока или поздним выкидышам.
- Врастание плаценты. Особенное строение матки в области нижнего сегмента может приводить к более глубокому врастанию ворсин «детского места». В результате плацента и миометрий настолько тесно переплетаются, что разделить их не удается. В этом случае необходимо удаление матки после родов, иначе женщина погибнет от кровотечения.
Женщины с подтвержденным аномальным расположением «детского места» на протяжении всего периода вынашивания должны находиться под постоянным наблюдением медиков, особенно в критические сроки — 10-12, 16-18, 26-28 и 32-35 недель.
Миграция плаценты
При беременности положение плаценты может измениться. Такой процесс называется миграцией. Во многом он обусловлен физиологическими изменениями нижних отделов матки, которые развиваются на разных неделях беременности.
Лучший прогноз, как правило, имеет миграция плаценты по . В этой ситуации плацентарная ткань движется несколько вверх, изменяя свое первоначальное расположение. Если плацента прикрепляется к задней стенке, то ее миграция обычно затрудняется или происходит крайне медленно. В практике встречаются случаи, когда плацентарная ткань, прикрепленная к задней стенке матки, во время беременности не смещалась.
Миграция плаценты – процесс, как правило, не быстрый. Оптимально, если он происходит в течение 6-10 недель. В таком случае беременная женщина не испытывает никаких неблагоприятных симптомов. Заканчивается процесс миграции плаценты обычно к 33-34 неделям вынашивания малыша.
Если плацентарная ткань меняет свое положение слишком быстро (за 1-2 недели), то это может быть опасно развитием у будущей мамы определенных симптомов. Так, беременная женщина может почувствовать боли в животе или заметить появление кровотечения из половых путей.
Симптомы и возможные осложнения предлежания плаценты
Основными осложнениями и единственными проявлениями предлежания плаценты являются кровянистые выделения. В зависимости от вида предлежания кровотечение может возникать впервые в различные периоды беременности или в родах. Так, при центральном (полном) предлежании плаценты кровотечения нередко начинаются рано — во втором триместре беременности; при боковом и краевом вариантах — в третьем триместре или непосредственно в родах. Сила кровотечения также зависит от варианта предлежания. При полном предлежании кровотечения обычно более обильные, чем при неполном варианте.
Чаще всего кровотечения появляются при сроке беременности 28-32 недели, когда наиболее выражена подготовительная активность нижнего сегмента матки. Но каждая пятая беременная с диагнозом предлежания плаценты отмечает появление кровотечения в ранние сроки (16-28 недель беременности).
С чем же связано появление кровотечения при предлежании плаценты? Во время беременности размеры матки постоянно увеличиваются. До беременности они сопоставимы с размерами спичечного коробка, а к концу беременности вес матки достигает 1000 г, а ее размеры соответствуют размерам плода вместе с плацентой, околоплодными водами и оболочками. Достигается такое увеличение, в основном, за счет увеличения в объеме каждого волокна, образующего стенку матки. Но максимальное изменение размера происходит в нижнем сегменте матки, который растягивается тем больше, чем ближе срок родов. Поэтому, если плацента расположена в этой области, то процесс «миграции» идет очень быстро, малоэластичная ткань плаценты не успевает приспособиться к быстро изменяющемуся размеру подлежащей стенки матки, и происходит отслойка плаценты на большем или меньшем протяжении. В месте отслойки происходит повреждение сосудов и, соответственно, кровотечение.
При предлежании плаценты довольно часто отмечается угроза прерывания беременности: повышенный тонус матки, боли внизу живота и в области поясницы. Нередко при таком расположении плаценты беременные страдают гипотонией — стабильно сниженным давлением. А понижение давления, в свою очередь, снижает работоспособность, вызывает появление слабости, чувства разбитости, повышает вероятность развития обмороков, появления головной боли.
При наличии кровотечений часто выявляется анемия — снижение уровня гемоглобина в крови. Анемия может усугублять симптомы гипотонии, кроме того, дефицит кислорода, вызванный снижением уровня гемоглобина, неблагоприятно сказывается на развитии плода. Может наблюдаться отставание роста, синдром задержки роста плода (СЗРП). Кроме того, доказано, что дети, родившиеся от матерей, страдавших во время беременности анемией, на первом году жизни всегда имеют сниженный уровень гемоглобина. А это, в свою очередь, снижает защитные силы организма малыша и приводит к частым инфекционным заболеваниям.
В связи с тем, что плацента расположена в нижнем сегменте матки, плод часто занимает неправильное положение — поперечное или косое. Нередко встречается также тазовое предлежание плода, когда к выходу из матки обращены его ягодицы или ножки, а не головка, как обычно. Все это затрудняет или даже делает невозможным рождение ребенка естественным путем, без хирургической операции.
Симптоматика предлежания плаценты
Течение беременности, осложненную предлежанием плаценты, условно подразделяют на «немую» и «выраженную» фазы. «Немая» фаза протекает практически бессимптомно. Во время измерения живота высота дна матки больше нормы, что обусловлено высоким расположением предлежащей части ребенка. Сам плод зачастую располагается в матке неправильно, отмечается высокий процент тазовых, косых, поперечных положений, что обусловлено локализацией плаценты в нижней части матки (она «вынуждает» ребенка занять правильное положение и предлежание).
Симптомы при предлежании плаценты объясняются ее неправильной локализацией. Патогномичным признаком данного акушерского осложнения является наружное кровотечение. Кровотечение из матки может возникнуть в любом сроке беременности, но чаще в последние недели вынашивания плода. Это имеет две причины.
- Во-первых, в сроке 34 – 38 недель появляются ложные схватки (сокращения Брекстона – Гикса), что способствует растяжению нижнего отдела матки (подготовка к родам). Плацента, которая не имеет способности к сокращению, «отрывается» от маточной стенки, а из ее разорванных сосудов начинается кровотечение.
- Во-вторых, «развертывание» нижнего сегмента матки во второй половине беременности происходит интенсивно, а плацента не успевает разрастись до соответствующих размеров и она начинает «мигрировать», что также обуславливает отслойку плаценты и кровотечение.
Что характерно, кровотечение всегда начинается внезапно, нередко на фоне абсолютного покоя, например, во сне. Когда возникнет кровотечение и насколько интенсивным оно будет, невозможно предугадать.
Безусловно, процент профузных кровотечений при центральном предлежании значительно больше, чем при неполном предлежании, но и это не обязательно. Чем больше гестационный срок, тем больше шансов возникновения кровотечения.
- Например, краевое предлежание плаценты в сроке 20 недель может никак себя не проявить, а кровотечение возникнет (но не обязательно) только в родах.
- Низкая плацентация чаще всего протекает без клинических симптомов, беременность и роды протекают без особенностей.
Одной из типичных характеристик кровотечений при предлежании это их повторяемость. То есть каждая беременная должна знать об этом и всегда быть настороже.
- Объем кровянистых выделений различен: от интенсивных до незначительных.
- Цвет выделяющейся крови всегда алый, а кровотечение безболезненно.
Спровоцировать возникновение кровотечения способен любой незначительный фактор:
- натуживание при дефекации или во время мочеиспускания
- кашель
- половой акт или влагалищное исследование
Другим отличием предлежания плаценты является прогрессирующая анемизация женщины (см. низкий гемоглобин при беременности). Объем теряемой крови почти всегда не соответствует степени анемии, которая значительно выше. Во время повторяющихся кровянистых выделений кровь не успевает регенерировать, ее объем остается низким, что приводит к сниженному артериальному давлению, развитию ДВС-синдрома или гиповолемического шока.
Вследствие неправильного расположения плаценты, прогрессирующей анемии и сниженного объема циркулирующей крови развивается фетоплацентарная недостаточность, которая приводит к внутриутробной задержке развития плода и возникновению внутриутробной гипоксии.
Вопрос: Что значит краевое предлежание плаценты?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Анна спрашивает:
22 апреля 09:48, 2014
Что такое краевое предлежание плаценты?
МедКоллегия www.tiensmed.ru отвечает:
22 апреля 09:56, 2014
Краевое предлежание плаценты — это одна из разновидностей предлежания плаценты. При данной патологии плацента своей материнской частью располагается в нижней части матки (а не в верхних отделах, как обычно) и при этом перекрывает маточный зев, не более чем на одну треть.Беременность при боковом предлежании осложнена такими проявлениями как:
- маточное кровотечение;
- гипотония (пониженное артериальное давление);
- анемия.
Маточное кровотечение.
При краевом предлежании маточные кровотечения, как правило, бывают в третьем триместре. Они редко бывают профузными (обильными), как например, при центральном предлежании и не приводят к тяжелым последствиям. Для кровотечения при краевом предлежании характерны безболезненность, спонтанность (ему не предшествуют физические нагрузки или стресс), склонность к повторению.
Гипотония.
Снижение давления при краевом предлежании является следствием частых кровопотерь. Гипотония при беременности может стать причиной обморока, учащенного сердцебиения, головной боли.
Анемия.
Анемия – патология, при которой концентрация гемоглобина в крови составляет менее 120 грамм в литре крови. Она развивается из-за частых кровотечений и гипотонии. Сниженный уровень гемоглобина является причиной астении (слабости) при беременности, головокружения и головной боли.
Для плода краевое предлежании осложняется частым развитием гипоксии и гипотрофии.
Гипоксия.
Гипоксия плода или «кислородное голодание» обусловлено плохой циркуляцией крови в нижних сегментах матки. Поскольку содержащийся в крови гемоглобин является главным переносчиком кислорода, то на развитие гипоксии оказывает и анемия матери.
Гипоксия может быть причиной таких патологий как:
- пороки развития органов пищеварения, дыхания, сердечно-сосудистой системы;
- аплазии (врожденное отсутствие какого-то органа), гипоплазии (недоразвитие органа);
- энцефалопатии (поражение центральной нервной системы);
- внутриутробные инфекции плода.
Гипотрофия.
Гипотрофия (задержка роста и развития) является нередким последствием краевого предлежания плаценты. Развивается вследствие гипоксии и плохого кровоснабжения нижних отделов матки (так как плод испытывает нужду не только в кислороде, а и в питательных веществах, необходимых для роста и развития).
Данный вид аномалии расположения плаценты является наименее опасным, так как частота осложнений при нем ниже, чем при других вариантах предлежаний. Это обусловлено частичным (а не полным) перекрытием маточного зева, а также возможностью «миграции» плаценты.
Узнать больше на эту тему:
- Предлежание плаценты — классификация, симптомы, диагностика, принципы лечения. Роды при предлежании плаценты
- Что такое предлежание хориона и плаценты?
- Каковы причины отслоения плаценты?
- Что означает 0, 1, 2 и 3 степени зрелости плаценты?
- Как определяется степень зрелости плаценты?
- Что такое гипоплазия плаценты?
- Что означает, если плацента расположена по передней стенке?
Новый вопрос
Форма для дополнения вопроса или отзыва:
Наш сервис работает в дневное время, в рабочие часы. Но наши возможности позволяют нам качественно обработать только ограниченное количество Ваших заявок. Пожалуйста воспользуйтесь поиском ответов (База содержит более 60000 ответов). На многие вопросы уже даны ответы.
Прогноз
Прогноз для женщины достаточно серьезен. При оказании своевременной помощи опасность значительно уменьшается и большинство больных полностью выздоравливает с сохранением трудоспособности и функциональной полноценности репродуктивной системы. Летальность при П. п. постепенно снижается. Этот показатель, согласно наблюдениям Ф. П. Патуишнской (1933—1938), был равен 13%, А. Д. Аловского (1936—1945) — 3,56%, В. И. Орлова (1960—1972) — 1,5%. Для плода и новорожденного прогноз сомнителен из-за высокого процента преждевременных родов, внутриутробной гипоксии и родовой травмы. Перинатальная смертность (см.) при П. п. остается сравнительно высокой, но имеет нек-рую тенденцию к снижению. По данным К. Я. Скуя (1949— 1955), она составляла 30,1% , поданным Е. В. Соколова (1953—1969) — 18,9%.
Патологоанатомические данные
Патологоанатомические данные указывают на важную роль в развитии П. п. воспалительных изменений децидуальной оболочки и разрастания соединительной ткани. Наряду с дистрофическими процессами в матке и плаценте обнаружены также сдвиги компенсаторного характера. Результатом отделения плаценты от стенки матки с разрывом межворсинчатых пространств, в к-рых циркулирует омывающая ворсины хориона материнская кровь, является кровотечение. Отслойка плаценты от стенки матки происходит иногда во время беременности вследствие растяжения нижнего маточного сегмента, входящего постепенно в состав плодовместилища. Развитию отслойки плаценты также способствуют сокращения матки, особенно в родах, когда каждая схватка сопровождается повышением внутриматочного давления, приводящим к выпячиванию плаценты и плодных оболочек в просвет внутреннего маточного зева. Стенки нижнего маточного сегмента и шейки матки в это время смещаются кверху за счет ретракции маточной мускулатуры, еще больше нарушая прикрепление плаценты к стенке матки. Клинически П. п. проявляется гл. обр. маточными кровотечениями (см.), которые обычно начинаются без видимых причин или в связи с физической нагрузкой, нервным перенапряжением. С. И. Павлова отмечала, что значительная часть женщин указывает на предшествовавшее кровотечению половое сношение. Наиболее часто кровотечение начинается в третьем триместре беременности. Чем ниже место прикрепления плаценты, тем раньше появляется кровотечение. У большинства женщин с неполным П. п. кровотечение начинается в родах, с полным — при беременности. Кровотечение может периодически прекращаться при уменьшении интенсивности маточных сокращений и благодаря достаточно выраженным процессам тромбообразования в месте отслойки плаценты. Остановке кровотечения в родах при частичном П. п. способствует излитие околоплодных вод и интенсивное сокращение матки: плацента при схватке опускается, а предлежащая часть плода прижимает отделившуюся часть плаценты к месту отслойки и оказывает т. о. тампонирующее действие. В случаях полного П. п. кровотечение обычно прогрессирует, вследствие чего возможно развитие анемии (см.), а при массивных кровопотерях — геморрагического шока (см.).
Наиболее опасные осложнения связаны с повторным кровотечением, к-рое может усугубить уже развившиеся анемию и шок. Источником такого кровотечения бывают разрывы шейки матки, к-рая разрыхлена и значительно васкуляризирована вследствие близости плаценты. В последовом и раннем послеродовом периодах кровотечения часто возникают также в связи с недостаточной сократительной способностью матки в области плацентарной площадки (см.), нарушением отслойки плаценты от стенки матки в результате патол, изменений и с меньшей толщиной децидуальной оболочки в нижних сегментах матки, вплоть до развития истинного приращения плаценты (см. Гипотонические кровотечения, Роды). П.п. способствует развитию эмболии околоплодными водами, к-рая сопровождается кровотечением в результате снижения коагуляционных свойств крови, острым фибринолизом (см.). Редко бывают случаи воздушной эмболии (см.), заканчивающиеся внезапной смертью женщины. Развитию септических осложнений в послеродовом периоде способствуют близость плацентарной площадки к влагалищу, усиленные процессы тромбообразования в этой области, частые влагалищные исследования и оперативные вмешательства, явления анемии у родильниц. Отслойка части плаценты от стенки матки, потеря крови у плода приводят к его гипоксии (см. Асфиксия плода и новорожденного). Характерным для П. п. является высокое расположение предлежащей головки плода над входом в таз, во многих случаях наблюдается тазовое предлежание или неправильное положение плода. По данным Е. В. Соколова, головное предлежание плода встречается в 66,17% случаев П. п., тазовое — в 8,15%, поперечное положение плода — в 13,82%, косое — в 11,86%.
Описание
Плацента является частью женского организма, благодаря которому возможно нормальное течение беременности. От правильности ее функционирования и строения зависит благополучное вынашивание ребенка и своевременные роды. При неправильном расположении данного органа диагностируют патологическое предлежание плаценты.
Структура и функции
Строение плаценты напоминает ворсистое полотно. Внутри каждой ворсинки находятся кровяные сосуды. С каждым днем беременности растет численность ворсинок, расширяется сосудистая сетка. Плод связан с плацентой пуповиной, с помощью которой и происходит взаимообмен веществ между организмом матери и ребенка.
Плацентарная прослойка формируется с наступлением беременности и считается полностью сформированной на сроке 16 недель. Она выполняет функции:
- обеспечивает организм плода необходимыми полезными веществами, кислородом;
- выводит продукты обмена;
- вырабатывает гормоны, необходимые для нормального развития, роста плода, благополучного течения беременности.
Поэтому предлежание плаценты и роды тесно связаны между собой. Патология может способствовать не только ухудшению состояния плода, но и стать причиной осложнений при родах.
Виды предлежания плаценты
В зависимости от локации различают:
- Низкое предлежание. Нижний край органа располагается менее чем в 6 см от выхода из матки. Диагноз, установленный в период второго триместра, не является окончательным. Так как к началу третьего триместра плацента, как правило, занимает правильное место за счет растяжения и вытягивания тканей вверх.
- Собственно предлежание плаценты. Диагноз означает, что орган фактически расположен на пути выхода ребенка из таза матери.
Виды предлежания плаценты различают в зависимости от локации. Существует:
- полное (центральное) предлежание плаценты. Орган полностью преграждает путь к выходу из матки. Находясь в нижней части дна, она перекрывает внутреннее отверстие;
- частичное. Ткань плаценты не полностью закрывает выход. Различают краевое (треть внутреннего отверстия закрыто плацентарной тканью) и боковое (2/3 выхода перекрыто) предлежание плаценты.
Диагностировать патологию и определить ее вид можно на УЗИ.
Причины предлежания плаценты
Основным фактором, способствующим развитию патологии, является структурное изменение внутренней стенки матки.
Существуют следующие причины предлежания плаценты:
- Воспалительные процессы женских половых органов, в частности матки (изменение структуры ткани в результате аборта, медицинского выскабливания, наличие половых инфекций, врожденных аномалий строения, приобретенных дефектов вследствие хирургического вмешательства, роста доброкачественных опухолей).
- Заболевания сердечно-сосудистой системы, застойные явления в малом тазу, нарушенное кровообращение приводят к тому, что разные участки стенок матки функционируют неодинаково.
- Вторые роды. По статистике повторнородящие сталкиваются с предлежанием плаценты чаще тех, кто рожает впервые. К моменту вторых родов у женщины может накопиться список гинекологических заболеваний, что усложняет течение последующей беременности.
Причиной патологии может стать слишком низкое прикрепление плодного яйца.
Предлежание плаценты и роды
Если диагноз подтверждается в третьем триместре, имеет место полное предлежание плаценты, то, как правило, на 38 неделе беременности планируют проведение кесарева сечения. На более раннем сроке операция проводится при наличии обильного кровотечения, повторяющихся кровопотерь с развитием анемии, гипотонии, ухудшением состояния матери и плода.
Как ведут и родоразрешают беременных
При подтвержденном предлежании плаценты лечение зависит от многих обстоятельств. В первую очередь учитывается срок беременности, когда возникло кровотечение, его интенсивность, объем кровопотери, общее состояние беременной и готовность родовых путей.
Если предлежание хориона было установлено в первые 16 недель, кровянистые выделения отсутствуют и не страдает общее состояние женщины, то ее ведут амбулаторно, предварительно объяснив риски и дав необходимые рекомендации (половой покой, ограничение физических нагрузок, запрет приема ванн, посещения бань и саун).
По достижению 24 недель беременную госпитализируют в стационар, где проводится профилактическая терапия. Также госпитализации подлежат все женщины с кровотечением независимо от его интенсивности и срока беременности. Лечение описываемой акушерской патологии включает:
- лечебно-охранительный режим;
- лечение фетоплацентарной недостаточности;
- терапия малокровия;
- токолиз (предупреждение сокращений матки).
Лечебно-охранительный режим включает:
- назначение седативных препаратов (настойка пиона, пустырника или валерианы)
- максимальное ограничение физической активности (постельный режим).
- Терапия фетоплацентарной недостаточности предупреждает задержку развития плода и заключается в назначении: антиагрегантов для улучшения реологических качеств крови (трентал, курантил)
- витамины (фолиевая кислота, витамины С и Е)
- актовегин, кокарбоксилазу
- эссенциале-форте и другие метаболические препараты
- в обязательном порядке показан прием препаратов железа для повышения гемоглобина (сорбифер-дурулес, тардиферон и прочие).
Токолитическая терапия проводится не только в случае имеющейся угрозы прерывания беременности или угрожающих преждевременных родов, но и с целью профилактики, показаны:
- спазмолитики (но-шпа, магне-В6, сернокислая магнезия)
- токолитики (гинипрал, партусистен), которые вводятся внутривенно капельно.
- в случае угрожающих или начинающихся преждевременных родов обязательно проводится профилактика дыхательных расстройств кортикостероидами (дексаметазон, гидрокортизон) продолжительностью 2 – 3 дня.
Если возникло кровотечение, интенсивность которого угрожает жизни женщины, независимо от срока гестации и состояния плода (мертвый или нежизнеспособный) проводится абдоминальное родоразрешение.
Что делать и как родоразрешать при предлежании хориона? этот вопрос врачи ставят по достижению срока 37 – 38 недель. Если имеется боковое или краевое предлежание и отсутствует кровотечение, то в данном случае тактика выжидательная (начало самостоятельных родов). При раскрытии шейки матки на 3 сантиметра производится амниотомия с профилактической целью.
При возникновении кровотечения до начала регулярных схваток и наличии мягкой и растяжимой шейки матки так же производится амниотомия. При этом головка малыша опускается и прижимается ко входу в малый таз, и, соответственно, прижимает отслоившиеся дольки плаценты, что вызывает остановку кровотечения. Если амниотомия не произвела эффекта женщину родоразрешают абдоминальным путем.
Кесарево сечение планово проводится тем беременным, у которых диагностировано полное предлежание, или при наличии неполного предлежания и сопутствующей патологии (неправильное положение плода, предлежит тазовый конец, возраст, рубец на матке, другое). Причем, техника операции зависит от того, на какой стенке расположена плацента. Если плацента локализуются по передней стенке, проводится корпоральное кесарево сечение.
Диагностика предлежания плаценты
Началом диагностики низкого расположения плаценты зачастую становятся жалобы беременной женщины на наличие кровотечений. Их частотность и период возникновения напрямую зависят от расположения плаценты. Это может возникнуть как на ранних сроках, так уже на 12-13 или 14-15 неделях.
В первую очередь после поступления жалоб надо исключить другие возможные их причины с помощью осмотра. Таким образом, можно выявить наличия травмы матки или же патологии ее шейки.
Влагалищный осмотр также позволяет определить некоторые признаки неправильного расположения плаценты
При этом его необходимо проводить как можно более бережно и осторожно, чтобы не навредить женщине и не спровоцировать возможное возникновение очередного кровотечения
На сегодня наиболее эффективным и информативным обследованием данной патологии является ультразвуковое исследование. Оно не только подтверждает сам факт наличия проблемы, но и дает четкую информацию о том, каким образом расположена плацента, какое у нее строение, в также величина. С помощью УЗИ можно выявить уровень ее отслоения, и оценить перемещение по стенке матки.
Основным критерием, на который надо обратить внимание при обследовании, является расстояние от края плаценты до зоны внутреннего зева. На 28-40 недели свидетельствует о патологии расстояние менее 5 сантиметров
До 27 недели вывод делают по соотношению величины этого показателя к голове плода.
Если была обнаружена патология расположения плаценты, очень важно проводить исследование в динамике с целью выявления ее возможной миграции. Для этого УЗИ проводят на 16 или 17 недели, в период с 24 по 26 и с 34 по 36 недели
Для лучшего осмотра проводится исследование при наполнении мочевого пузыря в среднем размере. Этот метод диагностики также позволяет обнаружить некоторые другие проблемы, такие как скопление крови в виде гематомы.
Роды при неполном предлежании плаценты
При частичном предлежании, если беременность доношена и отсутствует кровотечение, возможно естественное родоразрешение. Когда матка раскроется на 5-6 см, гинеколог сможет точно определить расположение плаценты и принять решение о ходе проведения родов. В том случае, если ход родового процесса осложняется кровотечением или неправильным положением плода возможно оперативное вмешательство.
Стоит отметить, что даже после родов риск развития кровотечения сохраняется из-за снижения сократительной способности нижнего сегмента матки, а также из-за гипотонии и анемии. Именно из-за риска возникновения кровотечения женщина после родов должна находиться под наблюдением специалистов.
В редких случаях, когда кровотечение не удается остановить, для сохранения жизни женщины, принимается решение об удалении матки, но как правило, при боковом или краевом предлежании этого не случается.
При своевременном оказании необходимой помощи у большинства женщин после родов сохраняется репродуктивная система и роженица достаточно быстро возвращается к нормальной жизни.
Отметим, что профилактикой предлежания плаценты является уменьшение числа абортов, лечение воспалительных процессов полости матки на ранних сроках, лечение гормональных нарушений.
Какие меры предосторожности стоит соблюдать беременным с частичным предлежанием плаценты
Предлежание плаценты – это серьезное осложнение беременности, которое может привести к потере ребенка и отразиться на здоровье беременной
Именно поэтому необходимо соблюдать некоторые меры предосторожности, чтобы выносить и родить здорового малыша без риска для здоровья

Беременным с диагнозом «неполное предлежание плаценты» стоит избегать физических нагрузок, стрессовых ситуаций, тщательно соблюдать режим и диету. В случае возникновения кровотечения, следует немедленно обратиться в больницу. Не стоит пренебрегать плановыми визитами к врачу и необходимыми исследованиями.
Также стоит заранее найти родственника, который сможет при необходимости сдать кровь для вас.
Стоит помнить, что с частичным предлежанием плаценты выносить здорового ребенка возможно, главное тщательно следить за здоровьем беременной и малыша, неукоснительно соблюдать все рекомендации лечащего врача.
После родов женщине стоит больше отдыхать, не стоит перенапрягаться, нужно правильное питание и прогулки на свежем воздухе, помните, для полного восстановления организма необходимо определенное время. Также не стоит забывать о плановом посещении гинеколога, это поможет снизить риск возникновения повторных кровотечений, и будет способствовать скорейшему выздоровлению.
Советуем почитать: Откуда пошло мнение, что беременным нельзя ходить в церковь, и как обстоят дела на самом деле
Неполное предлежание плаценты — раскрываем секреты про беременность на Pitanie4Zdravie.ru
Беременность делает женщину по-настоящему прекрасной. Но во время беременности возникает много вопросов, на которые необходимо найти ответ. Специально для вас, в разделе «Беременность от А до Я», мы публикуем интересные и полезные статьи о беременности, чтобы это чудесное время для вас было как можно более «безпроблемным» и радостным.
Так же вы можете найти здесь основные признаки беременности, как развивается плод ребенка на разных сроках беременности, понять что можно и что нельзя на разных сроках беременности. Узнаете больше о влиянии различных продуктов, витаминах (например, о влиянии фолиевой кислоты) на беременность.