Симптомы и лабораторные признаки сахарного диабета: предупрежден
Содержание:
- Сахарный диабет 2 типа — Что это такое?
- Медикаментозное лечение сахарного диабета 2 типа: препараты, снижающие сахар
- Почему так хочется пить?
- Борьба с диабетом
- Осложнения
- Диагностика
- Диета при сахарном диабете 2 типа
- Лечение
- Что вызывает диабет 2 типа? Причины развития диабета
- Причины сахарного диабета 2 типа
- Типы болезни
- Описание
Сахарный диабет 2 типа — Что это такое?
Инсулин вырабатывают специальные клетки поджелудочной желез (эндокринные бета-клетки). При диабете 1-го типа наблюдается абсолютное снижение инсулина, т.е. он вообще не синтезируется.
Поэтому работа по «перекачиванию» сахара внутрь клетки не выполняется в полном объеме. Лишний сахар остается в крови. А так как организмом ничего «лишнего» в обмене веществ не предусмотрено, избыток глюкозы начинает «засахаривать» белковые структуры, такие как внутренние оболочки сосудов и нервная ткань, что плохо сказывается на их функционировании.
Это «засахаривание» (или по-научному – гликирование) является главным фактором развития осложнений.
В основе диабета 2-й разновидности лежит нарушенная чувствительность тканей к инсулину. Даже при его высоком уровне, наблюдаемом в начале заболевания, наблюдается гипергликемия. Как правило, это связано с дефектами клеточных рецепторов. Обычно данное состояние наблюдается при ожирении или генетических дефектах.
Со временем происходит функциональное истощение поджелудочной железы, которая не может долго вырабатывать гормоны. На этой стадии 2-й тип диабета переходит в инсулинпотребный подтип, т.е. таблетированными препаратами снизить глюкозный уровень уже невозможно. В этих случаях требуется регулярное введение инсулина как лекарства.
Медикаментозное лечение сахарного диабета 2 типа: препараты, снижающие сахар
Современная фармакотерапия сахарного диабета 2 предлагает много различных препаратов, снижающих сахар. Назначение лекарственных средств проводят, ориентируясь на лабораторные показатели и общее состояние больного. Учитывают степень тяжести заболевания и присутствие осложнений.
Группы лекарственных препаратов, назначающиеся больному СД 2 типа для понижения уровня сахара (глюкозы) в крови:
1.Производные сульфонилмочевины – имеют двойное действие: снижают невосприимчивость клеток к инсулину и усиливают его секрецию.
В некоторых случаях могут резко снижать уровень сахара в крови.Назначают прием препаратов: глимеперид, хлорпропамид и глибенкламид и др.
2. Биагуниды. Увеличивают восприимчивость тканей мышц, печени и жировой клетчатки к инсулину.
Снижают вес, нормализуется липидограмма и вязкость крови.Назначают препарат Метформин, но он вызывает побочные действия, расстройства желудка и кишечника, а также лактацидоз.
3. Производные тиазолидинона снижают уровень глюкозы, повышая чувствительность рецепторов клеток и нормализуют липидограмму. Назначают прием препаратов: росиглитазон и троглитазон.
4. Инкретины улучшают функцию бета-клеток поджелудочной и секрецию инсулина, угнетают выделение глюкагона.Назначают прием препарата: глюкагоноподобный пептид-1.
5. Ингибиторы дипептидилпептидиазы 4 улучшают глюказависимое выделение инсулина путем повышения восприимчивости бета-клеток поджелудочной к поступлению в кровь глюкозы.Назначают прием препаратов – вилдаглиптин и ситаглиптин.
6. Ингибиторы альфа-глюкозидаз нарушают процессы всасывания углеводов в кишечнике, снижают концентрацию сахара и потребность в инъекциях.Назначают прием препаратов миглитол и акарбоза.
ВАЖНО!
Препараты, снижающие уровень сахара в крови, назначаются исключительно лечащим врачом, поскольку самолечение в данной ситуации опасно для жизни. Список препаратов носит исключительно ознакомительный характер.. Комбинированная терапия предусматривает назначение 2-х или более лекарств одновременно
Этот вид дает меньше побочных действий, чем прием одного лекарственного средства в большой дозировке
Комбинированная терапия предусматривает назначение 2-х или более лекарств одновременно. Этот вид дает меньше побочных действий, чем прием одного лекарственного средства в большой дозировке.
Современные методы лечения сахарного диабета 2 типа
Современное лечение сахарного диабета 2 типа предполагает достижение врачами следующих целей:
- стимулировать выработку инсулина;
- снизить невосприимчивость (резистентность) тканей к инсулину;
- снизить скорость синтеза соединений углеводов и замедлить процесс ее всасывания через кишечную стенку;
- скорректировать дисбаланс фракций липидов в кровяном русле.
Поначалу используют только 1 препарат. Впоследствии комбинируют прием нескольких. При прогрессировании недуга, плохом состоянии больного и неэффективности предыдущих лекарственных средств назначают инсулинотерапию.
Физиотерапия и озонотерапия
Озонотерапия занимает достойное место в рейтинге лечений, поскольку доказано участие и положительное влияние озона на организм:
- увеличивает проницаемость клеточных мембран, что усиливает поступление в ткани углеводов и устраняет недостаток энергии, уменьшая при этом белковый распад;
- активизирует обмен глюкозы в красных кровяных тельцах (эритроцитах), что позволяет увеличить насыщенность тканей кислородом;
- укрепляет сосудистую стенку;
- особенно эффективен при ишемической болезни сердца и атеросклерозе у пожилых пациентов.
Но, есть и минусы у озонотерапии: она способна подавлять иммунитет пациента, что может провоцировать развитие хронических инфекций и гнойничковое поражение кожи.
Курс лечения составляет до 14 процедур, предусматривающих внутривенное введение физиологического раствора, подвергшегося озонированию. Также применяют клизмы ознокислородной смесью.
В качестве физиопроцедур при диабете применяют такие:
- электрофорез;
- магнитотерапию;
- иглоукалывание;
- гидротерапию;
- лечебную физкультуру.
Почему так хочется пить?
Характерные симптомы сахарного диабета, вне зависимости от формы и типа, можно представить в следующем виде:
- Сухость слизистых ротовой полости;
-
Жажда, которую практически нельзя утолить, связанная с обезвоживанием организма;
- Избыточное образование мочи и выделение ее почками (полиурия), что и приводит к обезвоживанию;
- Возрастание концентрации глюкозы в сыворотке крови (гипергликемия), обусловленное подавлением утилизации сахара периферическими тканями из-за дефицита инсулина;
- Появление сахара в моче (глюкозурия) и кетоновых тел (кетонурия), которые в норме присутствуют в ничтожно малых количествах, но при сахарном диабете усиленно вырабатываются печенью, а при выведении из организма обнаруживаются в моче;
- Повышенное содержание в плазме крови (помимо глюкозы) мочевины и ионов натрия (Na+);
- Снижение веса, что в случае декомпенсации заболевания является характерной чертой катаболического синдрома, который развивается вследствие распада гликогена, липолиза (мобилизация жиров), катаболизма и глюконеогенеза (трансформация в глюкозу) белков;
- Нарушение показателей липидного спектра, увеличение общего холестерина за счет фракции липопротеидов низкой плотности, НЭЖК (неэстерифицированные жирные кислоты), триглицеридов. Возрастающее содержание липидов начинает активно направляться в печень и там усиленно окисляться, что приводит к излишнему образованию кетоновых тел (ацетон + β-оксимасляная кислота + ацетоуксусная кислота) и дальнейшему поступлению их в кровь (гиперкетононемия). Избыточная концентрация кетоновых тел грозит опасным состоянием, называемым диабетическим кетоацидозом.
Таким образом, общие признаки диабета могут быть характерны для любой формы болезни, однако, чтобы не запутать читателя, все же следует отметить черты, присущие именно тому или иному типу.
Сахарный диабет I типа – «привилегия» молодых
ИЗСД отличается острым (недели или месяцы) началом. Признаки сахарного диабета I типа ярко выражены и проявляются типичной для данного заболевания клинической симптоматикой:
- Резкое падение веса;
- Неестественная жажда, человек просто не может напиться, хотя и пытается сделать это (полидипсия);
- Большое количество выделяемой мочи (полиурия);
- Значительное превышение концентрации глюкозы и кетоновых тел в сыворотке крови (кетоацидоз). В начальной стадии, когда больной еще может не знать о своих проблемах, вполне вероятно развитие диабетической (кетоацидотической, гипергликемической) комы – состояния, крайне опасного для жизни, поэтому инсулинотерапия назначается как можно раньше (лишь только будет заподозрен диабет).
В большинстве случаев после применения инсулина обменные процессы компенсируются, потребность организме в инсулине резко идет на спад, наступает временное «выздоровление». Однако это непродолжительное состояние ремиссии не должно расслаблять ни больного, ни врача, поскольку через какой-то промежуток времени болезнь вновь напомнит о себе. Потребность в инсулине по мере возрастания продолжительности болезни, может увеличиваться, но, в основном, при отсутствии кетоацидоза, не будет превышать 0,8-1,0 ЕД/кг.
Признаки, указывающие на развитие поздних осложнений диабета (ретинопатия, нефропатия), могут появиться лет через 5-10. К основным причинам летального исхода ИЗСД относят:
- Терминальную почечную недостаточность, которая является следствием диабетического гломерулосклероза;
- Сердечно-сосудистые нарушения, как осложнения основного заболевания, которые случаются несколько реже почечных.
Болезнь или возрастные изменения? (диабет II типа)
ИНЗСД развивается в течение многих месяцев и даже лет. Возникающие проблемы, человек несет к различным специалистам (дерматолог, гинеколог, невролог…). Пациент и не подозревает, что разные на его взгляд болезни: фурункулез, кожный зуд, грибковые поражения, боль в нижних конечностях – признаки сахарного диабета II типа. Нередко ИНЗСД обнаруживается по чистой случайности (ежегодная диспансеризация) или по причине нарушений, которые сами больные относят к возрастным изменениям: «упало зрение», «с почками что-то не то», «ноги совсем не слушаются»… . Пациенты привыкают к своему состоянию, а сахарный диабет продолжает потихоньку развиваться, поражая все системы, а в первую очередь – сосуды, пока человек не «свалится» от инсульта или инфаркта.
ИНЗСД отличается стабильным медленным течением, как правило, не проявляя склонности к кетоацидозу.
Главной причиной смерти у пациентов с ИНЗСД признана сердечно-сосудистая патология, ставшая следствием диабета. Как правило, это инфаркт или инсульт.
Борьба с диабетом
Диагностика
Даже наличие нескольких симптомов не может указать на наличие у человека сахарного диабета. Точно диагностировать болезнь можно только при проведении анализов.
Чтобы выявить скрытую форму сахарного диабета и толерантность к глюкозе, врач назначает тест с нагрузкой. При этом у пациента делают несколько заборов крови: сначала натощак, затем после приема сладкого сиропа. Если уровень сахара после приема глюкозы поднимается выше 11 ммоль/л, ставится диагноз сахарный диабет.
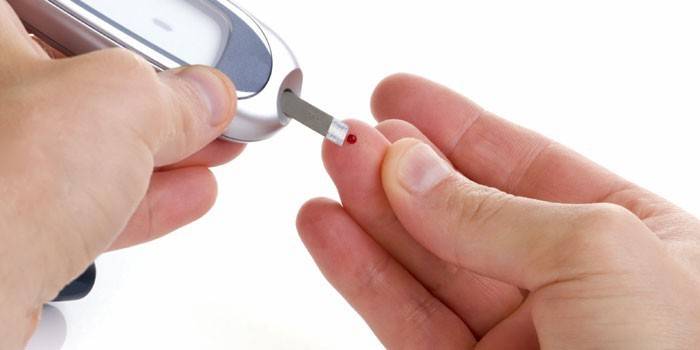
Глюкометр.
В моче в норме сахар не должен присутствовать. Наличие сахара может стать признаком диабета, если анализ проводится впервые или же признаком того, что лечение проводится неэффективно (при повторной сдачи анализа).
Диета
Одной из главной составляющей лечения является назначение диеты. Больным рекомендуется питаться часто, но небольшими порциями, для того чтобы равномерно распределить поступление углеводов. Исключают из рациона быстрые углеводы (сладкие продукты, мучные изделия, белый хлеб).
Продукты, содержащие большое количество клетчатки может замедлять повышение сахара в крови. Диета исключает или снижает потребление жирной пищи.
Снижение веса
Больным рекомендуется сбросить лишний вес. Для этого в зависимости от состояния больных, назначаются физические нагрузки. Физическая активность может повышать чувствительность к инсулину. Физические упражнения больные должны проводить регулярно, для того чтобы предотвратить резких скачков уровня сахара.
Сахаропонижающие препараты
Если диета и физические нагрузки не приносят результатов, пациентов переводят на таблетированные формы сахаропонижающих лекарственных средств. Сахаропонижающие препараты в своем составе инсулин не содержат. Они активизируют выработку поджелудочной железой инсулина. Все препараты по своему действию делятся на несколько групп:
- препараты, которые восстанавливают чувствительность мембран клеток к инсулину;
- препараты, которые изменяют всасываемость глюкозы в кишечнике;
- препараты, которые провоцируют поджелудочную железу увеличивать секрецию инсулина и повышают его активность.
Средства для борьбы с диабетом.
Диета, физические нагрузки и сахаропонижающие препараты могут значительно улучшить состояние пациентов. Все эти составляющие лечения очень важны. При несоблюдении одного из них сахарный диабет переходит в хроническую форму.
При неэффективности таблеток, назначают введение инсулина. Коррекция уровня сахара при помощи инсулина может значительно снизить риск осложнений.
Назначение инсулина может носить временный характер. Его могут назначать во время ухудшения состояния больного, при хирургических вмешательствах или при декомпенсированном состоянии больного.
Осложнения
Пациенты, страдающие диабетом, подвергаются риску острого осложнения, гиперосмолярной гипергликемической комы, которая возникает, когда концентрация глюкозы в крови становится особенно высокой, обычно в результате инфекций или использования определенных лекарств (включая кортизоны).
Более того, это осложнение возникает при наличии обезвоживания, особенно у здоровых людей. Это возникает из-за высокого диуреза, вызванного гипергликемией, не адекватно компенсируемого пероральным приемом воды. Состояние требует немедленного вмешательства врачей.
Симптомы:
- обезвоживание;
- низкое кровяное давление;
- умственная путаница;
- конвульсии.
Наиболее распространенные осложнения возникают медленнее, постепенно, проявляясь во всей тяжести часто спустя годы после постановки диагноза. Чем больше пациент способен поддерживать уровень глюкозы в пределах нормальных значений, тем меньше вероятность возникновения осложнений диабета.
Высокий уровень глюкозы в крови может вызвать сужение кровеносных сосудов с последующим уменьшением кровоснабжения различных органов; поэтому хронические осложнения могут касаться различных органов и систем:
- артерии как малого, так и крупного размера (микро- и диабетическая макроангиопатия);
- периферическая нервная система, то есть нервы (диабетическая нейропатия);
- глаз (диабетическая ретинопатия);
- почка (диабетическая нефропатия);
- сердце;
- головной мозг;
- ноги и кожу.
Кроме того, гипергликемия имеет тенденцию увеличивать концентрацию жиров в крови, способствуя развитию атеросклероза, состояния, которое встречается у диабетиков в 2-6 раз чаще, чем у здорового населения, и которое имеет тенденцию появляться в более молодом возрасте.
Атеросклероз является важным фактором риска сердечно-сосудистых заболеваний и как таковой может предрасполагать к:
- инфаркту миокарда;
- инсульту.
Важно подчеркнуть, что пациенты с диабетом могут испытать сердечный приступ, не испытывая характерной боли в груди, поскольку нервы, которые несут болезненную чувствительность сердца, могут быть повреждены этой болезнью; поэтому им следует обратить внимание на следующие симптомы, которые могут указывать на «тихий» сердечный приступ:
- тяжесть в груди;
- покалывание в левой руке;
- изжога.
Плохое кровообращение в подкожных сосудах также является причиной язв и кожных инфекций с плохой склонностью к заживлению. Части тела, наиболее подверженные этим типам травм, — это ноги и ступни (так называемая диабетическая стопа, патогенез которой также способствует повреждению нервов ноги, вызванному гипергликемией).
Травмы сетчатки могут привести к помутнению зрения вплоть до потери зрения, поэтому больные диабетом должны проходить проверку зрения каждый год. Терапия состоит из лазерного лечения, которое может исправить повреждение сосудов сетчатки.
Также из-за повреждения сосудов почки больного сахарным диабетом 2-го типа могут быть повреждены вплоть до почечной недостаточности. Первоначальным признаком почечной недостаточности является наличие в моче белков (альбумина), которые обычно отсутствуют у здоровых людей.
В случае повреждения нервов симптомы могут быть множественными и разнообразными, начиная от небольших изменений чувствительности до слабости всей конечности. Повреждение нервов ноги делает пациента более восприимчивым к повторным травмам, так как изменяются проприоцептивная и чувствительная к давлению чувствительность, предрасполагающая, среди прочего, к возникновению диабетической стопы.
Также из-за повреждения нерва, а также сосудистых осложнений многие мужчины с диабетом могут страдать от эректильной дисфункции.
Наконец, пациенты с диабетом более подвержены бактериальным и грибковым инфекциям (очень часто встречаются при кандидозе), особенно на коже, так как избыток глюкозы препятствует способности лейкоцитов реагировать на чужеродные агенты.
Диагностика
Основная диагностика направлена на выявление гипергликемии у пациентов с типичными симптомами второго типа болезни. Для постановки диагноза проводят тест на определение уровня гликемии натощак.
Сахарный диабет 2 типа
Тест показан в следующих случаях:
- у всех людей в возрасте старше 45 лет;
- при избыточном весе – ИМТ от 25 кг/м2;
- малоподвижный образ жизни;
- наследственная предрасположенность;
- женщинам, родившим детей весом от 4 и более кг;
- артериальная гипертензия – более 140/90 мм;
- уровень ЛПВП более 0,9 ммоль/л и/или уровень триглицеридов выше 2,8 ммоль на литр;
- нарушение способности усваивать глюкозу;
- сердечно-сосудистые заболевания;
- синдром поликистозных яичников.
Критерии диагностики сахарного диабета:
| Глюкоза цельной крови, ммоль/л | Глюкоза плазмы крови, ммоль/л | ||||
| венозная | капиллярная | венозная | капиллярная | ||
| Сахарный диабет | натощак | более 6,1 | более 6,1 | более 7,0 | более 7,0 |
| более 10,0 | более 11,1 | более 11,1 | более 12,2 | ||
| Нарушение способности усваивать глюкозу | натощак | менее 6,1 | менее 6,1 | менее 7,0 | менее 7,0 |
| через 2 часа | более 6,7; менее 10,0 | более 7,8; менее 11,1 | более 7,8; менее 11,1 | более 8,9; менее 12,2 | |
| Нарушенная гликемия натощак | натощак | более 5,6; менее 6,1 | более 5,6; менее 6,1 | более 6,1; менее 7,0 | более 6,1; менее 7,0 |
| через 2 часа | менее 6,7 | менее 7,8 | менее 7,8 | менее 8,9 |
Диета при сахарном диабете 2 типа
Лечебное питание — важная составляющая восстановления нарушенного обмена глюкозы
Чтобы контролировать диабет, важно прекратить есть продукты, которые быстро и сильно повышают сахар в крови: выпечку, сладости, каши быстрого приготовления, белый рис, некоторые фрукты, финики и жирные продукты. Под запретом пиво, квас, лимонад, фруктовые соки
В разумных количествах можно есть ржаной хлеб и изделия из муки грубого помола, картофель, свеклу, морковь, зеленый горошек, изюм, ананас, банан, дыню, абрикосы, киви.
В рацион стоит включать кабачки, капусту, огурцы, помидоры, зеленый салат, большинство фруктов и ягод, нежирные молочные продукты, отварные или приготовленное на пару мясо и рыбу.
Важно придерживаться дробного питания (5-6 раз в день) и низкоуглеводной диеты
Лечение
Лечение сахарного диабета 2 типа имеет комплексный характер, оно включает терапию для устранения гипергликемии, специальную диетотерапию, физическую активность, профилактику, а также терапию поздних осложнений болезни, в первую очередь атеросклероза.
Препараты для снижения концентрации глюкозы в крови:
- Препараты, снижающие инсулинорезистентность. Это метформин, а также тиазолидиндионы, метформин – препарат первого выбора. Такие лекарственные средства подавляют процесс снижения выработки глюкозы печенью, уменьшают инсулинорезистентность, активизируют анаэробный гликолиз, понижают всасывание глюкозы в тонком кишечнике.
- Препараты, которые усиливают секрецию инсулина. В группу входят производные сульфонилмочевины и глиниды. Используются для снижения уровня глюкозы в крови после еды.
- Препараты, которые снижают всасывание глюкозы. К этой группе относятся акарбоза и гуаровая смола. Замедляют процессы ферментирования и абсорбции углеводов, снижает скорость резорбции.
- Инсулины и их аналоги. Поддерживают компенсацию углеводного обмена на нормальном уровне или близком к нормальному уровню.

Сахарный диабет 2 типа
Диета при диабете
Диета для диабетика 2 типа основывается на ограничении потребления углеводной пищи. Рацион больного делит все углеводы на «легкие» и «тяжелые», первые быстро всасываются в кишечнике и быстро повышают сахар в крови до высокого уровня, к ним относятся глюкоза и фруктоза. Вторые усваиваются медленно и незначительно поднимают показатели сахара в крови, к ним относятся клетчатка и крахмал.
Важную роль играет меню для диабетика 2 типа с ожирением, в таком случае питание преследует не только основную цель – пониженный прием углеводов, которые превратятся в сахар, но также основывается на возможности избавиться от лишнего веса, который спровоцировал развитие болезни.
Питание при диабете 2 типа запрещает употреблении продуктов с высоким содержанием глюкозы:
- сахарный песок;
- кондитерские изделия – конфеты, шоколад, пирожные, печенье и так далее;
- варенье и мед;
- хлебобулочные изделия из белой муки;
- манная крупа;
- макаронные изделия;
- виноград и бананы.
Примерная диета разрешает употреблять в ограниченном количестве продукты, в которых содержится крахмал и клетчатка:
- черный хлеб;
- картофель;
- зерновая фасоль;
- все крупы, кроме манной;
- зеленый горох.
Практически без ограничений разрешается кушать следующие продукты:
- все виды мяса и рыбы;
- яйца;
- несладкие молочные продукты;
- овощи;
- грибы;
- фрукты.
Меню
Основой диеты для пациентов с сахарным диабетом 2 типа после лечения медикаментозными препаратами становится Стол №8, он строже обычной диеты, но придерживаться его нужно не постоянно, только в целях профилактики ухудшения болезни.
Примерное меню на день при диете №8:
- Завтрак – творог и яблоко или вареные яйца, или запеченные шампиньоны.
- Второй завтрак – фрукт или йогурт.
- Обед – вегетарианский борщ или борщ с курицей, свекольный салат.
- Полдник – стакан кефира.
- Ужин – тушеные кабачки с печенью.

Сахарный диабет 2 типа
На самом деле диета при диабете 2 типа может быть довольно разнообразной и включать вкусные блюда, но при этом пищу разрешается только варить, готовить на пару, тушить, жареные блюда запрещаются. Не рекомендуется также употреблять жирную, острую, консервированную и чрезмерно соленую пищу.
Пациент должен знать не только как питаться при диабете 2 типа, но и о необходимости физических нагрузок как одной из составляющих лечения. Уровень физической активности подбирается индивидуально, она должна быть умеренной, но как минимум трижды в неделю по 30-50 минут. Такие меры позволят снизить концентрацию глюкозы в крови и предотвратить дальнейшее развитие диабета.
Читайте так же:
Что вызывает диабет 2 типа? Причины развития диабета
- Возраст. Риск диабета увеличивается с возрастом. В зоне риска: люди европеоидной расы старше 40 лет, люди южноазиатского происхождения и афро-карибского или африканского происхождения старше 25 лет. У них диабет 2 типа развивается в два-четыре раза чаще.
- Наследственность. При наличии диабета 2 типа, у родителей, братьев, сестер или ребенка, риски заболеть повышаются в два-шесть раз.
- Масса тела. Вы в зоне риска диабета 2 типа, если у вас избыточный вес, особенно при отложениях жира вокруг талии.
Другие факторы, которые могут повлиять на риск диабета 2 типа:
- Уровень АД. Вы больше подвержены риску при высоком кровяном давлении.
- Уровень холестерина и триглицеридов. Повышает риск диабета повышенное содержание ЛПВП (<35 мг/дл) и триглицеридов (>250 мг/дл).
- Курение. Курение связано с повышенным риском диабета 2 типа, а также увеличивает риск других заболеваний, таких как ССЗ и рак.
- Алкоголь. Употребление слишком большого количества алкоголя увеличивает риск диабета 2 типа, заболеваний печени и поджелудочной железы, сердца и некоторых видов рака.
- Сон. Ученые установили, что повышают риски диабета нарушения сна: недостаток сна или слишком длительный сон.
- Сидячий образ жизни. О сидячем образе жизни говорят, когда человек проводит длительные периоды времени сидя. Недостаточная подвижность приводит к развитию гиподинамии (атрофии мышц и уменьшению их массы), как следствие – ожирению, метаболического синдрома и ССЗ. При сокращении мышц повышается содержание липопротеинлипазы – фермента, который сжигает жир и уменьшает жировые отложения.

Рецепторы инсулина
Причины сахарного диабета 2 типа
Поджелудочная железа (крупная железа позади желудка) вырабатывает гормон инсулин, который переносит глюкозу из кровотока в клетки, где она преобразуется в энергию. Диабет 2 типа возникает, когда поджелудочная железа не вырабатывает достаточно инсулина, либо клетки организма становятся к нему невосприимчивы (резистентность к инсулину). Имеется несколько причин, по которым при диабете 2 типа поджелудочная железа не производит достаточно инсулина. Они рассмотрены ниже.
Факторы риска для диабета 2 типа
У вас больше шансов заболеть сахарным диабетом 2 типа, если:
- вы старше 40 лет;
- у вас есть родственник, болеющий диабетом;
- вы родом из региона, где распространен диабет (Южная Азия и др.);
- у вас лишний вес или ожирение
Риск развития диабета 2 типа увеличивается с возрастом. Это происходит потому, что с возрастом люди склонны набирать вес и снижать физическую активность. Поддержание нормального веса с помощью здорового, сбалансированного питания и регулярных физических упражнений, является неотъемлемой частью профилактики и лечения сахарного диабета.
Диабет 2 типа часто развивается у людей в возрасте старше 40 лет. Народы Южной Азии, Африки, афро-карибского происхождения и жители Ближнего Востока имеют повышенный риск развития сахарного диабета 2 типа в гораздо более раннем возрасте. Однако, в последние годы с данным заболеванием сталкивается все большее число молодых людей. Также диабет 2 типа становится более распространенным у детей, иногда — с семилетнего возраста.
Наследственность является одним из основных факторов риска для диабета 2 типа. Риск заболевания для вас увеличивается, если кто-то из ваших близких родственников болеет диабетом. Чем ближе родство, тем больше вероятность развития заболевания. Если кто-то из родителей болен диабетом, то вероятность заболевания ребенка увеличивается примерно до 33%.
Развитие диабета 2 типа более вероятно у людей из Южной Азии, Африки, Ближнего Востока и афро-карибского происхождения. Вероятность возникновения заболевания в шесть раз выше в странах Южной Азии, чем в Великобритании, и в три раза выше среди людей африканского и афро-карибского происхождения. Выходцы из Южной Азии и люди афро-карибского происхождения также имеют повышенный риск развития осложнений сахарного диабета, таких, как болезни сердца. Причем велика вероятность их развития в более раннем возрасте, чем у остальной части населения.
Если у вас избыточный вес или ожирение (индекс массы тела 30 и больше), вы находитесь в группе риска по диабету 2 типа. Повышенный риск связан с накоплением жировой массы в области живота. Жировая ткань в этой зоне выделяет химические вещества, которые нарушают обмен веществ в организме. Впоследствии это увеличивает риск развития таких заболеваний как болезни сердца, инсульт и некоторые виды рака.
Измерение объема талии является доступным способом оценки риска возникновения диабета. Оно позволяет определить наличие центрального ожирения (ожирения в области живота), являющегося особенно неблагоприятной формой ожирения. Женщины имеют повышенный риск развития диабета 2 типа при объёме талии от 80 см. Тогда как мужчины — от 94 см (мужчины из Азии — от 90 см ). Снижение веса на 5% и регулярные физические упражнения снижают риск заболевания диабетом более чем на 50%.
Риск развития диабета 2 типа также увеличивается, если у вас имеется гипергликемия натощак или нарушение толерантности к глюкозе. Эти состояния иногда называют предиабетом, поскольку уровень глюкозы в крови превышает нормальный, но не достаточно высок, чтобы вызвать диабет. Если вы не предпримите превентивные меры, эти состояния могут развиться в диабет 2 типа.
Типы болезни
Недуг выражается множественной симптоматикой. Разные формы этого заболевания возникают по отличающимся друг от друга причинам и обладают неодинаковым патогенезом. Само по себе понятие «диабет» является достаточно обширным. Специалисты выделяют 2 типа болезни.
1 тип сахарного диабета
Диабет первого типа – инсулинозависимый. Он чаще всего диагностируется у молодых людей, возраст которых не превышает 40 лет. Это заболевание, при котором клетки крови переполняются сахаром. Причина тому – антитела, уничтожающие инсулин. Заболевание, чье возникновение связано с наличием таких антител, полностью не излечивается.
Диагностирование данного недуга предусматривает проведение серьезных лабораторных исследований. По фото такой диагноз не ставится, поэтому не стоит доверять людям, пытающимся рассказать человеку о его болезни, даже не видя результатов анализов. При первых подозрениях на заболевание следует незамедлительно обратиться в медицинское учреждение.
Люди, страдающие от диабета первой формы, как правило, имеют худосочное телосложение. Они нуждаются в регулярных инъекциях инсулина с момента выявления заболевания и до конца жизни. История болезни таких пациентов стандартна. Недуг носит наследственный характер.
Те, у кого в роду были диабетики, имеют генетическую предрасположенность к этому заболеванию. Хронический вариант болезни данного типа возникает у них при определенных обстоятельствах. Его могут провоцировать разнообразные вирусы и бактерии, а также сильный или длительно протекающий стресс. Из-за подобных негативных факторов образуются антитела, способные разрушать клетки, отвечающие за наличие инсулина.
2 тип сахарного диабета
Инсулиннезависимая, вторая разновидность недуга часто диагностируется у людей старшего возраста. Это – вариант болезни, отличающийся неспособностью инсулина справляться со своей основной функцией. Сахар не может разлагаться самостоятельно и скапливается в крови. Постепенно у клеток организма и вовсе вырабатывается «привыкание» к инсулину. Сам гормон вырабатывается, в нем нет недостатка, но глюкоза в составе клеток не расщепляется.
Инсулиннезависимый вариант данного недуга обладает своей поступательностью развития. Как правило, это заболевание выявляют у людей старше сорока лет, но иногда оно обнаруживается даже у детей. Для пациентов, страдающих от данного типа сахарного диабета, характерна избыточная масса тела. Клетки крови таких людей перестают быть способными воспринимать любой эффект инсулина.
Описание
Заболевание относится к категории эндокринных. А это значит, что сахарный диабет имеет в основе своего патогенеза нарушения, связанные с функционированием желез внутренней секреции. В случае сахарного диабета речь идет об ослаблении воздействия на организм человека особого вещества – инсулина. При сахарном диабете ткани ощущают его недостаток – либо абсолютный, либо относительный.
Функции инсулина
Итак, возникновение СД тесно связано с инсулином. Но далеко не все знают, что это за вещество, откуда берется и какие функции осуществляет. Инсулин – это особый белок. Его синтез производится в специальной железе внутренней секреции, расположенной под желудком человека – поджелудочной железе. Строго говоря, выработкой инсулина занимается не вся ткань поджелудочной железы, а лишь ее часть. Клетки железы, вырабатывающие инсулин, называются бета-клетками и располагаются в особых островках Лангерганса, расположенных среди тканей железы. Само слово «инсулин» происходит от слова insula, что в переводе с латинского языка означает «островок».
Функции инсулина тесно связаны с метаболизмом таких важных для организма веществ, как углеводы. Человек может получить углеводы лишь вместе с пищей. Так как углеводы являются источником энергии, то без углеводов невозможны многие физиологические процессы, происходящие в клетках. Правда, далеко не все углеводы усваиваются организмом. По сути, основным углеводом в организме является глюкоза. Без глюкозы клетки организма не смогут получить необходимое количество энергии. Инсулин занимается не только усвоением глюкозы. В частности, его функция состоит в синтезе жирных кислот.
Глюкоза относится к категории простых углеводов. Также к этой категории относится и фруктоза (фруктовый сахар), содержащаяся в больших количествах в ягодах и фруктах. Поступающая в организм фруктоза метаболизируется в печени до глюкозы. Кроме того, простые сахара (дисахариды) – это сахароза, входящая в состав таких продуктов, как обычный сахар, и лактоза, входящая в состав молочных продуктов. Данные типы углеводов также расщепляются до глюкозы. Этот процесс происходит в кишечнике.
Кроме того, существует ряд полисахаридов (углеводов) с длинной молекулярной цепочкой. Часть из них, такие, как крахмал, усваивается организмом плохо, а другие углеводы, такие, как пектин, гемицеллюлоза и целлюлоза, вообще не расщепляются в кишечнике. Тем не менее, эти углеводы играют важную роль в пищеварительных процессах, способствуя правильному усвоению прочих углеводов и поддерживая необходимый уровень кишечной микрофлоры.
Несмотря на то, что глюкоза является основным источником энергии для клеток, большинство тканей не способны получить ее напрямую. Для этой цели клеткам и необходим инсулин. Органы, не способные существовать без инсулина, являются инсулинозависимыми. Лишь очень немногие ткани способны получать глюкозу без инсулина (к ним относятся, например, клетки мозга). Подобные ткани называются инсулиннезависимыми. Для некоторых органов глюкоза является единственным источником энергии (например, для того же мозга).
Какие же последствия повлечет за собой ситуация, когда по какой-то причине клеткам недостает инсулина? Эта ситуация проявляется в виде двух основных негативных последствий. Во-первых, клетки не смогут получать глюкозу и будут испытывать голодание. Поэтому многие органы и ткани не смогут функционировать должным образом. С другой стороны, неиспользованная глюкоза будет накапливаться в организме, в первую очередь, в крови. Данное состояние называется гипергликемией. Правда, лишняя глюкоза обычно сохраняется в печени в виде гликогена (откуда она может при необходимости поступать обратно в кровь), но для процесса преобразования глюкозы в гликоген также необходим инсулин.
Нормальное значение уровня глюкозы в крови колеблется от 3,3 до 5,5 ммоль/л. Определение данного значения производится при заборе крови натощак, поскольку прием пищи всегда вызывает повышение уровня сахара на непродолжительное время. Лишний сахар накапливается в составе крови, что приводит к серьезным изменениям ее свойств, отложению сахара на стенках сосудов. Это приводит к развитию различных патологий кровеносной системы и в конечном итоге – к дисфункциям многих систем организма. Именно этот процесс – накопление в крови лишней глюкозы и называется сахарным диабетом.