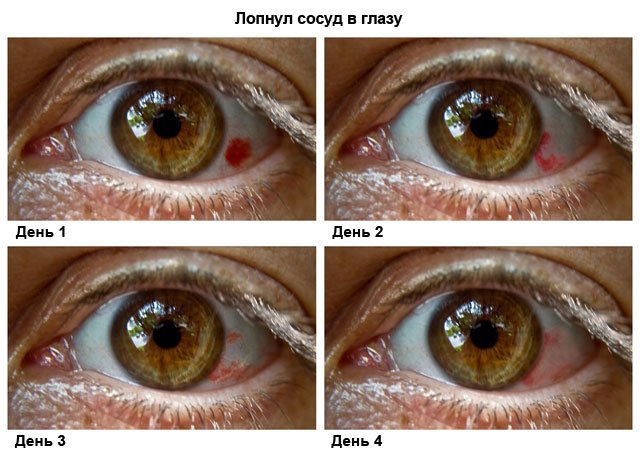
Пятна рота в глазах: что они означают?
Содержание:
- Диагностика инфекционного эндокардита
- Характеристика и классификация болезни
- Описание патологии
- Узелки ослера фото
- Бактериальный шок: 1) определение, этиология, клинические проявления 2) наиболее характерные входные ворота 3) факторы прорыва 4) патологическая анатомия 5) причины смерти.
- Диагностика
- Ты можешь сделать это сам
- Лечение и терапия
- Прогноз
- Классификация эндокардитов
- Лечение эндокардита
- Причина появления узелков Ослера
- Дифференциальная диагностика
- Лечение
Диагностика инфекционного эндокардита
Лабораторные исследования
Чтобы диагностировать инфекционный эндокардит у ребенка, при лабораторных исследованиях обнаруживаются более умеренные изменения в крови и моче, аналогичные выявляемым при остром инфекционном эндокардите. В периоды клинической ремиссии и при атипичном течении показатели крови и мочи могут не иметь отклонений от нормы. Данные инструментально-графического исследования те же, что и при остром инфекционном эндокардите, и нередко приобретают решающее значение в диагностике.
Данные лабораторных исследований зависят от активности процесса и его фазы.
В начальную фазу в периферической крови обнаруживают признаки острого воспаления: лейкоцитоз, нейтрофилёз со сдвигом лейкоцитарной формулы влево, высокие уровни СОЭ, Среактивного белка и а2глобулиновой фракции. Исключение составляет врождённый эндокардит, при котором подобные изменения могут отсутствовать. В последующем появляются анемия, увеличение углобулинов, лейкоцитоз может смениться лейкопенией, повышается уровень AT (в том числе аутоантител) и ЦИК.
В анализах мочи выявляют вначале преходящие, затем постоянные гематурию, протеинурию.
Бактериологическое исследование крови (материал для исследования желательно забирать на высоте лихорадки и до начала антибактериальной терапии) позволяет выявить возбудитель.
С помощью ЭКГ уточняют состояние миокарда и перикарда.
При проведении ЭхоКГ, особенно допплеровского исследования, визуализируют изменения эндокарда: выявляют вегетации на клапанах (при их величине более 2 мм), уточняют их размер, подвижность, разрывы хорд и створок, признаки и степень аортальной и митральной недостаточности. Диагноз инфекционный эндокардит у детей в начальной фазе обычно предположителен, так как клинические и лабораторные проявления заболевания неспецифичны.
Основной критерий постановки диагноза — повторный высев возбудителя из крови больного с наличием в анамнезе таких специфических предрасполагающих факторов, как ВПС, недавние оперативные вмешательства (особенно на сердце), лечение и экстракция зубов, катетеризация центральных вен, внутривенные инфузии, гнойные заболевания.
Второй, очень важный критерий постановки диагноза — типичные изменения на ЭхоКГ.
Дифференциальная диагностика
Дифференциальную диагностику в начальную фазу проводят с генерализованными инфекционными заболеваниями, сальмонеллёзом, менингококцемией, геморрагическим васкулитом (при наличии геморрагической сыпи), с ЮРА и узелковым периартериитом (при выраженной лихорадке, артралгиях и изменениях в периферической крови). Особенно сложно дифференцировать инфекционный эндокардит с острой ревматической лихорадкой и СКВ, протекающими с эндокардитом, артралгиями и полиорганными изменениями. В этом случае учитывают:
- предшествующий анамнез (стрептококковая инфекция при ревматизме; чрезмерная инсоляция, стресс, вакцинация при СКВ; ВПС и хирургические манипуляции и вмешательства при инфекционном эндокардите);
- особенности суставного и слабую выраженность инфекционнотоксического синдрома при ревматизме;
- наличие тромбоэмболического синдрома, не свойственного ревматизму и СКВ;
- лабораторные данные (антистрептококковые AT при острой ревматической лихорадке, LE клетки при СКВ);
- результаты повторных посевов крови (стерильна при ревматизме и СКВ).
Инфекционный (в том числе абактериальный) эндокардит — одна из серьёзных причин смертности детей и подростков. Вариабельность и неспецифичность его клинической картины вызывают объективные трудности диагностики. Недостаточное знакомство педиатров, стоматологов и родителей с принципами профилактики инфекционного эндокардита, а также увеличение количества лиц, входящих в группы риска (наркоманы, пациенты после оперативных вмешательств на сердце, больные, находящиеся на иммуносупрессивной терапии, с длительной катетеризацией центральных вен и т.д.), приводят к увеличению количества случаев заболевания.

Характеристика и классификация болезни
Эндокардит
Эндокардит — это внутреннее воспаление оболочки сердца. Сердце, состоящее из полостей (желудочков и предсердий с правой и левой сторон), разделенных перегородками, обеспечивает кровообращение, поддерживая жизнедеятельность организма.
Рост и размножение бактерий на сердечных клапанах — основная причина заболевания.
Отсюда варианты названия: бактериальный или инфекционный (вирусный) эндокардит. Провокатором болезни внутреннего слоя сердца чаще всего является золотистый стафилококк, а также зеленящий стрептококк или энтерококки. Воспаление сердца инфекционного характера, которое поражает оболочку (эндокарду) внутри органа, называется эндокардит.
Стенка сердца включает три мышечных слоя, выполняющих важные функции:
- перикард (эпикард) — наружный слой, серозная оболочка сердечной сумки, препятствующая излишнему расширению расслабленных сердечных полостей;
- миокард — толстая оболочка из мышц, действующая как насос, и обеспечивающая ритмичное сокращение полостей, или кровообращение;
- эндокарда — тонкий слой, изнутри выстилающий сердечные камеры, повторяя их рельеф, и способствующий их гладкости.
По внешним и внутренним проявлениям патологии выделяют две разновидности эндокардита: первичный инфекционный и вторичный инфекционный. Рассмотрим подробнее каждую разновидность патологии внутренней оболочки сердца.
Первичный эндокардит — исходное (возникающее впервые) воспаление эндокарда, вызванное грамположительными и грамотрицательными бактериями: различными кокками (стрепто -, гоно-, менинго-), палочкой Коха, энтеробактериями, дрожжеподобными грибами. В результате воспаления происходит разрастание (вегетация) соединительной ткани, локализующейся на сердечных клапанах. Образовавшиеся вегетации разрастаются от небольших до значительных размеров, фрагментируются и разносятся кровью по всему организму.
Эндокардит — воспаление эндокарда любой локализации (клапанного, пристеночного, хордального). Наиболее частой причиной является ревматизм, затем следуют эндокардиты на почве других коллагенозов, инфекционные и септические, вирусные, аллергические, токсические (например, при уремии или раковой интоксикации), травматические.
H.Д. Стражеско (1926) подразделял эндокардиты на три большие группы:
- Длительностью до 3 мес:
- endocarditis acuta benigna — острый доброкачественный эндокардит,
- endocarditis acuta maligna — острый злокачественный (септический) эндокардит,
Длительностью от 3 до 6 мес:
- endocarditis subacuta benigna — подострый доброкачественный эндокардит,
- endocarditis subacuta maligna — подострый злокачественный (септический) эндокардит.
Длительностью свыше 6 мес:
- endocarditis chronica benigna — хронический доброкачественный эндокардит,
- endocarditis larwata benigna — доброкачественный вяло текущий эндокардит,
- endocarditis chronica maligna — хронический злокачественный (септический) эндокардит,
- endocarditis in fausta — эндокардит с неопределившимся течением.
Последняя форма эндокардита — эндокардит, в котором сочетаются признаки доброкачественного (ревматического) и злокачественного (септического) эндокардита. Фигурирует как этапный, временный диагноз.
Доброкачественный эндокардит по Н. Д. Стражеско — это ревматический (бородавчатый) эндокардит, злокачественный эндокардит — септический (язвенный, полипозно-язвенный) эндокардит. Н. Д. Стражеско отстаивал точку зрения единства всех форм эндокардитов и возможность перехода ревматического эндокардита в септический, рассматривал ревматизм как хрониосепсис, протекающий в сенсибилизированном организме.
В 1932 г. была принята классификация эндокардитов, предложенная Г. Ф. Лангом. По этой классификации выделяли следующие эндокардиты: острый септический, стрептококковый, подострый септический, ревматический и переходные формы (между ревматическими и септическими эндокардитами), а также стафилококковый, пневмококковый, гонококковый и неясной этиологии.
В.X. Василенко (1964) подразделяет все эндокардиты на следующий группы:
- септический (бактериальный)—endocarditis septica seu bacterialis — острый и подострый (lenta);
- ревматический (endocarditis rheumatica)—острый первичный, возвратный (рецидивирующий), латентный, излеченный рубцовый;
- различной этиологии (сифилитический, туберкулезный, травматический — послеоперационный), тромбоэндокардит париетальный при инфаркте миокарда, миокардите, клапанный абактериальный тромботический, атипичный веррукозный, фибропластический париетальный, эндокардиофиброз париетальный.
Описание патологии
Заболевание проявляется образованием телеангиэктазий и ангиом различной локализации с проявлением геморрагии.
Это означает появление сосудистых аномалий (сетки, звездочек) на лице, слизистых носа или ротовой полости, коже или внутренних органах. При этом присутствует склонность сосудов к дефектам, и как следствие — к возникновению внутренних кровотечений.
Этот патологический процесс способствует развитию хронической анемии. Болезнь в равной мере поражает мужчин и женщин независимо от этнической принадлежности с вероятностью 1/5 тыс. человек.
Спорадические случаи генной мутации встречаются крайне редко.
Наследственный патогенез болезни выявлен и описан врачами-генетиками А. Рандю, Ф. Вебером и У. Ослером.
Могут встречаться разные названия данной болезни:
- синдром Ослера;
- семейная телеангиэктазия;
- семейная геморрагическая телеангиэктазия;
- геморрагический ангиоматоз.
Несмотря на доминантный тип, императивной (принудительной) передачи болезни не выявлено (болезнь передается не всем потомкам). То есть наследственность проявляется не всегда, степень тяжести и выраженности симптомов строго индивидуальна.
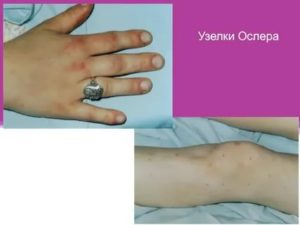
Узелки ослера фото
Эндокардит — это воспаление эндокарда, внутренней оболочки нашего сердца. Вызвать его могут патологии во многих органах и системах человеческого организма, травмы, гиперкоагуляция и другие не инфекционные причины.
Поэтому сам по себе эндокардит является лишь их симптомом, при наличии которого пятна Рота, узелки Ослера и другие характерные высыпания на теле не появляются. Больные могут вообще не ощущать дискомфорта, а в редких случаях жаловаться на шумы в сердце, лихорадку.
И только если воспаление эндокарда вызвали паразитирующие в крови микроорганизмы, оно становится самостоятельным заболеванием и называется инфекционный, бактериологический или септический эндокардит. Узелки Ослера – один из его внешних признаков. Описал их в 1885 году замечательный канадский терапевт Уильям Ослер.
Инфекционный эндокардит — очень опасное заболевание, приводящее к необратимым деформациям в сердце, поэтому жизненно важно знать, что оно собой представляет и как проявляется
Симптомы
Инфекционный эндокардит может заявить о себе ярко и отчетливо, а может на первых порах беспокоить лишь утомляемостью, шумами в сердце, общей слабостью, а более грозные симптомы нарастают постепенно. К ним относятся:
— обильное выделение пота;
— болезненность мышц и суставов;
— изменение цвета кожи (становится сероватой, слегка желтоватой);
— сыпь на слизистых.
Узелки Ослера появляются после вышеуказанных симптомов. Одни специалисты считают их характерным и обязательным признаком инфекционного эндокардита, другие, наоборот, сравнительно редким его проявлением, при котором заболевание проходит в подострой форме.
Пятна Рота
Помимо узелков Ослера, при инфекционном эндокардите могут проявляться сыпь геморрагического характера на боках и конечностях, кровоизлияния под ногтевыми пластинками, пятна Жаневье, возникающие также, как узелки Ослера, на ладошках и ступнях. Но, в отличие от узелков, эти пятна абсолютно безболезненны, не похожи на горошины и являются следствием прилива крови к капиллярам.
При инфекционном эндокардите, кроме кожи, могут поражаться и глаза. Одним из часто встречающихся признаков такой реакции на воспаление являются пятна Рота. Описал их швейцарский врач Roth.
Пятна Рота представляют собой микрокровоизлияния в сетчатку глаз. По форме они бывают овальными либо круглыми с белой точкой в середине.
У пациентов эти образования могут вызывать снижение зрения, которое после лечения основного заболевания восстанавливается.
Бактериальный шок: 1) определение, этиология, клинические проявления 2) наиболее характерные входные ворота 3) факторы прорыва 4) патологическая анатомия 5) причины смерти.
1)
Бактериальный
шок (
бактериемический, бактериотоксический,
эндотоксический, септический шок)
— патологический
процесс, осложняющий многие инфекционные
заболевания и хирургические инфекции,
характеризующийся быстро развивающимися
выраженными расстройствами центральной
и периферической гемодинамики в ответ
на массивную инвазию бактериальных
и тканевых токсинов, а также биологически
активных аминов.
Этиология
БШ: бактерии
(чаще всего Гр- аэробы: Esherichia
coli,
Clebsiella
из рода Proteus,
Pseudomonas
aeruginosa,
aerogenes),
реже грибы, риккетсии, вирусы; при этом
токсическим эффектом обладают не только
бактериальные токсины, а их смесь с
протеиногенными аминами, образующимися
в первичном очаге поражения
Клинические
проявления БШне зависят
от этиологии: внезапное падение АД,
снижение температуры тела, тахикардия,
холодный пот, анурия, адинамия,
вялость.
2)
Для развития БШ необходимо по крайней
мере два
обязательных фактора:
первичный очаг (входные ворота) и факторы
прорыва — условия для резорбции токсических
продуктов из первичного очага.
Наиболее
характерные входные ворота:
мочевые пути
(пиелонефрит), желчевыводящие пути
(холангит и холангиолит), брюшина
(перитонит), кишечник (энтероколит),
бронхи и легкие (пневмонии и абсцессы
легких), кожа и подкожная жировая
клетчатка (флегмона и ожоги), гениталии
(послеабортный эндометрит, хориоамнионит
и др.), сосуды (катетеризационный
тромбофлебит) и др.
3)
Факторы прорыва при БШ:
а)
повреждение биологических барьеров,
локализующих инфекцию в первичном очаге
(неправильная вторичная обработка
гнойной раны, хирургическое
вмешательство, инструментальное
исследование, обработка раны
протеолитическими ферментами);
б)
снижение резистентности организма
больного
в)
токсическое повреждение стенки кишечника
АБ, увеличивающее ее проницаемость для
бактерий
г)
высокая вирулентность МБ; массивный
лизис МБ с быстро наступающим высвобождением
большого количества эндотоксинов (при
использовании высокоэффективных АБ)
4)
Патологическая анатомия БШ:
1.
первичный
очаг: обычно крупный
с выраженным гнойно-некротическим
воспалением
2.
шоковые
расстройства гемодинамики:
а)
децентрализация
кровотока
с секвестрацией крови в МЦР
— мало крови
в полостях сердца (феномен «пустого
сердца») и крупных сосудах; гиперемия,
прежде всего, легких и брюшины
б)
шунтирование
кровотока,
наиболее
выраженное в почках («шоковая
почка»):малокровие
коры и резкая гиперемия юкстамедуллярных
отделов и пирамид.
3.
ДВС-синдром:
геморрагический
синдром с множественными диапедезными
кровоизлияниями в различных органах и
тканях; внутрисосудистая агрегация
форменных элементов крови (эритроцитов
и тромбоцитов), образование в МЦР
отдельных нитей фибрина, предтромбов,
гиалиновых и глобулярных микротромбов.
4.
внутренние
органы (поражение обусловлено шоком и
ДВС-синдромом):
кровоизлияния и некроз коры надпочечников
(синдром
Уотерхауза-Фридериксена);
симметричные кортикальные некрозы
почек; некроз аденогипофиза;
эрозивно-язвенные поражения ЖКТ; «шоковое
легкое».
5)
Причины
смерти: 1.
полиорганная недостаточность 2. ОСН 3.
ОПН 4. «шоковое легкое» 5. профузное
кровотечение из язв ЖКТ 6. кровоизлияния
в головной мозг 7. поражение эндокринных
органов и развитие недостаточности
жизненно важных гормонов (ГКС и т.д.)
Диагностика
Врач собирает данные анамнеза и проводит осмотр пациента такими способами:
- Аускультация – прослушивание сердечных шумов. Изменения будут слышны при диагностике болезни на 2-3 месяце.
- Перкуссия – простукивание грудной клетки для определения границ пораженного органа.
- Визуальный осмотр – выявляются пятна Лукина-Либмана, Рота, Джейнуэя, изменения цвета кожи, слизистых, ногтей, общее истощение.
Диагноз ставят после проведения комплекса обследований. Лабораторная диагностика включает в себя такие анализы:
- Биохимия крови – выявляются повышенный уровень лейкоцитов и увеличенная СОЭ (скорость оседания эритроцитов). Это основные маркеры воспаления.
- Анализ мочи – диагностика состояния почек: при их поражении видны частицы крови в материале.
- Кровь на бакпосев – определяется тип возбудителя инфекции для подбора схемы лечения. В 30% случаев он не выявляется. Забор материала для диагностики проводят 3 раза через каждые полчаса на пике лихорадки. У больных с подострым течением патологии интервал увеличивают, но анализ делают в течение суток.
- Исследование ревматоидного фактора – обнаруживается аутоиммунная реакция после инфицирования стрептококком.
Инструментальную диагностику проводят такими способами:
- ЭхоКГ (эхокардиограмма) – выявляет вегетации сердца диаметром более 5 мм, абсцессы.
- МРТ сердца (магнитно-резонансная томография) – проводится для детального изучения эндокарда и соседних тканей, изменений структуры, выявления осложнений на сосуды, суставы.
- Бронхоскопия – выполняется при подозрении на воспаление легких.
Обязательна дифференциальная диагностика для отделения бактериального эндокардита от ревматического
Для этого обращают внимание на такие признаки, свойственные инфекционной патологии:
- наличие вегетаций на снимке МРТ или ЭхоКГ;
- жалобы на обильное потоотделение;
- анемия (по результатам анализа крови);
- одинаковые микробы в повторных посевах.
Ты можешь сделать это сам
В зависимости от основной причины узелков Ослера и того, какие шаги лечения уже были предприняты, пациент может поддержать выздоровление с помощью различных мер самопомощи.
Прежде всего, доказала свою ценность строгая личная гигиена. Пораженный участок необходимо обработать подходящими препаратами, чтобы избежать развития перхоти и других изменений кожи. В то же время пациенту следует расслабиться. Во избежание серьезных осложнений нельзя подвергать пораженный участок дальнейшему воздействию раздражителей, особенно после операции. Следует всегда беречь руки, руки и ноги, желательно надевать специальные перчатки и достаточно отдыхать в постели.
В дальнейшем процессе восстановления узелки Ослера не должны соприкасаться с тканью и не должны теряться ни при каких обстоятельствах. Продукты, которые раздражают кожу, следует избегать в течение первых нескольких дней или недель. Это касается не только личной гигиены, но и уборки дома и профессиональной деятельности. Ответственный врач может подробно ответить, какие меры указаны. Поскольку узелки Ослера могут появляться в самых разных формах и количестве, любые меры самопомощи следует использовать только после всесторонней консультации с дерматологом.
Лечение и терапия
Лечение узелков Ослера зависит от причины. Пока это не будет окончательно прояснено, болезненные изменения кожи будут повторяться. Если у вас эндокардит, мы рекомендуем обратиться к терапевту. Системная красная волчанка лечится мазью или кортизоном, в зависимости от стадии.
Однако мазь не наносится непосредственно на участки кожи с узелками Ослера, так как ингредиенты адаптированы для лечения ревматических заболеваний. Диссеминированная гонококковая инфекция лечится пенициллином или антибиотиками, в зависимости от возбудителя. При условии, что причина узелков установлена и меры лечения были успешно начаты, узелки Ослера обычно заживают без дальнейшего медицинского вмешательства.
По мере того как процесс заживления продолжается, кожа постепенно сама сбрасывает верхний слой кожи. Этот процесс длится несколько дней и обычно безболезнен для пациента. В течение этого времени следует избегать царапин или умышленного трения поверхности кожи.
Раздражающие кожу или химические продукты, например продукты бытовой химии, не должны контактировать с кожей без защиты. При желании в качестве поддержки можно использовать средства по уходу за кожей без добавления спирта. Следует избегать действий, оказывающих давление на пораженные участки кожи.
Желательно защищать руки, руки и ноги на несколько дней. Ношение резиновых перчаток рекомендуется только при выполнении напряженных действий.
Прогноз
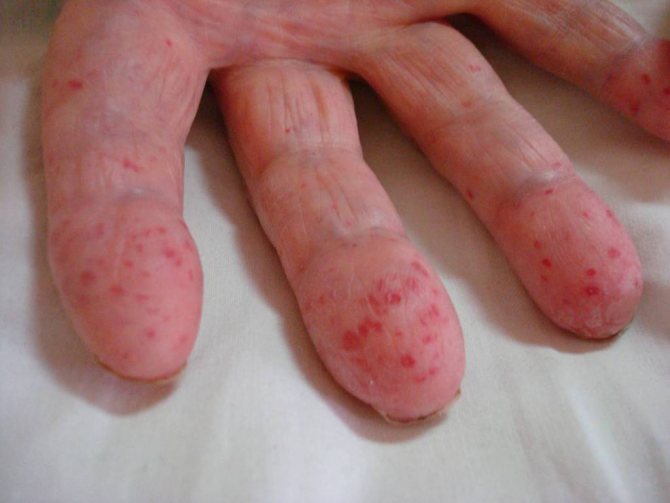
Болезнь Рандю – Ослера имеет благоприятный прогноз при постоянной поддерживающей терапии. Без лечения она может спровоцировать такие осложнения, как:
- железодефицитная анемия;
- слепота в результате кровоизлияния в сетчатку глаза;
- анемическая кома;
- легочная гипертензия;
- абсцесс мозга;
- цирроз печени.
Прогноз болезни Рандю-Ослера-Вебера во многих случаях неопределенный, так как все зависит от степени выраженности сосудистых нарушений. Прояснить картину в этом отношении может помочь наследственный анамнез – как правило, симптоматика патологии у родственников довольно сходная.
Резко ухудшает прогноз превалирование церебральных проявлений заболевания, которые часто приводят к эпилепсии, инсультам, абсцессам мозга. При развитии даже незначительного носового кровотечения больные должны в срочном порядке обращаться в медицинские учреждения, поскольку остановить его в домашних условиях нередко не представляется возможным.
Классификация эндокардитов
А. По течению заболевания
- острый – от нескольких дней до 2 недель;
- подострый инфекционный эндокардит;
- хроническое рецидивирующее течение.
Б. По характеру поражения клапанного аппарата
- первичный инфекционный эндокардит (черногубовская форма), возникающий на неизмененных клапанах сердца;
- вторичный эндокардит – развивается на фоне существующей патологии клапанов сердца или крупных сосудов (в т.ч. у пациентов с искусственными клапанами).
В. По этиологическому фактору
- стрептококковый,
- стафилококковый,
- энтерококковый,
- вирусный,
- другие
При постановке диагноза учитывают: диагностический статус – ЭКГ с типичной картиной; активность процесса – активный, персистирующий или повторный; патогенез – ИЭ собственных клапанов; ИЭ протезированного клапана, ИЭ у наркоманов. Локализация ИЭ: с поражением аортального или митрального клапана трикуспидального клапана, с поражением клапана лёгочной артерии; с пристеночной локализацией вегетаций.
Лечение эндокардита
Цели лечения: элиминация возбудителя, предотвращение осложнений.
Показания к госпитализации: пациентов без осложнений и стабильной гемодинамикой – в палаты общего профиля; больных с выраженной сердечной недостаточностью и осложнениями — в отделение интенсивной терапии.
Медикаментозное лечение
Антимикробную терапию начинают сразу после постановки диагноза. Применяют бактерицидные антибиотики, которые вводят парентерально. При неизвестном возбудителе проводят эмпирическую антибиотикотерапию высокими дозами. Все пациенты с доказанной стрептококковой этиологией должны лечиться в стационаре не менее 2 недель.
Инфекционный эндокардит, вызванный Streptococcus viridans, с поражением собственных клапанов:
Бензилпенициллин (натриевая соль) в/в или в/м по 12- 20 млн ЕД 4-6 р/сут, 4 нед, или гентамицин 3 мг/кг в сутки (не более 240 мг/сут) 2-3 р/сут; цефтриаксон в/в или в/м 2 г/сут 1 р/сут, 4 нед. Данная терапия позволяет клинико-бактериологической ремиссии в 98% случаев ИЭ.
Дозировка гентамицина в мг/кг у пациентов, страдающих ожирением, создаст более высокую концентрацию в сыворотке крови, чем у худых пациентов. Относительными противопоказаниями к применению гентамицина являются пациенты старше 65 лет, почечная недостаточность, неврит слухового нерва.
В качестве альтернативных антибиотиков применяют:
Амоксициллин / клавулановая кислота в/в или в/м по 1,2-2,4 г 3-4 р/сут, 4 нед или Ампициллин / сульбактам в/в или в/м по 2 г 3-4 р/сут, 4 нед.
Ванкомицин – препарат выбора у больных с аллергией к пенициллину и другим — лактамным. При длительном внутривенном применении ванкомицина могут возникать лихорадка, аллергическая сыпь, анемия, тромбоцитопения. Он обладает ото- и нефро-токсичностыо.
Инфекционный эндокардит, вызванный Staphylococcus aureus:
Оксациллин в/в или в/м по 2 г 6 р/сут, 4-6 нед + гентамицин в/в или в/м по 3 мг/кг 1-3 р/сутки (добавляют по усмотрению врача на 3-5 сут), 4-6 нед; или цефазолин или цефалотин в/в или в/м по 2 г 3-4 р/сут, 4-6 нед + гентамицин в/в или в/м по 3 мг/кг 1-3 р/сут, 4-6 нед; или цефотаксим в/в или в/м по 2 г 3 р/сут, 4-6 нед + гентамицин в/в или в/м по 3 мг/кг 1-3 р/сутки (добавляют по усмотрению врача на 3-5 сут), 4-6 нед; или имипенем / циластатин в/в или в/м по 0,5 г 4 р/сут, 4-6 нед; или меропенем в/в или в/м по 1 г 3 р/сут, 4-6 нед; или ванкомидин в/в или в/м по 1 г 2 р/сут, 4-6 нед; или рифампицин внутрь по 0,3 г 3 р/сут, 4-6 нед.
Пенициллин назначают в случае чувствительного к нему S. aureus в качестве альтернативного лекарственного средства: бензилпенициллин (натриевая соль) в/в по 4 млн ЕД 6 р/сут, 4-6 нед.
Лечение при выявлении метициллин-резистентных штаммов стафилококков. Как правило, они резистентны к цефалоспоринам и карбапенемам, поэтому назначение этих препаратов нецелесообразно: ванкомидин в/в по 1 г 2 р/сут, 4-6 нед; линезолид в/в по 0,6 г 2 р/сут, 4-6 нед. Линезолид характеризуется высокой биодоступностыо, достигающей 100%, и хорошей всасываемостью из ЖКТ, подходит для проведения ступенчатой антимикробной терапии: начало лечения с внутривенных инфузий с последующим переходом на пероральные формы препаратов.
Лечение инфекционного эндокардита, вызванного метициллин-чувствительным стафилококком в течение 1 года после операции протезирования клапана:
Оксациллин в/в по 2 г 6 р/сутки, 4-6 нед + гентамицин в/в по 3 мг/кг 1-3 р/сутки, 2 нед, + рифампицин в/в по 0,3 г 2 р/сутки (можно назначать внутрь), 4-6 нед. При наличии аллергии к пенициллину оксациллин можно заменить на цефалоспорины или ванкомицин.
Инфекционный эндокардит можно считать излеченным, если в течение 2 месяцев после антибиотикотерапии сохраняется нормальная температура тела, нет признаков воспаления, повторные посевы крови стерильны.
При неэффективности адекватной антибиотикотерапии в течение недели, при выраженных нарушениях гемодинамики и развитии рефрактерной сердечной недостаточности, формировании абсцесса миокарда или клапанного кольца показано кардиохирургическое лечение – удаление пораженного клапана с последующим его протезированием.
Причина появления узелков Ослера
Узелок Ослера развивается из-за воспалительной инфильтрации подкожно-жировой клетчатки. Причиной появления подобного симптома является попадание бактериальных агентов в сосуды микроциркуляторного русла и их поражение. Данный признак свидетельствует о том, что заболевание началось давно и приобрело хроническое течение. Этиологическими факторами инфекционного эндокардита служат следующие условия:
- Ревматическое поражение сердца. Чаще всего возникает в детском и подростковом возрасте. Патология обычно развивается у людей, страдающих хроническим воспалением миндалин (тонзилит).
- Атеросклеротическое поражение сосудов и сердца.
- Механические воздействия (травмы), повреждающие клапаны.
В первую очередь при инфекционном эндокардите поражается внутренний слой сердца. Затем в процесс вовлекается клапанный аппарат. При длительном течении патологии бактериальные или вирусные частицы с током крови распространяются по всему организму. Часть микробов оседает на стенках сосудов, вызывая их воспаление. Таким образом образуются узелки Ослера.
Дифференциальная диагностика
Вследствие схожести многих заболеваний с узелковым периартериитом в симптомах лечение недуга часто назначают неправильное. Особенно опасна антибиотическая терапия, ухудшающая состояние пациентов. Во избежание тяжелых последствий иммунопатологическое воспаление сосудов следует дифференцировать от других заболеваний:
- Периартериит необходимо дифференцировать от некоторых форм опухолей. Гипернефрома почки, рак поджелудочной железы протекают со схожими симптомами. Для всех заболеваний характерны лихорадка, миалгия, резкое снижение веса.
- В самом начале клиническая картина воспаления сосудов схожа с инфекционным эндокардитом (воспаление оболочки сердца) и злокачественной гранулемой. Из общих симптомов выделяют ознобы, обильное потоотделение и зуд.
- Абдоминальные формы по клинике схожи с дизентерией и острым животом.
У детей дифференциальная диагностика болезни Куссмауля-Майера включает следующие заболевания:
- Лимфогранулематоз.
- Острый лейкоз.
- Инфекции вирусной и бактериальной этиологии.
- Сепсис.
- Красная волчанка.
- Дерматомиозит.
Наибольшую сложность вызывает дифференциация абдоминального синдрома с некротическим энтероколитом, гепатитом, кишечными инфекциями.
Лечение
При выявлении инфекционного эндокардита человека госпитализируют. Ему нужно соблюдать постельный режим, пока не пройдет острая фаза воспаления. Человека лечат в стационаре, пока температура тела и выше описанные лабораторные показатели не нормализуются. Также для выписки из стационара нужно бактериологическое исследование крови и анализ динамики регрессирования симптоматики.
Для лечения ИЭ всегда применяют антибиотики. Назначают лекарство с бактерицидным действием. В вегетациях нужно создать высокую концентрацию препарата. Антибиотики вводятся в/в, курсы лечения длительные. В зависимости от выявленного возбудителя инфекционного эндокардита, выбирают определенные антибиотики. Если возбудитель — грамположительные бактерии, применяют полусинтетические пенициллины, бензилпенициллин, ванкомицин или цефалоспорины I и II поколения.
Если возбудителем ИЭ являются грамотрицательные бактерии, проводят лечение аминогликозидами, цефалоспоринами III поколения, карбапенемами, фторхинолонами. При болезни, вызванной грибками, актуально применение амфотерицина В и флуконазола. Образование вегетаций минимизируется при терапии тиклопидином и ацетилсалициловой кислотой. В случаях, когда данные о возбудителе воспалительного процесса нельзя получить, проводится эмпирическая терапия. При острой форме инфекционного эндокардита назначают оксациллин в комбинации с ампициллином (2 г внутривенно каждые 4 часа) и гентамицином (1,5 мг на 1 кг тела внутривенно каждые 8 часов). При подостром инфекционном эндокардите используют следующую комбинацию: ампициллин по 2 г внутривенно каждые 4 часов в сочетании с гентамицином по 1,5 мг/кг внутривенно каждые 8 часов.
Этиотропное лечение не всегда обеспечивает полное выздоровление. В трети случаев приходится применить хирургические методы лечения. Клапаны протезируют, вегетации удаляют. Абсолютные показания к хирургическому лечению инфекционного эндокардита:
- Устойчивость к антибактериальной терапии в течение 3 недель
- Нарастание сердечной недостаточности или ее рефрактерность к лечению
- Грибковая инфекция
- Абсцессы миокарда, фиброзного клапанного кольца
- Деструкция клапана с развитием его выраженной недостаточности
- Эндокардит искусственного клапана
Относительные показания к хирургическому лечению инфекционного эндокардита:
- Сохранение лихорадки, несмотря на проводимое лечение
- Повторные эмболизации вследствие деструкции вегетации
- Увеличение размеров вегетации в течении прохождения терапии
В большинстве лечебных заведений летальные исходы при ИЭ бывают в 8-16 случаях из 100, а 75% живут после лечения на протяжении 5 лет.