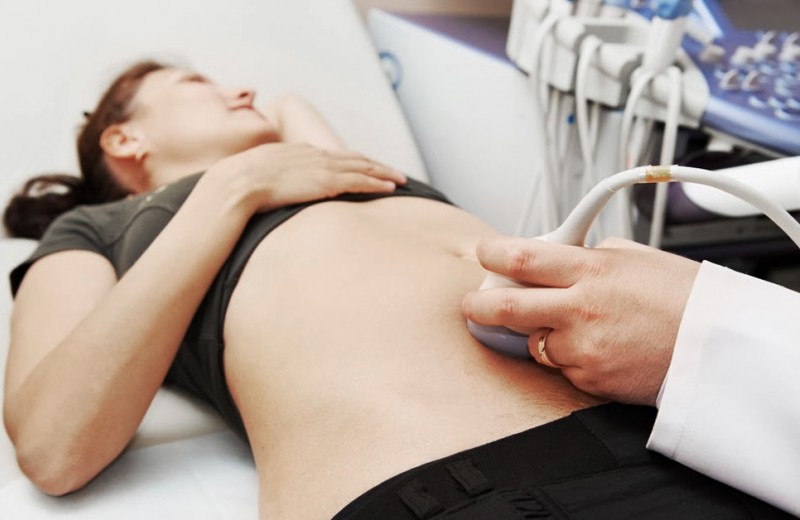
Узи в гинекологии
Содержание:
- Нормальная эхографическая картина
- Как подготовиться к исследованию?
- Расшифровка результатов
- УЗИ яичников
- Подготовка
- Исследование детей и подростков
- УЗИ в гинекологии
- УЗИ органов малого таза во время месячных
- Показания к проведению
- Противопоказания
- Преимущества и недостатки трансабдоминального метода
- Подготовка к обследованию
- Подготовка к УЗИ малого таза
- Показания
- УЗИ малого таза детям
- Как проехать в медицинский центр
Нормальная эхографическая картина
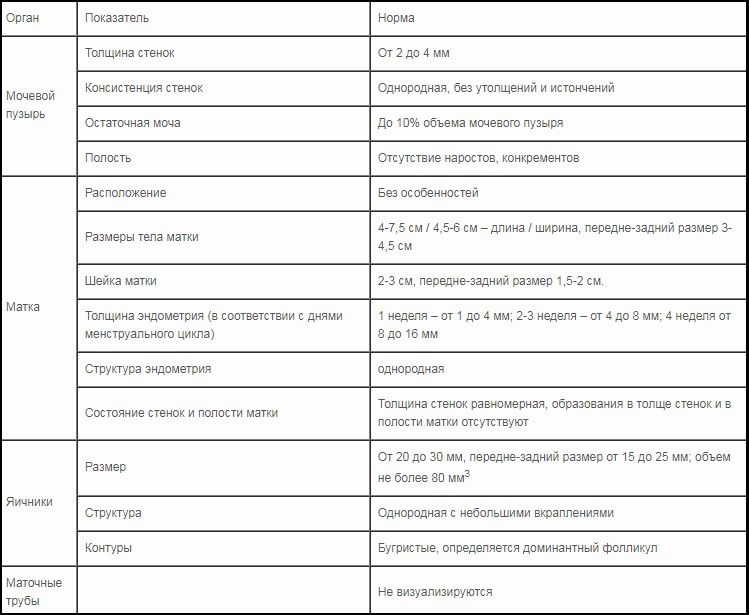
Расшифровка УЗИ органов малого таза у женщин начинается с измерения размеров матки. Длина, определяемая как расстояние от дна матки до внутреннего зева шейки, должна составлять 5–8 см. Средняя длина у здоровых нерожавших женщин, должна находиться в пределах 6,0–7,1 см. У женщин, родивших одного ребенка, наблюдается незначительное увеличение тела матки, более выраженное после нескольких родов.
Переднее-задний размер (толщина) матки в норме должен находиться в пределах 3–4 см, а поперечный размер (ширина) – 4,5–6,0 см. По прошествии нескольких лет после угасания репродуктивной функции, допустимо уменьшение размеров матки до 4–5 см
Немаловажным фактором, принимаемым во внимание, при оценке состояния женских репродуктивных органов, является положение матки
В норме, она находится в центральной части малого таза, отклоняясь к передней брюшной стенке. Такое положение в протоколе обследования обозначают термином «антефлексио». Термином «ретрофлексио» обозначают физиологическое нарушение положения тела матки, вызванное ее отклонением назад, то есть «загибом», а «латерофлексио» означает смещение матки относительно центральной оси тела.
Важно! При оценке положения матки следует учитывать, что наполненный мочевой пузырь вызывает некоторое отклонение от ее нормального положения. На УЗ-снимке: матка на 19 день менструального цикла
Длина тела матки (цифра 1) составляет 57,6 мм, ширина (цифра 2) – 42,9 мм, ширина полости матки (цифра 3) – 7,1 мм
На УЗ-снимке: матка на 19 день менструального цикла. Длина тела матки (цифра 1) составляет 57,6 мм, ширина (цифра 2) – 42,9 мм, ширина полости матки (цифра 3) – 7,1 мм
Шейка матки на эхограмме определяется как 2–3-сантиметровое образование, цилиндрической формы, с неотличимой от матки эхогенностью. Ширина цервикального канала должна находиться в пределах 3–4 мм. Яичники при ультразвуковом исследовании выглядят как овальные образования, расположенные по обеим сторонам от матки. Длина яичников в норме должна составлять 2,7–3,7 см, ширина 2,1–2,9 см, а переднее-задний размер – 1,7–2,1 см.
Вообще, величина яичников может варьироваться в довольно широких пределах, поскольку во время роста фолликулов происходит увеличение яичника. После выделения доминантного фолликула, определяющегося в первой фазе цикла в виде небольшого образования (0,5–1,3 см), продолжающего активно расти, до 12–14 дня менструального цикла, остальные вновь уменьшаются, и яичник приобретает нормальные размеры.
Ко дню овуляции, фолликул может достигать в размере 1,5–2,9 см и хорошо определяться на УЗИ. При визуальной оценке, размер одного яичника не должен превышать половины ширины тела матки. Маточные трубы в норме на УЗИ не определяются. Сразу после овуляции, начинается формирование желтого тела, временной гормонопродуцирующей железы, основное предназначение которой, обеспечение имплантации эмбриона и сохранение беременности.
Желтое тело представляется небольшим образованием с неоднородными толстыми стенками и жидкостным содержимым. Запись в протоколе ультразвукового обследования «киста желтого тела» оценивается исходя из сроков проведения диагностики, так как обнаружение кисты после овуляции, свидетельствует о нормальной работе репродуктивной системы, а до овуляции – о патологическом образовании.
Эндометриальный слой в полости матки в первые дни менструального цикла определяется как неоднородная структура различной толщины (от 0,3 до 0,8 см). К моменту окончания менструального кровотечения (4–5 день цикла), толщина эндометриального слоя составляет всего 0,2–0,4 см и на эхограмме практически не видна. В раннюю фазу пролиферации (6–7 день цикла) можно заметить незначительное утолщение эндометрия до 0,6–0,9 см, с одновременным снижением эхогенности.
В те же сроки хорошо определяется его слоистость в виде появления тонкого эхонегативного контура толщиной 1 мм. К 10 дню толщина эндометриального слоя составляет около 1 см. В секреторную фазу (15–27 день цикла), а также в период менструального кровотечения, происходит значительное утолщение эндометрия (иногда до 1,5 см), отмечающееся на эхограмме в виде утолщенной отражающей поверхности внутренней полости матки.
Важно! Обнаружение желтого тела и утолщенного эндометрия в начале менструального цикла, при отсутствии плодного яйца в полости матки, может служить косвенным признаком внематочной беременности. На УЗ-снимке: матка на 25 день менструального цикла
Толщина эндометриального слоя составляет 1,0 см
На УЗ-снимке: матка на 25 день менструального цикла. Толщина эндометриального слоя составляет 1,0 см
Как подготовиться к исследованию?
Меры подготовки будут зависеть от назначенного типа методики ультразвука ОМТ. Общие рекомендации для любого типа, независимо от пола:
- За несколько дней до даты проведения сесть на диету. Она не должна включать газообразующие продукты. Среди них: капуста в любом виде, бобовые, свежая дрожжевая выпечка, газированные напитки. Стоит исключить цельное молоко.
- Можно есть каши, овощи, мясо и рыбу, приготовленные на пару или тушеные. Они не должны быть жирными.
- Питаться следует мелкими порциями, но часто.
- Обязательно соблюдение питьевого режима.
- Желательно исключить стрессовые ситуации, полноценно отдыхать.
Вагинальное УЗ исследование, подготовка
Подготовка заключается в предварительном посещении гинеколога, он назначит некоторые лабораторные анализы, результаты которых нужно показать врачу, а после его одобрения идти на ультразвук. Естественно, нужны гигиенические процедуры перед врача.
Ректальное исследование: подготовка
Кроме правильного питания следует уделить внимание очищению желудка. Для этого рекомендовано принять вечером накануне активированный уголь
Дозировка препарата 1 таблетка на 10 кг веса. Если уголь применять не получается, можно использовать любое подходящее легкое слабительное.
Также необходимо поставить клизму – 2 вечером, 1 утром перед исследованием. Количество воды в ней не более 1,5 л, она должна быть прохладной или комнатной температуры.
При абдоминальном обследовании мочевой пузырь должен быть полный, при полостных методах пустой.
Когда лучше сделать такую процедуру женщине?
Расшифровка результатов
Во время обследования диагност внимательно следит за эхогенностью, вычисляет объем, границы и количество данных, а также отмечает отклонения от стандартов.
Диагностирование позволяет определить:
- размеры матки (шейки, внутриматочной спирали, эндометрия);
- величину яичников, фаллопиевых труб и мочевого пузыря;
- местоположение и структуру органов;
- нарушения и аномалии строения;
- новообразования (опухоль, киста, полипы, миома, аденома);
- факт беременности, расположение и срок;
- состояние эмбриона.
Норма
При нормальном анализе ультразвуковые сигналы свободно приникают сквозь органы таза женщины и выдают четкую эхографию без затемненных и высветленных зон.
Замеры должны соответствовать установленным нормативам.
Варианты патологии
Если показатели отклонены от нормальных параметров, возможно, это свидетельствует о гинекологическом или урологическом заболевании.
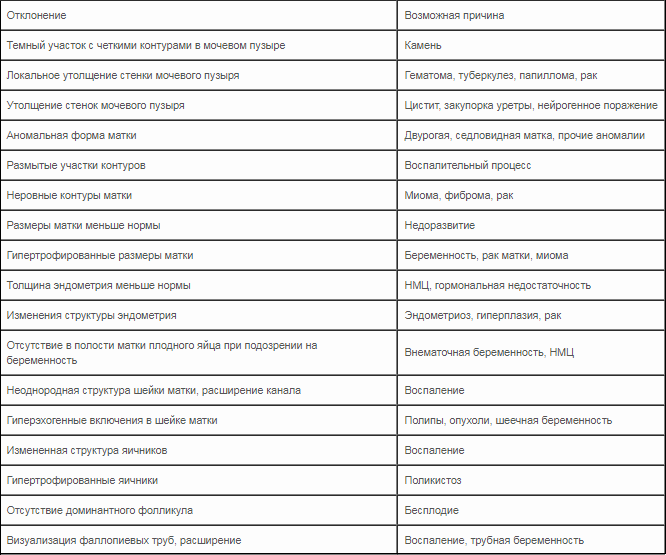
Однако один организм отличается от другого, поэтому, только изучая индивидуальные особенности, можно говорить о норме или патологии. Кроме того, диагноз не ставится лишь на основании результатов УЗИ. Для уточнения доктор назначает дополнительные анализы, подтверждающие или исключающие заболевание.
УЗИ яичников
Особенностями этих двух методов являются:
- При трансабдоминальном доступе желательно, чтобы мочевой пузырь в момент исследования был заполнен. Это облегчит прохождение звуковых волн через ткани и сделает исследование более точным. Рекомендуемая частота волн составляет 3,5 – 3,75 МГц.
- Трансвагинальное исследование не требует заполнения мочевого пузыря. Датчик подводится ближе к яичникам, чем при трансабдоминальном доступе. Рекомендуемая частота волн – от 5 до 10 МГц. Данный вариант процедуры является более надежным и информативным. Он требует более высокой квалификации врача, который проводит исследование. Дело в том, что многие анатомические структуры оказываются «перевернутыми» на получаемом изображении. Из-за этого у неопытного специалиста могут возникнуть некоторые трудности.
Основные параметры при обследовании яичников
| Параметр | Нормальный показатель | Особые указания |
| Объем органа | 5,5 – 10 см3 | Объем вычисляется после измерения трех величин органа. Показатели перемножаются, и полученное значение делится пополам. |
| Размер фолликулов | 0,4 – 0,6 см | Визуализируется несколько фолликулов в самом начале менструального цикла. Нет значительной разницы в размерах. |
| Граафов (доминантный) фолликул | 1 – 2 см | Фолликул начинает расти после 10 дня цикла. Средняя скорость роста – 0,1 – 0,2 см в день. Остальные фолликулы несколько уменьшаются в размерах. |
| Средняя длина яичника | 3 — 4 см | Эти параметры могут меняться в зависимости от фазы цикла (увеличение объема на фоне роста доминантного фолликула) или при наличии физиологических кист. |
| Средняя ширина яичника | 2 – 2,5 см | |
| Средняя толщина яичника | 1 – 1,5 см | |
| Физиологическая киста яичника | Диаметр до 5 см | Со временем может менять свои размеры и полностью исчезать. |
Причинами плохой визуализации яичников могут быть:
- недостаточное наполнение мочевого пузыря (оптимальное наполнение – когда на картинке край мочевого пузыря перекрывает дно матки);
- аномальное положение яичников (недостаточное их опущение в брюшную полость, расположение позади матки или в паховом канале);
- патологическое недоразвитие яичников (синдром Тернера, некоторые заболевания гипофиза);
- чрезмерное скопление газа или содержимого в петлях кишечника;
- наличие рубцов после перенесенных операций в области малого таза.
Наиболее часто у женщин с бесплодием можно выявить на УЗИ следующие нарушения:
- Патологические кисты яичников. Если киста яичника на УЗИ достигает больше 5 см в диаметре, можно говорить о патологии. Кроме того, в полость Граафова пузырька может произойти кровоизлияние. Тогда его содержимое становится более эхогенным. Образуется киста.
- Текалютеиновая киста. Такие образования достигают 8 – 10 см в диаметре и чаще всего обусловлены одновременными патологическими процессами в других органах (при хориокарциноме, пузырном заносе и т. п.). Эти кисты могут быть двусторонними. На УЗИ в их полости часто обнаруживается несколько камер.
- Опухоль яичника. Как правило, с помощью УЗИ нельзя точно установить природу опухоли или даже сказать, является она доброкачественной или злокачественной.
- Перекрут яичника. На УЗИ обычно обнаруживают увеличенный яичник (до 5 – 7 см), в брюшной полости может обнаруживаться свободная жидкость из-за воспалительного процесса.
- Оофорит. При остром воспалении яичник значительно увеличен в размерах, его контуры хорошо видны, но эхогенность понижена. При образовании участков некроза и гноя видны точечные образования с повышенной эхогенностью. При хроническом оофорите структура органа может быть неоднородной. Размеры при этом обычно в пределах нормы.
- Апоплексия яичника. На эхограмме четко видно место разрыва. Там контур увеличенного в размерах яичника резко прерывается. Точный диагноз только с помощью УЗИ подтвердить сложно.
- Эндометриоз яичника. Контур органа нечеткий, эхогенность различна в разных участках. Обнаруживаются множественные мелкие кисты, которые меняют форму органа, поверхность может быть бугристой. В этом случае эндометриоз трудно отличить от поликистоза яичников.
- Поликистоз яичника. Процесс обычно является двусторонним. Органы увеличиваются в 3 – 5 раз по сравнению с нормой. Контур яичника легко различить. Внутри обнаруживаются множественные образования диаметром 1,5 – 2 см.
Подготовка
УЗИ внутренних женских половых органов будет эффективным, если его проведут в правильное время. Как правило, врач в индивидуальном порядке назначает женщине день проведения процедуры. В общем порядке УЗИ лучше проводить с 3 по 7 день после окончания менструации.
Если у женщины присутствуют экстренные симптомы, например, сильное кровотечение, резкие боли, инородное тело внутри, подозрение на внематочную беременность, то процедура будет проведена в любой день цикла в срочном порядке.
Чтобы получить максимально точные результаты, врачи рекомендуют освободить кишечник от каловых масс и газов. Если этого не сделать, то раздутые кишечник будет мешать сонологу рассматривать матку и яичники. Чтобы освободить кишечник, необходимо:
- перед УЗИ сходить в туалет;
- не есть за 8-10 часов до начала процедуры;
- отказаться в течение 3-5 дней от газообразующих продуктов, жирной и вредной пищи.
Если у женщины есть проблемы с газообразованием, можно в течение нескольких дней перед УЗИ органов малого таза попить Эспумизан или аналогичное средство, выводящие из кишечник лишние газы.
Если назначено трансабдоминальное УЗИ, то перед процедурой необходимо наполнить мочевой пузырь. Для этого женщине рекомендуется прийти к кабинету за полчаса до начала процедуры и взять с собой бутылку чистой воды без газа. Нужно выпить воду, а на УЗИ можно идти, когда появится сильное желание посетить уборную.
При трансвагинальном и трансректальном УЗИ воду пить не нужно, достаточно соблюдать диету и опорожнить кишечник перед процедурой.
На УЗИ нужно взять с собой пеленку, чтобы постелить на кушетку, полотенце для удаления с кожи остатков геля. Если назначено трансвагинальное УЗИ, рекомендуется приобрести специальный одноразовый презерватив для исследования. Также необходимо выключить мобильный, чтобы не мешать исследованию.
Исследование детей и подростков
Зачем исследовать ОМТ у детей? Основной целью УЗИ органов малого таза у девочек младшего возраста и подростков, является выявление генитальных патологий, и причин менструальных дисфункций. Ультразвуковое исследование является приоритетным методом, применяемым в детской гинекологии. Исследование детей не имеет существенных отличий от того, как делают УЗИ малого таза у женщин.
Как и при обследовании взрослых пациентов, роль акустического окна играет наполненный мочевой пузырь, оттесняющий петли кишечника и позволяющий провести осмотр внутренних органов. Девочки старшего возраста за 40 минут до процедуры должны выпить около 2 стаканов воды, это позволит обеспечить достаточное наполнение мочевого пузыря. Грудные и маленькие дети, неспособные выпить достаточно жидкости по просьбе родителей, должны быть накормлены непосредственно перед процедурой, грудным молоком или жидкой молочной смесью.
Частота датчиков, используемых при обследовании, может варьироваться в зависимости от возраста ребенка. Детей до 3 лет обследуют датчиком, частота которого находится в пределах 7,0–7,5 MГц, детей старшего возраста – 5,0–7,0 MГц, а подростков – 3,5–5,0 MГц. Поскольку мощность современных УЗ-аппаратов охватывает большой частотный диапазон, выбор оптимальной мощности может осуществляться непосредственно во время диагностики.
У подростков ведущих активную половую жизнь, допустимо проведение ТВУЗИ. Процедура осуществляется с согласия пациентки и родителей, оформленного в письменном виде. Если девственная плева девушки не нарушена, то при необходимости может быть проведено трансперинеальное (через промежность) обследование. Поскольку в четверти случаев обнаружения, каких-либо аномалий развития или заболеваний половой системы, обнаруживались также аномалии почек, мочевого пузыря и расположенного в малом тазу отдела кишечника, требуется обязательное исследование и этих органов.
Важно! Применение лучевых методов диагностики (КТ, МСКТ) у детей, оправдано лишь в случае необходимости уточнения информации, полученной с помощью УЗИ, например, при обнаружении опухоли. Наличие перегородки в полости матки, является одной из самых распространенных аномалий развития
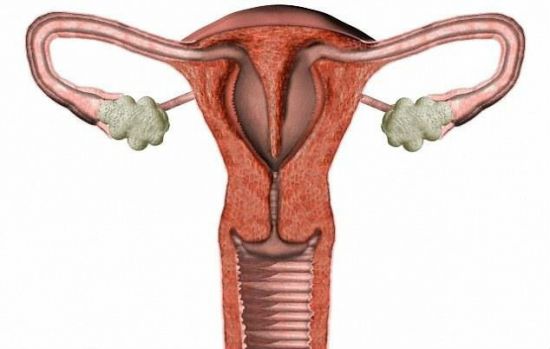 Наличие перегородки в полости матки, является одной из самых распространенных аномалий развития
Наличие перегородки в полости матки, является одной из самых распространенных аномалий развития
УЗИ в гинекологии
Выполняется как трансвагинальным, так и трансабдоминальным методом — решение принимает доктор индивидуально в зависимости от ситуации.
Позволяет оценить структуру, положение и размеры органов малого таза:
* яичников с фолликулами;
* матки (эндометрий — внутренний слой, миометрий — мышечный слой) и шейки матки;
* мочевого пузыря, части мочеточников, прямой кишки, позадиматочного пространства;
* фаллопиевых/маточных труб при изменениях (в норме не видны во время исследования).
Кому и когда показано исследование?
Обследование должен назначить доктор. Однако каким бы опытным ни был врач, он не сможет вам помочь, если вы не расскажете о себе и том, что вас беспокоит. Будьте внимательны и прислушивайтесь к себе. Даже небольшой «пустяк» может служить сигналом довольно серьёзного заболевания.
Тревожные симптомы:
* жалобы на боли в нижней части живота (острые/ноющие) связанные или несвязанные с менструальным циклом;
* болезненность полового акта;
* нарушения менструального цикла: задержка, укорочение, межменструальные кровотечения (даже незначительные типа «мазни»);
* менструация длиться меньше трёх и более семи дней;
* маточные кровотечения, обильные менструации;
* частое и/или болезненное мочеиспускание;
* недержание мочи или потеря мочи при напряжении (чихании, кашле);
* появление любых кровянистых выделений из влагалища (от «мазни» до кровотечений) у женщин, находящихся в периоде постменопаузы.
Также УЗИ тазовых органов назначается:
* для контроля над положением внутриматочной спирали;
* при планировании беременности или бесплодии (в т. ч. фолликулометрия — оценка работы яичников и состояния эндометрия);
* для диагностики беременности на ранних сроках, в т. ч., внематочной;
* для контроля после перенесенных оперативных вмешательств.
Что помогает выявить?
Многие недуги и состояния: кисты яичников, воспалительные процессы, эндометриоз (разрастание слизистой матки на других участках), опухоли матки и яичников, полипы эндометрия, миому, жидкость в позадиматочном пространстве, врожденные аномалии развития и другие.
Когда проводится?
У менструирующих женщин день УЗИ определяется доктором — зависимости от предполагаемых нарушений и диагноза. Сроки могут сдвигаться у каждой конкретной женщины, что обусловлено длиной цикла.
Обычно УЗИ рекомендуется проводить в первую фазу цикла — на 5–7 день от начала последней менструации. После получения результатов доктор принимает решение о необходимости и времени выполнения следующих исследований. Иногда фаза цикла не учитывается, а диагностическая процедура проводится при обращении пациентки к врачу — например, при острых и сильных болях или маточном кровотечении.
У женщин, находящихся в периоде постменопаузе, день исследования не имеет значения.
УЗИ органов малого таза во время месячных
- Значительная кровопотеря во время месячных (для выявления причины сильных менструальных кровотечений эндометрий желательно обследовать именно в период месячных);
- Подозрение на узлы, полипы или гиперплазию эндометрия (в таких случаях УЗИ рекомендуется провести в 1 – 3 дни цикла, то есть во время месячных);
- Определение овуляции и фолликулометрия (УЗИ выполняется несколько раз с 1 по 15 дни цикла с целью измерения размеров растущего фолликула и точной фиксации времени овуляции).
Скопление крови и сгустков эпителия в маточной полости создает помехи и трудности для диагностики патологий матки;
На фоне кровотечения или обильной менструации зачастую не удается рассмотреть объемные образования (кисты, полипы, миомы) небольшого размера;
На фоне менструаций нельзя определить толщину эндометрия, что очень важно для диагностики эндометритов, эндометриозов, гормональных расстройств и хронических воспалительных процессов.
Показания к проведению
Диагностика при помощи ультразвука назначается женщинам при подозрениях на перечисленные выше патологии (злокачественные и доброкачественные опухоли, воспаления и т.д.) Показаниями к проведению исследования могут стать:
- болевые ощущения внизу живота;
- кровотечения из влагалища;
- патологические выделения из половых путей;
- нарушения менструального цикла;
- дискомфорт во время полового акта или боль после него.
Также поводом для назначения обследования во многих случаях становится долго не наступающая беременность. Данный способ диагностики помогает установить причины бесплодия женщины. Будущим мамам плановое УЗИ делается на сроках 12, 20 и 30 недель. Если имеются тревожные симптомы, исследование проводят на любом этапе беременности.
Вне зависимости от наличия или отсутствия признаков заболеваний женщинам рекомендуется делать УЗИ в ходе регулярных медицинских осмотров (один раз в год) или полгода. Многие патологии протекают бессимптомно, давая о себе знать, когда заболевание зашло очень далеко. Это особенно страшно, если речь идет о злокачественных образованиях. Ультразвуковая диагностика позволит выявить болезнь «в зародыше» и своевременно начать лечение, что существенно повышает шансы на успех.
Противопоказания
Ультразвуковая диагностика безопасна для человека. Медицинских противопоказаний для нее нет. Но существуют ситуации, в которых провести УЗИ ОМТ невозможно.
Относительными противопоказаниями считают:
- выраженная жировая клетчатка на животе у женщин, метеоризм — для трансабдоминальной методики;
- ранний период после операций на половых органах или прямой кишке.
Отсутствие негативного влияния ультразвука на организм объясняет, как часто без опасности для здоровья можно делать УЗИ ОМТ. Процедура относится к максимально безопасным, поэтому ее можно делать столько раз в год, сколько требуется для контроля заболевания. Следует придерживаться рекомендации врачей — обычно исследование назначают не чаще 4 раз в год.
Преимущества и недостатки трансабдоминального метода
Среди способов исследования наибольшим спросом пользуется трансабдоминальный тип проверки. Специалисты назначают в первую очередь внешний ультразвук, так как он обладает целым рядом существенных преимуществ.
Плюсы:
- Подходит для большинства пациентов, в том числе — девственниц.
- Способен показать наличие крупных образований, в отличие от трансвагинального метода.
- Не предполагает риска.
- Не доставляет боли и неудобств больному.
- Несложен в подготовке.
- Широкая область обследования позволяет узнать состояние не только органов предстательной железы, но и всего малого таза. Благодаря полной картине заболевания доктор поставит точный диагноз, назначит правильное лечение и даст практические рекомендации по образу жизни.
Однако наружная диагностика имеет некоторые недостатки:
- способ имеет менее четкую эхографию, чем УЗИ внутреннего типа (из-за поглощения волн стенкой брюшины);
- датчик трансабдоминального аппарата уступает глубокой диагностике в частоте.
Поэтому нередко после внешнего ультразвука лечащий врач назначает дополнительные процедуры для уточнения диагноза.
Такие, как:
- УЗИ трансвагинального типа;
- лапароскопия;
- бимануальная пальпация;
- магнитно-резонансная терапия.
Подготовка к обследованию
Перед тем как идти на УЗИ малого таза, у каждой женщины возникают вопросы о том, как подготовиться к мероприятию. От тщательности следования пациентки рекомендациям гинеколога напрямую зависят итоговые показатели и качество терапии.
На какой день цикла лучше делать
УЗИ любого типа рекомендуют проводить на 5–7-й день менструального цикла. Состояние яичников и желтого тела лучше устанавливать на 14–21-й день при повторном сканировании.
Во время менструаций исследование делают в редких случаях, если пациентка страдает от острых нестерпимых болей, для быстрого установления диагноза. Также обследование не откладывается на потом при явных паталогических отклонениях. В таком случае день не имеет значения.
Беременным советуется записаться на УЗИ через 14–21-й день после задержки менструаций. На 4–6-й неделе беременности плод отчетливо виден на мониторе аппарата.
Диета и питьевой режим
Воздух в кишечной полости препятствует правильному отображению импульсов ультразвука. Поэтому за 2–3 дня перед мероприятием следует соблюдать диету, чтобы снизить газообразование. Кушать предпочтительно быстроперерабатываемую и легкоусвояемую еду.
Список разрешенных продуктов:
- гречка, овсянка, ячневая и льняная каши (на воде);
- говядина, птичье мясо, нежирная рыба (на пару, в духовке, в вареном виде);
- омлет, яйца всмятку (не больше 1 шт. в день);
- отстоявшиеся кисломолочные напитки;
- зернистый творог, твердый нежирный сыр.
Продукты, повышающие активное образование газов, нужно убрать из рациона.
Запрещенные продукты:
- овощи и фрукты в сыром виде;
- хлебобулочные, сдобные изделия, печенье;
- цельное молоко;
- квашеная капуста;
- бобовые (фасоль, горох, чечевица, соя, арахис);
- жирное мясо и рыба;
- сладости;
- газировка, кофе, соки и алкоголь.
Самый лучший вариант — перейти на дробное питание (4–5 приемов пищи через каждые 3–4 часа). Ужин в 18:00 или за 3 часа до сна. За день следует выпивать достаточное количество негазированной воды (1,5–2 литра).
Делать УЗИ предпочтительнее утром натощак. За 6 часов до исследования можно сделать последний прием пищи.
При трансвагинальном и трансректальном способе мочевой пузырь должен быть пустым, поэтому нельзя пить воду за 30 минут до диагностирования. Перед процедурой хорошо сходить в туалет.
Трансабдоминальное УЗИ, напротив, проводят с наполненным мочой пузырем. Поэтому незадолго до процедуры необходимо выпить 5–8 стаканов воды и не опорожняться. В экстренных ситуациях пузырь наполняется с помощью катетера. Таким образом изображение мочевой системы будет контрастным.
Прием препаратов
Кроме диетического питания помочь страдающим метеоризмом может прием активированного угля или препаратов на основе симетикона за 3–4 дня до диагностики. Для улучшения пищеварения подходят фестал, мезим, панкреатин.
Основной принцип подготовки при трансректальном ультразвуке — очищение кишечника. В случае запоров врач прописывает слабительные средства или микроклизмы. Также приемлемо введение свеч с бисакодилом и очистительная клизма за несколько часов до диагностирования.
Что взять с собой в кабинет
Готовясь отправиться на исследование, важно побеспокоиться о личной гигиене половых органов — принять ванну или душ и сменить белье. Заранее продумайте, что надеть
Одежда должна быть свободной, чтобы ее можно было легко снять при обследовании.
Что понадобится в кабинете:
- В кабинете УЗИ пригодятся полотенце или пеленка, а также салфетки.
- Нелишними будут бахилы или сменная обувь.
- При внутреннем сканировании возьмите презерватив.
- При наружной эхографии возьмите с собой воду (1–2 л).
- Если УЗИ приходится проводить во время менструальных выделений, не забудьте взять с запасом гигиенические прокладки и тампоны.
Во время диагностики не стоит волноваться. Положительный настрой поможет сохранить спокойствие и обеспечит достоверное заключение.
Подготовка к УЗИ малого таза
УЗ исследование выполняется трансабдоминальным или трансвагинальным способом. Обычно врач заранее предупреждает пациентку о планируемом способе диагностики и рассказывает женщине, как подготовиться к УЗИ органов малого таза:
Трансабдоминальное УЗИ проводится с помощью наружного датчика через брюшную стенку при наполненном мочевом пузыре. Для этого женщине необходимо за час до обследования выпить около 1 литра воды и не мочиться.
Трансвагинальное – для более детального изучения состояния матки и яичников применяется специальный датчик, который вводится во влагалище. Подготовки к этой процедуре не требуется.
Показания
Какой врач и зачем направляет на УЗИ малого таза
Направление на ультразвуковое исследование органов малого таза выписывает врач-гинеколог при наличии следующих показаний:
- воспалительные заболевания – эндометрит, параметрит, аднексит, вульвовагинит, цистит и др.;
- подозрение на новообразование в полости малого таза – миома, рак матки, опухоль мочевого пузыря и т. д.;
- беременность (маточная и внематочная);
- фолликулометрия – определение запаса фолликулов, отслеживание овуляторного процесса в яичниках;
- цервикометрия – оценка состояния шейки матки (при беременности и после родов);
- контроль положения ВМС (внутриматочной спирали);
- мониторинг состояния больной в послеоперационном периоде, в том числе и после медицинских абортов.
УЗИ малого таза детям
Ультразвуковое исследование органов малого таза может быть назначено ребенку в любом возрасте
Важно еще в раннем детстве выявить аномалии развития, правильность расположения внутренних половых и мочевыделительных органов, структуру мочевого пузыря.. Для новорожденных УЗИ показано при:
Для новорожденных УЗИ показано при:
- разнице длины ног;
- если нет характерного щелчка при движении ног;
- слишком зажатые ножки;
- разный уровень складок под ягодицами;
- имеются симптомы воспалительного процесса в органах малого таза (болезненность при мочеиспускании, выделения из уретры или влагалища и т.д.).
Для девочек показаниями к УЗИ служат такие симптомы, как:
- ранняя менструация;
- выделения из влагалища;
- кровотечения;
- подозрения на задержку развития вторичных половых органов;
- наследственные заболевания;
- боли внизу живота неясной этиологии.
Мальчикам обследование назначают при таких симптомах, как:
- боли при мочеиспускании;
- выделения из уретры;
- проблемы с мочеиспусканием, недержание мочи;
- низ живота по непонятной причине болит;
- наличие кровянистых выделений в моче;
- подозрения на опухоли.
Грудных детей приносят на обследование натощак, по крайней мере, спустя 40-60 минут с последнего кормления. Если дети капризничают, можно дать немного подслащенной воды.
Процедура не занимает много времени, всего 15-20 минут. За это время ребенок не успеет устать. Маленьким детям необходимо приготовить соску. Процесс сосания успокоит их, отвлечет от неприятных моментов общения с незнакомым человеком – врачом.
Если ребенок во время процедуры будет двигаться, либо у него повышенное газообразование, результаты исследования могут быть не точными.
Если ребенок постарше – 3-4 года, за 3-4 часа до процедуры не дают еду.
УЗИ подростам лучше всего делать за 8 часов до приема пищи. Лучшее время – это утренние часы.
В нашей клинике работает опытный врач кабинета диагностики, который легко находит общий язык с детьми. Ребенок не почувствует дискомфорта и усталости.
Как проехать в медицинский центр
Кликните нужный район или метро
От метро Щелковская или Первомайская можно добраться пешком всего 12 минут более подробнее можете посмотреть в контактах.
- Телефон для справок:
- +7 (495) 232-97-82
Из района Измайлово добраться можно следующим образом: Маршрутка 1072 (до остановки метро Первомайская) далее 180 метров пешком.
- Телефон для справок:
- +7 (495) 232-97-82
Из Гальяново добраться можно следующим образом: Автобус номер 223, Троллейбус номер 23, Маршрутка 583 До остановки «Кинотеатр София»
- Телефон для справок:
- +7 (495) 232-97-82
От метро Черкизовская добраться можно следующим образом: автобус номер 230, до остановки «11 Парковая улица»
- Телефон для справок:
- +7 (495) 232-97-82
От метро Преображенская площадь добраться можно следующим образом: Маршрутка 1072 (до остановки метро Первомайская) далее 180 метров пешком.
- Телефон для справок:
- +7 (495) 232-97-82
От Поселка восточный можно добраться следующим образом: автобусы:283, 300,338, 349, 361 до остановки «11 Парковая улица»
маршрутки:1015, 102, 361, 362 до остановки «11 Парковая улица»
- Телефон для справок:
- +7 (495) 232-97-82