Внутриутробная гипоксия плода
Содержание:
Развитие и протекание гипоксии плода
Развитию гипоксии плода способствуют множество факторов. Это могут быть заболевания матери, такие как: сердечно-сосудистые и легочные заболевания, анемия, интоксикация и другие. Это могут быть и нарушения плодово-плацентарного кровотока: гестозы, перенашивание плода, риск преждевременных родов, патологии плаценты и пуповины, различные аномалии родовой деятельности.
Это могут быть и заболевания самого плода:
• гемолитическая болезнь,
• анемия,
• инфицирование,
• врожденные пороки развития,
• длительное сдавливание головки во время родов.
Механизмы развития гипоксии плода:
• Нарушения поставки кислорода к матке.
• Снижение обменных функций плаценты.
• Дефицит гемоглобина в организме матери.
• Сердечно-сосудистые заболевания.
• Нарушение кровотока.
Лечение Гипоксии плода:
Хроническая гипоксия
Лечение хронической гипоксии плода должно быть комплексным (из нескольких составляющих). Лечат основную болезнь матери, которая привела к нехватке кислорода у плода. Также нужно провести терапию для нормализации кровообращения плаценты. Беременная должна соблюдать постельный режим, поскольку он способствует улучшению кровообращения матки.
Врачи приписывают женщине лекарства для снижения сократительной способности матки:
- свечи с папаверином
- таблетки но-шпы
- гинипрал (длительные внутривенные вливания)
- бриканил
Следует включить в комплексную терапию метода для уменьшения вязкости крови. Это позволяет снизить склонность к формированию тромбов, а также способствует восстановлению обращения крови в небольших сосудах. Благодаря таким механизмам улучшается доставка кислорода плоду через плаценту матери. Эффективны такие препараты:
- курантил
- реополиглюкин
- аспирин в очень низкой дозировке
Для лечения хронической гипоксии плода важен прием липостабила или эссенциале-форте, которые улучшают проницаемость клеток для кислорода. Также врачи могут назначить средства для улучшения обмена веществ в клетках:
- аскорбиновая кислота
- витамин Е
- растворы глюкозы
- глутаминовая кислота
При неэффективности комплексного лечения или при выраженной хронической или острой гипоксии после достижения плодом жизнеспособности проводят экстренное родоразрешение. Почти всегда применяется метод кесаревого сечения.
Стоит отметить, что при соблюдении постельного режима лучше, чтобы мать соблюдала позу на левом боку, которая называется иногда «позой крокодила». Это нужно, чтобы исключить синдром нижней полой вены. Также для лечения применяется оксигенотерапия.
Врачи могут назначить внутривенное введение 10% раствора глюкозы в количестве 500 мл плюс 10ЕД инсулина плюс 100 мг кокарбоксилазы плюс 10 мл 5% аскорбиновой кислоты. Такие инфузии проводят на протяжении 5-8 суток.
Внутривенно вводят препараты для улучшения маточно-плацентарного кровообращения: сигетин (2 мл-1%), эуфиллин (10 мл-2,4%), курантил (2 мл-0,5%), АТФ (2 мл-1%). Препарат Реополиклюкин вводится по 200 мл капельно внутривенно. Эффективны токолитики, в частности при повышенной возбудимости матки и недоношенной беременности. Внутривенно капельно вводят 25% в 5% растворе глюкозы 10 мл или или алупент (0,5 мг) в 5% растворе глюкозы. Курс составляет от 2 до 6 суток, далее введение продолжается внутримышечно, или назначают таблетки.
Лечение острой гипоксии плода
Беременная должна занимать положение на левом боку, как уже было отмечено. Рекомендуются длительные ингаляции чистого увлажненного О2 через герметично укрепленную маску. Внутривенно вводят глюкозы плюс инсулин плюс раствор аскорбиновой кислоты плюс кокарбоксилазу. Внутривенно медленно вводят 2,4% раствора эуфиллина в количестве 10 мл плюс 2 мл 1% сигетина + АТФ (2 мл — 1%). Также могут назначить внутривенное ведение 10 мл 10% раствора глюконата Са или капельное введение гидрокарбоната Na 5% в количестве от 60 до 80 мл.
Если внезапно развилась брадикардия плода, роженице вводят 0,3% мл в/в или 0,7 мл п/к 0,1% раствора атропина сульфата. При доступности предлежащей части вводят подкожно плоду атропин сульфат (0,1 мл -0,1%). Если нет эффективно от выше перечисленных методов, необходимы срочные роды, иначе плод умрет нерожденным.
Последствия для ребенка
Гипоксия — опасное состояние, которое приводит к различным осложнениям в зависимости от степени тяжести и срока, на котором оно возникает. При тяжелом течении в первом триместре заболевание может привести к появлению врожденных пороков, некоторые из которых могут быть несовместимы с жизнью.
При появлении в поздних сроках, главная проблема заключается в нарушении того, как развивается ребенок. В этом случае, после рождения будет выставлен диагноз перинатального поражения центральной нервной системы. В этом случае риск осложнений не высок. Обычно, после двух месяцев медикаментозной терапии, ребенок приходит в норму и продолжает развиваться согласно возрасту.
Самое серьезное осложнение – гипоксия головного мозга с дальнейшим нарушениями ЦНС. Последствия могут быть выявлены, как в первые дни жизни малыша, так и в первые месяцы его жизни.
В числе возможных патологий:
- гиперактивность;
- ДЦП;
- отек головного мозга;
- ишемия сердца;
- парезы.
Прогноз для ребенка зависит от ряда факторов, среди них – период выявления голодания, своевременность комплексного лечения.
Острая гипоксия
Такой патологический процесс прогрессирует в родах, а его последствия могут негативно сказаться на здоровье малыша в будущем.
В числе потенциальных проблем со здоровьем:
- задержка речи и концентрации внимания;
- неспособность к обучению;
- частые мигрени;
- энцефалопатия или эпилепсия;
- ишемический инсульт.
Легкая гипоксия
В этом случае последствия не столь критичны. После рождения у ребенка могут появиться незначительные нарушения ЦНС, которые лечатся медикаментозно и на будущей жизни малыша нисколько не отражаются.
После легкой гипоксии повышается активность крохи, возникают проблемы со сном и вниманием. С характерной симптоматикой желательно обратиться к специалисту

Есть влияние на ребёнка
ХВГП при беременности
Острая форма присуща позднему сроку беременности и родам, но может возникнуть на любом сроке под воздействием провоцирующих факторов.
ХВГП развивается, если кровь не поступает к плоду либо в сосудах пуповины формируются сгустки, узлы. Острая форма патологии не лечится, экстренно проводится кесарево сечение.
Что такое дистресс синдром
Это гипоксия плода в утробе матери, которое развивается в 20% всех беременностей. Дистресс синдром диагностируется при вынашивании плода или непосредственно в родах, особенно опасен на раннем акушерском сроке. К 30 недели риск для плода начинает снижаться.
Выделяют следующие стадии дистресс синдрома:
- Компенсация. Продолжается несколько недель.
- Субкомпенсация. Нуждается в срочных реанимационных мероприятиях.
- Декомпенсация. Происходит внутриутробная асфиксия, плод задыхается.
Причины гипоксии плода
Можно сказать, что потенциальная угроза гипоксии плода имеется у каждой беременной. Однако она не всегда развивается даже у тех, кто имеет высокий риск ее появления. Предсказать, как будет вести себя организм беременной на протяжении долгих месяцев, очень сложно, поэтому предварительно специалист просчитывает все имеющиеся риски осложнений и старается их предотвратить. Заключения вроде «угрожаемая по внутриутробной гипоксии плода», «угроза гипоксии плода», нередко фигурирующие в промежуточных диагнозах, не должны пугать беременную, так как они лишь означают, что врач выявил провоцирующий фактор, и будет стараться его компенсировать.
Следует отметить, что перечислить все возможные причины, провоцирующие гипоксию плода, невозможно. Данное состояние не просто имеет множество причин, оно также может появиться и на фоне, казалось бы, благополучного течения беременности. Условно все провоцирующие гипоксию факторы можно классифицировать на те, которыми обладает организм беременной; которые реализует система кровообращения «плод-плацента», а также на патологии развития самого плода.
Предпосылки к нарушению насыщения кислородом тканей плода создаются даже нормально протекающей беременностью:
— Беременность предполагает повышенную нагрузку на сердечно-сосудистую систему матери. Объем циркулирующей крови увеличивается на 30%, так как ее должно «хватить» и плоду, а чтобы ее «прокачать», сердце увеличивает количество сокращений, то есть начинает работать на пределе.
— Чтобы беременность не прервалась досрочно, яичники (желтое тело), а затем плацента синтезируют гормон прогестерон. Под его воздействием венозные стенки становятся менее эластичными.
— Растущая матка поднимает диафрагму, тем самым меняя внутрибрюшное давление, что сказывается на кровотоке.
— По мере увеличения матка давит и деформирует вены малого таза, затрудняя продвижение крови по ним. При многоплодной беременности данный фактор провоцирует гипоксию у плодов чаще прочих.
Перечисленные изменения увеличивают нагрузку на сердце и сосуды беременной, но являются физиологически допустимыми и не приводят к осложнениям. Однако если у беременной имеются хронические сердечно-сосудистые патологии (варикоз, миокардит, пороки сосудов и сердца), такая нагрузка может спровоцировать адаптационный срыв.
Среди патологических состояний гипоксию нередко провоцирует дефицит железа (анемия). Железо участвует в транспортировке кислорода к тканям, если его становится мало – кровь насыщается кислородом недостаточно.
Угроза гипоксии плода возрастает, если беременная имеет эндокринные патологии (сахарный диабет, дисфункцию щитовидной железы) или заболевания системы дыхания (бронхиальную астму).
Переоценить влияние стрессовых ситуаций и сложной психоэмоциональной обстановки на течение беременности невозможно. Сильные эмоции провоцируют выброс «гормона стресса» — кортизола, он спазмирует стенки любых сосудов, в том числе и плацентарных. Помимо гипоксии, стрессы провоцируют и аномальные маточные сокращения, что чревато несвоевременным прекращением беременности.
Еще один негативный фактор, влияющий на состояние сосудов в системе «плод — мать» — курение. При участии никотина в плацентарных сосудах формируются микротромбы, и кровоток меняет параметры на патологические.
Самая частая причина нарушения кровотока в плаценте – ее инфицирование. У истоков инфекционного воспаления могут находиться вирусы, грибы, кокковая флора. Под влиянием инфекции в тканях плаценты развивается отек, повреждаются стенки сосудов, изменяется вязкость крови.
Инфекция может локализоваться не только в зоне плаценты. Иногда она способна преодолевать защитный «барьер» плаценты и проникать к плоду. Инфицирование плода, привыкшего к стерильной среде обитания, провоцирует серьезные последствия вплоть до внутриутробной гибели.
Иногда внутриутробную гипоксию провоцирует аномальное расположение плаценты, когда она прикрепляется к маточной стенке на участке, который хуже кровоснабжается. Чаще подобное случается при наличии аномалий развития матки.
Таким образом, внутриутробная гипоксия плода может сопровождать множество патологических состояний.
Диагностика гипоксии врачами
Определить развитие болезни на ранней стадии проблематично
Врач обращает внимание на низкий уровень гемоглобина в крови, рекомендуется пройти комплексную диагностику. Оптимальный период – 17-20 акушерских недель
Допплерометрия
Путем клинического исследования оцениваются главные параметры кровотока маточно-плацентарной системы. Этим же способом определяются внутриплацентарный и плодовый кровоток, характеристики таковых.
Этот метод диагностики контролирует «сообщение» матери и еще не рожденного ребенка, фиксирует малейшие отклонения кровотока. Оценка производится на всех участках кровеносной системы плода.
Пройдите комплексную диагностику
Ультразвуковое исследование (УЗИ)
Таким клиническим методом определяются физиологические параметры крохи, внутриутробные патологии, расположение плода в матке, дается оценка состояния околоплодных вод, внутренних органов и строения пуповины.
Если малыш отстает в развитии и по физическим параметрам не соответствует установленному акушерскому сроку, высока вероятность кислородного голодания.
Аускультативные признаки гипоксии плода
Если частота сердечных сокращений менее 110 ударов в минуту, у плода прогрессирует выраженная брадикардия. Если указанный показатель превышает 170 ударов в минуту, речь идет о прогрессирующей тахикардии.
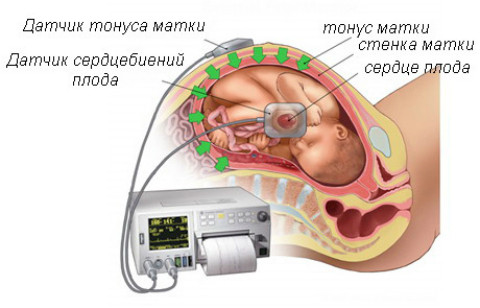
Кардиотокография
Этот метод одновременно анализирует сокращения матки и сердцебиение плода. Результат оценивается по шкале Савельевой.
Возможны следующие результаты:
- 4 балла и менее – состояние плода критическое;
- 5-7 баллов – начальные признаки гипоксии плода;
- 8-10 баллов – полноценное функционирование эмбриона.
Стандартного подхода нет
Как определить гипоксию плода с помощью проб
Такое обследование проводится, чтобы спровоцировать симптомы гипоксии, которые возникают спонтанно и не имеют определенной закономерности. При проведении гипоксических проб можно установить особенности адаптации плода.
Беременной женщине предстоит пройти.
- Функциональную нагрузку. При умеренной нагрузке на организм определяется изменение сердечных ритмов, например, когда будущая мамочка неспешно поднимается по лестнице.
- Окситоциновый тест. Беременной капельно внутривенно вводится гормон окситоцин вместе с глюкозой, стимулирует сокращение матки, влияет на показатели кровотока в плацентарных сосудах.
- Пробу с задержкой дыхания. В нормальном состоянии на вдохе сердцебиение уряжается, а на выдохе учащается. При гипоксии этот механизм нарушается.
- Холодовая проба. На живот беременной женщины кладется холодный предмет. В здоровом организме частота сердечных сокращений уряжается, а при кислородном голодании остается неизменной.
Амниоцентез
Исследуется околоплодная жидкость, патологии которой также могут привести к гипоксии. Амниоцентез назначается только по показаниям, результаты исследования порой неоднозначные.
Анализ может показать мелкие частицы мекония, инфицирование околоплодных вод, определяет кислотно-щелочную реакцию среды, в которой обитает эмбрион.
Лечение внутриутробной гипоксии плода
Выбор тактики лечения рассматриваемого патологического состояния зависит от состояния здоровья матери, срока беременности, наличия сопутствующих заболеваний у будущей матери. Так как причины развития внутриутробной гипоксии отличаются вариативностью, единого принципа ее лечения нет – все делается в строго индивидуальном порядке. Если состояние здоровья и женщины, и плода позволяет, то врач может применить консервативные методы лечения внутриутробной гипоксии плода:
- Улучшение здоровья будущей матери – например, лечение хронических заболеваний, устранение анемии, стабилизация артериального давления. Кроме этого, улучшить здоровье матери можно путем подбора индивидуального режима питания и жизни, избавления от вредных привычек, введения в жизнь легкой физической нагрузки.
- Назначение антикоагулянтов. Эти лекарственные препараты способствуют нормализации уровня вязкости крови. Применяют такое лечение только в том случае, если у женщины нарушена система свертывания.
- Амниоинфузия. Этот метод используют крайне редко, оправдан он, например, при выраженной задержке роста плода и диагностированном маловодии. Под амниоинфузией подразумевают введение в околоплодные воды специального препарата, который дает возможность легким будущего ребенка развиваться, снижает уровень кислородного голодания, предотвращает попадание мекония в организм малыша.
- Вливание магнезии. Этот метод используется только в случае диагностированной гипертонии у беременной женщины. Такие внутривенные инъекции предотвращают развитие эклампсии и значительно снижают риск кислородного голодания.
- Назначение противовоспалительных и антимикробных средств. Целесообразно проводить такое лечение только в том случае, если были диагностированы инфекционные процессы.
Обратите внимание: в медицине не существует ни одного лекарственного препарата, который в состоянии излечить плацентарную недостаточность. Все вышеперечисленные методы способствуют избавлению от провоцирующих внутриутробную гипоксию плода факторов
Если диагностировано нарушение плацентарного кровотока, то врачи только наблюдают за будущим ребенком, чтобы вовремя провести экстренное родоразрешение. Чем больше плод отстает в развитии от нормы, тем раньше нужно проводить экстренное родоразрешение.
Внутриутробная гипоксия плода – патологическое состояние, которое может привести к тяжелым последствиям. Сделать какие-то прогнозы по поводу вероятности развития рассматриваемого состояния практически невозможно, поэтому женщины, находящиеся на этапе планирования беременности, должны не только пройти полное обследование у профильных специалистов, но и отказаться от вредных привычек.
Цыганкова Яна Александровна, медицинский обозреватель, терапевт высшей квалификационной категории
16,799 просмотров всего, 10 просмотров сегодня
Гипоксия плода: причины
бронхиальной астмыбронхита
- внутриутробное инфицирование;
- продолжительное давление на головку в момент родов;
- врожденные пороки развития;
- гемолитические заболевания.
Заболевания и состояния матери
Физиологическая перестройка
- Повышается частота сердечных сокращений, склонность к свертываемости крови. На 30-40% увеличивается объем циркулирующей крови в сосудах.
- Понижается сила сердечных сокращений, уменьшая приток крови к матке.
- Ослабляются стенки вен под воздействием прогестерона — гормона, который обеспечивает вынашивание беременности, расслабляя мышцы матки.
- Мышца, разделяющая брюшную и грудную полость (диафрагма), на последних месяцах беременности поднимается выше за счет роста плода и повышения давления в брюшной полости.
- Матка по мере своего роста давит на вены в малом тазу, по которым кровь возвращается от ног, затрудняя ее отток.
Железодефицитная анемия эритроцитованемииПоражения сердечно-сосудистой системы
- Врожденные и/или приобретенные пороки сердца и сосудов. При тяжелых пороках беременность противопоказана, поскольку возможна гибель будущей матери.
- Миокардит (воспаление сердечной мышцы) и эндокардит (воспаление внутренней оболочки сердца) — тяжелые состояния, которые являются осложнениями других заболеваний (инфекционных, аутоиммунных).
- Варикозное расширение вен и тромбофлебит (воспаление вен).
- Повышение артериального давления, стенокардия и другие.
Заболевания органов дыханияхроническая обструктивная болезнь легкихИзменение гормонального балансасахарном диабетещитовидной железыКурениеСтресс, недосыпание и психоэмоциональное напряжениестрессакортизолаВнутриутробная инфекцияИнфекционные заболеваниябактериямивирусамигрибкамимикоплазмацитомегаловирускраснухигриппастрептококкистафилококкиотекаинтоксикацияОтравления и интоксикациирвотыпоносаповышается температураотравленииПатология со стороны маткиЭндометриозПодробнее об эндометриозеАномалии строения матки:
Нарушение маточно-плацентарного кровотока
Эклампсия или преэклампсиягестозтоксикозартериальное давлениеПреждевременная отслойка плацентыотслойкегематомаматочное кровотечениеНарушение прикрепления плаценты — предлежание плацентыПереношенная беременность или преждевременное старение плацентыАномалии пуповиныпуповинабеременностиАномалия плацентыИнфаркт плаценты
Особенности течения и осложнения настоящей беременности
Угроза преждевременных родовИстинный повышенный тонус маткиМногоплодная беременностьМаловодие или многоводие
Заболевания и состояния плода
Несовместимость группы крови и/или резус фактора матери и плодаАномалии развития и/или наследственные заболевания у плода
Гипоксия плода во время родов или асфиксия новорожденного
родовАспирацияПреждевременные родыНарушения родовой деятельности
- Некоординированная родовая деятельность — спастические, беспорядочные и болезненные сокращения мышц матки во время схватки. Раскрытие шейки матки замедлено.
- Слабая родовая деятельность — мышечные сокращения матки не обладают достаточной силой и продолжительностью, промежутки между схватками увеличены, раскрытие шейки замедлено.
- Бурная родовая деятельность — сокращения мышц матки во время схваток или потуг частые и сильные (через 1-2 минуты). Возможны стремительные роды — в течение 1-3 часа, или быстрые — до 5 часов.
- Тетанус матки — мышцы матки напрягаются в момент схватки и не расслабляются, приводя к замедлению или прекращению родов.
Наложение акушерских щипцов, длительное стояние головки плода в родовых путях матери в одной плоскостиголовной мозг
Лечение
Начав своевременное лечение, можно избежать серьёзных последствий гипоксии и современная медицина имеет для этого ряд возможностей.
- Прежде всего, доктор будет устанавливать причину развития данного состояния. Вполне возможно, что простых рекомендаций по профилактике будет достаточно. Если у женщины есть хронические заболевания или будут выявлены какие-либо проблемы со здоровьем, то будет назначено соответствующее лечение.
-
Доктор может рекомендовать лечь в стационар, но возможно лечение дома. Если врач сочтёт необходимым, то нужно будет придерживаться постельного режима.
- Могут быть назначены лекарственные препараты. Врач будет рекомендовать их в зависимости от ситуации. Это могут быть лекарства, которые помогут снизить сократительную способность матки, например, Но-шпа или Гинипрал. Также может быть выписан Курантил, который восстанавливает кровоснабжения или другие препараты с подобным действием.
- Врач может рекомендовать дополнительный приём некоторых витаминов, например, витамина Е и аскорбиновой кислоты.
Все мероприятия направлены на обеспечение нормального кровоснабжения малыша, препараты врач выбирает, исходя из степени гипоксии, а также её причин. Нельзя самостоятельно отменять приём лекарства. Если есть сомнения, то не следует стесняться задавать вопросы врачу.
Почему возникает гипоксия?
Находясь в утробе матери, ребёнок не способен дышать самостоятельно. Органы и системы малыша только развиваются, происходит становление их функций. Лёгкие крохи незрелые, а дыхательные пути заполнены жидкостью. Необходимый кислород плод получает через плаценту. Именно этот орган обеспечивает поступление бесценного газа в организм крохи. Если кислорода попадает недостаточно, то говорят о гипоксии плода.
Хотя необходимый газ и питательные вещества переносятся от матери к плоду через систему кровообращения, их крови не перемешиваются. Плацента ограждает малыша от попадания в организм вредных веществ. Но, к сожалению, лекарственные препараты, алкоголь, наркотические вещества и вирусы легко преодолевают препятствие.
Внутриутробная гипоксия плода не выделяется в отдельное заболевание, а указывает на состояние дефицита кислорода у малыша. Эта проблема может быть вызвана изменениями в плаценте, организме матери или ребёнка, повлёкшими за собой неблагоприятные последствия.
Причины развития внутриутробной гипоксии плода:
- Заболевания матери. В некоторых ситуациях организм женщины не позволяет дать малышу необходимый кислород. При анемиях, болезнях сердца и сосудов, патологии почек и дыхательной системы повышается риск развития кислородного голодания эмбриона. Неблагоприятно сказываются на здоровье крохи токсикоз у беременной, сахарный диабет, вредные привычки матери.
- Нарушения в системе плацента-плод. Патологии плаценты и пуповины, нарушение кровообращения при угрозе прерывания беременности или перенашивании, аномалии родовой деятельности – неминуемо сказываются на здоровье ребёнка.
- Причины, связанные с плодом. При инфицировании малыша, произошедшем внутриутробно, риск развития гипоксических состояний увеличивается. К неблагоприятным факторам также относятся врождённые аномалии, гемолитическая болезнь плода, многократное, тугое обвитие пуповиной шеи ребёнка, многоплодная беременность. Также нередко приводят к кислородному голоданию плода осложнения, возникшие в родах.
Проявления и выраженность симптомов гипоксии во многом зависят от течения и времени возникновения патологического состояния. Поэтому врачи-клиницисты разделяют 2 формы гипоксии:
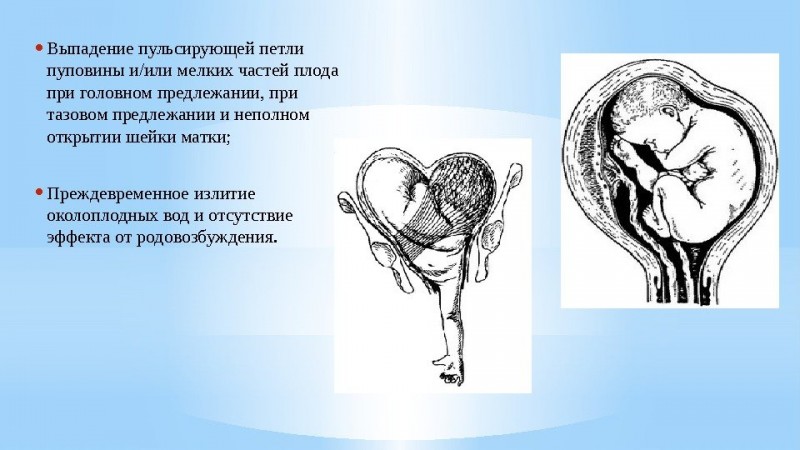
- Острая гипоксия плода. Данное нарушение развивается быстро, обычно во время родовой деятельности, при прохождении малыша по родовым путям. Например, при стремительных или затяжных родах, при выпадении петель пуповины или задержке головки в родовом канале женщины, происходит острое нарушение поступления крови через пупочную артерию. Малыш не получает газа и испытывает резкое кислородное голодание. Во время беременности острая гипоксия нередко возникает на фоне отслойки плаценты и может привести к преждевременным родам или потребовать экстренной операции – кесарева сечения.
- Хроническая гипоксия плода. Кислородное голодание может развиваться постепенно, малыш в течение длительного времени недополучает необходимого газа. Причиной хронической внутриутробной гипоксии чаще всего являются патологии беременности, отсутствие надлежащего лечения, хронические болезни матери. Нередко это состояние развивается у женщин, игнорирующих посещение женской консультации.
При ультразвуковом исследовании беременной врач может заметить, что плод отстаёт от своих «сверстников» по физическим параметрам, выглядит младше гестационного возраста. Если гипоксия развилась во второй половине беременности, то масса этих ребят не соответствует росту, возникает гипотрофия. Новорождённые более склонны к развитию болезней, вегетативных нарушений.
Очень чувствительна к дефициту кислорода нервная ткань, именно она первой страдает при гипоксии. Уже в сроке 6 – 11 недель кислородное голодание нервных клеток ребёнка ведёт к задержке развития головного мозга. Следующими органами, страдающими от гипоксии, становятся почки, сердце, кишечник будущего ребёнка.
Симптомы гипоксии плода
Гипоксия плода что это за явление известно многим будущим мамам. Кислородное голодание – диагноз, которым «пугают» многих беременных. Причем нередко данный диагноз ставится безосновательно, и назначается бесполезное лечение. Давайте определимся с тем как определить гипоксию плода, с помощью каких исследований и руководствуясь какими симптомами.
Заподозрить неладное может сама будущая мама со второй половины беременности, когда она начинает ощущать шевеления малыша. Нужно очень внимательно следить за частотой шевелений. Их должно быть не менее 10 в сутки, не менее 10 серий имеется в виду. Например, ребенок шевелился в течение пары минут – это один эпизод. Потом через час еще пару минут – второй эпизод и т. д. Есть мнение, что учащение шевелений, а также так называемая «икота» ребенка – это и есть симптомы гипоксии плода, однако врачи говорят, что намного показательнее наоборот уменьшение количества шевелений и вообще их отсутствие.
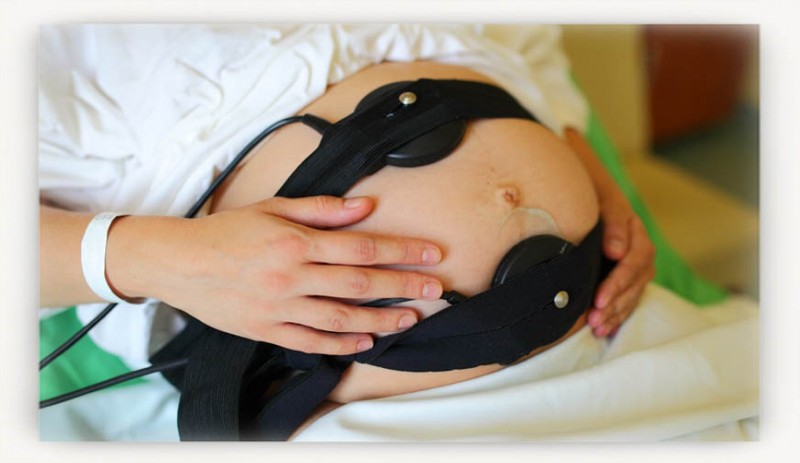
При подозрении на патологию, женщине рекомендуют выполнить КТГ – это абсолютно безболезненная процедура, при которой, с помощью датчика, фиксируют сердцебиение плода. Опытный специалист, сделавший расшифровку, сможет точно сказать, как чувствует себя ребенок. КТГ принято делать не только во время беременности и при подозрении на гипоксию, но и в качестве плановой процедуры во время родов.
Другой способ отследить работу сердца и в целом кровоснабжение в плаценте и пуповине – это допплерография. Выполняется данная процедура на оборудовании для обычного УЗИ, и длится приблизительно столько же.
Также заподозрить неладное по частоте сердцебиения может врач, который прослушивает его через брюшную стенку с помощью акушерского стетоскопа. Приглушенное сердцебиение бывает только в том случае, если плацента располагается по передней стенке. По сердцебиению же можно определить в каком положении находится плод в матке, один ли он там (когда-то таким образом у женщин диагностировали многоплодную беременность). Сердцебиение начинает четко прослушиваться через брюшную стенку со второй половины беременности. Но даже в ее конце у вас вряд ли получится услышать самостоятельно сердцебиение малыша с помощью фонендоскопа. Резкое снижение частоты сердцебиений – такие тоже гипоксия плода признаки имеет. Благо, врач прослушивает сердечко малыша при каждом визите женщины, потому хронический процесс можно заподозрить на ранней стадии.
Кроме того, врачи обращают внимание на заключения УЗИ. Косвенно говорить о гипоксии могут патологии плаценты – ее слишком большая или наоборот слишком маленькая для срока толщина, а также ее отслойки и преждевременное созревание
При таких диагнозах женщин нередко кладут с профилактической целью в стационар.
Также гипоксия плода симптомы дает в случае имеющегося у матери гестоза, сахарного диабета, при сильном кашле (особенно при коклюше), бронхиальной астме, при длительном пребывании в душном помещении, лежании на спине (передавливается полая вена) и т. д.
Последствия гипоксии плода разнятся в зависимости от того – острое это состояние или хроническое. Скажем, при преждевременном созревании плаценты или курении женщины во время беременности, плоду регулярно не хватает кислорода, но нехватка эта не столь явная, чтобы нанести смертельный удар. Дети, длительно страдающие гипоксией внутриутробно, нередко рождаются слабыми, с малым ростом, весом, даже если по срокам доношены. Намного тяжелее гипоксия острая. К примеру, при полной преждевременной отслойке плаценты плод может погибнуть от нехватки кислорода за несколько минут. При отслойке плаценты нарушается связь материнского и детского организмов. При острой гипоксии нужно срочно провести операцию кесарево сечение. Только так есть шанс спасти ребенка.
И если предотвратить острую гипоксию плода порой невозможно, то с хронической можно успешно бороться. Во-первых, необходимо избавиться от вредных привычек и по возможности больше бывать на свежем воздухе. Во-вторых, регулярно посещать врача и делать все необходимые анализы и обследования в нужные сроки. В-третьих, следить за тем, чтобы в пищевом рационе имелось достаточно продуктов, богатых железом (во избежание железодефицитной анемии – частой причины хронической гипоксии плода). И в-четвертых, не забыть рассказать врачу об имеющихся у вас заболеваниях органов дыхания и других хронических заболеваниях различных систем организма, если они имеются.