Методы и способы лечения панкреатита
Содержание:
- Меню на день с содержанием 50 грамм жиров
- Медикаментозная терапия
- Симптомы панкреатита
- Панкреатит — лечение
- Советы по лечению
- Лечение хронического панкреатита в период обострения
- Клинический симптомы панкреатита
- Заместительное полиферментное лечение
- Профилактические меры при панкреатите
- Панкреатит: суть патологии
- Диагностика
- Профилактика панкреатита
- Классификация хронического панкреатита
- Лечение хронического панкреатита
- Заключение
Меню на день с содержанием 50 грамм жиров
| Прием пищи | Продукты |
| Завтрак |
|
| Перекус | Фруктовый коктейль: 1 чашка соевого или миндального молока взбитого с 1 чашкой обезжиренного йогурта и 1 банан. |
| Обед |
|
| Перекус |
|
| Ужин |
|
| Перекус |
|
|
Медикаментозная терапия
Первая помощь чаще всего оказывается посредством Но-Шпы и Платифиллина. Эти медикаменты уменьшают степень болевых симптомов, постепенно нормализуя самочувствие.
Помимо прочего, врач может прописать следующие лекарства:
- ингибитор «Омез» для стимуляции функций поджелудочной железы;
- «Гордокс» — препарат, который вводится внутривенно для уменьшения активности ферментов поджелудочной железы;
- раствор «Рингер» вводится внутривенно в тех случаях, если пациент страдает из-за обезвоживания вследствие регулярных поносов;
- «Панкреатин» начинают принимать лишь после того, как острые симптомы воспаления стихнут, а лабораторные анализы нормализуются.
 В каждом случае прописываются свои медикаменты, индивидуально учитываются степень развития болезни и ее причины, наличие тех или иных симптомов. Часто врачи используются такие ингибиторы протонной помпы, как «Ланзап», «Рабепразол», «Нольпаза» и многие другие.
В каждом случае прописываются свои медикаменты, индивидуально учитываются степень развития болезни и ее причины, наличие тех или иных симптомов. Часто врачи используются такие ингибиторы протонной помпы, как «Ланзап», «Рабепразол», «Нольпаза» и многие другие.
Некоторые лекарства используются лишь в определенный период. Например, ферменты строго противопоказаны пациенту в период обострения, принимать их можно лишь после того, как болезнь утихнет.
Симптомы панкреатита
| Описание сиптома и его причины | |
| При хроническом панкреатите, развивается в результате следующих механизмов: нарушение оттока сока поджелудочной железы, недостаточное поступление кислорода к железе, в результате увеличенного её размера (отёк), воспаление нервных окончаний. Умеренная давящая или жгучая боль локализуется в левом боку или в левом боку с переходом на спину «опоясывающая боль». Чаще появляется через 3-4 часа, после обильного употребления жирной, жареной, острой пищи или злоупотребления алкоголя. Утихают боли при голодании или наклоне туловища вперёд в положении сидя. | |
| Заключается в том, что пациент отмечает ряд симптомов: усиленное слюноотделение, тошнота, рвота, вздутие живота, понос, отрыжка, отвращение от жирной пищи. Все эти явления вызваны тем, что поджелудочная не справляется со своей пищеварительной функцией — имеется ферментативная недостаточность поджелудочой. | |
| Из-за недостатка ферментов поджелудочной нарушется процесс расщепления сложных молекул потребляемой нами еды на более мелкие, которые способные усваиваться в кишечнике. В связи с этим обстоятельством, при панкреатите, даже усиленное питание может сопровождаться снижением массы тела, недостатомк витаминов в организме, сухостью кожи, ломкостью ногтей, недостатком железа в организме (анемия) и другиеми симптомами. | |
| Поражение поджелудочной, в результате нарушения выработки инсулина, может привести к развитию сахарного диабета | |
| Много неусвоенной пищи из тонкого кишечника посупает в толстый, где обитает множество бактерий. Излишнее снабжение бактерий толстого кишечника питательными веществами приводит к повышенному газообразованию, диарее, учащенным актам дефекации. |
Панкреатит — лечение
Лечение острого панкреатита
Лечение острого панкреатита должно проводиться в стационаре под наблюдением врача. При подозрении на острый панкреатит больного следует немедленно госпитализировать. До приезда врачей скорой помощи нельзя принимать пищу. Но до того как человек будет доставлен в больницу, в домашних условиях следует сделать все возможное, чтобы избежать болевого шока. Чтобы снять спазм, рекомендуется под язык капнуть 1-2 капли нитроглицерина либо ввести внутримышечно препарат, снимающий спазмы, например, но-шпу. На верхнюю часть живота прикладывается холод для замедления работы пищеварительных ферментов поджелудочной железы. Врачи скорой помощи обязательно ставят обезболивающий укол.
В стационаре для лечения панкреатита острой формы используются консервативные методы терапии. В частности, в кровоток вводятся растворы – солевые растворы, белковые препараты, глюкоза, с помощью которых преодолевается интоксикация и снимается болевой синдром. Также нормализуется кислотно-щелочное равновесие.
Чтобы облегчить боль и снять спазмы, применяются препараты-спазмолитики. В в курс лечения обязательно включают препараты для подавления выработки ферментов поджелудочной кислоты. Дополнительно используют препараты для поддержания нормальной работы сердца. Комплексное лечение предусматривает также витамины группы В, витамин С, и мочегонные препараты, которые предотвращают отек поджелудочной железы и способствуют выведению продуктов распада.
Рекомендуется пить минеральную воду без газа, а вот пищу пациенты с острым панкреатитом могут принимать только спустя 4-5 суток после острого начала заболевания. Начинать с простокваши (по 100 г продукта каждые полчаса), а на следующий день после этого рациона добавляется 200 грамм творога. В следующие дни лечения пациент должен строго следовать специальной диете, так как правильное питание при панкреатите – важнейший фактор, способствующий излечению.
Если консервативное лечение поджелудочной железы неэффективно, то могут назначить хирургическую операцию. Хирургическое вмешательство предполагает удаление части поджелудочной железы, которая подверглась некрозу, и проведение санации брюшной полости.
Как правило, операция проводится спустя 10-14 суток с момента постановки диагноза (с момента первого приступа острой боли). Показанием для более быстрого проведения операции являются некоторые осложнения.
Лечение хронического панкреатита
Лечение хронического панкреатита — это прежде всего диета. Из лекарств — требуется прием ферментов, компенсирующих секреторную недостаточность, и ощелачивающих препаратов (например, альмагель). При проявлении боли показаны средства, снимающие спазм — папаверин, атропин, но-шпа, препараты с обезболивающим эффектом.
Больным с хроническим панкреатитом следует периодически посещать специальные санатории и проходить там лечение. Если хронический панкреатит в стадии обострения, то лечение проводится по той же схеме, что и терапия острого панкреатита.
Можно ли окончательно вылечить хронический панкреатит? Это зависит от формы заболевания. Если панкреатит наследственный или аутоиммунный, то лечение будет длительным и «поддерживающим». В любом случае, при правильной диете возможна длительная ремиссия болезни.
Народные средства при хроническом панкреатите
Хорошее народное средство, облегчающие самочувствие при панкреатите, — овсяный кисель. Чтобы его приготовить, нужно взять один стакан овса, промыть его холожной водой, залить 1 л воды и настаивать 12 часов. Далее варить 30 минут и настаивать еще 12 часов, после чего о разбавить кисель кипяченой водой до первоначального объема и процедить. Больным хроническим панкреатитом принимать овсяный кисель трижды в день перед едой по полстакана.
Советы по лечению
Основными рекомендациями по устранению тревожных симптомов острого панкреатита являются такие мероприятия, как голодание в первые несколько дней. В этот период следует пить только теплую негазированную воду. После лечебного голодания пищу употребляют часто и в очень малых дозах, не больше 150-200 грамм в перетертом и теплом состоянии.
Постепенно увеличивая количество разового потребления пищи, постепенно увеличивая дозу. Рацион должен включать больше продуктов, которые содержат белок и меньше углеводов. Пища должна быть отварной, нужно исключить все жареное и острое. Кушать не спеша тщательно пережевывая пищу. Лекарственные препараты желательно применять исключительно по назначению лечащего врача.
Лечение хронического панкреатита в период обострения
В период обострения лечение хронического панкреатита преследует следующие цели:
- Купирование болевого синдрома.
- Снижение давления в протоках поджелудочной железы.
- Коррекция водно-электролитных расстройств.
- Снижение секреторной активности поджелудочной железы.
- Стимуляция перистальтики кишечника.
Обезболивание
Чтобы уменьшить болевой синдром, пациенту в первые дни обострения показан голод. Затем назначается щадящая диета (стол №5). В первую очередь из рациона питания исключаются блюда, увеличивающие ферментативную активность железы. Это острая, жареная, солёная, жирная пища. Питаться лучше 5 раз в день, упор делается на белковую пищу (постные сорта мяса и рыбы, кисломолочные продукты). Чтобы пища усваивалась легче, её подают небольшими порциями, тёплой, но не горячей, в жидком или полужидком состоянии.
Если в первые дни болевой синдром не купируется, в лечение добавляют нестероидные противовоспалительные препараты (парацетамол, диклофенак и др.) и антигистаминные препараты (супрастин, димедрол, пипольфен и др.). Такое сочетание препаратов снимает воспаление и боль, уменьшает токсическое влияние воспалительных агентов на организм человека.
При упорном болевом синдроме в лечение добавляют наркотические анальгетики (тримеперидин или октреотид). В качестве альтернативного метода лечения боли возможна блокада нервных стволов и сплетений.
Снижение внутрипротокового давления
При своевременном лечении гипертензии быстрее уходит боль и воспаление, а значит проходит острая фаза панкреатита. Снятие застоя в протоках поджелудочной железы возможно только при расслаблении сфинктера Одди (он располагается между главным протоком и полостью двенадцатиперстной кишки). Для лечения и снятия спазма применяются спазмолитики (но-шпа, папаверин, баралгин, атропин, платифиллин, метацин).
Коррекция водно-электролитных расстройств
Применяется с целью детоксикации и восполнения электролитных и водных потерь организма. Для этого в лечение добавляют коллоидные и белковые растворы для инфузионных вливаний. Если панкреатит протекает с распадом ткани, то возможно применение форсированного диуреза в сочетании с инфузионной терапией. В этом случае выведение воспалительных токсинов из организма больного ускоряется.
Анти секреторная терапия
Сами ферменты железы очень токсичны для неё самой. При панкреатите это токсическое влияние усиливается. Для нейтрализации применяются препараты, уменьшающие секреторную активность, что в сочетании с голодом и диетой даёт ощутимый эффект. Препараты выбора: контрикал, трасилол, гордокс, сандостатин.
Усиление перистальтики
Так как при панкреатите угнетается деятельность желудка и двенадцатиперстной кишки, пищеварение может быть затруднено. Для усиления и стимуляции перистальтики в лечение добавляют метоклопрамид, церукал, домперидон. Эти препараты не только усиливают перистальтику, но и устраняют другие диспепсические расстройства (изжога, тошнота, рвота и др.).
Клинический симптомы панкреатита

Признаки панкреатита во многом зависят от причины, остроты течения заболевания и возраста больного, т.е. панкреатит у детей будет отличаться по своему проявлению от патологии взрослых.
Если речь идет об остром процессе, то на первый план в клинике выступает триада Мондора:
- интенсивная боль в области эпигастрия, не проходящая после приема спазмолитических препаратов;
- непрерывная, изнуряющая рвота, возможно с примесями желчи;
- вздутие живота.
При этом из-за отека и, соответственно, увеличения головки поджелудочной железы, возможно появление механической желтухи. У больного желтеет кожа и склеры глаз, слизистые, изменяется окраска его испражнений: моча становится темной, кал ахоличным (белым).
При осложненных формах появляются и другие симптомы панкреатита:
- высокая (гектическая) лихорадка с ознобом;
- бледность кожного покрова с акроцианозом (синюшная окраска кожи);
- запоры и неприятные ощущения в области кишечника, как признаки кишечной непроходимости.
Хронический панкреатит имеет менее яркую, но достаточно объемную симптоматику. Всю совокупность проявлений можно объединить в ряд синдромов:
- синдром внешнесекреторной недостаточности обусловлен нарушением пищеварительной функции ПЖ. Больной отмечает снижение веса, изменения внешнего вида и других свойств кала. Характерным является так называемый «панкреатический стул», отличающийся от нормального сероватым цветом, зловонием, большим объемом испражнений (полифекалия) и жирным блеском (стеаторея). Изменяется кожный покров, ухудшается состояние волос и ногтей: сухость, ломкость, тусклость;
- синдром воспалительных и деструктивных изменений. Морфологические признаки панкреатита, рассмотренные выше (кисты, отек, склероз) нередко приводят к пережатию общего желчного протока. В этом случае в клиникой картине начинают преобладать явления желтухи. Особенностью при этом является болевой приступ, предшествующий желтушному окрашиванию кожи и слизистых;
- болевой синдром при хроническом панкреатите чаще всего связан с затрудненным оттоком поджелудочного сока и переходом хронического воспаления на брюшину. Боли, как правило, длительные, почти постоянные. Боли возникают в области проекции железы – над пупком. Носят опоясывающий характер, отдают в правое подреберье при повреждении головки или тела, левое подреберье в случае поражения хвоста. Пациент отмечает их усиления после погрешности в диете;
- синдром инсулиновой недостаточности. Из-за низкого уровня глюкагона в крови в связи с длительным воспалением поджелудочной железы, у пациентов развивается триада симптомов, напоминающих клинику сахарного диабета. У таких больных усиливается чувство голода и жажды, появляется ощущение сухости во рту. При этом кетоацидотические состояния (характеризующееся повышением уровня кетоновых тел в крови) не развиваются;
- астенический синдром – синдром «общей слабости». Довольно типичный синдром, не специфичный для данного заболевания, но, тем не менее, помогающий в диагностики. Астенический синдром характеризуется недомоганием, раздражительность, нарушением сна и работоспособности;
- синдром диспепсический изменений проявляется снижением аппетита вплоть до анорексии, тошнотой, гиперсаливацией, рвотой без чувства облегчения;
- дискинетический синдром – нарушение кишечной перистальтики. Возникает чередование поносов и запоров, вздутием живота.
Панкреатит у детей клинически отличается от взрослой патологии разлитым характером болей (дети дошкольного возраста с трудом локализуют болевые ощущения вследствие несовершенной нервной системы), быстрым развитием воспаления и деструктивных процессов.
Заместительное полиферментное лечение
Заместительная ферментная терапия необходима, если есть следующие признаки внешнесекреторной недостаточности:
- стеаторея, при которой с калом выделяется более 15 г жира в сутки;
- диспепсия;
- стойкая диарея;
- формирующаяся трофологическая недостаточность.
Универсальными средствами, которые нормализуют пищеварение при недостаточности пищеварительной и всасывательной функции, считаются препараты панкреатина. Они не влияют на работу желудка, печени, двигательную активность билиарной системы и кишечника. В состав полиферментных препаратов входит амилаза, протеаза (Химотрипсин и Трипсин), липаза.
Комбинированные средства помимо панкреатина в составе имеют симетикон или диметикон, растительные желчегонные, желчные кислоты. Симетикон и Диметикон приводят к понижению газообразования. Желчные кислоты повышают панкреатическую секрецию, моторику пузыря и кишечника, приводят к росту внутрикишечного осмотического давления.
Таблетки с желчными кислотами нельзя принимать при отечных и болевых формах хронического панкреатита, а также при гепатитах, циррозах печени и язве. Препараты, содержащие желчь, эффективны при отсутствии патологий печени и поджелудочной железы, то есть при изолированных синдромах (дискинезии пузыря, диспепсии после переедания, дефиците желчных кислот).
Восполненные ферменты обеспечивают пищеварительную активность и купируют тошноту, метеоризм, урчание в животе, выделение с калом крахмала, жира, мышечных волокон
Растительные ферментные лекарства в составе имеют папаин или грибковую амилазу, протеазу, липазу. Протеаза и папаин расщепляют белки, амилаза — углеводы, а липаза разделяет жиры на простые компоненты.
После того как закончится голодная диета, больным обычно назначают некомбинированные препараты панкреатина, а спустя 3–4 недели, после стихания воспалительного процесса, используют препараты с желчными кислотами или гемицеллюлозой. Ферменты необходимо принимать 3–4 раза в сутки во время еды. Терапевтический курс длительностью 2–3 недели. Между курсом нужно делать 3–4 недельный перерыв. В год нужно пропить 4–5 курсов.
К ферментным препаратам относятся:
- Панкреатин;
- Мезим Форте;
- Креон;
- Пезитал;
- Вобэнзим;
- Дигестал;
- Панзинорм;
- Фестал;
- Ораза;
- Солизим.
Для наиболее эффективного лечения экзокринной недостаточности необходимо включать в схему терапии препараты, устраняющие нарушение микробиоценоза кишечника (пробиотики, пребиотики, симбиотики, синбиотики), поскольку повышенный бактериальный рост сказывается на действии ферментов.
В восстановительный период целесообразно для быстрейшей регенерации железы принимать эссенциальные фосфолипиды (или прочие гепатопротекторы), витамины, желчегонные средства, кальций, антиоксиданты. Чем лечить поджелудочную железу определит врач после тщательного обследования всего пищеварительного тракта. Хронический панкреатит считается неизлечимой болезнью, но с помощью рационального питания и медикаментозной терапии удается достичь длительной ремиссии.
Профилактические меры при панкреатите
Больные никогда не должны забывать о профилактике, которая не допустит обострений болезни. Для этого необходимо:
- ограничить до минимума употребление спиртных напитков;
- рационально питаться;
- избегать переедания;
- уменьшить количество жирной пищи и продуктов с углеводами;
- отказаться от курения;
- пить достаточно воды (не меньше 1,5 л в день);
- позаботиться о наличии продуктов, содержащих витамины и микроэлементы в достаточном количестве;
- вовремя обращаться к врачу и следовать его настановлениям.
Дважды в год больные обязательно должны обследоваться. Особенная рекомендация – санаторно-курортное лечение.
Если пациент серьезно отнесется к профилактическим мерам, течение панкреатита будет легким. Но нарушение диеты, употребление алкоголя, курение и отсутствие лечения обернется прогрессированием дистрофических процессов в поджелудочной и появлением осложнений. Больной рискует не просто здоровьем. Последствия могут быть летальными.
Больной, который проявляет заботу о своем организме, сможет без особых проблем справиться с болезнью. Главное, вовремя заметить негативные проявления, чтобы как можно раньше начать лечебный курс. Грамотный специалист поможет выбрать эффективные препараты, а также посоветует народные средства. Если процесс не будет запущен, симптоматику удастся устранить в кратчайшие сроки. А благодаря профилактике можно поддерживать организм в хорошем состоянии.





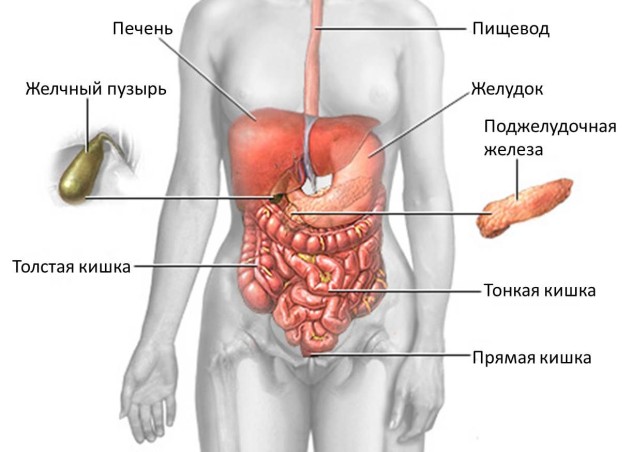
Панкреатит: суть патологии
Располагается поджелудочная железа возле двенадцатиперстной кишки, позади желудка. Орган имеет 2 основные функции в пищеварительной системе:
- выделение особых ферментов, с помощью которых происходит переваривание углеводов и жиров;
- биосинтез инсулина — гормона, влияющего на обменные процессы почти во всех тканях и предотвращающего развитие сахарного диабета.
Патологические процессы в железе начинаются в тот момент, когда пищеварительные ферменты локализуются в органе, не происходит оттока их в двенадцатиперстную кишку. Попадая в железу, ферменты начинают процесс разрушения ее тканей, происходит некий процесс самопереваривания. Как следствие, развивается отечность, повреждение слизистой железы, приводящее к кровотечению.
 Расположение поджелудочной железы
Расположение поджелудочной железы
Заболевание может развиваться на фоне образования камней в желчном, злоупотребления алкоголем, воспалительных процессов, а также в ходе лечения некоторыми группами препаратов. Причиной панкреатита может стать генетическая предрасположенность и наличие в органе новообразований.
Диагностика
В стационаре, если больной находится в стабильном состоянии, в плановом порядке назначается ряд лабораторных и инструментальных методов обследования. При тяжёлом течении осуществляется контроль гемодинамики и жизненно важных функций организма в целом.
Клинический анализ крови покажет наличие воспалительных изменений.
Биохимический анализ крови определит уровни всех основных ферментов (в том числе амилазы, трансфераз и печёночных ферментов), пигментов (билирубина) и белка.
Биохимический анализ мочи для определения уровня диастазы. Это один из важных диагностический критериев, так как при панкреатите диастаза увеличивается в десятки раз. Признак специфичен для панкреатита.
Ультразвуковое исследование органов брюшной полости для определения изменений в ткани железы. Также смотрят на структуру других органов. УЗИ позволяет отслеживать заболевание в динамике.
Дополнительные методы: КТ, МСКТ, лапароскопия. Она применяются не так широко, если есть к этому показания. Лапароскопический метод носит скорее не диагностический характер, а лечебный, так как в ходе вмешательства хирург может удалить камни, спайки и стриктуры, встречающие на пути оттока панкреатического сока.

Профилактика панкреатита
Основным профилактическим методом обострения панкреатита, симптомы и лечение которого рассмотрены выше, продолжает оставаться специфическая диета, хотя четкого научного обоснования под собой не имеет. Есть предположения, что в большей степени провоцируют развитие заболевания не столько продукты питания, сколько их неумеренное употребление, сопутствующее ожирение и слабая перистальтика желудочно-кишечного тракта.
Согласно данным проведенных когортных исследований, воздержание от употребления спиртных напитков и курения на самом деле снижают риск обострений панкреатита и его прогрессирования. Лицам с желчнокаменной болезнью и другими патологиями билиарной системы в качестве профилактической меры может быть показана холецистэктомия.
Обобщая все известные данные, в качестве рекомендаций больному панкреатитом следует предложить:
- дробное питание умеренными порциями;
- разнообразие в рационе, при этом употребление пищи с низким уровнем жиров и холестерина;
- выбор продуктов с высоким содержанием пищевых волокон (фрукты, овощи, зерновые);
- отказ от вредных привычек;
- борьба с гиподинамией, т.е. сохранение физической активности;
- борьба с лишним весом;
- своевременное лечение заболеваний, в т.ч. ЖКТ.
Классификация хронического панкреатита
Различают первичный и вторичный панкреатит. Первый характеризуется развитие патологического процесса в поджелудочной железе, а второй – образуется по причине наличия заболеваний желудочно-кишечного тракта.
По причинам развития, выделяют наследственный (мутация генов, признаки наблюдаются в детстве), токсический (употребление вредных веществ) и аутоиммунный (возникает редко, и поражает другие органы – печень, почки, легкие) виды недуга.
Симптомы хронического панкреатита и формы
Выделяют 5 форм хронического панкреатита: псевдомуторозный, кальцифицирующий, обструктивный, паренхиматозный. Псевдомуторозная форма образуется на протяжении 5-ти лет, в течение которых поджелудочная железа увеличивается. Такая патология переходит в онкологию.
Симптомы псевдомуторозного панкреатита у взрослых:
- потеря массы тела;
- опоясывающие боли;
- желтуха;
- тошнота;
- проблемы со стулом;
- рвота.
Кальцифицирующая форма панкреатита наступает по причине образования кальциевых камней. Это нередко происходит у алкоголиков. В протоках железы появляются кисты, провоцирующие отмирание тканей. Признаки этой формы похожи с острым панкреатитом.
Обструктивная форма протекает на протяжении 6 месяцев и сопровождается закупоркой протока, из-за чего сок железы не может проникнуть в двенадцатиперстную кишку. Эта форма может возникает по причине новообразований, послеоперационных рубцов. При этом недуге повышается билирубин, поэтому может развиться сахарный диабет. Лечение происходит хирургическим путем.
Симптомами обструктивной формы воспаления в поджелудочной железе у взрослых являются:
- боли после острой и жирной еды, после приема пищи;
- жидкий стул;
- рвота;
- тошнота;
- вздутие;
- отрыжка;
- желтый цвет глаз и кожи.
Паренхиматозная форма у взрослых сопровождается нарушением процесса секреторной функции органа, отсутствием кальцификатов и поражения протоков. Больные хроническим панкреатитом данного типа не чувствуют болевой синдром и другие симптомы, болезнь протекает медленно. Это осложняет диагностику паренхиматозного панкреатита.
Степени тяжести и стадии развития
Существует легкая, средняя, тяжелая степени хронического воспаления у взрослых. Если недуг находится на первой стадии, тогда дискомфорт проявляется дважды в год после неправильного питания. Существуют специальные препараты при панкреатите, с помощью которых легко убираются симптомы. Изменений функций органа не обнаружено.
При средней степени патологии обострения хронического панкреатита наблюдаются до 5 раз в год, отмечаются болевыми симптомами, нарушениями работы органа, есть снижение веса человека. При тяжелой степени недуга отмечается выраженная боль, признаки диареи и весомое снижение массы тела. Внешнесекреторная функция органа заметно нарушена.
Выделяют 4 стадии развития патологии у взрослых:
- Перклиническая или первая стадия – нет признаков патологии, обнаружение возможно лишь при случайном обследовании.
- Вторая стадия – опоясывающая боль в области живота (длится до 15-ти лет).
- Третья стадия – после приема пищи появляется острая опоясывающая боль, признаки экзокринной и эндокринной панкреатической недостаточности.
- Четвертая стадия – атрофия органа, отсутствие острых приступов, сахарный диабет, резкая потеря веса, может перерасти в онкологию.
Лечение хронического панкреатита
Лечение хронического панкреатита должно быть начато, как только оно будет диагностировано.
Задержка в лечении может вызвать необратимое повреждение поджелудочной железы и привести к хронической боли, которую уже трудно будет вылечить.
Большинство пациентов испытывают облегчение боли при использовании нестероидных противовоспалительных препаратов, таких как ибупрофен и парацетамол, вместе с антиоксидантами. Инъекция может блокировать целиакию, не давая нервам поджелудочной железы сообщать о боли головному мозгу.
Хирургические варианты лечения рассматриваются, при неэффективности традиционной медицины. Операция под названием панкреатоеюностомия обеспечивает облегчение боли почти у 80% больных.
Воспаление поджелудочной железы также можно устранить с помощью процедуры Уиппла (операция ПДР – операция панкреатодуоденальной резекции). Общая панкреатэктомия с аутотрансплантацией островков поджелудочной железы обеспечивает облегчение симптомов.
Также эффективен прием витамина С и Е, метионина и селена для терапии окислительного стресса при хроническом панкреатите.
Заключение
Лечение хронического панкреатита – многокомпонентный процесс, включающий в себя диету, терапию медикаментозными препаратами, санаторно-курортное лечение. Хирургическая операция применяется крайне редко и выполняется только по показаниям. В подавляющем большинстве случаев используется консервативная терапия, направленная на купирование симптомов хронического панкреатита, снятие воспаления, удлинения периода ремиссии, увеличение продолжительности жизни больного и предупреждение развития осложнений
Важно не запускать своё состояние, а прислушиваться к советам врача и следовать всем рекомендациям. В этом случае, возможно, добиться стойкой ремиссии хронического панкреатита, а значит забыть о симптомах столь неприятного недуга навсегда