Кому проводится лазерная дисцизия вторичной катаракты?
Содержание:
- Почему происходит помутнение задней капсулы хрусталика
- Лечение вторичной катаракты после замены хрусталика
- Диагностика
- Суть метода
- Катаракта
- Вторичная катаракта
- Осложнения
- Осложнения
- Похожие и рекомендуемые вопросы
- Лечение
- Лечение (лазерная дисцизия)
- Вторичная катаракта и её симптомы
- Осложнения
- Подготовка к операции
- Лазерная дисцизия – метод удаления вторичной катаракты
- Симптомы
- Суть процедуры лазерной дисцизии и показания к проведению
Почему происходит помутнение задней капсулы хрусталика
Помутнение задней капсулы (ПЗК) — осложнение, которое происходит после удаления катаракты. Оно распространенное. У 10% людей развивается в течение 2 лет после хирургического вмешательства.
Катаракта — это помутнение двояковыпуклой линзы в глазу и обычно является частью процесса старения, есть и другие причины, по которым болезнь развивается раньше.
Во время операции естественная линза, которая стала мутной, заменяется прозрачной искусственной, также известной как интраокулярная или ИОЛ. Эта новая искусственная линза помещается внутри капсулы (мембраны) которая первоначально держала естественный хрусталик . Она прозрачна и остается прозрачной после операции по удалению катаракты.
Воздействие ПЗК на зрение очень похоже на изменения, которые пациент имел, когда катаракта впервые начала вызывать проблемы. Если была операция по удалению катаракты в обоих глазах, ПЗК влияет на оба зрительных органа, но каждый поражается в разное время.
Лечение вторичной катаракты после замены хрусталика
После проведения хирургической операции по замене хрусталика, у ряда пациентов существует риск развития позднего осложнения, называемого вторичной катарактой. Характеризуется заболевание такими же признаками, как и первичная форма, то есть зрение человека медленно, но верно ухудшается, предметы теряют четкость, их контур становится двойным и расплывчатым. К пациенту снова возвращается «водяная дымка» перед глазами. Происходит это, из-за помутнения, теперь уже, не самого хрусталика, так как на его месте стоит искусственная линза, а его задней капсулы.
Существует несколько путей лечения вторичной катаракты, развивающейся после замены хрусталика. Еще совсем недавно, устранение послеоперационного рецидива, можно было выполнить только с помощью хирургического вмешательства. Но этот метод постепенно себя изжил, по причине ряда негативных последствий, которые могли возникнуть во время операции:
- Травма глазного яблока;
- Воспалительные осложнения;
- Риск развития косоглазия;
- Глазные инфекции;
- Отслойка сетчатки;
- Отек роговицы;
- Риск смещения интраокулярной линзы;
- Снижение зрения;
- Образование грыжи.
В связи с этими причинами, врачи – офтальмологи отказались от проведения хирургических вмешательств. Появление офтальмологического лазера, лечение вышло на новый, прогрессивный уровень.
Народная медицина тоже предлагает несколько рецептов. Конечно, избавиться от заболевания с их помощью вряд ли удастся, но замедлить процесс развития, возможно:
- Приготовить настой ромашки, 1 ст. ложку аптечной ромашки, заварить 0,5 литром кипятка, дать настояться в течение 2-х часов и процедить. Смочить в настое ватные диски и накладывать компрессы на глаза, на 20 минут, ежедневно.
- Приготовить таким же образом, настой календулы, промывать глаза и принимать внутрь, 4 раза в день по 100 грамм.
- Обрезать несколько листов алоэ, выдержать сутки в холодильнике и выжать из них сок, так чтобы получилось 50 мл, затем растворить в нем таблетку мумие. Дать настояться, в течение трех дней, в прохладном темном месте, периодически помешивая. Затем добавить к этому настою чайную ложку меда и выдержать еще трое суток. Тщательно процедить и закапывать два раза в день 1-2 капли. Курс лечения 6 дней, потом шестидневный перерыв и курс необходимо повторить.
Перед лечением народными средствами убедитесь, что у вас нет аллергии на составные компоненты, и обязательно проконсультируйтесь с врачом.
При начальной стадии вторичной катаракты, возможно успешное терапевтическое лечение, с помощью гормональных и растительных препаратов.
Диагностика
Визометрию. Методика позволяет определить степень снижения остроты зрения с коррекцией и без нее.
Биомикроскопию глаза. Процедура применяется с целью визуализации помутнения оптических сред, дегенеративно-дистрофических изменений переднего отдела глаз.
УЗИ глаза в А- и В-режимах. Метод дает возможность оценить анатомо-физиологические особенности строения органа зрения, положение ИОЛ.
Оптическую когерентную томографию (ОКТ). Методику используют для дополнительного изучения топографии глазного яблока и внутриорбитальных структур. Обследование показано для выявления патологических изменений задней камеры (плотной соединительнотканной пленки и скопления колец Земмерринга, клеточных элементов Адамюка-Эльшнига).
Измерение уровня противовоспалительных цитокинов. Исследование проводится методом гибридизации и иммунофлуоресценции. Определение в сыворотке крови повышенного титра цитокинов коррелирует с тяжестью воспаления на послеоперационном этапе.
Исследование титра антител к хрусталику. Нарастание титра антител в крови или слезной жидкости ассоциировано с высоким риском формирования вторичной катаракты.
Цитологическое исследование пленки. Выявление клеток Адамюка-Эльшнига и колец Земмерринга возможно не раньше, чем через 90 дней после первичного оперативного воздействия, свидетельствует о длительном течении заболевания.
Наиболее информативным и ценным методом диагностики патологии является биомикроскопия. Во время осмотра в щелевой лампе опытный офтальмолог может не только выявить помутнения, но и оценить их размер и локализацию.
Для выявления причины заболевания больному могут потребоваться дополнительное обследование и консультации других специалистов. Например, при диабетической катаракте пациенту необходимо измерение уровня глюкозы и гликозилированного гемоглобина, при гипопаратиреоидной – определение гормонов в крови.
Суть метода
Факоэмульсификая — это сложная операция, выполнить которую может только офтальмохирург. Врач получает право оперировать больных лишь после окончания специальных обучающих курсов. ФЭК выполняют в условиях операционной, а больного перед вмешательством обязательно госпитализируют в стационар. Проведение факоэмульсификации требует специального оборудования.
Как правило, операция проходит под местной анестезией.
Больницы и клиники, в которых делают ФЭК, оснащены факоэмульсификаторами. Помимо машин для хирургического вмешательства нужны инструменты и расходные материалы. В последние годы для проведения ФЭК используют одноразовый инструментарий.
Набор для факоэмульсификации включает:
- векорасширитель;
- ножи;
- пинцеты;
- шпатель Коха;
- одноразовые канюли;
- коаксиальная АИС.
При наличии сопутствующих заболеваний и высокого риска интраоперационных осложнений врачи могут использовать дополнительные инструменты или расходные материалы. В этом случае ФЭК обойдется больному дороже обычного.
Катаракта
Катаракта — это патология, приводящая к снижению зрения, вследствие помутнения биологической линзы (хрусталика), важной составляющей глазного аппарата человека. Обычно, катаракта возникает у пожилых людей, но, иногда, она является последствием травм или наследственной наклонности к этому заболеванию
Для этого есть несколько профилактических мер:
- использование специальных глазных капель (Таурин, Каталин, Квинакс и других), которые включают в себя вещества, их недостаток способствует развитию катаракты;
- комплексная физиотерапия, заключающаяся в сеансах электрофореза (электрические импульсы, оказывающие терапевтический эффект и позволяющие лекарственному средству максимально воздействовать на организм человека);
- народные методы (две ст.л. травы очанки залейте литром кипятка, настоять полчаса, процедить, марлевую салфетку намочить в тёплом настое и промыть глаза с утра и на ночь).
Вторичная катаракта
Вторичная катаракта – это позднее осложнение, которое возникает у пациентов после перенесенной хирургической операции по замене хрусталика. Патология проявляет себя медленным снижением остроты зрения, которое постепенно сводит на нет все результаты, достигнутые после проведенного хирургического вмешательства. По различным данным статистики данное осложнение может проявляться в 10–20% случаев.
Симптомы и причины вторичной катаракты
Проявления патологического процесса у пациентов, перенесших операцию по замене хрусталика таковы:
- постепенное ухудшение зрения;
- засветы в глазах, возникающие от солнечного света и источников освещения;
- проявляющаяся «туманность» зрения.
Нужно понимать, что артифакия – замена помутневшего хрусталика интраокулярной линзой, является довольно серьезным вмешательством, после которого возможно возникновение различных осложнений. Из них вторичная катаракта глаза является, пожалуй, самым распространенным. Однако не следует путать ее с другими послеоперационными осложнениями. Например, двоение глаза при вторичной катаракте не наблюдается, этот симптом относят к признакам смещения искусственного хрусталика (интраокулярной линзы).
Вторичная катаракта возникает вследствие хирургического воздействия, направленного на устранение первичной формы заболевания. Развитие этого осложнения связано с патологическим разрастанием эпителиальной ткани на поверхности задней капсулы хрусталика. По этой причине происходит снижение прозрачности, образование помутнения и снижение остроты зрения.
Необходимо отметить, что проявление вторичной катаракты никак не связано с непрофессионализмом офтальмолога, проводившего хирургическое вмешательство, а является результатом клеточных реакций, происходящих в капсульном мешке, которые обусловлены индивидуальными особенностями организма.
Лечение вторичной катаракты
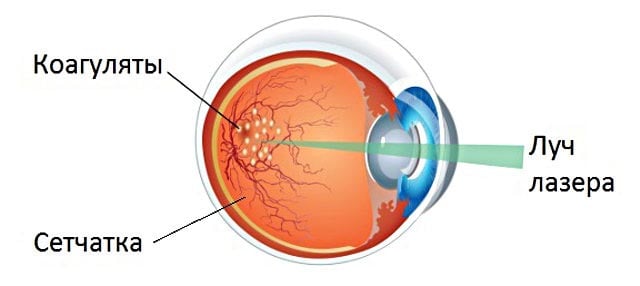
Единственным способом лечения данного осложнения является удаление вторичной катаракты хирургическим путем, которое позволяет устранить помутнения и разрастание эпителиальной ткани. При этом повторная замена хрусталика при катаракте, как правило, не требуется. В настоящее время самой распространенной методикой проведения хирургического лечения является лазерная дисцизия – удаление катаракты лазером. Суть этой процедуры состоит в воздействии на помутневшие участки поверхности задней капсулы хрусталика.
Лазерная операция на вторичную катаракту очень эффективна и безопасна и в 90% случаев помогает восстановить остроту зрения. Для ее осуществления используется очень точная лазерная система – YAG лазер, который позволяет очень тонко воздействовать на ткани, удаляя только помутневшую часть капсулы хрусталика в проекции оптической оси глаза. Операция по вторичной катарактепроводится амбулаторно и не причиняет пациентам существенного дискомфорта. При отсутствии осложнений через пару часов после операции человек может отправляться домой. В послеоперационном периоде ограничения минимальны.
В большинстве случаев для успешного излечения при диагнозе вторичная катаракта после замены хрусталика, операция лазерной дисцизии проводится только один раз, а повторное осуществление процедуры требуется крайне редко.
Осложнения после удаления вторичной катаракты
Воздействие точного лазерного оборудования при лечении вторичной катаракты малотравматично, что снижает вероятность возникновения осложнений. Однако в редких случаях все же возможно развитие нежелательных последствий. К таковым относятся:
- Повреждение искусственного хрусталика (интраокулярной линзы) лучом лазера. Причиной обычно является плохая калибровка устройства. Вследствие этого на линзе могут появляться точки или полоски, в некоторой мере ухудшающие зрение пациента.
- Кистозный отек сетчатки глаза, который обычно развивается, если лечение проводится менее чем через полгода после первичного хирургического вмешательства.
- Регматогенная отслойка сетчатки – очень редкое осложнение, обусловленное сложной глазной миопией.
- Инфицирование глаза, возникающее вследствие недостаточной гигиены или несоблюдения послеоперационных рекомендаций врача.
Где провести лечение вторичной катаракты?
В Москве цена на операцию «повторная катаракта» довольно высока и качество лечения может существенно отличаться. Клиника АРТОКС на Юго-Западной предлагает своим пациентам современное и эффективное лечение вторичной катаракты лазером. Цена на операцию является доступной, а большой опыт наших офтальмологов поможет Вам вернуть хорошее зрение.
Осложнения
Вторичная катаракта характеризуется как осложнение после операции первичной катаракты. Представленная офтальмологическая патология лечится хирургическим или лазерным методом. Удаляется помутневший хрусталик, имплантируется искусственный или линза.
В некоторых случаях операционные мероприятия сопровождаются осложнениями:
- Травмированием искусственной линзы. Обычно это результат некачественной калибровки лазерной аппаратуры или неверной фокусировки луча.
- Отечностью молекулярной сетчатки. Последствия вызваны значительной нагрузкой на зрительный орган. Во избежание представленных последствий операцию рекомендовано проводить не ранее чем через год после оперирования первой катаракты.
- Отслойкой сетчатки. Осложнение встречается в редких случаях. Причины: врачебные ошибки или ограничительная лазеркоагуляция.
- Смещением имплантата. При лазерном лечении вероятность данного осложнения ничтожна мала. Нарушение происходит во время хирургического вмешательства.
- Повышением внутриглазного давления. Причины: засорение дренажа глазного органа. Для ликвидации осложнения прописываются капли, стабилизирующие давление. В редких случаях промывается или прокалывается передний камерный отсек.
Зафиксированы случаи, когда вторичная катаракта осложняется астигматизмом (близорукостью). Проводится имплантация интраокулярной линзы. Контактная оптика целенаправленно борется с проявлением катаракты и астигматизма.
Осложнения
Лазерная дисцизия способна давать некоторые осложнения. Наиболее часто у пациентов повышается давление внутри глаза. Через полчаса и повторно через час проводятся замеры этого показателя традиционным способом. При допустимом уровне ВГД пациент может отправляться домой. Ему рекомендуют применять противовоспалительные и антибактериальные препараты.
Пик давления отмечается в первые 3 часа после вмешательства, а затем его показатели постепенно приходят в норму. Пациентам с глаукомой дополнительно назначаются соответствующие препараты. На следующий день показан осмотр офтальмолога.
Нередко у пациентов, у которых проводилась операция, может развиваться увеит. Его можно предотвратить с помощью антибактериальных препаратов.
Прочие возможные осложнения:
- отслойка сетчатой оболочки;
- отек макулы;
- смещение имплантированного хрусталика или его повреждение;
- отек роговой оболочки;
- кровоизлияние в радужную оболочку.
Все эти осложнения наблюдаются чрезвычайно редко и являются результатом погрешностей в проведении вмешательства.
Похожие и рекомендуемые вопросы
Замена хрусталика после радиальной кератотомии с рефракционной целью Уважаемый Павел…
Искусственный хрусталик Мне около 10 лет назад была выполнена операция по замене хрусталика…
Глаз стал видеть хуже и уходить в ленивое зрение Мне 29 лет, никогда не было проблем…
Врожденная катаракта у ребёнка Моей дочке в 10 мес. Была сделана операция: OD факоаспирация…
После операции глаз видит не чётко У меня высокая миопия, на лев -9, на прав-10. В…
Зрелая катаракта и макулодистрофия в 87 лет Моей бабушке 87 лет. У нее зрелая катаракта…
Глаукома -в- начальная катаракта, увеличенный хрусталик, обязательно ли его менять Анастасия Михайловна, мне 52, 2 года повышенное внутриглазное давление, обследовался в областной больнице. Заключение, левый глаз- начальная катаракта, глаукома -в-, увеличенный хрусталик. Правый глаукома-а-. Капаю ксалатамакс и тимолол в левый и тимолол в правый. На левом глазе со стороны носа есть небольшое затуманивание, на зрение не влияет. С давлением вроде справляюсь. Рекомендовали в областной менять хрусталик, сами не стали делать операцию, сказали хрусталик еще чистый. Такие они не меняют, отправили в частную клинику. Вопрос, стоит ли мне торопится с заменой хрусталика, если зрение пока нормальное и капли помогают?
Астигматизм в 26 лет Мне 26 лет, 4 месяца назад проболела конъюнктивитом, во время…
Не могу понять. Подскажите, пожалуйста В начале июня 2019года я почувствовала присутствие…
Трет левый глаз Ребёнку 2.4 года. С двух лет стоит диагноз сложных астигматизм, расходящееся…
Вторичная катаракта Лет назад моей маме была проведена операция по удалению катаракты…
Очки при сложном астигматизме Очень нуждаюсь в вашей консультации. У меня врождённый…
В очках и линзах вижу хуже Проверила зрение: на авторефрактометре правый -1,5 левый-1,75….
Повторная замена хрусталика Мы живем в Туве, здесь у нас вообще нет клиник, где бы…
Проблема после операции на глаза Мне 43 года. Решилась в свои года сделать операцию,…
Чешется и слезится глаз Помогите разобраться в ситуации. У меня работа связана с работой…
Астигматизм У меня к вам будет два вопроса.
1.1. Была на приеме у специалиста…
Возможность замены искусственного хруталика глаза оперированного 13 лет назад Примерно…
Расшифровка авторефрактометрии Расшифруйте пожалуйста показания, по ним мне подобрали…
Определение зрения, выписка очков Я прошла обследование в клинике на предмет того,…
Лечение
Усиливающееся ухудшение зрения требует лечения вторичной катаракты. Если ее не лечить, то со временем разовьется частичная или полная слепота. Какими способами удаления лечится повторная катаракта?
Лучшее лечение повторной катаракты после замены хрусталика – проведение лазерной дисцизии вторичной катаракты. Лазерная дисцизия широко распространена, офтальмохирурги имеют большой опыт. Считается золотым стандартом лечения, проводится быстро, не требует госпитализации.
Перед проведением операции закапывают мидриатики для расширения зрачка. Затем лазером создают небольшое отверстие. Далее проводят фотодеструкцию измененных тканей, т. е. рассечение и разрушение при помощи лазера.
Лечение вторичной катаракты – сложная задача. Связано это с частой необходимостью операции и невозможностью ее выполнения из-за сопутствующих заболеваний. В этом случае замедлить развитие патологии, улучшить качество жизни помогают консервативные методы лечения. Пациентам назначают капли, оказывающие положительное влияние на состояние хрусталика, улучшающие обменные процессы в нем, способствующие нормальной регенерации поврежденных тканей. Например, врач может порекомендовать Офтан Катахром – финские глазные капли с доказанным клиническим эффектом, в состав которых входит антиоксидант цитохром С, витамин никотинамид и источник энергии аденозин.
Удаление вторичной катаракты лазером малотравматично, вводить хирургический инструментарий в глазную полость не нужно. 98% людей отмечают значительное улучшение зрения. Противопоказания к лечению вторичной катаракты лазером: рубцы, помутнение, отек роговой оболочки, патологические изменения глазного дна, воспалительные болезни глаз.
Хирургический метод удаления вторичной катаракты устарел, проводят редко. Называется капсулотомия. Суть метода в рассечении помутневшей капсулы хрусталика хирургическим инструментарием. Хирургическая капсулотомия опасна риском травматических повреждений структур зрительного органа. Имеет длительный период восстановления. Сопряжена с повышенным риском инфекционных осложнений.
Цель – профилактика инфекционных осложнений, уменьшение воспалительных проявлений, стабилизация ВГД. Курс местной терапии – до 1 недели. На контрольных осмотрах после операции врач оценивает состояние зрительного органа и решает вопрос о сокращении или продлении курса терапии.
Лечение (лазерная дисцизия)
Поскольку медикаментозному лечению фиброзное помутнение, опять же, не поддается, ставится вопрос о повторном хирургическом вмешательстве; планирование его сути, объема и тактики всецело зависит от конкретных особенностей клинической картины, в частности, от локализации и выраженности помутнения на капсуле, степени снижения остроты зрения и пр. Очевидно, однако, что повторная операция нежелательна во всех случаях.
Эффективным, радикальным и малоинвазивным решением, как это все чаще случается в современной офтальмологии, стало применение лазера. С появлением мощных YAG-лазеров со сверхточным компьютерным наведением и ультракоротким импульсом были созданы предпосылки для разработки операции лазерной дисцизии задней капсулы (вторичной катаракты). Абсолютное большинство лазерных процедур, и дисцизия задней капсулы в том числе, производится амбулаторно, занимает очень мало времени и не требует анестезии, будучи безболезненной процедурой. Вместе с тем, такая коррекция позволяет надежно устранить проблему вторичной (фиброзной) катаракты хрусталиковой капсулы.
Вторичная катаракта и её симптомы
Люди без медицинского образования часто путают обычную катаракту и вторичную. Мало того, многие считают, что болезнь называется вторичной из-за того, что она развилась вновь после лечения. Природа этих болезней совершенно разная, в первом случае зрение ухудшается за счёт нарушения прозрачности хрусталика, во втором за счёт уплотнения его задней части. Такое уплотнение препятствует нормальному прохождению света через хрусталик к сетчатке, за счёт этого зрение и понижается.
Заболевание протекает с характерными симптомами. Основным признаком этого заболевания является прогрессирующее снижение зрения, особенно после операции по замене хрусталика. Кроме этого, появляются и такие симптомы:
- Нарушается качество зрения в сумерках.
- Перед глазами появляются яркие блики, особенно после того, как человек посмотрит на яркую лампу.
- Ухудшается восприятие цветов.
- Глаза быстро устают.
- Возникает двоение и искажение формы предметов.
- Периодически появляется пелена перед глазами.
Визуально никаких патологических изменений на глазах не видно. Обычно первые признаки такого осложнения появляются спустя пару месяцев после замены хрусталика.
Осложнения
Лазерное лечение считается самым безопасным способом. Ни один врач не даст 100% гарантии, что их не возникнет. Несмотря на быструю и безболезненную операцию, повлечет временные осложнения. К ним относят:
- возникновение черных точек при попытках внимательней рассмотреть предмет;
- кистевидный отек сетчатой оболочки;
- занесение инфекции — врачебная ошибка.
Лазерное лечение редко вызывает отслоение сетчатки, которое способно произойти в любое время после процедуры. Если отслойка произойдет, проводят дополнительную операцию по прикреплению ретины.
Данные риски являются крайне редкими осложнениями лазерного лечения. Подавляющее большинство людей получают превосходное и постоянное улучшение зрения.
К другим, тяжелым осложнениям относят:
Подготовка к операции
 После того как пациент принял решение о проведении операции, ему необходимо пройти стандартное предоперационное обследование и ряд диагностических манипуляций. Прежде всего, специалист-офтальмолог проводит тщательный осмотр органа зрения. Необходимо убедиться, что потеря зрения ассоциирована именно с катарактой, особенно при наличии таких сопутствующих болезней, как диабетическая ретинопатия, глаукома или макулярная дегенерация.
После того как пациент принял решение о проведении операции, ему необходимо пройти стандартное предоперационное обследование и ряд диагностических манипуляций. Прежде всего, специалист-офтальмолог проводит тщательный осмотр органа зрения. Необходимо убедиться, что потеря зрения ассоциирована именно с катарактой, особенно при наличии таких сопутствующих болезней, как диабетическая ретинопатия, глаукома или макулярная дегенерация.
Измеряется острота зрения, внутриглазное давление, оценивается цветовосприятие и контрастная чувствительность, осматривается глазное дно. При необходимости назначается ультразвуковое исследование, оптическая когерентная томография или флуоресцентная ангиография.
Помимо изучения офтальмологического статуса, не менее важна оценка общего состояния пациента. В ходе предоперационной подготовки пациенту назначается:
-
Общий и биохимический анализ крови
-
Общий анализ мочи.
-
Оценка свертываемости при наличии показаний.
-
Электрокардиография.
-
Флюорография или рентгенография органов грудной клетки.
-
Исследование на ВИЧ, сифилис и маркеры гепатитов.
-
Санация ротовой полости.
-
При наличии сопутствующих сердечно-сосудистых и других заболеваний проводится консультация профильных специалистов.
После всестороннего обследования и при отсутствии противопоказаний назначается дата операции. Хирург подробно рассказывает о ходе операции по поводу катаракты, возможных рисках и осложнениях, после чего пациент подписывает информированное согласие на оперативное лечение.
Лазерная дисцизия – метод удаления вторичной катаракты
Последние 30 лет успешно применяется лазерная дисцизия повторной катаракты. Метод разработан офтальмологом – женщиной, которая долгое время занималась физикой. Процедура зарекомендовала себя как безопасный и эффективный способ избавления от рецидива глазного заболевания. Она не требует общей анестезии.
Внутриглазные разрезы, сделанные с помощью лазера, в сотни раз менее травматичны, чем разрезы инструментами хирурга. А риск повреждения роговицы или интраокулярной линзы, сведен к минимуму. Отличительными чертами метода лазерной дисцизии, являются амбулаторное лечение, быстрая реабилитация и малая травматичность. Показания для процедуры следующие:
- Серьезное ухудшение видимости, особенно в темноте и при ярком освещении;
- Значительное помутнение задней капсулы, которое препятствует нормальной жизни.
Операция противопоказана при отеке радужки и воспалительные процессы глаза.
Процедура лечения предельно проста:
- На роговицу наносится препарат предупреждающий повышение глазного давления.
- Пациентам закапывают препарат, расширяющий зрачки, после этого большинство из них отмечает небольшое улучшение зрения.
- В задней части хрусталика, с помощью импульсов лазерной установки делается отверстие, через которое и удаляется ее помутневшая часть. Локальное действие лазерных лучей, позволяет оставить невредимой, здоровую ткань капсулы.
- Сразу после проведения процедуры, необходимо применение противовоспалительных капель и стабилизация обмена веществ в хрусталике.
Операция выполняется с использованием местного анестетика, без повязок, швов и госпитализации больного. Через два часа после процедуры, пациент отправляется на амбулаторное наблюдение. Большинство людей прошедших через лазерную дисцизию, отмечают улучшение зрения сразу после проведения операции.
К сожалению, в ходе лазерного лечения, существует небольшой процент осложнений:
- Повреждение строения линзы. Из-за этого, впоследствии, у пациента возможно появление черных точек перед глазами, но на качество зрения это сильно не влияет.
- Другое возможное осложнение – кистевидный отек сетчатки, появляется обычно в случае проведения повторной операции, ранее, чем через 6 месяцев и является результатом повышенной нагрузки на сетчатку глаза.
Ряд других осложнений лазерной дисцизии, в виде отслоения сетчатки, повышенного внутриглазного давления, имеет минимальные шансы развития.
Симптомы
Если катаракта возникала на периферии глаза, то больной обычно не замечает никаких изменений, патология обнаруживается случайно, во время офтальмологического осмотра. При поражении центральной части развивается или усиливается близорукость, четкость видимости значительно ухудшается, в результате чего окружающие предметы имеют размытые контуры. Также помутнение хрусталика может проявляться такими симптомами:
- серость или желтизна зрачка;
- образование желто-белого пятна на радужке;
- раздвоение предметов;
- нарушение светочувствительности;
- ослабление цветового зрения;
- ухудшение ночной видимости;
- трудности с чтением текста мелким шрифтом;
- световые ореолы вокруг ярких предметов.
У детей также могут наблюдаться быстрые неконтролируемые движения глазного яблока, трудности с фокусированием взгляда. Иногда на фоне катаракты развивается косоглазие. В результате того, что постепенно увеличивается, становится сложно подобрать очки или контактные линзы, возникает необходимость постоянной смены оптики.
Катаракта может созревать на протяжении 4-15 лет. Первое время симптомы обычно отсутствуют, после чего зрение начинает падать и на запущенной стадии приводит к тому, что у человека сохраняется восприятие мира лишь на уровне светоощущения.
Патологический процесс обычно поражает оба органа зрения, однако нередко на одном глазу заболевание прогрессирует быстрее.
Суть процедуры лазерной дисцизии и показания к проведению
Дисцизия задней капсулы хрусталика сводится к нанесению мелких перфорационных отверстий лазерным лучом. В последующем через эти отверстия полностью удаляется разросшаяся соединительная ткань. Операция проводится лазером, при предварительном местном обезболивании. Спустя всего несколько часов после процедуры пациент может идти домой. Такая операция совершенно не нарушает трудоспособность человека.

Этот метод лечения необычайно надёжный. Такая надёжность достигается за счёт точной фокусировки лазерного луча. Очищение задней капсулы хрусталика от разросшихся тканей продолжается не больше 2-х минут.
Проводится такая лазерная операция в несколько последовательных этапов:
- Проблемный глаз закапывают специальными каплями, которые сильно расширяют зрачковое пространство и предотвращают повышение внутриглазного давления.
- Делают несколько движений лазерным лучом, благодаря чему появляется прозрачное окошко в задней части хрусталика, через которое затем удаляют соединительную ткань.
После такой операции на глаз не накладывают повязку. Период восстановления продолжается около месяца и обычно проходит безболезненно. В это время больной должен регулярно осматриваться офтальмологом и соблюдать все его рекомендации
Важно использовать и прописанные гормональные капли