Операция по удалению катаракты: как проводится, показания и реабилитация
Содержание:
- Методы лечения без операции: упражнения, народные методы
- Диагностика вторичной катаракты
- Процесс операции по удалению катаракты
- Методики
- Противопоказания
- Виды операции
- Госпитализация и протезирование хрусталика
- Оперативное лечение катаракты
- Что это за заболевание?
- Этапы проявления и развития болезни
- Лечение
- Интракапсулярная экстракция
- Причины и симптомы развития катаракты
- Основные симптомы катаракты
- Клиники для бесплатной операции по удалению катаракты
Методы лечения без операции: упражнения, народные методы
Терапевтический комплекс при возрастной катаракте может включать специальные упражнения и методы альтернативной медицины.
Их выбор должен быть согласован с лечащим врачом
Специалисты крайне осторожно и редко используют альтернативные методы для лечения катаракты
Специальная гимнастика
Упражнения при катаракте назначаются на начальной стадии развития патологии. С их помощью можно блокировать процесс прогрессирования заболевания.
Гимнастика для глаз при катаракте проводится путем использования:
- Тибетской методики
- Упражнений по Жданову
- По методике Норбекова
Также, рекомендуется практиковать упражнения йоги и ежедневно проводить массаж глазных яблок.
Методы альтернативной медицины
 Народные методы при лечении катаракты заключаются в закапывании глаз и пероральном приеме иммуномодулирующих и стабилизирующих остроту зрения продуктов. Чаще всего натуропаты рекомендуют:
Народные методы при лечении катаракты заключаются в закапывании глаз и пероральном приеме иммуномодулирующих и стабилизирующих остроту зрения продуктов. Чаще всего натуропаты рекомендуют:
- Медовые капли
- Капли из сока алоэ и мумия
- Белковые капли
- Тинктуру из проростков картофеля
- Пероральный прием настоя календулы
- Эхинацею
- Горячие компрессы из семян укропа
- Употребление свежей моркови, черники, облепихи, черной смородины
Методы лечения катаракты без операции используются исключительно в качестве поддерживающей терапии. Врачи не рекомендуют заниматься самолечением с помощью средств народной медицины и специальной гимнастики. Пренебрежение квалифицированной медицинской помощью может привести к полной потере зрения.
Диагностика вторичной катаракты
Обычно для выявления вторичной катаракты требуется стандартное офтальмологическое обследование — биомикроскопия (проверка остроты зрения и осмотр в щелевой лампе с расширенным зрачком).
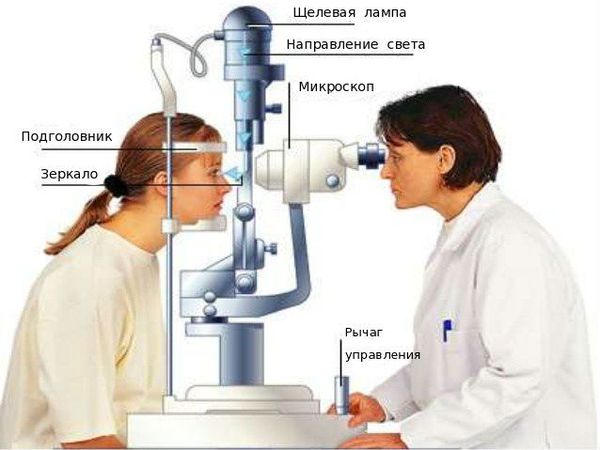
В некоторых случаях плотность помутнений на задней капсуле (толщину задней капсулы) определяют с помощью прибора Pentacam (используется для компьютерной топографии роговицы и комплексного исследования переднего сегмента глазного яблока). Этот вид диагностики чаще всего проводится с целью клинических исследований или для определения целесообразности удаления капсулы, а также для определения мощности лазера в ходе операции.

Дифференциальная диагностика заболевания не проводится, так как клинические и лабораторные признаки заболевания очевидны.
Если при наличии помутнения капсулы врач видит, что степень помутнения не соответствует степени снижения остроты зрения, тогда проводится дальнейшее дообследование. Специалист должен выявить другое заболевание, которое является причиной ухудшения зрения, и определить дальнейшую тактику лечения пациента.
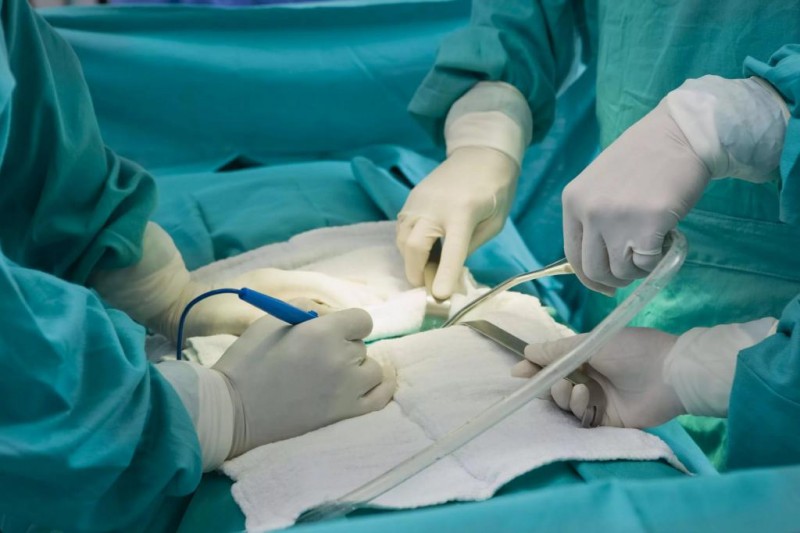
Процесс операции по удалению катаракты
Для полного избавления от катаракты, помутнения хрусталика в настоящее время используется четыре современных метода:
- лазерная факоэмульсификация;
- ультразвуковая факоэмульсификация;
- экстракапсулярная экстракция;
- интракапсулярная экстракция.
У каждого способа оперирования отличается процесс, стоимость, продолжительность реабилитационного периода и противопоказания.
Лазерная факоэмульсификация
Точный и дорогостоящий метод удаления катаракты, особенно в сложных случаях – при подвывихе хрусталике, заболевании, сопряженном с глаукомой, сахарным диабетом, дистрофии роговицы.
Перед процедурой для анестезии закапываются специальные капли, кожа вокруг обрабатывается антисептическим раствором. Здоровый глаз прикрывается ватно-марлевой салфеткой.
 С помощью лазерного луча делается микроскопический разрез роговицы, через который затем этим же лучом дробится патологический, мутный хрусталик. На место природного хрусталика имплантируется интраокулярная линза. Разрез герметизируется бесшовным методом. При операции возможно видение пациентом кратковременных вспышек света.
С помощью лазерного луча делается микроскопический разрез роговицы, через который затем этим же лучом дробится патологический, мутный хрусталик. На место природного хрусталика имплантируется интраокулярная линза. Разрез герметизируется бесшовным методом. При операции возможно видение пациентом кратковременных вспышек света.
Через несколько часов возможно возвращение пациента домой. Госпитализация при удалении катаракты лазером не требуется. Через несколько дней восстанавливается зрительная функция и острота зрения.
Достоинство метода – минимальный риск инфицирования глаза, поскольку в область надреза не вводятся инструменты. Стоимость операции зависит от наличия осложнений и их степени, типа имплантируемой интраокулярной линзы и престижности клиники. В среднем варьируется от 35 до 100 тысяч рублей.
Ультразвуковая факоэмульсификация
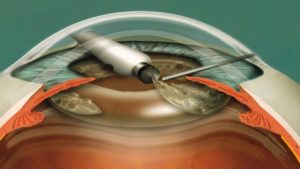 Во время операции хирургом делается небольшой разрез, через который ультразвуком дробится мутный зрачок и имплантируется интраокулярная линза. Данный метод может использоваться на любой стадии катаракты, в том числе при начальной форме.
Во время операции хирургом делается небольшой разрез, через который ультразвуком дробится мутный зрачок и имплантируется интраокулярная линза. Данный метод может использоваться на любой стадии катаракты, в том числе при начальной форме.
Стоимость операции в каждом случае разная. Без имплантации она варьируется от 38 до 45 тысяч рублей. При имплантации зависит от категории сложности (первая, вторая, третья) и типа линзы (торическая, мультифокальная, мультифокальная торическая, мягкая асферическая). Стоимость колеблется от 60 до 120 тысяч рублей.
Экстракапсулярная экстракция
Хрусталик удаляется через большой разрез несколькими частями, при этом капсула сохраняется. Затем накладываются швы.
 Реабилитация при оперировании данным методом занимает до 4 месяцев, требуется ношение подобранных очков. Возможно развитие дальнозоркости и астигматизма из-за послеоперационного рубца.
Реабилитация при оперировании данным методом занимает до 4 месяцев, требуется ношение подобранных очков. Возможно развитие дальнозоркости и астигматизма из-за послеоперационного рубца.
Данный способ менее дорогой, поскольку не требует дорогостоящего оборудования – до 35 тысяч рублей. Он применяется при перезрелой катаракте, нерасширяющемся зрачке, слабом связочном аппарате хрусталика, дистрофии роговицы.
Интракапсулярная экстракция
Наиболее дешевый и опасный способ оперативного лечения катаракты при помощи криоэкстрактора. Данный прибор замораживает хрусталик, после чего твердое тело хирург удаляет.
 При данном способе лечения часто возникают послеоперационные осложнения, развивается вторичная катаракта из-за возможного нахождения частичек хрусталика внутри глаза и их разрастания.
При данном способе лечения часто возникают послеоперационные осложнения, развивается вторичная катаракта из-за возможного нахождения частичек хрусталика внутри глаза и их разрастания.
Методики
Разнообразные методики замены хрусталика были созданы в связи с появлением нового оборудования (например, лазера), а так же для того, чтобы возможность избавиться от катаракты была у всех пациентов, в том числе — у тех, кому по каким-либо причинам стандартная операция противопоказана.
Лазерная факоэмульсификация
Самая современная и одна из самых распространенных в настоящее время методика, которую стали практиковать с середины 90-х годов. Сейчас по популярности она уступает только ультразвуковому методу, поскольку последний финансово доступнее для пожилых людей.
Лазерная факоэмульсификация проводится с использованием фемтосекундного лазера, который не повреждает здоровые ткани, а аккуратно расслаивает хрусталик. Это позволяет вернуть зрение людям, у которых хрусталик не чувствителен к ультразвуку, людям со сложной формой катаракты (сопряженной с глаукомой или подвывихом хрусталика), сократить длительность восстановительного периода и свести риск осложнений до минимального уровня.
После бесконтактного лазерного воздействия хирург вставляет линзу на место поврежденного хрусталика, и уже через несколько часов пациент может идти домой. Зрение при этом возвращается моментально.
Ультразвуковая факоэмульсификация
Ультразвуковая факоэмульсификация занимает промежуточное положение между стандартной хирургической процедурой и лазерным вмешательством. Ее можно проводить на любой стадии катаракты.
Ультразвуковой метод очень малотравматичен: после операции не остается рубцов, практически не возникает осложнений, реабилитационный период не превышает 2 месяцев. Через пару часов после завершения операции к человеку полностью восстанавливается зрение, если оно не было снижено из-за других заболеваний.
Процедура проводится в точности так же, как при лазерной факоэмульсификации. Разница лишь в том, что помутневший хрусталик удаляется не лазером, а ультразвуком. Эта операция намного дешевле, чем лазерная, но подходит не всем.
Экстракапсулярная экстракция
Экстракапсулярная экстракция (ЭЭК) — традиционный хирургический способ удаления хрусталика без капсулы, который отличается дешевизной, долгим и сложным реабилитационным периодом и накладыванием швов после процедуры.
Операция проводится под анестезией и обязательно с применением векорасширителя. Разрез проводится с помощью скальпеля, после чего хрусталик полностью изымают и вставляют на его место интраокулярную линзу. На место разреза накладывают шов, который и становится самым уязвимым местом глаза. При травмах, механическом воздействии и резких движениях он может повредиться.
Так же рубец часто приводит к образованию послеоперационного астигматизма, т.е. снижению зрения. Заболевание может появиться из-за низкой квалификации врача, несоблюдения рекомендаций хирурга после операции или из-за индивидуальных особенностей, поэтому об этом пациента предупреждают заранее.
Интракапсулярная экстракция
При интракапсулярной экстракции врач осуществляет те же манипуляции, что и при экстракапсулярной, однако в этом случае хрусталик удаляется вместе с капсулой.
Такой подход исключает вероятность того, что поврежденные ткани окажутся в глубоких структурах глаза и приведут к повторному развитию катаракты. Но вероятность присоединения астигматизма при этой операции сохраняется.
Противопоказания
Конечно же, как и в случае с любыми другими медицинскими манипуляциями, при обнаружении некоторых факторов оперативное вмешательство запрещается. Примечательно, что в таком случае совершенно не имеет значения, какая именно методика планировалась использоваться.
К противопоказаниям можно отнести:
- Инфекционно-воспалительные патологии: например, патологические процессы в радужке, конъюнктиве и оболочке глаза. В такой ситуации пациент первым делом должен пройти лечение антибактериальными медикаментами. Только после должной терапии вопрос о проведении операции может быть возобновлен.
- Декомпенсированную глаукому. При наличии такого диагноза о проведении операции не может быть и речи. Иначе зрение может быть потеряно окончательно. Операция может быть проведена только после стабилизации внутриглазного давления.
- Декомпенсированные соматические патологии. В эту категорию можно отнести инфаркт, инсульт, которые случились в течение последнего полугодия, сахарный диабет, рассеянный склероз, злокачественные опухоли.
- Беременность и период кормления. Удаление катаракты сопровождается употреблением обезболивающих, седативных и антибактериальных препаратов. Именно поэтому будущим и новоиспеченным мамам специалисты рекомендуют временно отложить хирургическое вмешательство.
Противопоказания могут коснуться и возраста пациента. К примеру, больные младше 18 лет подвергаются максимально тщательным обследованиям.
Виды операции
В настоящее время офтальмологические клиники предлагают проведение операций по четырем современным методикам:
Лазерная факоэмульсификация.
Ультразвуковая факоэмульсификация.
Экстракапсулярная экстракция.
Интракапсулярная экстракция.
Пациенты часто спрашивают, какая операция катаракты рекомендуется к проведению у пожилых людей. Легче всего организмом переносится ультразвуковая факоэмульсификация, именно ее обычно делают детям и пожилым людям.
Лазерная факоэмульсификация подразумевает применение специального дорогостоящего оборудования, поэтому ее проводят в сложных случаях, где неэффективно ультразвуковое воздействие: при глаукоме, сахарном диабете, вторичной катаракте, дистрофии роговицы.
Пациенту закапывают обезболивающие капли, а область вокруг глаза обрабатывается антисептиком.
Хирург выполняет небольшой разрез и направляет лазерный луч на помутневший хрусталик. В результате лазерного воздействия хрусталик распадается на мелкие частицы. На его место устанавливается имплант. Разрез на роговице герметизируют без наложения швов.
Преимуществом лазерной методики является низкий риск осложнений, обусловленный тем, что в глаз не вводятся инструменты. Поэтому госпитализация, как правило, не требуется, и пациента через несколько часов отпускают домой. В течение нескольких дней происходит восстановление зрения.
Ультразвуковая факоэмульсификация признана наиболее безболезненным и комфортным для пациента хирургическим методом. В современных клиниках ее совмещают с фемтолазерным сопровождением. Это последнее слово в хирургии глаза. Перед проведением операции глаз обездвиживают и обезболивают специальными глазными каплями. В область глаза вводят обезболивающий препарат.
Ультразвуковое воздействие превращает хрусталик в эмульсию, которую выводят через специальный зонд, а на свободное место через микроскопический разрез не более 3 мм вставляют искусственную линзу в свернутом состоянии. Внутри капсулы она расправляется, принимает правильную форму и надежно фиксируется. Микроразрез герметизируется самостоятельно, без наложения швов.
Экстракапсулярная экстракция является традиционным и недорогим способом удаления катаракты. Однако он требует проведения больших разрезов, наложения швов и длительного восстановления. К тому же, этот метод считается травмоопасным и чреват побочными явлениями. Данная операция заключается в разделении хрусталика на две части и их выводе через разрез, при этом капсула остается в сохранности. Проводят операцию ЭЭК в стадии зрелой и перезрелой катаракты и при твердом хрусталике. Несмотря на очевидные минусы, бывают ситуации, когда возможен только этот вид хирургического вмешательства: при слабости связок хрусталика, дистрофиях роговицы, узких зрачках, а также в случае вторичной катаракты.
Интракапсулярная экстракция проводится под воздействием низких температур, с использованием специального инструмента криоэкстрактора. Этот вид хирургического лечения также, как и предыдущий, не требует дорогостоящего оборудования и широко доступен. С помощью криоэкстрактора хрусталик замораживается, становится твердым, что позволяет его легко удалить вместе с капсулой. На место удаленного хрусталика устанавливают имплант. Данный вид операции не делают детям и подросткам, хотя процедура хорошо переносится больными. Показаниями к интракапсулярной экстракции являются травматическая катаракта, вызванная ранениями глазного яблока.
Офтальмологи считают, что лучше делать операцию по удалению катаракты, когда патология вызывает изменения привычного ритма жизни пациента. Обычно это происходит на ранней стадии развития болезни или при незрелой катаракте. Обычно пациенты сомневаются, нужна ли операция немедленно, и хотят оттянуть неприятное событие, но я всегда предупреждаю, что прогноз операции при перезрелой катаракте менее благоприятен, а вероятность осложнений значительно выше.
Госпитализация и протезирование хрусталика
Пациент госпитализируется в клинику накануне даты операции. При необходимости ему повторяют некоторые лабораторные и инструментальные исследования. Необходимо рассказать врачу о препаратах, которые вы постоянно принимаете, особенно это касается антикоагулянтов и антиагрегантов. Специалист даст соответствующие рекомендации. В день операции нужно быть натощак, отказаться от приема пищи и питья.
Анестезия во время оперативного лечения катаракты используется исключительно локальная – глазные капли с местным анестетиком. Благодаря малоинвазивным технологиям операция практически безболезненная. За 1-2 часа до операции пациенту закапывают мидриатики – лекарственные препараты, расширяющие зрачок, что необходимо хирургу для полноценной работы.
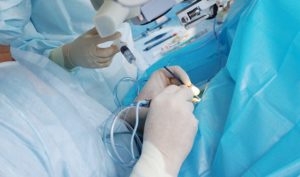
Операционное поле обрабатывается йодсодержащим антисептиком, применяется векорасширитель для предотвращения непроизвольного моргания век. Пациент располагается лежа на спине. Под визуальным контролем через микроскоп хирург выполняет самогерметизирующийся прокол роговицы, ширина которого не превышает 2-3 мм. Именно благодаря этому наложение швов по окончанию операции не требуется, что значительно ускоряет восстановительный процесс. Затем в полость глаза вводится вязкоэластичный препарат, выполняющий защитную роль для расположенных рядом интраокулярных анатомических структур.
Следующий этап – капсулорексис или разрез передней капсулы хрусталика. Задняя капсула в процессе операции не удаляется – она служит для фиксации интраокулярной линзы. Капсулорексис обеспечивает доступ хирургу к мутному хрусталику. Затем в глаз факоэмульсификатор, титановая игла которого испускает ультразвуковые волны, что и приводит к измельчению вещества хрусталика до состояния суспензии. Этот процесс называют факоэмульсификацией. Полученная после измельчения масса удаляется посредством аспирации.
Затем через ранее выполненный доступ вводится свернутая в трубочку интраокулярная линза – искусственный хрусталик. Такой искусственный хрусталик уже непосредственно в глазу расправляется и фиксируется в правильном положении. По окончанию операции глаз закрывается защитной повязкой.
Оперативное лечение катаракты
Если глазной хрусталик поврежден, помутнение уже не устранить терапевтическими методами. Катаракта будет прогрессировать, приводя к дальнейшему ухудшению зрения и, в конечном итоге, к полной слепоте. Однако, если врачи поставили вам этот неприятный диагноз – есть выход! Современная медицина сегодня способна полностью вернуть зрение и остановить развитие болезни. Хирургическое лечение катаракты на сегодня является единственным действительно эффективным методом, позволяющим восстановить все функции глазного хрусталика.
Основные показания к хирургическому вмешательству следующие:
1) Сопутствующие патологии – диабет, гипертоническая болезнь, болезни обмена веществ
2) Поздние стадии катаракты
3) Глаукома
4) Диабетическая ретинопатия, отслойка сетчатки
5) Сильная потеря зрения и необходимость его восстановления для нормальной жизни пациента.
Лечение катаракты глаза может проводиться с помощью различных типов операций, но самый действенный и безопасный метод – факоэмульсификация катаракты , который мы и применяем в нашей клинике. В ходе операции поврежденный хрусталик разрушается ультразвуком и с помощью специального отсоса удаляется через небольшой разрез в роговице. Вмешательство проводится под микроскопом и этот разрез настолько мал, что быстро заживает и не приводит ни к каким нарушениям зрения. Затем в капсулярную сумку вводится интраокулярная линза (искусственный хрусталик), который и заменяет поврежденный орган. Швы не накладываются, а сама операция длится 15-20 минут.
Что это за заболевание?
Катаракта – это помутнение и потеря прозрачности в хрусталике глаза. В норме, чтобы изображение фокусировалось на клетчатке, хрусталик должен быть прозрачным. При помутнении он не способен пропускать свет, и происходит ухудшение зрения вплоть до его полной потери.
В зависимости от места расположения помутнения в хрусталике катаракты бывают:
- ядерные (в центре);
- корковые (периферия);
- сумочные (в капсуле, которая покрывает хрусталик).
Этиология
Часто катаракта – это результат заболевания каких-либо органов, всего организма или окружающих тканей, которые нарушают нормальное питание хрусталика. Возможные болезни, провоцирующие помутнение хрусталика:
- сахарный диабет;
- гипертоническая болезнь;
- глаукома;
- высокая близорукость;
- перенесённые инфекционные заболевания;
- вредные привычки (алкоголь, курение).
По этиологическим признакам катаракту не всегда можно разделить, чаще всего квалифицируют по локализации, общей клинической картине, течению болезни и другим.
По причинам катаракту различают:
- Возрастная или старческая. Самый распространённый вид — до 90% всех случаев заболевания. Белки, входящие в состав хрусталика, начинают разрушаться вследствие процессов старения. Это и приводит к помутнению линзы. Процесс потери прозрачности хрусталика при возрастной катаракте может занять от 4 до 15 лет. В зависимости от индивидуальных особенностей организма.
- Травматическая. Появляется в результате травм глаз или головы.
- Врождённая. Развивается при нарушении внутриутробного развития, вызванного изменениями в структуре белков. Генетические изменения происходят по причинам инфекционных болезней матери в I триместре, сахарного диабета будущей родительницы или вследствие приёма ею определённых медикаментов.
- Лучевая. Появляется в результате длительного радиационного облучения или на фоне приёма гормональных препаратов.
Основные симптомы
К главному симптому катаракты относят ощущение человека, который видит всё через пелену, как через запотевшее стекло. Этот симптом говорит о поражении центральной зоны хрусталика и о необходимости срочного оперативного вмешательства. Дополнительные симптомы:
- ухудшение остроты зрения;
- повышенная чувствительность и непереносимость яркого света;
- снижение ночного зрения;
- появление бликов и пятен около источников света;
- ухудшение цветового восприятия;
- сложность в подборе очков и их частая смена;
- быстрая утомляемость глаз.
Лечение
Лечение катаракты происходит медикаментозным или хирургическим путём. Капли для глаз при медикаментозном лечении способствуют улучшению обменных процессов в хрусталике глаза, что может замедлить процесс развития катаракты.
ВАЖНО. С точки зрения доказательной медицины эффективность инстилляции не имеет подтверждений.. Единственный эффективный способ лечения катаракты – хирургическое вмешательство
Единственный эффективный способ лечения катаракты – хирургическое вмешательство.
Этапы проявления и развития болезни
Проявление катаракты зависит от стадии ее прогрессирования. Специалисты выделяют следующие этапы развития катаракты:
- Начальная. Характеризуется такими ранними признаками, как оводнение хрусталика. Приводит к помутнению естественной линзы, которое локализуется на периферии, не затрагивая его оптическую зону. При прогрессировании распространяется на средние и глубокие отделы коры. В общем, симптоматика проявляется слабовыраженной.
- Незрелая. Продвижение помутнений наблюдается в направлении капсулы хрусталика и его центральной части оптической зоны. Сопровождается незначительным снижением остроты зрения.
- Зрелая. Процесс помутнения распространяется на всю область естественной линзы. Признаки проявления болезни на данном этапе: хрусталик гомогенно мутный, серого окраса, зрение ухудшается до светоощущения.
- Перезрелая. Наблюдается полная дегенерация и распад волокон хрусталика. Его кора разжижается, что проявляется равномерным гомогенным видом и наличием молочно-белого оттенка естественной линзы глаза. Ядро самого хрусталика располагается внизу, а его капсула приобретает складчатый вид. На данном этапе хрусталик приобретает форму мешочка, в котором разжиженное вещество биологической линзы содержит ядро твердой консистенции и бурого цвета.
Клинические показатели катаракты не всегда ярковыраженые. На начальном этапе «созревания», люди не придают значения проявлению патологии. Это приводит к ее стремительному прогрессированию и развитию более тяжелых форм катаракты.
Лечение
Усиливающееся ухудшение зрения требует лечения вторичной катаракты. Если ее не лечить, то со временем разовьется частичная или полная слепота. Какими способами удаления лечится повторная катаракта?
Лучшее лечение повторной катаракты после замены хрусталика – проведение лазерной дисцизии вторичной катаракты. Лазерная дисцизия широко распространена, офтальмохирурги имеют большой опыт. Считается золотым стандартом лечения, проводится быстро, не требует госпитализации.
Перед проведением операции закапывают мидриатики для расширения зрачка. Затем лазером создают небольшое отверстие. Далее проводят фотодеструкцию измененных тканей, т. е. рассечение и разрушение при помощи лазера.
Лечение вторичной катаракты – сложная задача. Связано это с частой необходимостью операции и невозможностью ее выполнения из-за сопутствующих заболеваний. В этом случае замедлить развитие патологии, улучшить качество жизни помогают консервативные методы лечения. Пациентам назначают капли, оказывающие положительное влияние на состояние хрусталика, улучшающие обменные процессы в нем, способствующие нормальной регенерации поврежденных тканей. Например, врач может порекомендовать Офтан Катахром – финские глазные капли с доказанным клиническим эффектом, в состав которых входит антиоксидант цитохром С, витамин никотинамид и источник энергии аденозин.
Удаление вторичной катаракты лазером малотравматично, вводить хирургический инструментарий в глазную полость не нужно. 98% людей отмечают значительное улучшение зрения. Противопоказания к лечению вторичной катаракты лазером: рубцы, помутнение, отек роговой оболочки, патологические изменения глазного дна, воспалительные болезни глаз.

Хирургический метод удаления вторичной катаракты устарел, проводят редко. Называется капсулотомия. Суть метода в рассечении помутневшей капсулы хрусталика хирургическим инструментарием. Хирургическая капсулотомия опасна риском травматических повреждений структур зрительного органа. Имеет длительный период восстановления. Сопряжена с повышенным риском инфекционных осложнений.
Цель – профилактика инфекционных осложнений, уменьшение воспалительных проявлений, стабилизация ВГД. Курс местной терапии – до 1 недели. На контрольных осмотрах после операции врач оценивает состояние зрительного органа и решает вопрос о сокращении или продлении курса терапии.
Интракапсулярная экстракция
Данный метод удаления хрусталика отличается от предыдущего тем, что здесь убирается еще, и капсула помутневшей части глаза. Для выполнения такой процедуры необходим большой разрез роговицы, что является его главным недостатком. Хрусталик примораживается к криоэкстрактору и удаляется. На его место устанавливается интраокулярная линза. Швы в данном случае накладываются не всегда, их наличие зависит от типа искусственного хрусталика. Офтальмологи дают рекомендации пациентам на интракапсулярную экстракцию в том случае, если выявлено не только помутнение, но и смещение хрусталика.
В том случае, если катаракта удаляется интракапсулярным методом, капсульный мешок в глазу сохраняется. Он обеспечит корректное расположение искусственного хрусталика и поможет избежать ряда осложнений. Врач обязательно должен информировать человека о том, что данный метод удаления является очень травмотичным. Из-за большого надреза может деформироваться радужная оболочка глаза, что негативно скажется на зрении. Интракапсулярная и экстракапсулярная экстракция осуществляется только при наличии веских показаний.
Причины и симптомы развития катаракты
Причинами развития катаракты могут быть:
- возрастные изменения хрусталика;
- наследственна предрасположенность;
- различные травмы глаз;
- операции, проводимые когда-либо на органах зрения;
- получение большой дозы облучения ультрафиолетом;
- воспаление зрительного нерва (неврит);
- табакокурение;
- побочные действия лекарственных препаратов;
- сахарный диабет;
- последствия облучения ионизирующей радиацией.
Симптомы катаракты:
- прогрессирование близорукости;
- нарушение цветовосприятия;
- двоение;
- расплывчатое изображение;
- дискомфорт при ярком ощущении.
Кода болезнь находится на ранней стадии, можно подобрать очки, которые помогут улучшить зрение. Но если процесс образования катаракты прогрессирует, то становится вопрос о необходимости хирургического вмешательства.
Основные симптомы катаракты
По мере прогрессирования патологии зрачок теряет свой природный темный пигмент и становится мутным, визуально создается ощущение, что его покрыли плотной белесой пленкой.
Однако на этом этапе уже очевидно, что развивается болезнь, требующая лечения. Но чтобы терапия принесла результат, недуг необходимо выявить на первоначальном этапе. До появления визуальных симптомов, распознать катаракту помогут субъективные ощущения пациента:
- Работая с мелкими элементами, основную их часть невозможно рассмотреть;
- Острота зрения падает, несмотря на ношение корректирующих оптических изделий;
- Периодически перед глазами появляются пятна и полоски;
- Вокруг предметов возникает сияющий ореол.
| Катаракта практически никогда не проходит без симптомов. В крайнем случае, они проявятся на второй стадии, когда еще не поздно начать терапию. |
Клиники для бесплатной операции по удалению катаракты
Раннее в бесплатной программе принимали участие только городские клиники.
Это входило в обязательную программу медицинского здравоохранения. На данный момент в этой программе принимают участие частные офтальмологические клиники. В них работают квалифицированные специалисты, которые получают образование в России и за границей.
Перед получением квот необходимо проконсультироваться с клиникой, узнать, делают ли они операцию полностью бесплатной, или частично платной. В некоторых клиниках подбор интраокулярной линзы производится по отдельной стоимости.
Государственное учреждение осуществляет бесплатную подготовку, проведение операции, последующее нахождение в стационаре. В частных клиниках в бесплатные услуги входят только оперативные процедуры, человек должен самостоятельно пройти подготовку и получить необходимый результаты исследования. После завершения процедуры нахождение в клинике оплачивается отдельно пациентом.