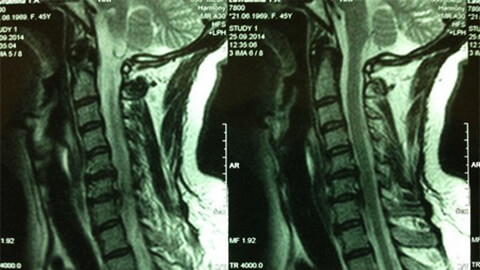
Что такое люмбалгия пояснично-крестцового отдела позвоночника?
Содержание:
Вертебральный тип
Хронический или острый процесс чаще всего связан с дегенеративно-дистрофическими изменениями костно-хрящевой ткани. Так возникает вертебральная люмбалгия на фоне остеохондроза позвоночника. Она имеет характерные черты:
- хороший эффект от НПВС и миорелаксантов;
- регулярные обострения после физической нагрузки;
- не менее 2-3 острых приступов за период течения болезни;
- типичные изменения при рентгенологическом или магнитно-резонансном обследовании;
- часто приводит к грыже диска, что требует оперативной помощи.
Прогноз при вертебральной люмбалгии обычно благоприятный. Это связано с медленным прогрессированием, успешным применением НПВС, а также редкими серьезными осложнениями в виде парезов конечностей. Многие пациенты до глубокой старости используют периодический прием препаратов, что стабилизирует качество жизни на приемлемом уровне. При выполнении регулярных комплексов физической гимнастики мышечный корсет усиливается, что помогает предотвратить дальнейшее прогрессирование болезни. Главная задача специалиста заключается в поддерживающем динамическом наблюдении с целью своевременной диагностики аутоиммунных или опухолевых процессов. При их отсутствии пациент может пожизненно лечиться поддерживающими медикаментозными средствами.
Подробно о заболевании
Основная причина болей в пояснице – дегенеративно-дистрофический процесс в позвоночнике. Поэтому любая патология межпозвонковых дисков, приводящая к сдавлению спинномозговых корешков и сопровождающаяся характерными симптомами, называется вертеброгенной люмбалгией. Болезнь по МКБ 10 имеет код М51, отражающий структурные изменения костной ткани в результате остеохондроза. Диагноз подразумевает вынесение на первый план непосредственно дегенеративно-дистрофического процесса, приводящего к болевому синдрому.
Главные симптомы вертеброгенной люмбалгии схожи с проявлениями локальной дорсопатии. Их можно представить так:
- боль в поясничной области;
- иррадиация болевых ощущений в ногу и ягодицу;
- ограничение подвижности в поясничном сегменте позвоночника;
- локальное напряжение мышц в пораженной зоне;
- нарушение походки в виде хромоты;
- изменение чувствительности и иннервации нижних конечностей вплоть до пареза или паралича.
Боль может быть острой или ноющей, хронической, односторонней или симметричной, а по выраженности – слабой, умеренной или сильной. Она всегда уменьшается в покое или при принятии удобной позы, усиливается при движениях. Односторонняя люмбалгия – правосторонняя или левосторонняя — встречается при локальном дегенеративно-дистрофическом процессе со сдавлением соответствующего нервного корешка.
Для острой вертеброгенной люмбалгии характерны следующие черты:
- внезапное начало, чаще после интенсивного физического усилия;
- резко выраженный болевой синдром;
- невозможность активных движений в пояснице либо серьезное их ограничение;
- выраженная иррадиация в ногу, приводящая к тому, что пациент вынужден лежать;
- несмотря на тяжесть симптоматики, общее состояние остается полностью удовлетворительным.
Острая боль всегда сочетается с мышечно-тоническим синдромом. Последний характеризуется резким ограничением активных движений в пояснице и конечностях. Суть синдрома заключается в напряжении мышечных волокон, иннервируемых поврежденным спинномозговым корешком. В результате повышается их тонус, что затрудняет нормальную функцию конечностей. Проблема возникает чаще справа или слева, но может носить двусторонний характер.
Хроническая вертеброгенная люмбалгия протекает годами и десятилетиями, периодически напоминая о себе болезненными ощущениями. Типичные симптомы:
- ноющая или тупая умеренная боль в пояснице;
- слабая иррадиация в ногу, усиливающаяся при обострении после переохлаждения или физического напряжения;
- мышечно-тонический синдром выражен незначительно;
- больной сохраняет трудоспособность, но дегенеративно-дистрофический процесс неуклонно прогрессирует;
- требуется прием обезболивающих медикаментов, но неприятные ощущения лишь стихают, а полностью не проходят.
Диагноз хронической люмбалгии легко подтверждается магнитно-резонансной или компьютерной томографией, где отчетливо видны специфические костно-хрящевые изменения вплоть до грыжеобразования. Лечение болезни занимает длительный промежуток времени, однако главная задача состоит в быстром снятии боли. Для этого используются нестероидные противовоспалительные средства (НПВС), анальгетики, миорелаксанты и анксиолитики.
Дополняют терапевтический комплекс физ. упражнения и физиотерапия. Как лечить вертеброгенную люмбалгию при стойком болевом синдроме? Обычно такая ситуация возникает при органическом стенозе спинномозгового канала, что связано с грыжевыми выпячиваниями. Поэтому при сохраняющихся упорных болях используются хирургические подходы к лечению – от местноанестезирующих блокад до оперативной помощи в виде ламинэктомии.
Полезные рекомендации
Заболевания позвоночника – одни из немногих, которые можно предупредить, выполняя профилактические рекомендации:
спорт. Тренируйтесь постепенно, не нужно поднимать тяжёлые штанги, наилучший вариант – занимайтесь с тренером. Со временем вы нарастите достаточное количество мышечной массы, что люмбалгия точно не появится; в случае длительного нахождения в одной позе, регулярно выполняйте короткую зарядку. Существуют упражнения, которые можно делать в сидячем положении, такие манипуляции рекомендовано проделывать во время перелётов или долгих поездок; следите за массой тела
Ожирение ведёт к увеличению нагрузки на позвоночник, замедляет обменные процессы, пагубно влияет на кровообращение, другие функции в организме; очень важно спальное место. Приобретите ортопедический матрац, на котором мышцы будут максимально расслаблены, позвоночник займёт правильное анатомическое положение во время ночного отдыха
Подушка должна быть также невысокая.
Простые правила уберегут от различных заболеваний позвоночника, помогут комфортно путешествовать, качественно отдыхать. Если люмбалгия всё-таки сформировалась, обратитесь к врачу, вовремя начните лечение.
Видео – комплекс упражнений для облегчения сильных болей в пояснице при люмбалгии:
https://youtube.com/watch?v=Ae_Rs8TPwX0
Лечение
Самое главное в лечении люмбалгии – начать его на ранних стадиях. Тогда есть все шансы освободиться от болезни без «затянувшихся» последствий. Во время терапии больному показан постельный режим, ограничение физических нагрузок.
Лечение проводится комплексно, сочетает различные методы. Самые распространенные из них:
- Консервативный метод;
- лечебный массаж;
- физиотерапия;
- иглорефлексотерапия;
- вакуумная терапия;
- вытяжение позвоночника (тракция);
- ортопедические методы;
- оперативное вмешательство.
Медикаментозное лечение
Первая задача медиков – устранение страданий и боли. С этой целью применяются анальгетики, противовоспалительные средства с жаропонижающим эффектом, нестероидные препараты. Широко распространены нимесулид, который снимает боль и улучшает состояние суставных хрящей; кетанов, диклофенак. Хорошо действуют обезболивающие гели с согревающим эффектом. В случае стойких болевых синдромов проводят антиболевые блокады новокаином, лидокаином. Это может быть разовая блокада (однократное введение в мышцу препарата) либо курс блокад (укол делается раз в 3 дня). Препараты сирдалуд, мидокалм, баклофен известны тем, что, кроме болей, снимают также гипертонус мышц.
Порой этого недостаточно, и есть необходимость использовать гормональные противовоспалительные препараты: гидрокортизон, дексаметазон, дипросфан. Актуальны сосудрасширяющие средства, такие, как пентоексифиллин, актовегин. Если люмбалгия вызвана патологией хрящевых тканей, дополнительно могут назначаться алфлутоп или другие восстанавливающие лекарства.
При болях в пояснице помогают компрессы димексида с новокаином, противовоспалительные мази, гели (дип-релиф, нимесулид, ибупрофен).
Оперативная хирургия
Хирургическая операция показана лишь в наиболее серьезных случаях, угрожающих жизни либо грозящих инвалидизацией пациента. Это случается при опухолях на позвоночнике или в прилегающем пространстве, абсцессах, тяжелых нарушениях кровообращения в спинном мозге, проблемах с его иннервацией.
Хирургическое вмешательство при межпозвоночных грыжах предусматривает удаление дегенеративного диска и замену его имплантатом. Этот вид операции называется дисэктомия.
Если нарушена подвижность позвонков настолько, что каждый шаг невозможен без сильной боли, применяется спинальная фузия. Пораженный участок позвоночника сращивается с помощью искусственных вставок.
Лечение народными методами
Народная медицина рекомендует согревающие компрессы и мази. Все приведенные средства успокаивают боль, улучшают кровоток в больном участке спины, уменьшают воспаление. Полезны компрессы спиртового настоя конского каштана, цветков одуванчика.
Для компрессов используется смола хвойных деревьев. Помогает прикладывание листьев или корней хрена. Нельзя делать их детям, а также прикладывать к коже надолго из-за возможности сильного жжения.
Рекомендуются мази на основе лекарственных трав (хвоща, лаванды, окопника, алтея, тысячелистника, одуванчика).
В народе применяются растирания больного места на ночь раствором спирта, а также свиным или бараньим жиром.
Рефлексотерапия и акупунктура
Рефлексотерапия, в том числе ее разновидность – иглорефлексотерапия, издавна используются для лечения болей в пояснице. Процедуры показаны на всех тапах болезни. Они помогают восстановиться, а в острой фазе – снять болевой синдром.
Методика Дикуля
Комплекс упражнений лечебной гимнастики разработан Валентином Дикулем – бывшим цирковым артистом, прикованным к постели после перелома позвоночника. Восстановив способность двигаться, автор методики помог тысячам других людей, страдавших от травм и заболеваний позвоночника. Разработаны также упражнения для профилактики недугов, затрагивающих опорно-двигательный аппарат. В их числе искривления позвоночника, остеохондроз, даже такая «мелочь», как слабость мышц спины.
Методика располагает отдельными комплексами упражнений для каждого отдела позвоночника. Выполнять упражнения следует строго по порядку, придерживаясь определенных правил методики.
Физиотерапия
Для лечения люмбалгии применяются электрофорез, магнитотерапия, лечение ультразвуком, магнитно-лазерная терапия. Физиотерапевтические меры усиливают эффект медикаментозного лечения, способствуют реабилитации.
Массаж
Важным компонентом лечения люмбалгии является массаж пояснично-крестцового отдела позвоночника. Он улучшает кровообращение, устраняет болевые ощущения, снимает спазмы мышц, уменьшает отеки тканей, защемляющие нервные корешки. Благодаря массажу происходит отток лимфы, улучшается питание тканей.
Лечение
Для людей, страдающих данным недугом, актуален вопрос о том, как лечить вертебральную люмбалгию. Лечение включает комплекс мероприятий, направленных на устранение причины люмбалгии и купирование болевого синдрома.
Универсальной схемы лечения нет, каждый случай уникален, поэтому врач подбирает необходимые методы терапии для каждого пациента индивидуально.
Медикаментозное лечение
Классический список средств представлен ниже:
- Для купирования болевого синдрома назначают нестероидные противовоспалительные средства для приема внутрь и использования местно: «Диклофенак», «Нимесулид», «Найз», «Индометацин», «Ортофен» и другие. По показаниям назначаются новокаиновые блокады.
- Если люмбалгия вызвана аутоиммунными процессами в позвоночнике, то к лечению добавляют цитостатики: «Циклофосфан», «Метотрексат», «Лефлуномид».
- Для снятия мышечного напряжения используют миорелаксанты: «Мидокалм», «Сирдалуд», «Толперизон».
- Мочегонные препараты («Фуросемид», «Торасемид») применяются в случае обнаружения отека тканей в области поражения, также к средствам с аналогичным эффектом можно отнести «L-лизина эсцинат», который, помимо противоотечного, оказывает противовоспалительное и обезболивающее действие.
- Препараты, улучшающие кровообращение («Пентоксифиллин», «Никотиновая кислота» и другие).
- Витамины группы В («Нейрорубин», «Нейробион», «Мильгамма» и прочие) питают нервную ткань, улучшая передачу импульса от нейрона к нейрону.
- Антидепрессанты и, реже, противосудорожные: в случае рецидивирующих хронических болей в пояснице при длительном приеме (6—10 недель) эти препараты воздействуют на центры болевых ощущений, уменьшая выраженность болевого синдрома.
- Хондропротекторы («Мукосат», «Дона», «Румалон» и прочие) воздействуют на суставной хрящ, активизируя в нем обменные процессы, тем самым частично восстанавливая его структуру и замедляя прогрессирование болезни; применяются длительными курсами — по 2-3-6 месяцев 2-3 раза в год.

Народные средства
Излечиться от вертеброгенной люмбалгии народными средствами довольно сложно, однако снять боль и облегчить страдания помогут следующие процедуры:
-
компрессы с листьями хрена. Свежие листья хрена обдаются кипятком и накладываются на область поясницы. Затем нужно укутать это место теплым шарфом и оставить его на ночь;
больное место растирают соком алоэ 2—3 раза в день; - лечение живицей, смолой хвойных деревьев применять способом аппликации (наложения на болезненную зону);
- противовоспалительные припарки на основе сабельника;
- обертывание смесью свиного жира с растительным маслом;
- аппликации горного воска (мумие).
Физиотерапия
Для лечения вертеброгенной люмбалгии применяются следующие физиотерапевтические процедуры:
- магнитотерапия;
- электрофорез с анальгетиками и НПВС;
- иглорефлексотерапия;
- ультразвук;
- облучение лазером;
- ударно-волновая терапия;
- тепловые аппликации с парафином и озокеритом;
- мануальная терапия, в частности, постизометрическая релаксация мышц;
- тракционная терапия: сухое или подводное вытяжение позвоночника.
ЛФК и массаж
Массаж назначают больному, когда болевой синдром и воспаление устранены. Этот метод помогает улучшить кровообращение и снять мышечное напряжение.
Для восстановления двигательной активности пациенту подбирают комплекс лечебной физкультуры. Вначале упражнения лучше выполнять под наблюдением инструктора. В дальнейшем можно заниматься и самостоятельно.
Во время выполнения ЛФК следите за ощущениями. При возникновении резкой боли в позвоночнике обязательно прекратите выполнение упражнения. Через 3—5 дней вернитесь к этому упражнению и попробуйте выполнить его снова. Если боль исчезла или стала более легкой, то продолжайте аккуратно выполнять упражнение.
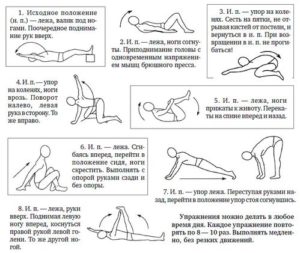
Рассмотрим несколько упражнений:
- Лежа на спине, ноги разогнуты во всех суставах, руки вдоль туловища. Согните обе ноги в коленных и тазобедренных суставах, а подъемом корпуса дотянитесь руками и обхватите бедра. Выполняйте не менее 15 раз в день.
- Полумостик. Лежа на спине, руки вдоль туловища, ноги согнуты в коленях. Поднимите таз на вдохе, на выдохе — опустите. Повторить 5—10 раз.
- Стоя на четвереньках, одновременно выпрямите ногу и противоположную руку. То же самое проделайте со второй стороной. Продолжительность занятия — не менее 15 минут.
При неэффективности консервативной терапии рекомендуется хирургическое вмешательство. Вид операции определяет хирург в зависимости от причины люмбалгии, состояния пациента и наличия сопутствующих заболеваний.

Люмбалгия, симптомы и диагностика
Люмбалгия (боль в пояснице) — это подострая или хроническая боль в пояснице в результате заболеваний структур позвоночника. Люмбалгия встречается преимущественно при остеохондрозе поясничных межпозвонковых дисков. У взрослых, в детском и юношеском возрасте люмбалгия встречается примерно одинаково часто у мальчиков и девушек, лишь в возрасте 17-18 лет преобладают лица мужского пола. Девочки заболевали преимущественно в 11-12 лет (в среднем 11,7 года), в то время как мальчики в 13-17 лет (в среднем в 13,7 года). Это может быть обусловлено более ранним физическим и половым развитием девушек.
Клинически люмбалгия проявляется наличием умеренно или слабо выраженного болевого синдрома в пояснице и признаков рефлекторно-тонической мышечной защиты позвоночника.
Люмбалгия (боль в пояснице) — это подострая или хроническая боль в пояснице в результате заболеваний структур позвоночника.
Появлению болей при люмбалгии обычно предшествуют различные внешние воздействия на структуры позвоночника:
- ушиб поясницы
- систематическое физическое переутомление или чрезмерное физическое усилие
- резкие и порывистые движения
- работа в неудобной позе
- переохлаждение
- острые респираторные заболевания
- обострение очагов фокальной инфекции
Установлено также, что возникновение боли при люмбалгии у детей нередко совпадает с интенсивным увеличением роста (до 8-10 см за год) и массы тела, что способствует развитию нестабильности позвоночника. Примерно у 20% больных с люмбалгией, в основном у подростков, в пояснично-крестцовой области выявляются поперечно расположенные белесоватые полоски (растяжки, striae distensae). Это является косвенным подтверждением костно-мышечной неадекватности в период интенсивного роста скелета.
При обследовании больных детей с люмбалгией в большинстве случаев определяется болезненность паравертебральных точек и остистых отростков. Напряжение поясничных мышц у детей при люмбалгии устанавливается примерно в 25% случаев, что намного реже, чем у взрослых. Редкую встречаемость данного мышечно-тонического синдрома при люмбалгии можно объяснить тем, что напряжение паравертебральных мышц зависит в основном от выраженности боли и является защитным рефлексом для иммобилизации поражённого отдела позвоночника.
Симптомы провокации боли («натяжения») при люмбалгии умеренно или слабо выражены и определяются примерно у 1/3 больных: наиболее часто выявляются симптом Ласега и в единичных случаях — Нери, Дежерина, Вассермапа, Мацкевича. Двигательные нарушения и изменения сухожильно-надкостничных рефлексов при люмбалгии отсутствуют. При люмбалгии в чистом виде не бывает также нарушений чувствительности.
На рентгенограммах позвоночника у детей и подростков часто (примерно в 50%) определялась сглаженность поясничного лордоза и грыжи Шморля. Грыжи Шморля обычно множественные, больших размеров, нередко располагаются в передних отделах площадок верхних поясничных позвонков, иногда вызывают деформацию и снижение высоты 1 или 2 позвонков. В нижние поясничные позвонки диски обычно пролабируют в задние половины площадок. Небольшие единичные грыжи Шморля, вероятно, не имеют клинического значения. В некоторых случаях они значительно отличаются от классических грибовидных шморлевских хрящевых узелков и являются отражением распространённого поражения межпозвонковых дисков.
Болевой синдром (люмбалгия) при наличии множественных грыж Шморля в большинстве случаев отличается стойкостью и с трудом поддаётся консервативной терапии. Несколько реже при люмбалгии определяется небольшой анталгический сколиоз поясничного отдела позвоночника, часто сочетающийся со сглаженностью поясничного лордоза. Снижение высоты межпозвоночных промежутков встречалось крайне редко.
Кроме указанных изменений у больных с люмбалгией выявляют врождённые аномалии развития пояснично-крестцового отдела позвоночника:
- расщепление дужки позвонка — спина бифида
- переходный люмбосакральный позвонок — люмбализация и сакрализация
Течение люмбалгии может быть длительным, хроническим, при этом чередуются периоды ремиссий и рецидивов болей в пояснице. Даже после исчезновения болевого синдрома при люмбалгии долго сохраняется чувство дискомфорта в пояснице, что свидетельствует о неполноценном или же не проведённом до конца лечении и реабилитации пациента.

Лечение люмбалгии
Самым главным фактором является лечение причин, только потом обезболивание мышечного спазма. Чаще всего, доктор просто прописывает постельный режим в течение обострения периода или легкие лечебные упражнения. Важнее всего вовремя обратиться к врачу, чтобы не запустить процесс болезни и не допустить серьезных осложнений и побочных болезней, вызванной люмбалгией. При более серьезных случаях, когда простой отдых от физических упражнений, резких движений и тяжестей не помогает, назначают процедуры акупунктуры, лечебной гимнастики, массажа и многого других.
Вакуумные терапии и процедуры с пиявками есть не во всех больницах, но тоже часто используются. Иглоукалывание поможет снять спазм. Изометрическая кинезиотерапия (гимнастика) приведет в норму обмен веществ и улучшит состояние сосудов.
Лечебный массаж улучшит кровообращение, чем и снимет боль. В комплексе эти процедуры приносят очень хорошие результаты, иногда даже удается избежать медикаментозного лечения. При медикаментозном лечении используемые препараты употребляют не дольше двух недель. Типы лекарств зависят от симптомов. Острая люмбалгия требует нестероидных противовоспалительных, мочегонных, нейротропных и миорелаксантных препаратов. Хроническая люмбалгия лечится теми же препаратами, но иногда прописываются физиотерапевтические методы. Часто в ход идут антидепрессанты. Народными средствами вылечить люмбалгию невозможно, но некоторые способы хорошо снимают боль. Например, поясницу растирают соком алоэ или свиным жиром несколько раз в день. Они обладают эффектом подогревания больного места.
Важной деталью при лечении есть место, на котором спит человек. Рекомендации врачей – жесткая ровная постель
Если при этом носить специальный корсет – лечение пойдет быстрее и эффективнее, но следует правильно его носить и недолгое время, так как поясничный корсет способствует расслаблению и атрофии мышц спины и позвоночника, что потом может привести к еще худшим последствиям, чем имеются сейчас.
После уменьшения боли (от 3 до 5 дней) рекомендуется постепенно увеличивать физическую активность. Слишком долго задерживаться в одном положении не стоит, носить тяжести все еще нельзя, аккуратно делать наклоны и различные движения без лишней резкости. В крайне тяжелых и запущенных случаях проводятся операции по устранению причины люмбалгии. Но чаще всего хватает и медикаментозного лечения.
Понятие люмбалгии
Остео-мускулярная система выполнена многими «сегментами» – позвонками, межпозвонковыми дисками, мышечными группами, сухожильными пучками, связками, нейрокорешками. В случае формирования патологических трансформирований в каждом из этих компонентов позвоночного столба либо органах малого таза образуются болевые импульсы в спинной зоне. Недомогание иногда сопровождается проявлениями крайне острыми или, наоборот, тупыми, длительными, больше 90 дней.
Люмбалгия – болезненный симптомокомплекс, характеризующийся спазмированиями мускулатуры и скованностью в совершении двигательных актов. Болезнь поражает все возрастные категории, однако, подвержены в основном лица пожилого возраста.
Не нужно сравнивать люмбаго с люмбалгией. Эти патпроцессы несколько сходны, но имеют разную клиническую картину и проводимое лечение отличается. Люмбалгия –болевое ощущение, интенсифицирующееся постепенным образом, при люмбаго же оно моментальное, как прострел. В первом варианте зачастую отдает в ягодичную зону, бедра, не проходящая самостоятельно, только с помощью лечебных мер, а в другом – сосредотачивается в поясничной и проходит само через 7 дней.
Как проявляется вертеброгенная люмбалгия?
Основной признак вертебральной люмбалгии — резкие сильные поясничные боли. Как правило, они возникают внезапно. В момент чрезмерной нагрузки на область поясницы интенсивность болевого синдрома значительно возрастает.
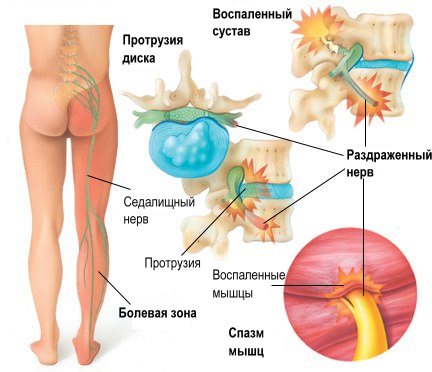
При этом болевые ощущения возникают также в области ягодиц, конечностей, малого таза, передней стенки брюшины. Конкретная локализация зависит от клинической картины заболевания.
Другие симптомы заболевания:
- спазмы и судороги в ногах;
- онемение нижних конечностей;
- «мурашки»;
- ощущение холода в области голени и/или стопы;
- низкая подвижность в области поясницы;
- трудности с мочеиспусканием и/или стулом;
- гипертонус мышечных тканей;
- усталость и слабость в спине;
- нарушение менструального цикла (у женщин);
- слабая потенция (у мужчин).
Вертеброгенную люмбалгию нужно лечить уже на ранних стадиях. Это позволит быстро избавиться от болезни и не допустить развития дополнительных патологий.
В противном случае может развиться хроническая люмбалгия. Она начинается уже через полгода после появления болей в спине. Этот вид заболевания вызывает более серьезные патологии в области позвоночника. Протекает хроническая люмбалгия долго. Проявляется болями ноющего характера, которые обостряются при минимальной нагрузке на позвоночник. Для лечения применяется весь комплекс целебных мероприятий.
Чтобы поставить диагноз вертеброгенная люмбалгия, врачу необходимо провести анамнестическую беседу и общий осмотр пациента. Дополнительные данные для конкретизации клинической картины поможет получить:
- пальпация;
- рентгеноскопия;
- магнитно-резонансная томография;
- компьютерная томография;
- лабораторные исследования мочи и крови;
- УЗИ;
- консультации узкопрофильных специалистов.
Как развивается люмбалгия?
Люмбалгия чаще всего развивается на фоне чрезмерного переохлаждения, поднятия тяжестей или длительного пребывания в неестественной и неудобной позе. Чаще боль развивается не сразу, а спустя некоторое время (1-2 дня), что позволяет многим пациентам отвергать влияние определенных ситуаций на возникновение люмбалгии. Однако это влияние научно доказано и не вызывает сомнений. Также люмбалгия может развиться в результате ушиба ноги или ношения тесной обуви.
Признаки люмбалгии
Болевой синдром чаще всего преобладает с одной стороны поясницы. Боль нарастает при длительном нахождении в одном положении (сидение или стояние). Больные часто интуитивно принимают позу, облегчающую боль во сне или при лежании в постели. Разогнуться больным достаточно трудно – они часто кладут поясницу на руку во время подъема туловища в исходное положение. Стоит отметить, что больные люмбалгией вынуждены часто менять позу и не способны находится в одном положении длительное время. Со стороны это выглядит как тревожность. Вместе с патологическими процессами запускается механизм приспособления к боли, что часто приводит к откладыванию визита к врачу.
Виды люмбалгии
Принято различать острую и хроническую люмбалгию. Они отличаются между собой интенсивностью, характером боли и длительностью. При отсутствии лечения острый приступ люмбалгии может перейти в хроническую форму и вызывать осложнения.
Острая форма люмбалгии
Развивается на фоне травматических повреждений, нахождения в неудобной позе или переохлаждения. То есть причиной боли не являются функциональные или дегенеративные нарушения в строении позвоночного столба. Для такой люмбалгии характерен выраженный болевой синдром со спазмом мышц. Боль хорошо реагирует на прием спазмолитиков и тепло. Однако признаки острой люмбалгии характерны для начала протузии межпозвоночного диска, что требует проведения тщательного обследования. При отсутствии лечения на фоне острой формы люмбалгии часто развивается люмбоишалгия, что чревато серьезными осложнениями.
Хроническая форма люмбалгии
В отличие от острой формы, проходящей самостоятельно в течение 5-7 дней, хроническая люмбалгия довольно часто напоминает о себе. В основе данной формы заболевания могут лежать как осложнения после острой формы люмбалгии, так функциональные изменения опорно-двигательного аппарата, например:
Для хронической люмбалгии характерны длительные боли в области поясницы, возникающие при нагрузке и ближе к ночному времени. Также отмечаются приступы острой боли, которая постепенно сходит на нет и сменяется вялотекущими болевыми ощущениями.
Лечение люмбалгии
Несмотря на положительные прогнозы при люмбалгии, больному настоятельно рекомендуется не затягивать с консультацией грамотного специалиста. Люмбалгия достаточно хорошо поддается лечению, что избавляет пациента от мучительных болей практически навсегда. Алгоритм лечения люмбалгии следующий:
Мануальная терапия применяется в виде щадящих техник, подбираемых индивидуально для каждого случая. Грамотный мануальный терапевт способен остановить начавшиеся дегенеративные изменения позвоночника и не допустить их прогрессирования. После проведенного курса больные чувствуют облегчение и избавляются от боли если не навсегда, то на очень длительное время.