Лечение паракератоза шейки матки
Содержание:
- Диагностика паракератоза
- Молекулярный патогенез
- Какие анализы и исследования назначают при дискератозе
- Лечение
- Паракератоз – это ороговение слизистого слоя шейки матки: причины, симптомы, диагностика и лечение
- Диагностика
- Возможные причины появления патологии
- Патогенез
- Лечение
- Диагностические мероприятия при паракератозе
- Диагностическое исследование
- Почему в мазке появляется койлоцитоз
- Что такое дискератоз шейки матки и почему он возникает
Диагностика паракератоза
Диагноз ставится комплексно на основании данных анамнеза и лабораторных исследований. При дифференциальной диагностике исключают различные заболевания, сопровождающиеся дерматитами.
Во время гистологического исследования соскоба тканей из патологического очага при состоянии паракератоза наблюдается разрыхление рогового слоя кожных покровов, частичное либо полное исчезновение в ней зернистого слоя. Клетки кожи рогового слоя кожи при этом патологическом состоянии имеют палочковидные ядра. Связи между отдельными клетками данного слоя при паракератозе вовсе теряется.
Молекулярный патогенез
Патогенез ВПЧ-индуцированной злокачественности хорошо описан.
Белок В6 ВПЧ разрушает опухолевый супрессор р53, что приводит к нарушению регуляции клеточного цикла. E7 инактивирует опухолевый супрессор RB и высвобождает факторы транскрипции E2F, вызывая клеточную гиперпролиферацию.
Физиологическая функция RB заключается в ингибировании транскрипции ингибиторов циклинзависимой киназы p16 и p14. Следовательно, новообразования, ассоциированные с ВПЧ, обычно демонстрируют повышенную экспрессию p16 и минимальную или нулевую экспрессию p53.
Клональность uVIN была продемонстрирована инактивацией Х-хромосомы и потерей гетерозиготности.
С другой стороны, патогенез ВПЧ-независимого плоскоклеточного рака вульвы недостаточно изучен. Когда dVIN был впервые описан, многие патологи вообще скептически относились к этой сущности. Они сомневались, был ли dVIN истинным предшественником ВПЧ-отрицательного плоскоклеточного рака или просто реактивным плоскоклеточным изменением, прилегающим к растущей опухоли. Другие сравнивали dVIN с хорошо дифференцированными плоскоклеточными поражениями, наблюдаемыми в полости рта.
Ученые изучили 11 случаев dVIN с ассоциированными VSCC и секвенированными экзонами TP53. В шести из 10 случаев была обнаружена как минимум одна мутация TP53. Два случая имели идентичные мутации TP53 в VSCC и смежном dVIN, подтверждая их клональную связь. Кроме того, разрозненные очаги dVIN показали разные мутации TP53, подчеркивающие наличие множественных неопластических клонов. Некоторые исследования продемонстрировали клональность и аллельный дисбаланс в LS и SCH, в то время как другие нет.
Оказалось, что мутации TP53 были обнаружены 3% HPV-позитивных VIN и в 21% HPV-негативных VIN. Ясно, что не все HPV-независимые случаи плоскоклеточного рака вульвы следуют по пути TP53, другие пути онкогенеза остаются неясными. HPV-отрицательные VSCC имеют мутации в CDKN2A (14,8%), HRAS (11,2%), PIK3CA (7,9%), PPP2R1A (3,3%) и EGFR, но эти мутации не были исследованы или подтверждены в VIN.
Дополнительные молекулярные изменения в ВПЧ-отрицательном плоскоклеточном раке вульвы включают увеличение в хромосоме 3q26 и гиперметилирование RASSF2A, MGMT и TSP1.
Какие анализы и исследования назначают при дискератозе
Поскольку патологический процесс часто возникает на фоне различных инфекций, в том числе ЗППП, у женщин берут мазки из цервикального канала, половых путей и уретры на флору.
Проводится ПЦР-анализ, выявляющий возбудителей инфекций по фрагментам их ДНК. Метод обнаруживает болезнетворные микроорганизмы даже при их небольшой концентрации.
Проводится ПЦР-анализ на папилломавирус и другие вирусные инфекции. Исследование не только выявляет имеющееся заражение, но и определяет тип возбудителя.
Берутся мазки на цитологию, выявляющие раковые и предраковые клетки. В анализах обнаруживают клетки дискератоциты, имеющие ярко окрашенное ядро, блестящие включения и частицы белка кератина. Могут выявляться другие предраковые и злокачественные клетки.

Мазок на цитологию
ПЦР-анализ
При наличии очагов, подозрительных на онкологию, проводится биопсия шейки матки. Во время такой процедуры с измененных участков берутся образцы тканей на гистологию – клеточный анализ, диагностирующий раковые и предраковые изменения.
Лечение
Лечение кератоза шейки матки включает в себя два вида. При начальной стадии патологию лечат медикаментозным путем. Если болезнь запущена, то пациентке приписывают хирургическое вмешательство.
При медикаментозном лечении применяют группы препаратов на основании тех причин, которые вызвали кератоз.
- Гормональные препараты применяют для лечения тех женщин, которые страдают недостатком прогестерона и избытком эстрогена. Назначают оральные контрацептивы и заместительную терапию. Например, Мерина, Регулон, Джес.
- Противовирусная группа препаратов предназначена для тех женщин, у которых развитие кератоза вызвал упадок защитных сил организма. Это такие препараты как, Циклоферон, Генферон, Виферон, Панавир.
- Препараты, обращенные на борьбу с инфекциями. Тержинан, Гексикон, Румизол.
Если стадия тяжелая, то доктора прибегают к хирургическому устранению кератоза шейки матки. Обычно данные процедуры предлагают женщинам, у которых обнаружили папилломавирус. Операция бывает следующих видов:
- Лазерное выпаривание. Специальным лазером воздействуют на пораженные участки шейки матки. Плюсы операции в безболезненности, безконтактности и бескровности.
- Химическая деструкция. При помощи препарата солковагина воздействуют на пораженные кератозом участки шейки матки.
- Криодеструкция. Азотом замораживают поврежденные участки. Происходит некроз тканей, пораженных кератозом.
- Электрокоагуляция. Пораженный участок шейки прижигают электрическим током.
Криодеструкция
Паракератоз – это ороговение слизистого слоя шейки матки: причины, симптомы, диагностика и лечение
Паракератоз — это состояние, при котором наблюдаются патологические изменения эпителиальных тканей, в частности их ороговение. Как известно, практически все органы имеют в своем составе слой эпителия.
И в современной гинекологии довольно часто регистрируется такой недуг, как паракератоз шейки матки.
Что это такое? Какими симптомами сопровождается? Стоит ли беспокоиться по этому поводу? Какие методы лечения может предложить гинеколог? Ответы на эти вопросы ищут многие женщины.
Диагностические мероприятия при паракератозе
Паракератоз — это патология со смазанной клинической картиной. Для того чтобы точно определить болезнь, необходимо провести тщательную диагностику.
- Для начала проводится опрос пациентки, врач собирает анамнез.
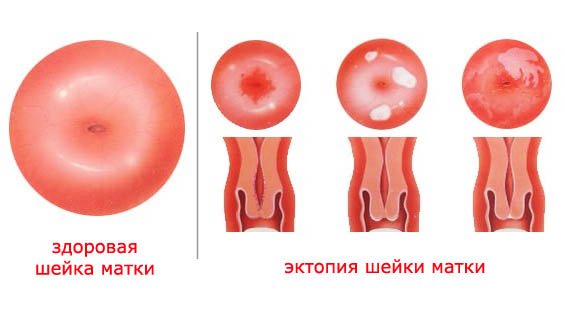
- Далее необходим гинекологический осмотр. Во время процедуры специалисту, как правило, удается обнаружить участки с измененными тканями — они выглядят как округлые бляшки с уплотнениями или ороговевшими чешуйками.
- У женщин также берется соскоб для дальнейшего цитологического исследования тканей. Под микроскопом специалист может заметить патологические изменения эпителия.
- К сожалению, обычный соскоб не позволяет проверить состояние клеток из более глубоких слоев слизистой оболочки. Именно поэтому врачи рекомендуют биопсию — только так можно обнаружить злокачественное перерождение тканей (если оно имеет место).
- Информативной является и кольпоскопия. Во время процедуры врач может точно определить объем поражения тканей, выяснить локализацию очагов паракератоза.
- Во время кольпоскопии проводится также йодная проба, при которой врач наносит на ткани раствор йода. Здоровые эпителиальные ткани при этом окрашиваются.
- Дополнительно пациентка сдает кровь на анализ — это помогает выявить наличие воспалительного процесса в организме.
- Кроме того, необходимы анализы на наличие бактериальной или вирусной инфекции. Определяют и уровень гормонов в крови. Эти тесты проводят для того, чтобы выяснить причину начала паракератоза.
Медикаментозное лечение
Медикаментозная терапия направлена в первую очередь на устранение причины патологического изменения тканей. Если речь идет о вирусном заболевании, то пациентам назначают противовирусные препараты, интерферон. При бактериальных инфекциях необходим прием антибиотиков. Для того чтобы снять воспалительный процесс, используются нестероидные противовоспалительные средства.
Кроме того, важно следить за состоянием иммунной системы. Пациенткам необходима витаминотерапия
Часто врачи рекомендуют витамины с цинком – для женщин этот минерал очень важен, ведь нередко именно его дефицит запускает механизм ороговения тканей.
Устранение очагов паракератоза
Медикаментозная терапия позволяет устранить инфекцию и снять воспаление. Тем не менее поврежденные ткани остаются, и иногда врач может принять решение об их удалении. Выбор метода в данном случае напрямую зависит от степени поражения тканей.
Довольно часто с целью удаления измененного эпителия используются методы лазерной терапии (вапоризация), а также криодеструкция (вымораживание жидким азотом), коагуляция.
Если имеет место предраковое состояние или уже развивающееся раковое заболевание, то необходимо хирургическое вмешательство, во время которого специалист удаляет патологически измененные ткани.
В наиболее тяжелых случаях может потребоваться полная резекция матки.
Прогнозы и возможные осложнения
При своевременном обнаружении паракератоз плоского эпителия шейки матки поддается лечению. Тем не менее в некоторых случаях возможно появление осложнений, в частности неоплазии, которая считается предраковым состоянием.
Такое заболевание, как паракератоз, повышает риск развития онкологии.
Кроме того, к перечню осложнений относят рубцовые деформации шейки матки, что сказывается на дальнейшей работе репродуктивной системы и нередко требует хирургического лечения.
Профилактические меры
Паракератоз — это опасный недуг, который может привести к массе опасных последствий
Именно поэтому лучше соблюдать меры предосторожности. Пациенткам, особенно если они находятся в группе риска (имело место оперативное вмешательство и заболевания эндокринной системы), следует более внимательно относится к своему здоровью
Стоит избегать беспорядочных половых связей, так как они могут привести к инфицированию или нежелательной беременности. Все заболевания репродуктивной системы (венерические в том числе) должны своевременно поддаваться терапии.
Помните, что принимать гормональные лекарства можно только с разрешения врача, точно следуя дозировке.
Диагностика
Для диагностики кератозов эпителия шейки матки используют обязательные лабораторные методы исследования:
- онкоцитология – методика, которая похожа на «классическую» цитологию, но направлена на выявление только раковых клеток, еще этот мазок называется мазком на атипию;
- жидкостная цитология – проверка клеток слизистой оболочки шейки матки на наличие изменений в них;
- кольпоскопия – применяется для определения точных локализаций пораженных участков в шейке матки – обычный вид инструментального исследования;
- гистологическое исследование – исследование клеток с целью выявления среди них морфологически измененных.
Помимо классических методов, могут быть использованы еще:
- проба Шиллера – окрашивание слизистой разными препаратами йода, которые позволяют выявить участки лейкоплакии;
- исследование на инфекции;
- исследование крови на гормоны;
- анализ иммунного статуса.
Возможные причины появления патологии
Одной из ведущих причин клеточных изменений становятся воспалительные заболевания половых органов. Они диагностируются почти у 70% женщин, пришедших на прием к гинекологу. Что опасно, клинические проявления воспалительных процессов влагалища и шейки матки часто имеют скрытое, длительное бессимптомное течение, что в свою очередь создает трудности в лечении, предпосылки для развития рецидивов. В течение всего времени, пока женщина не обращается к врачу, патогенные микроорганизмы негативно воздействуют на прилегающие ткани матки!
Часто риск воспаления с повышенной вероятностью повреждения слизистой оболочки шейки, а также канцерогенеза, в том числе матки, сопряжен с инфекционными заболеваниями, что доказано учеными в ходе многочисленных исследований. Среди возможных инфекционных агентов, часто ассоциированных с клеточными перерождениями, и в том числе с онкологией, выделяют возбудителей инфекций, которые передаются половым путем (ИППП), в их числе трихомонады, хламидии, вирус простого герпеса второго типа (ВПГ-2), вирус папилломы человека (ВПЧ, наиболее опасными признаны ВПЧ 16, ВПЧ -18, ВПЧ-31). Кстати, именно вирусы в настоящее время выступают основными инфекциями, выявляемые у женщин и ведущие к проблемам с репродуктивным здоровьем. Им по частоте обнаружения уступают сифилис, гонорея. Особо настораживает и тот факт, что ежегодно в мире регистрируется до 600 тысяч случаев онкологической патологии, связанной с ВПЧ. При заражении данным вирусом у женщин может возникать папилломатоз, затрагивающий околоматочную область. Часто кондиломы располагаются в толще ткани, выстилающей шейку, и обнаруживаются при развитии выраженных очагов ороговения, что требует дифференциальной диагностики непосредственно с паракератозом
Важно заметить, что указанные проявления могут быть и сочетанными
Еще одним триггером развития паракератоза можно считать лечебные мероприятия с шейкой матки, которые также влияют на структуру тканей.
Дополнительными провокаторами ухудшения репродуктивного здоровья и сопутствующими предпосылками для негативных трансформаций на клеточном уровне могут выступать:
- гормональные нарушения и сбои менструального цикла;
- рецидивирующие эрозии и псевдоэрозии на слизистой оболочке, наличие очагов эктопии;
- проблемы в работе иммунной и нервной системы, стрессы.
Для уточнения характера патологических изменений слизистой оболочки шейки матки врач в обязательном порядке должен провести кольпоскопию и взять мазок. Также показана биопсия, для исключения атипии – предвестника рака. После получения результатов анализов, специалист может составить оптимальную схему излечения паракератоза и восстановления поврежденной ткани шейки матки вследствие заболевания.
Патогенез
Паракератозом называется нарушение процессов ороговения эпителиального или слизистого слоя в нижнем сегменте матки. Это фоновое заболевание, которое провоцируется более серьезными патологическими изменениями в функционировании репродуктивных органов. Запоздалое лечение влечет за собой развитие гиперкератоза, для которого характерно недостаточное отшелушивание ороговевших клеток.
Паракератоз подразделяется на две группы:
- Поверхностный – неинвазивное ороговение небольших участков мягких тканей;
- Очаговый – инвазивное поражение обширных участков шейки матки с последующим изменением строения клеток.
Очаговый гиперкератоз в 70% случаев свидетельствует о развитии лейкоплакии. При прогрессировании патологии наблюдается поражение многослойного эпителия, сопровождающееся инфильтрационными образованиями в области кровеносных сосудов. Патологические процессы в нижнем отделе матки могут повлечь за собой развитие недоброкачественных опухолей.
Лечение
Терапия зависит от причины патологического изменения тканей, его глубины и выраженности. Она планируется в 2 направлениях:
- Терапия основного заболевания.
- Удаление патологических очагов.
Для устранения причин, вызвавших паракератоз, может понадобиться антибактериальная и противовирусная терапия, противовоспалительные препараты. В зависимости от размера очага, дополнительных изменений, выявления неоплазии глубоких слоев (предракового состояния), пациентке могут быть предложенные разные методы деструкции очагов:
- Лазерная вапоризация (выпаривание).
- Аргоноплазменная коагуляция.
- Криодеструкция.
- Диатермокоагуляция и другие методы.
При отсутствии неоплазии и небольшой площади поражения женщине рекомендуется наблюдение и лечение основного заболевания, приведшего к трансформации тканей шейки матки.
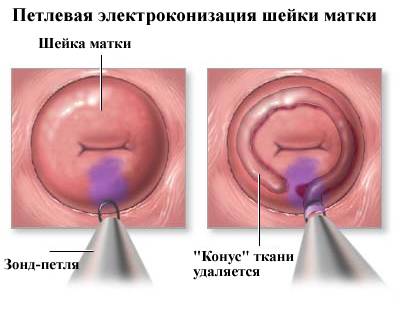
При обнаружении пара- и гиперкератоза, неоплазии и рубцовой деформации шейки матки может быть показано инвазивное вмешательство (канонизация или ампутация) на шейке матки.
Паракератоз шейки матки не является отдельной нозологией, врач никогда не поставить такой диагноз. Собственно, под таким термином, как паракератоз, понимают усиленное деление клеток эпителия с задержкой ядер в роговом слое. При патологии изменяется эластичность тканей шейки матки, участки слизистой выглядят огрубевшими и сморщенными. В норме влагалищная часть шейки состоит из коллагеновой ткани с небольшим количеством мышечных волокон, покрыта плоским неороговевающим многослойным эпителием (прилагательное плоский указывает на то, что клетки формируют ткань, выстилающую слизистые оболочки внутренних органов).
Паракератоз характеризуется присутствием в поверхностном слое множественных слоев мелких компактных клеток типа миниатюрных поверхностных с пикнотичными ядрами. Сам по себе паракератоз не имеет клинического значения, но беспокойство вызывает тот факт, что паракератоз шейки матки может быть косвенным признаком некоторых опасных заболеваний.
- вирусное поражение тканей;
- лейкоплакия – процесс образования белых бляшек на слизистой оболочке шейки матки, которые зачастую ассоциируются с наличием атипичных клеток, предвестников онкологического заболевания;
- собственно, дисплазия и рак, которые часто скрываются за паракератозом, впоследствии распространяются на тело матки.
Часто паракератоз проявляется очаговыми поражениями слизистой оболочки шейки, которые врач впервые выявляет в ходе гинекологического осмотра.
Специфических симптомов, которые бы однозначно указывали на наличие очага патологии, нет, но могут появиться следующие жалобы, сопутствующие паракератозу:
- увеличение количества выделений из половых органов;
- неприятный запах секрета;
- появление зуда и жжения в области гениталий;
- подозрения на обострение хронических заболеваний матки!;
- возникновение чувства дискомфорта во время полового акта;
- кровянистые выделения после сексуального контакта.
Диагностические мероприятия при паракератозе
Паракератоз — это патология со смазанной клинической картиной. Для того чтобы точно определить болезнь, необходимо провести тщательную диагностику.
- Для начала проводится опрос пациентки, врач собирает анамнез.
- Далее необходим гинекологический осмотр. Во время процедуры специалисту, как правило, удается обнаружить участки с измененными тканями — они выглядят как округлые бляшки с уплотнениями или ороговевшими чешуйками.
- У женщин также берется соскоб для дальнейшего цитологического исследования тканей. Под микроскопом специалист может заметить патологические изменения эпителия.
- К сожалению, обычный соскоб не позволяет проверить состояние клеток из более глубоких слоев слизистой оболочки. Именно поэтому врачи рекомендуют биопсию — только так можно обнаружить злокачественное перерождение тканей (если оно имеет место).
- Информативной является и кольпоскопия. Во время процедуры врач может точно определить объем поражения тканей, выяснить локализацию очагов паракератоза.
- Во время кольпоскопии проводится также йодная проба, при которой врач наносит на ткани раствор йода. Здоровые эпителиальные ткани при этом окрашиваются.
- Дополнительно пациентка сдает кровь на анализ — это помогает выявить наличие воспалительного процесса в организме.
- Кроме того, необходимы анализы на наличие бактериальной или вирусной инфекции. Определяют и уровень гормонов в крови. Эти тесты проводят для того, чтобы выяснить причину начала паракератоза.
Диагностическое исследование
Диагностика включает в себя определения типа нарушения процессов ороговения слизистой выстилки шейки матки и выяснение его причины. То есть диагностику основного заболевания. В целях верной постановки диагноза используется целая батарея методов исследования:
- Опрос и гинекологический осмотр пациентки.
- Цитология и гистология тканей.
- Ножевая биопсия.
- Кольпо- и видеокольпоскопия.
- Проба Шиллера.
- Микроскопия мазков на бактериальную инфекцию.
- Анализ крови на наличии ИППП (обычно ПЦР-методом).
- Определения уровня гормонов.
- Иммунологические исследования.
Осмотр шейки матки с помощью зеркал позволяет врачу обнаружить измененные участки тканей. Чаще всего это округлые бляшки с ороговевшими чешуйками (гиперкератоз) или уплотненный сморщенный эпителий (паракератоз). Для подтверждения типа изменений у женщины берут соскоб тканей для цитологического исследования.
Измененный цилиндрический эпителий при заборе материала не позволяет попасть в соскоб клеткам из глубоких слоев слизистой выстилки шейки матки. Поэтому нет возможности судить о нарушении дифференциации клеток этих слоев или появлению в них атипичных элементов, то есть о начале перерождения в рак. Поэтому врачи рекомендуют ножевую биопсию с проведением гистологического анализа. Эта процедура дает возможность исключить/подтвердить рак.
Кольпоскопические методы позволяют уточнить объем поражения, его локализацию. Это могут быть единичные, практически точечные изменения. Либо патологическим процессом могут быть охвачены большие площади слизистой цервикса.
Шиллер-тест, который обычно проводят при кольпоскопии — это все лишь йодная проба. Нормальный эпителий окрашивается с помощью раствора йода. Йодонегативные участки свидетельствую о патологии глубину и тяжесть которой нужно выяснять.
Анализы крови могут помочь выяснить причину изменений слизистой оболочки. Выявить вирусную или бактериальную инфекцию или нарушение уровня гормонов.
Почему в мазке появляется койлоцитоз
Причина патологии – поражение эпителия, покрывающего шейку матки, вирусом папилломы (ВПЧ) или другими патологическими процессами. Из-за этого нарушается клеточное деление, и вместо эпителиальных клеток образуются неправильно развитые койлоциты:
- Эти клетки имеют больший размер по сравнению со здоровыми.
- Внутри любой клетки находится ядро, необходимое для ее деления. Из-за поражения вирусом или воспалением ядра койлоцитов увеличены, деформированы, имеют неправильную структуру и строение, могут распадаться на части.
- У здоровых клеток вокруг ядра находится жидкость – цитоплазма. У койлоцитов она сохраняется только по краю, образуя «гало» – зону просветления.
Клетка с такими изменениями не может нормально делиться, поэтому при койлоцитозе часто возникают нарушения клеточного деления – неправильные митозы, ведущие к раку.
Койлоциты
Койлоциты многообразны и могут иметь различную степень отклонения от нормального строения. Чем она выраженней, тем вероятнее развитие злокачественной опухоли. Точно сказать, насколько опасен тот или иной случай, может только врач-морфолог, исследующий мазок. Но в любом случае присутствие койлоцитов – опасный симптом.
Что такое дискератоз шейки матки и почему он возникает
В норме наружная часть слизистой шейки матки – эктоцервикс – покрыта многослойным плоским эпителием, имеющим бледно-розовый цвет. Внутри неё в цервикальном канале, соединяющем половые пути и полость матки, находится более рыхлый и мягкий цилиндрический эпителий, имеющий ярко-красную окраску.
В отличие от кожи и многих других покровных тканей, эктоцервикс не имеет рогового слоя – его поверхность влажная и мягкая. Находящиеся на ней клетки постоянно отмирают и заменяются новыми. Однако из-за инфекций и других негативных воздействий этот процесс нарушается, и на слизистой образуются плотные очаги.
В уплотненных участках обнаруживаются клетки-дискератоциты небольших размеров вытянутой формы с увеличенными ядрами, внутри которых находятся плотное блестящее клеточное вещество – цитоплазма – и белок кератин. Такие клеточные структуры не считаются злокачественными, но указывают на высокий риск онкологии.
Распространенность патологических изменений может быть различной – от небольших очагов до обширного поражения шейки матки. В некоторых случаях процесс может распространяться даже на стенки влагалища.
Дискератоз часто сочетается с паракератозом – еще одной патологией, сопровождающейся появлением плотных очагов на эпителии. Паракератоз также может быть признаком вирусного поражения, нарушения развития клеток или хронического воспалительного процесса.
Какие заболевания сопровождаются появлением дискератоза шейки матки
Лейкоплакия – предраковое состояние, при котором на слизистой обнаруживаются светлые очаги ороговевшего эпителия. Заболевание, сопровождающееся дискератозом плоского эпителия шейки матки, имеет три клинические формы:
- Простую, при которой на эктоцервиксе наблюдаются плоские пятна белого цвета.
- Бородавчатую (чешуйчатую). Эта форма болезни характеризуется выраженным ороговением. На цервикальной слизистой обнаруживаются светлые плотные очаги в виде бородавчатых наростов или чешуек.
- Эрозивную – из-за выраженного ороговения слизистая начинает трескаться, покрываться язвами и эрозиями. Это очень тяжёлая форма болезни, которая зачастую переходит в рак.
- Дисплазия (цервикальная интраэпителиальная неоплазия, CIN) – предраковое поражение эпителия, вызванное инфицированием папилломавирусом. Возбудитель проникает в слизистую, нарушая процессы ороговения и приводя к образованию плотных светлых очагов на эпителии. В анализах обнаруживаются атипичные клетки – неправильно развитые, уродливые, двухъядерные, слишком большие или мелкие. Такая патология называется дискератозом с атипией.
Лейкоплакия
Различают три степени дисплазии:
- Первая (CINI) – в этом случае диспластические процессы затрагивают 1/3 поверхности эпителия, покрывающего шейку. Это самая легкая форма.
- Вторая (CINII) – поражения достигают 2/3 толщины эпителия. Патология имеет среднюю степень тяжести.
- Третья – в этом случае эпителий поражается полностью. При отсутствии лечения патологический процесс переходит в рак.
Эритроплакия – предраковое состояние шейки матки, при котором наблюдается истончение эпителия. Его верхние, более светлые слои атрофируются, а глубокие яркие – разрастаются. В результате на эктоцервиксе образуются ярко-красные очаги.
Рак шейки матки. Дискератоз плоского эпителия с атипией может наблюдаться при злокачественных новообразованиях, чаще – при плоскоклеточном ороговевающем раке, поражающем эктоцервикс.