Лейкоплакия шейки матки: фото, симптомы, лечение, последствия
Содержание:
- Почему развивается лейкоплакия шейки?
- Как лечить лейкоплакию шейки матки
- Лечение других заболеваний на букву — л
- Лечение лейкоплакии
- Лечение лейкоплакии шейки матки
- Методы и правила лечения
- Какая бывает
- Лечение лейкоплакии
- Что такое лейкоплакия шейки матки
- Причины и профилактика лейкоплакии шейки матки
- Какой методике прижигания лучше отдать предпочтение: электрокоагуляции или лазеролечению?
Почему развивается лейкоплакия шейки?
Точный механизм «запуска» патологического процесса пока не ясен.
К числу основных причин появления очаговой лейкоплакии матки относятся заболевания инфекционно-воспалительного генеза, а также повреждения слизистой шейки (в стадии заживления).
Обратите внимание: локальные повреждения часто являются следствием врачебных манипуляций, к которым в частности относятся гистероскопия, искусственное прерывание беременности (аборт) и выскабливание матки. Нередко изменения проявляются на фоне дисфункции органов женской репродуктивной системы (яичников) и значительном ослаблении иммунитета
В клинической практике достаточно часто встречаются случаи развития лейкоплакии вследствие различных эндокринных нарушений, в частности – нарушений функциональной активности надпочечников и щитовидной железы
Нередко изменения проявляются на фоне дисфункции органов женской репродуктивной системы (яичников) и значительном ослаблении иммунитета. В клинической практике достаточно часто встречаются случаи развития лейкоплакии вследствие различных эндокринных нарушений, в частности – нарушений функциональной активности надпочечников и щитовидной железы.
Важно: в числе возможных причин появления лейкоплакии шейки также называют раннее начало половой жизни и частую смену партнеров. Лейкоплакия может отмечаться на фоне следующих хронических гинекологических заболеваний:
Лейкоплакия может отмечаться на фоне следующих хронических гинекологических заболеваний:
- вульвовагинит;
- эндометрит (воспаление внутреннего слоя слизистой стенки матки);
- сальпингоофорит (воспаление придатков – маточных труб и яичников).
Инфекции, которые могут стать причиной лейкоплакии:
- вагинальный кандидоз (молочница);
- гонорея;
- уреаплазмоз;
- трихомониаз;
- микоплазмоз;
- хламидиоз.
Обратите внимание: в отдельных случаях бледные пятна, имеющие внешнее сходство с ЛШМ, являются вариантом нормы, т. е
являются индивидуальной особенностью конкретной пациентки.
Иногда патология является одним из симптомов дисплазии или злокачественных новообразований шейки матки.
Не исключено развитие лейкоплакии на фоне вагинального дисбактериоза, а также вследствие применение местных средств для лечения поражений шейки матки (интравагинального введения тампонов с маслами и мазями). По статистике каждая третья пациентка, у которой диагностирована ЛШМ, ранее проходила курс терапии по поводу псевдоэрозии шейки.
В группу риска входят женщины репродуктивного возраста с нарушениям менструального цикла, а также пациентки с псевдоэрозиями шейки и гинекологическими заболеваниями воспалительного генеза в анамнезе.
Как лечить лейкоплакию шейки матки
Лечение патологии зависят от формы, но, в любом случае, измененные участки слизистой требуется удалять. Также, обязательно используется лечение фоновых болезней, а всевозможные воспаления ликвидируют до начала оперативного вмешательства.
Если у пациентки есть инфекции, передающиеся половым путем, врач назначает противогрибковые, антибактериальные или противовирусные средства.
Женщинам с нерегулярным менструальным циклом показана терапия гормональными средствами.
Оперативные методы лечения
Если все, ранее опробованные, способы лечения не позволили достичь желаемого эффекта, пациентке показано хирургическое вмешательство.
Суть процедуры заключается в конизации шейки матки, в результате чего иссекаются патологические ткани по периметру очага. В процессе такой чистки вырезается участок, который внешне похож на конус. Именно из-за этого процедура называется конизацией.
Данный метод лечения показан пациенткам с обширными поражениями. Если же анализы показывают, что в тканях есть атипичные клетки, требуется удаление матки либо ее части.
Диатермокоагуляция
Диатермокоагуляция – один из способов удаления патологических тканей. В ходе процедуры производится прижигание шейки матки с помощью электрических импульсов.
Основной плюс манипуляции – ее можно проводить в кабинете гинеколога без дополнительных плат.
Минус диатермокоагуляции – болезненность в ходе прижигания и высокая вероятность развития осложнений.
Такая процедура назначается только ранее рожавшим девушкам. После прижигания, есть вероятность возникновения на шейке матки рубцов, которые могут негативно повлиять на родовую деятельность.
Криодеструкция
Наиболее популярный и эффективный способ лечения лейкоплакии – криодеструкция. В ходе процедуры, на пораженные участки воздействуют жидким азотом, который замораживает клетки. Результат – некроз новообразований.
Такой метод может назначаться девушкам, независимо от того, есть ли у нее дети. Это вызвано тем, что после криодеструкции рубцы не появляются.
Криодеструкция так популярна в силу того, что она безболезненная и не требует долгого восстановления и заживления. Минус процедуры – возможен рецидив.
После выполнения манипуляции, шейка матки может стать короче, что сразится на фертильности женщины. Также, могут быть повреждены здоровые участки слизистой, ведь следить за глубиной воздействия холодом невозможно.
Лазеротерапия
Лечение лейкоплакии лазером – бесконтактный способ. Лазерный луч разрушает патологические ткани, испаряя жидкость. В результате, на эпителии образуется пленка, которая препятствует инфицированию раны.
Продолжительность восстановления женщины после процедуры зависит от соблюдения врачебных рекомендаций. Как правило, на заживление уходит от 2 до 4 недель.
В ходе лазерной терапии, пациентка не ощущает боли, рубцы не формируются. Минусом считается дороговизна лечения.
Радиоволновый метод
Для радиоволнового лечения используется аппарат Сургитрон. В ходе манипуляции, используется электрод, который позволяет преобразовывать электронные импульсы в радиоволны. При этом, патологические очаги подвергаются нагреванию, за счет чего испаряется жидкость.
Из-за минимальной болезненности, способ лечения пользуется популярностью, раневые поверхности шейки матки быстро заживают.
За счет того, что врач может контролировать и регулировать направленность волн, здоровая слизистая не разрушается и кровотечения не открываются.
Химическая коагуляция
При химической коагуляции, на патологические ткани воздействуют раствором Солковагин. Вещество содержит органические и неорганические кислоты.
Такая тактика лечения лейкоплакии может использоваться только на первых порах развития патологии, ведь раствор проникает вглубь тканей всего на 2,5 мм. Если патологический процесс поразил большие объемы тканей, химическая коагуляция не поможет.
Основное достоинство процедуры – минимальные шансы осложнений и побочных эффектов.
Народные способы лечения
Учитывая всю сложность заболевания, вылечить лейкоплакию шейки матки народными средствами невозможно. Но, нетрадиционные методы помогут уменьшить симптоматику.
Отличное решение – это отвары из лекарственных трав. Такие составы используются на этапе восстановления либо перед хирургическим вмешательством.
Лечение других заболеваний на букву — л
| Лечение ларингита |
| Лечение легочного сердца |
| Лечение легочной гипертензии |
| Лечение легочной чумы |
| Лечение лейшманиоза |
| Лечение лептоспироза |
| Лечение лимфогранулематоза |
| Лечение лихорадки крым-конго |
| Лечение лихорадки Ласса |
| Лечение лихорадки Марбург |
| Лечение лихорадки паппатачи |
| Лечение лихорадки Эбола |
| Лечение лишая Жибера |
| Лечение лямблиоза |
Информация предназначена исключительно для образовательных целей. Не занимайтесь самолечением; по всем вопросам, касающимся определения заболевания и способов его лечения, обращайтесь к врачу. EUROLAB не несет ответственности за последствия, вызванные использованием размещенной на портале информации.
Лечение лейкоплакии
Независимо от формы и локализации лейкоплакии требуются комплексные терапевтические мероприятия. Начинать лечение следует с устранения провоцирующих факторов:
- из полости рта удаляются травмирующие протезы;
- следует прекратить курение;
- устранить недостаток витамина А;
- проводится лечение патологий органов желудочно-кишечного тракта, эндокринных и соматических заболеваний;
- обязательна противовоспалительная и противоинфекционная терапия.
Простая форма заболевания, при которой не выявлено атипических клеток, не требует радикального лечения. В данном случае эффективны методы нетрадиционной медицины:
- Травяные сборы. Для лечения половых органов используют календулу и зверобой. Травы смешивают в равных частях, заваривают, настаивают 20 минут, процеживают. Ежедневно проводят обмывание пораженных участков. Зверобой заживляет слизистую, календула снимает зуд и воспаление. Из лечебных трав (зверобой, календула, ромашка, спорыш, хвощ, эвкалипт, тысячелистник) делают настои и проводят спринцевания для лечения пораженных тканей вульвы и шейки матки.
- Подсолнечное масло. Смазывание пораженных участков, тампоны с рафинированным маслом семян подсолнечника снимают воспаление, безболезненно помогают бороться с недугом, способствуют регенерации (восстановлению) поврежденных тканей.
- Свечи. Применяются для лечения поражений шейки матки. Их готовят на основе масла какао. 100 г средства растопить на водяной бане. Добавить по 2-3 капли эфирного масла можжевельника и чайного дерева, 10 капель витамина А. Влить по 0,5 столовой ложки настоек прополиса и календулы. Лечебный состав тщательно перемешать, разлить в специальные формочки, дать застыть в холодильнике. Свечи ставить перед сном в течение 8-10 дней. При необходимости через 7 дней повторить лечебный курс.

Удаление пораженных участков
Хирургическое вмешательство широко практикуется для лечения лейкоплакии. Его цель – удалить пораженные участки ткани. К оперативным методам лечения относятся:
- Диатермокоагуляция. При высокой эффективности метода высока вероятность развития осложнений – кровотечения, нарушение репродуктивной функции и другие.
- Криодеструкция. Действенный и безопасный метод, основанный на прижигании жидкими газами пораженных участков. Минусом этого метода являются грубые рубцы, которые остаются после процедуры.
- Лазерная коагуляция (или радиоволновой метод). Простой способ, исключен риск возникновения кровотечений и повреждения здоровой ткани, не требует обезболивания. Операция проводится в условиях амбулатории. Безболезненность и бескровность – неоспоримые плюсы этого метода. Длительность заживления зависит от степени поражения слизистых оболочек. В некоторых случаях проводится хирургическое иссечение воспаленной ткани вместе с участком пораженного органа, что влечет проведение восстановительной пластической операции.
Лечение лейкоплакии шейки матки
При лечении лейкоплакии применятся такие методики:
- лазерная хирургия,
- криохирургия,
- электрохирургия.
ЛАЗЕРНАЯ ХИРУРГИЯ. Метод с использованием лазера считается наиболее безопасным и простым. Лечение не сопровождается повреждением окружающих лейкоплаксию тканей, кровотечением и образованием струпов. Лазерокоагуляция проводится в женской консультации, без обезболивания, на четвертый-седьмой день менструального цикла. Длительность заживления зависит от распространения патологического процесса.
КРИОХИРУРГИЯ. Криохирургический метод с применением азота и закиси азота с использованием высокоинтенсивного лазера считается наиболее эффективным.
ЭЛЕТРОХИРУРГИЯ. Диатермохирургическая методика хоть и высокоэффективна, но при ее проведении отмечаются осложнения: повышенная кровоточивость в процессе операции и при отторжении струпа, развитие эндометриоза шейки матки, синдрома оагулированной шейки и нарушение репродуктивной функции в результате стеноза цервикального клапана.
Иногда при местном лечении лейкоплаксии шейки матки используют препарат Солковагин. Его применение у нерожавших молодых женщин дает положительный эффект в 96% случаев. Любой метод монотерапии и радикальное воздействие на патологию эпителия шейки матки, в том числе, не даст желаемого эффекта.
Необходимо, чтобы лечение было комплексным:
- гормональное,
- иммуностимулирующее,
- антибактериальное (при инфекции нижнего отдела половых органов),
- лазеро- или криодеструкция,
- коррекция микробиоценоза.
Методы и правила лечения
Течение заболевания у каждого пациента наблюдается по-разному, иногда одиночный очаг перестаёт расти, в других случаях – за короткий период поражается внушительная часть слизистых рта. Доктор при первичном осмотре обязательно назначит комплексное обследование организма.
Устранение только характерной симптоматики без комплексного лечения ведёт к усугублению ситуации. Для начала необходимо выявить возможный провоцирующий фактор, полностью от него избавиться, затем только приступать к лечению слизистых. Для подтверждения или опровержения диагноза рак, берётся биопсия.
Немаловажную роль играет укрепление иммунитета, отказ от вредных привычек. Давно доказано, что содержащиеся в сигаретах вещества, увеличивают риск развития раковых опухолей. В целом всё медикаментозное лечение лейкоплакии полости рта можно разделить на несколько подгрупп:
- решение стоматологических проблем (пломбировка поражённых зубов, замена натирающих протезов, полировка имплантов, комплексная терапия заболеваний полости рта);
- усиленная санация ротовой полости. Рекомендуется регулярно полоскать рот специальными антибактериальными средствами (Фурацилином, раствором борной кислоты, отварами трав);
- использование мягких зубных щёток, лечебных паст;
- масляные аппликации из ретинола, цигерола и других медикаментов, способствующие заживлению эрозий.
Отсутствие положительных сдвигов требует хирургического вмешательства. Необходимость в операции назначает доктор. Справиться с начальными стадиями заболевания, остановиться разрастание поражений слизистых помогут домашние лекарственные продукты на основе натуральных трав.
Народные средства и рецепты
Рецепты народной медицины:
масляные аппликации. Разрешено использовать не только медикаменты для заживления эрозий. Масла шиповника, облепихи обладают мощным антисептическим эффектом, справляются с ощущением стянутости слизистых, способствуют скорейшему заживлению повреждений. Смазывайте поражённые участки полости рта выбранным продуктом, старайтесь в течение 5 минут после нанесения не глотать слюну. Проводите лечебные манипуляции каждые три часа;
свежеотжатые соки фруктов, овощей. Содержащиеся в продуктах витамины, насыщают организм полезными веществами, поднимают иммунитет, увеличивают способность слизистых к регенерации
Важно принимать не чистый сок, а разбавлять его водой. Таким образом, вы защитите слизистые от воздействия раздражающих кислот, содержащихся в соке;
травяные отвары, чаи
Самостоятельно приготовленными отварами из ромашки, календулы, коры дуба, зверобоя, тысячелистника полощут полость рта. Рецепт приготовления прост: залейте 100 г выбранного сырья или набор нескольких трав литром кипятка. Настаивайте средство полчаса, процедите, используйте по назначению. Целебные чаи лучше всего покупать в аптеках, с самостоятельно приготовить поистине подходящий продукт довольно сложно. Отвары и травы повышают местный, общий иммунитет, положительно влияют на процесс выздоровления;
каланхоэ, алоэ. Эти растения пользуются огромной популярностью в лечении многих недугов, в частности, стоматологических проблем. Достаточно ежедневно смазывать соком того или иного растения десневую ткань, остальные слизистые рта для предупреждения, лечения лейкоплакии. Сок алоэ, каланхоэ справляются с кровоточивостью дёсен, помогают восстановить нормальную микрофлору в полости рта;
продукты пчеловодства. Средствами пользовались наши предки, в наши дни мёд, прополис не потерял свою актуальность. Разбавленной в воде настойкой прополиса полощите рот каждый день, мёд в небольших количествах употребляйте внутрь. Комплексный подход к лечению обеспечит быстрое выздоровление, укрепит иммунитет.
Каждый выбирает для себя свой продукт народной медицины. Идеальный вариант – предварительная консультация с доктором. Некоторые врачи сами рекомендуют включать в медикаментозную терапию средства на основе натуральных трав. Не всегда препараты могут самостоятельно справиться с заболеванием. Главное, в лечении домашними средствами – соблюдение пропорций, полезных рекомендаций.
Какая бывает
В зависимости от клинического течения, принято выделять следующие варианты лейкоплакии.
- Простая или плоская. Одна из распространенных форм. При этом очаги лейкоплакии выглядят как обычные белые пятна на шейке матки и влагалища. Они часто заметны даже без кольпоскопии. При тщательном осмотре заметно, что, помимо цвета, ткани ничем не отличаются от смежных — по эластичности, рельефу, «налет» не снимается легко при дотрагивании инструментом (в отличие, например, от кандидозного), а только при усилии, но с появлением кровянистых выделений в этом месте.
- Бородавчатая или веррукозная. Образующиеся наросты похожи на обычные бородавки. Они появляются вследствие того, что ороговеваюшие клетки эпителия активно размножаются, но не слущиваются, а нарастают «как рог». При этом они легко снимаются инструментом, оставляя после себя след на шейке в виде розоватого пятна. Отличать приходится от обычных папилломатозных разрастаний.
- Язвенно-некротическая. Характеризуется тем, что ороговевающие клетки со временем отторгаются с образованием язв. Дифференцировать необходимо с обычными эрозиями, часто разобраться в диагнозе можно только с помощью биопсии и последующего исследования тканей.
По результатам гистологии материала устанавливается типичная или атипичная лейкоплакия. В последнем случаев выявляются участки с аномальными клетками, что повышает риск дальнейшего злокачественного перерождения.
Лечение лейкоплакии
Лейкоплакия проходит как хроническое заболевание. Однако при устранении раздражающего фактора или резкого снижения его воздействия, при обширной санации организма может произойти остановка в распространении развития заболевания, а проведение грамотной консервативной терапии может привести к его регрессу. В противном случае, болезнь будет неукоснительно прогрессировать и может закончиться трансформацией в рак, что обычно происходит на веррукозных и эрозивно-язвенных стадиях лейкоплакии.
Комплексное лечение лейкоплакии предусматривает исключение факторов, явившихся катализаторами появления и прогрессирования лейкоплакии. Здесь можно обозначить следующие мероприятия:
- отказ от зубных протезов из металлов;
- восстановление обмена витамина А;
- отказ от вредных привычек;
- лечение болезненных отклонений в ЖКТ, органах эндокринной и других систем организма, выявленных с помощью полного обследования пациента;
- избавление от соматических болезней, источников воспалений и инфекций.
Когда поставлен диагноз «лейкоплакия», лечение ее различных локализаций следует проводить под врачебным контролем в рамках традиционной медицины, а не пользоваться народными и знахарскими методами, чтобы не навредить самому себе. Хотя данное заболевание является трудноизлечимым, однако нижеперечисленные методы помогут держать болезнь под контролем, не дать ей прогрессировать или избавиться на продолжительный срок.
Простая лейкоплакия, не имеющая атипичных клеток, обычно не нуждается в радикальных методах лечения, хотя такие пациенты должны быть под наблюдением с периодическим прохождением комплекса исследований.
При подтверждении атипии в тканях и клетках больных органов пациента, требуется немедленное удаление очагов лейкоплакии радиоволновым способом или с помощью лазера, методом прижигания высокочастотными переменными токами и иссечением электроножом.
Использовать жидкий азот не следует по причине возникновения грубых рубцов в местах его применения.
В тяжелых случаях лейкоплакии половых губ, мочевыводящей системы, шейки матки требуется оперативное вмешательство с целью иссечения очаговых поражений на слизистых покровах и удаления участков больных органов, что впоследствии может потребовать проведения реконструктивной пластики органов.
При выявлении злокачественных изменений тканевой и клеточной структуры пораженных лейкоплакией органов пациенту необходимо проведение лучевой терапии.
К лейкоплакии гортани применяется микроларингологическая хирургия.
Лечить лейкоплакию мочевого пузыря можно методом введения в него озонированной жидкости или масла. Также для этих целей применяется газообразный озон, а при тяжких поражениях выполняется хирургическое иссечение части мочевого пузыря.
Лекарственные препараты против грибковых, бактериальных, воспалительных и вирусных процессов дает отличный результат при терапии сопутствующих заболеваний. Отмечаются положительные результаты от применения солковагина, который полностью и безболезненно уничтожает очаг заболевания.
Проведение криотерапии — успешный метод лечения лейкоплакии, который помогает избавиться от источника заболевания низкотемпературным воздействием.
Лечение лазером высокой интенсивности — наиболее продуктивный и безболезненный метод удаления очагов лейкоплакии и видоизмененных тканей.
Что такое лейкоплакия шейки матки
Организм человека устроен так, что все участки тела, граничащие с окружающей средой, покрыты многослойным плоским эпителием. Самым большим по протяжённости защитным барьером служит кожа. Эпителий наружного её слоя ороговевает и слущивается. С нижнего росткового уровня он постоянно нарастает вновь. Такое строение эпидермиса препятствует проникновению внутрь болезнетворных микроорганизмов. Части тела, расположенные глубже, но тоже граничащие с внешней средой, покрыты многослойным плоским неороговевающим эпителием.
Анатомически шейка матки открывается во влагалище, эта часть носит название экзоцервикс. Эпителий женских половых органов (вульвы, влагалища и шейки матки) не содержит кератина и не ороговевает.
 Эпителий влагалища и шейки матки не ороговевает
Эпителий влагалища и шейки матки не ороговевает
По причине, однозначно пока не установленной медицинской наукой, на ограниченном участке шейки матки эпителий временами приобретает свойства ороговения. При осмотре гинеколог видит светлое возвышающееся пятно. Это и есть лейкоплакия.
Эпителий в области лейкоплакии утолщён. Иногда по количеству рядов клеток он превышает норму в 5–6 раз. Между тем это не опухоль, а всего лишь локальное изменение ткани. Лейкоплакия не является новообразованием, тем более злокачественным.
Классификация лейкоплакии
Лейкоплакия может быть следующих видов:
- простой — ограниченный утолщённый участок с признаками ороговения;
- пролиферативной — с признаками разрастания нижнего росткового слоя клеток;
- пролиферативной с атипией — в том случае если в базальном слое появляются изменённые клетки.
Пролиферативная лейкоплакия с атипией может привести к дисплазии — пограничному с раком состоянию.
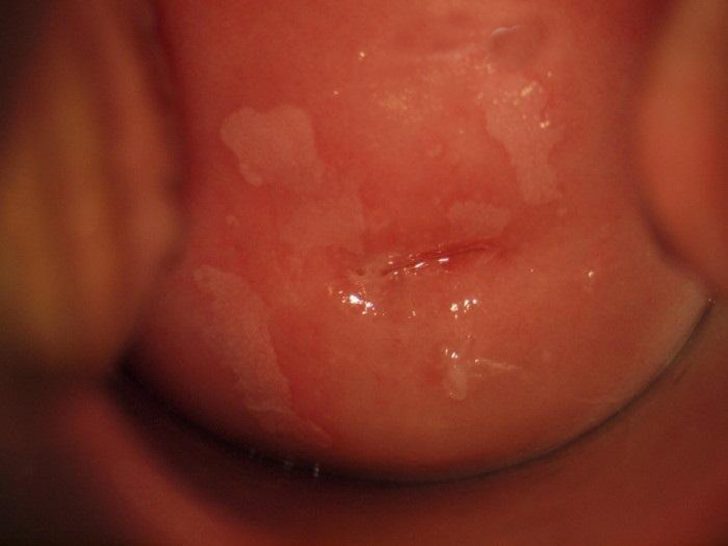 Гинеколог наблюдает лейкоплакию в виде более светлых пятен на шейке матки
Гинеколог наблюдает лейкоплакию в виде более светлых пятен на шейке матки
В отдельных статьях в интернете, кроме описанных трёх форм, различают ещё веррукозную и эрозивную. Авторы даже расценивают их как предшествующие раку. На деле эти виды лейкоплакии по клеточному составу никак не отличаются от трёх перечисленных выше. Они лишь выглядят при осмотре невооружённым глазом несколько иначе. Мнение авторов о том, что они являются предраковыми, ничем не обосновано.
Может ли лейкоплакия быть обнаружена в других областях тела
Везде, где тело человека покрыто многослойным плоским неороговевающим эпителием, возможно возникновение зон лейкоплакии. Это полость рта (язык, слизистая щёк, миндалины), пищевод, зона влагалища и вульвы, головка полового члена у мужчин. На всех этих участках могут образоваться ограниченные зоны ороговения.
Причины и профилактика лейкоплакии шейки матки
Точная причина заболевания не выяснена. Большую роль в механизме возникновения лейкоплакии медики отводят сбоям в работе гормональной и иммунной системы. Но если лейкоплакия вульвы возникает преимущественно у женщин в период менопаузы, то подобные проблемы с шейкой матки затрагивают более молодую возрастную категорию, в которой пациентки находятся в репродуктивном возрасте. Это дает основания предполагать, что лейкоплакия является осложнением воспалительных гинекологических заболеваний – эрозии шейки матки, воспаления придатков и других.
К пусковым факторам, которые могут активировать процесс лейкоплакии или в несколько раз увеличить вероятность ее появления, относятся:
- Гормональные нарушения. Сбои в работе сложной регулирующей системы гипоталамус-гипофиз-яичники приводят к избытку эстрогена и недостатку прогестерона. Первоначально это может проявляться нерегулярным менструальным циклом, гиперплазией эндометрия, появлением миомы матки и другими патологиями.
- Воспалительные процессы в половых органах – вагиниты, цервициты, аднекситы, эндометриты.
- Нарушение обмена веществ. Негативно отражается на состоянии тканей, ухудшает их функции и со временем приводит к структурным изменениям. Системные нарушения могут также спровоцировать изменения гормонального фона. Сюда относятся сахарных диабет, ожирение, проблемы с щитовидной железой.
- Ослабление иммунитета. Иммунодефицит, особенно длительный, а также прием витаминов и некоторых лекарственных препаратов, может спровоцировать развитие инфекционно-воспалительных процессов, которые приведут к атрофическим изменениям в тканях.
- Механические повреждения шейки матки. Неаккуратный секс, разрывы при родах, абортивные и другие повреждения нарушают целостность слизистой и становятся пусковым механизмом для развития лейкоплакии.
- Инфекции. Инфекционные заболевания могут возникнуть самостоятельно, а также быть следствием пониженного иммунитета. У женщин с лейкоплакией в мазках часто обнаруживают хламидии, уреаплазмы, вирус папилломы, герпес или других возбудителей.
Механизм развития патологии следующий:
- Один из провоцирующих факторов, перечисленных выше, способствует развитию воспалительного процесса на слизистой шейки матки.
- Активизируются процессы, которые приводят к гиперкератизации поверхностного слоя.
- Изменяется структура эпителиальных клеток, из них формируются роговые чешуйки и бляшки.
- Постепенно патология затрагивает более глубокие слои ткани и расширяется.
Рекомендации по профилактике заболевания следующие:
- Необходимо своевременно лечить воспалительные процессы и эрозии, которые возникают в половых органах.
- Обязательно посещать гинеколога минимум раз в год для раннего выявления патологических процессов.
- Рекомендуется использовать методы барьерной контрацепции и не допускать абортов.
- Женщина должна поддерживать вес в пределах нормы, а также заботиться о психоэмоциональном состоянии – больше отдыхать, уменьшить стрессовые ситуации.
Какой методике прижигания лучше отдать предпочтение: электрокоагуляции или лазеролечению?
Методика удаления очагов лейкоплакии при помощи электрокоагуляции была популярной в прошлом и считалась безопасной для пациенток. Практика показала, что подобный способ может спровоцировать некоторые побочные эффекты, среди которых кровотечения, нарушения менструального цикла и имплантационный эндометриоз. Чтобы избежать подобных последствий, лучше выбрать менее травматичную методику.
Гинекологи рекомендуют следующие методы безболезненного и безопасного удаления даже обширных очагов влагалищной лейкоплакии:
- Лазерная коррекция. Воздействуя на патологические клетки направленным лазерным лучом, удается добиться повышения температуры внутриклеточной жидкости, с последующим ее закипанием и испарением. В результате разрушаются только ороговевшие ткани, а сосуды “запаиваются”, что исключает кровотечения и травмирование здоровых тканей.
- Криодеструкция. Прижигание очагов лейкоплакии жидким азотом сверхнизких температур демонстрирует высочайшую эффективность и низкую вероятность развития рецидива – результативность метода до 96%.
- Радиоволновое прижигание. Радиоволновой нож минимально травмирует ткани, поэтому показан нерожавшим женщинам, которые в ближайшем будущем планируют беременность.
Медицинский центр “Радуга» предлагает пациенткам только современные и безопасные методики лечения лейкоплакии, которые позволят женщине вернуться к нормальной жизни и обезопасить себя от рака.