Каковы первые признаки и симптомы пневмонии у детей до 1 года?
Содержание:
- Пневмония: симптомы у детей с учетом возраста
- Диагностика
- Лечение пневмонии
- Диагностика пневмонии у детей
- Профилактика Крупозной пневмонии у детей:
- Причины пневмонии у детей
- Лечение воспаления легких у ребенка
- Основные принципы лечения пневмонии у детей
- Причины пневмонии у детей
- Диагностика пневмонии у детей
- Отличие бронхита от воспаления легких
Пневмония: симптомы у детей с учетом возраста
Каждая мама должна знать, как определить пневмонию у ребенка. Распознать воспаление достаточно просто – нужно лишь тщательно следить за малышом. Но стоит учитывать, что возраст ребенка определяет особенности проявлений.
Для начала стоит рассмотреть признаки пневмонии у ребенка до 1 года. В первую очередь это касается поведения новорожденного. Если он все время желает спать, состояние вялое или апатичное, то следует начать беспокоиться. Кроме того, возможна и обратная ситуация: малыш, напротив, начинает больше капризничать и плакать, отказываться от приема пищи. Также стоит учитывать тот факт, что первые признаки воспаления заключаются в изменении температуры тела.
Но для детей до 1 года данный симптом не является определяющим. Это обуславливается определенными особенностями организма – в такой возрастной период температура не повышается выше 37,6 градуса. Кроме того, она не является определяющей в степени тяжести состояния.
Итак, первые симптомы воспаления легких у детей таковы:
- Без всякой адекватной причины возможно возникновение беспокойства, вялости, снижение аппетита и отказ от груди.
- Сон становится тревожным, коротким.
- Стул становится жидким.
- Постоянное чувство тошноты с рвотой.
- Заложенный нос и кашель, который может перейти в приступ при плаче или кормлении.
Основные проявления при воспалении легких заключаются в изменении дыхания и сопровождающих процессах:
- Болевые ощущения в грудной клетке. Усиливаются при кашле.
- Выделяемая мокрота имеет гнойный и слизисто-гнойный тип – имеет характерный желтовато-зеленый оттенок.
- Сильная одышка. При этом ребенок кивает головой в соответствии с дыханием.
- Течение пневмонии у детей может сопровождаться выделениями пены из ротовой или носовой полости.
- Увеличение частоты дыхательных движений. Подозрение на пневмонию возникает в случае нарушение нормы числа вдохов в минуту: до 2 месяцев: 50 в/м. Если более 60, то повод обратиться к врачу, от 2 до 12 месяцев: 30-45 в/м. Более 50 считается превышением нормальной частоты, более 1 года. Выше 40 вдохов – это уже отдышка.
Это можно наблюдать, если рассматривать кожу на ребрах малыша: как она втягивается при вдохе. Если имеет место наличие асимметрии между двумя сторонами грудной клетки, то это может свидетельствовать о рассматриваемом заболевании. В некоторых ситуациях можно отметить беспричинные сбои в дыхании и частоте процесса, его остановку на короткий промежуток времени. Из-за поражения одной половинки легкого ребенок стремится расположиться на определенный бок.
При визуальном рассмотрении заболевание, поражающее легочный орган, может проявляться в цианозе носогубного треугольника. Он позволяет установить нарушения в нормальном обеспечении кислородом организма. Выглядит как посинение между губами и носом ребенка. Его просто заметить в тот момент, когда малыш кормится грудью. Если заболевание оказало значительное воздействие на организм, то посинение можно наблюдать не только на лицевой части, но и на других участках тела.
Отдельно стоит рассмотреть признаки воспаления легких у детей старше 4 лет. Это обуславливается тем, что в 4 года у ребенка рассматриваемый орган сформировывается в достаточной степени. Наличие следующих симптомов является достаточным поводом для обращения к врачу для проведения детальной диагностики:
- После острой респираторной вирусной инфекции на протяжении 5 дней не наблюдается улучшение состояние организма. Или же после небольшого восстановления организма внезапно повышается температура, возникает сильный кашель.
- Плохой аппетит и сон или же их полное отсутствие.
- Также стоит отметить бледность кожных покровов.
- Температура тела может достигать 38 градусов. При этом большинство жаропонижающих средств не могут справиться со своим назначением.
- Возникает одышка. Опять же, нужно знать норму вдохов в минуту, чтобы определить наличие нарушения в дыхательном процессе: от 4 до 6 лет: 25 в/м; у подростков от 10 лет норма почти достигает взрослую: 15-20 в/м.
Очевидно, если реальные показатели превышают данные цифры, то это является признаком воспаления легких.
Нужно понимать, что это достаточно серьезное заболевание – воспаление легких. Симптомы у детей имеют некоторые особенности – возраст определяет основные нюансы.
Диагностика
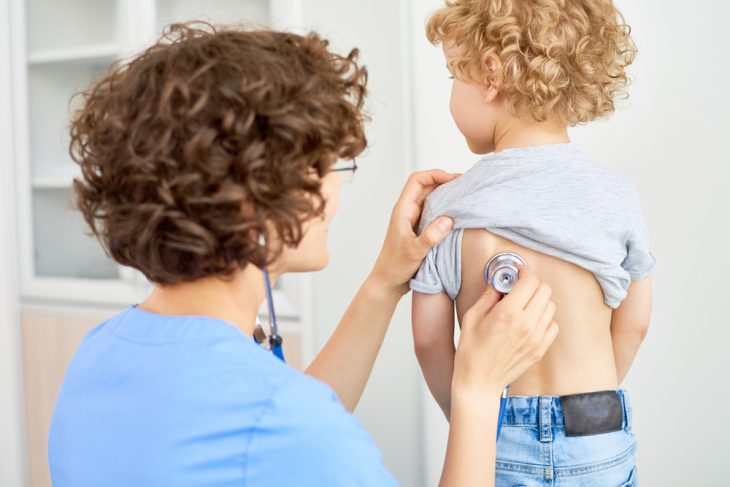 Аускультация легких позволит заподозрить пневмонию.
Аускультация легких позволит заподозрить пневмонию.
Для диагностики пневмонии используются различные методы:
- Опрос ребенка и родителей позволяет выяснить не только жалобы, но и установить сроки заболевания и динамику его развития, уточнить перенесенные ранее заболевания и наличие аллергических реакций у ребенка.
- Осмотр пациента дает при пневмонии врачу очень много информации: выявление признаков интоксикации и дыхательной недостаточности, наличие или отсутствие хрипов в легких и другие проявления. При простукивании грудной клетки врач может выявить укорочение звука над участком поражения, но этот признак отмечается не у всех детей, и его отсутствие не исключает пневмонию.
У маленьких детишек клинических проявлений может быть мало, но интоксикация и дыхательная недостаточность помогут врачу заподозрить пневмонию. В раннем возрасте пневмонию «видно лучше, чем слышно»: одышка, втяжение вспомогательной мускулатуры, цианоз носогубного треугольника, отказ от еды могут свидетельствовать о пневмонии даже при отсутствии изменений при прослушивании ребенка.
- Рентгенологическое обследование (рентгенография) назначается при подозрении на пневмонию. Этот метод позволяет не только подтвердить диагноз, но и уточнить локализацию и обширность воспалительного процесса. Эти данные помогут назначить правильное лечение ребенку. Большое значение этот метод имеет и для контроля за динамикой воспаления, особенно в случае развития осложнений (деструкции легочной ткани, плеврита).
- Клинический анализ крови также информативен: при пневмонии повышается число лейкоцитов, увеличивается число палочкоядерных лейкоцитов, ускоряется СОЭ. Но отсутствие таких характерных для воспалительного процесса изменений в крови не исключает у детей наличие пневмонии.
- Бактериологический анализ слизи из носа и зева, мокроты (по возможности) позволяет выделить тип бактериального возбудителя и определить его чувствительность к антибиотикам. Вирусологический метод дает возможность подтвердить причастность вируса к возникновению пневмонии.
- ИФА и ПЦР используются для диагностики хламидийной и микоплазменной инфекции.
- В случае тяжелого течения пневмонии, при развитии осложнений назначаются биохимический анализ крови, ЭКГ и др. (по показаниям).
Лечение пневмонии
В основу лечения пневмонии у детей ложится использование антибиотиков. Народные методы и самолечение при пневмонии не помогут. Необходимо незамедлительно обратиться к специалисту. Больному рекомендован постельный режим. Помещение, в котором находится ребенок, необходимо проветривать. Свежий воздух способствует улучшению дыхания. Это окажет положительное воздействие на течение заболевания. Дополнительно назначается диета. Основой рациона должна стать легко усваиваемая пища. Необходимо отдавать предпочтение продуктам, обладающим низким аллергенным индексом. Количество белковой пищи в рационе стоит увеличить. Ребёнку нужно много пить. Родители могут дать больному не только воду, но и чай. Врач может назначить прием следующих антибиотиков:
- Амоксициллин;
- Ампициллин;
- Оксациллин.
В качестве альтернативы используется Цефазолин или Цефуроксим. Одновременно проводится симптоматическая терапия.
Лечение может проводится амбулаторно или стационарно. Если врач решил, что ребёнок может остаться дома, родители должны строго соблюдать все рекомендации
Эксперты советуют принять во внимание следующие правила:
- Антибиотики необходимо давать ребенку в соответствии с установленным графиком. Если врач назначил прием лекарственных препаратов 2 раза в сутки, между их употреблением должно пройти 12:00. Если необходимо употреблять лекарство 3 раза, продолжительность перерыва составляет 8:00.
- Необходимо соблюдать и период употребления лекарственного средства.
- Если назначены макролиды, их нужно пить не более 5 суток, а антибиотики пенициллинового и цефалоспоринового ряда употребляют не дольше 1 недели.
- Родители должны самостоятельно контролировать состояние ребенка. Улучшение должно наступить после 3 дней с момента начала терапии. Если этого не происходит, необходимо незамедлительно повторно обратиться специалисту и скорректировать лечение. Резкие изменения в состоянии ребенка также могут стать поводом для беспокойства.
- Использовать жаропонижающие препараты стоит только в случае, если температура у ребенка до года повысилась выше 38 градусов, а у детей старше этого возраста выше 39 градусов. Высокая температура свидетельствует о том, что иммунитет малыша самостоятельно борется с проблемой. Если снизить температуру, то процесс избавления от возбудителя пневмонии замедлится. Однако если у ребенка наблюдались судороги на фоне повышения температуры, применять жаропонижающие необходимо уже в случае, если значение показателя возросло до 37,5%.
- Во время пневмонии происходит снижение аппетита. Это является естественной реакцией. Кормить ребенка насильно не нужно. Во время болезни стоит давать легкие блюда. Оптимальным питанием станут котлеты из нежирного мяса, приготовленные на пару жидкие каши, вареный картофель или пюре, супы, свежие овощи и фрукты.
- Стоит следить за режимом питья. Во время болезни ребенок должен употреблять в большом количестве чистую негазированную воду. Ее можно частично заменить зеленым чаем с малиной или натуральными соками. Если ребёнок отказывается пить жидкость в нужном количестве, можно давать ему специальный раствор для восстановления водно-солевого баланса, приобретенный в аптеках.
- В комнате ребенка ежедневно должна проводиться влажная уборка. Родители должны следить за влажностью воздуха. Для этого рекомендуется ставить в комнате емкости с горячей водой или воспользоваться специальными увлажнителями.
- Во время лечения нельзя применять иммуномодуляторы и антигистаминные препараты. Они не помогут в борьбе с проблемой, однако способны привести к возникновению побочных эффектов и усугублению состояния заболевшего.
- Во время пневмонии стоит применять пробиотики. Использование антибиотиков вызывает нарушение функционирования кишечника. Чтобы вывести токсины, появившиеся в результате жизнедеятельности патогенных организмов, врач назначит прием сорбентов.
Если родители соблюдают все предписания, ребёнка переведут на обычный режим и разрешат прогулки на свежем воздухе с 6 — 10 дня терапии. Если ребенок перенес не осложненную пневмонию, его освободят от физических нагрузок на 1,5 — 2 месяца. Если заболевание протекало в тяжелой форме, заниматься спортом нельзя в течение 12 или 14 недель.
Диагностика пневмонии у детей
Среди разнообразных клинических симптомов, наблюдающихся при формировании пневмонии у детей, наибольшее диагностическую значимость имеет интоксикационный симптомокомплекс, респираторные проявления в виде кашля и постоянной инспираторной одышки. Первоначальной диагностической задачей лечащего специалиста, наблюдающего ребенка с подозрением на развитие пневмонии, является анализ степени выраженности того или иного клинического симптомокомплекса. Так, к косвенным клиническим признакам, свидетельствующим в пользу пневмонии относится выявление нарушения ритмичности и глубины дыхательных движений, локальное притупление перкуторного звука над зоной предполагаемой инфильтрации, а также появление влажных хрипов на стадии развернутой клинической симптоматики.
Затем педиатр должен провести дифференциацию имеющихся у ребенка клинических проявлений с таковыми, которые могут формироваться при других заболеваниях респираторного тракта, например, бронхите. Патогномоничным проявлением в этой ситуации является одышка и тахипноэ, которые возникают даже при ограниченном поражении легочной паренхимы, не превышающем пределы одного сегмента. Отличительным признаком одышки при пневмонии является ее инспираторный характер, в то время как для бронхита с обструкцией у детей наблюдается экспираторный тип одышки.
Не во всех ситуациях развития пневмонии наблюдаются характерные везикальные данные в виде укорочения перкуторного звука и аускультации влажных хрипов, что является труднодиагностируемой задачей. Выслушивание сухих хрипов диффузного характера с обеих сторон больше свидетельствуют в пользу развития острого бронхита у ребенка, однако, полностью не исключают наличие у него сопутствующей инфильтрации легочной паренхимы. Общепринятый алгоритм клиническо-инструментальной диагностики пневмонии у детей позволяет понизить показатель гипердиагностики в педиатрической практике, а также снизить лучевую нагрузку на детское население.
Кроме вышеперечисленных клинических диагностических алгоритмов в верификации пневмонии у детей немаловажное значение имеет оценка изменений лабораторных маркеров. Так, практически в 50% случаев в первые несколько суток от начала формирования пневмонического инфильтрата в крови пациента наблюдается некоторое повышение концентрации лейкоцитарных клеток преимущественно за счет нейтрофильной фракции
И вместе с тем, отсутствие лейкоцитоза не исключает возможность наличия пневмонии, что часто наблюдается при микоплазменном и стафилакокковом генезе заболевания. Обнаружение в лабораторном анализе крови абсолютного лейкоцитоза превышающего показатель 15•109/л практически в 90% случаев является абсолютным маркером пневмонии у детей, особенно в сочетании со значительным повышением показателя СОЭ. Косвенными лабораторными маркерами пневмонии у детей считаются повышение С-реактивного белка выше отметки 30 мг/л на фоне увеличения показателя прокальцитонина более 2 нг/мл, которые свидетельствуют в пользу бактериальной природы пневмонии.
Профилактика Крупозной пневмонии у детей:
Нужно воспитывать у ребенка устойчивость организма к возбудителям каких-либо заболеваний. Следует урегулировать расписание ребенка, научить его чередовать труд (учебу) и отдых. Организуйте ребенку рациональное питание, держите в чистоте квартиру, обучите его основам гигиены. Не допускайте резких колебаний температуры, которые могут негативно сказаться на организме малыша.
Научите ребенка дышать через нос, чтобы не раздражать глотку холодным или загрязненным воздухом. При появлении острого катара дыхательных путей требуются энергичные лечебно-профилактические мероприятия, особенно у детей, повторно болевших крупозной или другой пневмонией.
Причины пневмонии у детей
Для успешного лечения воспаления легких у детей важно правильное диагностировать заболевание и выявить возбудителя. Заболевание может быть вызвано не только вирусами, но и бактериями, а также грибками
Часто причиной становится микроб пневмококк, а также микоплазма. Поэтому природа возникновения пневмонии может быть различной, но именно этот момент важен для организации эффективного лечения, поскольку лекарства для борьбы с бактериями, вирусами и грибками абсолютно различны.
Пневмония может иметь различное происхождение:
- Бактериальное происхождение. Заболевание может возникнуть не только на фоне иного недуга системы дыхания, в качестве осложнения, но и самостоятельно. Антибиотики при пневмонии у детей применяются именно при этой форме заболевания, поскольку оно требует тщательной и срочной антибактериальной терапии.
- Вирусное происхождение. Эта форма заболевания является наиболее распространенной (выявляется примерно в 60% случаев) и самой легкой, но требует адекватного лечения.
- Грибковое происхождение. Эта форма пневмонии встречается редко, у детей она, как правило, возникает после проведения неадекватного лечения заболеваний дыхательной системы антибиотиками или злоупотребления ими.
Воспаление легких может иметь одностороннюю форму, когда поражается одно легкое или его часть, или быть двухсторонним, охватывая сразу оба легких. Как правило, при любой этиологии и форме заболевания у ребенка сильно повышается температура.
Сама по себе пневмония не является заразным заболеванием и даже при вирусной или бактериальной форме очень редко передается от одного ребенка к другому.
Исключением является лишь атипичная пневмония, причиной появления которой стала активация определенного вида микоплазмы. В этом случае заболевание у детей протекает очень тяжело, сопровождаясь высокими показателями температуры.
Особые микоплазмы пневмонии, вызывающие респираторный микоплазмоз и воспаление легких, легко передаются воздушно-капельным путем, становясь причиной заболеваний дыхательной системы различных форм, тяжесть которых зависит от состояния иммунной системы ребенка.
Чаще всего воспаление легких у детей до года и более старше возникает в качестве осложнения других респираторных заболеваний, таких как:
- бронхит;
- ангина;
- фарингит;
- ОРВИ;
- ларингитов;
- бронхиальная астма.
Воспалительный процесс начинается в тот момент, когда в легких и бронхах накапливается большое количество слизи, которая загустевает и создает препятствие для нормальной вентиляции легких.
Типичной картиной появления и быстрого развития пневмонии можно назвать ситуацию, когда малыш заболевает ОРВИ или иным респираторным заболеванием, при этом в дыхательных путях начинает усиливаться выработка слизи. Но маленькие дети (особенно до года, как и до 2–3 лет) еще не могут самостоятельно очищать дыхательные пути с помощью рефлекторного кашля ввиду недостаточной развитости мускулатуры дыхательной системы.
В бронхах образовываются скопления мокроты, из-за чего нарушается вентиляция сразу в нескольких участках легких. Возбудители основного заболевания из области носоглотки попадают в легкие и оседают на местах скопления слизи, где начинают быстро размножаться, провоцируя начало воспалительного процесса.
Лечить вирусную форму несложно, она, как правило, не требует никаких специальных препаратов и излечивается через неделю. Но если к воспалительному процессу присоединится бактериальная инфекция и заболевание приобретет запущенную форму, потребуются серьезные дозы антибиотиков.
Лечение воспаления легких у ребенка
В большинстве случаев воспаление легких лечатся при помощи антибиотиков. Прием данных препаратов важен для благополучного исхода заболевания, поэтому отказываться от антибиотикотерапии не стоит.
Давать ребенку жаропонижающие препараты нужно в том случае, если температура поднимается выше 38 градусов (у детей до 12 месяцев) либо выше 39 градусов (у детей старше 12 месяцев).
Исключение – дети, у которых хотя бы раз в жизни наблюдались фебрильные судороги, обусловленные повышенной температурой тела. Им жаропонижающее дают при 37,5 градусах. В остальных случаях маленькую температуру сбивать не нужно: небольшой жар свидетельствует о борьбе организма с инфекцией.
Применение антигистаминов и иммуномодуляторов при воспалении не рекомендуется. Несоблюдение этого требования может привести к ухудшению состояния здоровья, проявлению выраженных побочных эффектов и ярких признаков заболевания.
Другие рекомендации, которые нужно соблюдать при пневмонии:
- Следить за режимом питания. То, что при пневмонии появляется плохой аппетит, – ни для кого не новость. Если ребенок не хочет есть, кормить его насильно не стоит. Лучше делать малышу легкие блюда: отварную картошку (в клубнях или толченую), свежие овощи и фрукты, куриные котлеты на пару, жидкие каши и т.д.
- Следить за тем, чтобы ребенок потреблял достаточное количество жидкости. Предпочтение стоит отдавать натуральным сокам, зеленому чаю с малиной, чистой негазированной воде. Если от перечисленных напитков пациент отказывается, можно купить в аптеке специальное средство, такое как Регидрон (либо его аналог), и давать малышу небольшими порциями.
- Правильно оценивать эффективность терапии. Судить об улучшениях в состоянии ребенка (появление аппетита, снижение температуры, уменьшение одышки, улучшение общего самочувствия) можно спустя трое суток после начала курса лечения.
- Регулярно проводить влажную уборку. Пыль в детской комнате нужно протирать ежедневно. Не лишним будет покупка увлажнителя воздуха. При желании увлажнитель можно заменить тазиком с горячей водой.
Применение антибиотиков может продолжаться до 14 дней. То, как долго лечится воспаление, зависит от состояния пациента и особенностей его организма. После выздоровления ребенок получает освобождение от физкультуры сроком от 6-8 до 12-14 недель.
Основные принципы лечения пневмонии у детей
Лечение пневмоний начинается с правильного режима и диеты. Всем больным детям рекомендован постельный режим. Его расширение становится возможным после снижения температуры и ее стабилизации в пределах нормальных значений.

Помещение, в котором находится ребенок, должно проветриваться, т.к. свежий воздух углубляет и урежает дыхание. Это положительно сказывается на течении заболевания.
Диетическое питание подразумевает:
- в рационе преобладает легкоусваивающаяся пища;
- продукты должны быть с низким аллергенным индексом;
- в рационе увеличивается количество белковой пищи (мясо, яйца, творог);
- обильное питье (очищенная вода, чаи).
Антибиотики при пневмонии у детей являются основным средством лечения, т.к. направлены на устранение причинного агента, вызвавшего заболевание. Чем раньше они будут назначены, тем быстрее начнут действовать, и состояние ребенка нормализуется.
Основными антибиотиками, разрешенными к применению в детском возрасте, являются:
- Амоксициллин, в т.ч. защищенная форма (Амоксиклав);
- Ампициллин;
- Оксациллин.
Альтернативными антибиотиками (назначаются при отсутствии основных или непереносимости) являются цефалоспорины:
- Цефуроксим;
- Цефтриаксон;
- Цефазолин.
Антибиотики резерва используют, когда вышеперечисленные оказываются неэффективными. Их применение ограничивается в педиатрии из-за повышенного риска побочных эффектов. Но в ситуациях фармакологической резистентности микроорганизмов – это единственный способ этиотропного лечения.
Представителями этих препаратов являются:
- Ванкомицин;
- Карбопенем;
- Эртапенем;
- Линезолид;
- Доксициклин (у детей старше 18 лет).
Одновременно проводится симптоматическая терапия.
Она зависит от развившихся осложнений и общего состояния ребенка:
- Лихорадка – жаропонижающие средства (нестероиды и Парацетамол).
- Дыхательная недостаточность – кислородотерапия и искусственная легочная вентиляция (в тяжелых случаях).
- Отек легких – тщательный учет вводимой жидкости для исключения гипергидратации и искусственная вентиляция.
- Диссеминированное свертывание крови в сосудах – преднизолон и гепарин (в фазе повышенного сворачивания крови).
- Септический шок – адреналин и преднизолон для повышения давления, оценка эффективности применяющихся антибиотиков, достаточная инфузионная терапия, искусственные методы очищения крови (в тяжелых случаях).
- Анемия – железосодержащие препараты (но в остром периоде заболевания они противопоказаны).
Причины пневмонии у детей
Пневмония или, как мы часто говорим, воспаление легких — это заболевание, развивающееся в одном или в обоих легких, при котором поражаются альвеолы. Так называют мельчайшие воздушные мешочки, из которых состоит легочная ткань, в их стенках осуществляется газообмен.
Чаще всего пневмония поражает детей. Причиной заболевания могут быть вирусы, бактерии и даже грибы. Для каждой возрастной группы выделяют наиболее часто встречающиеся возбудители инфекции. Так, для детей до пяти лет наиболее часто возбудителями пневмонии становятся пневмококк и гемофильная палочка. В старшем возрасте пневмонию могут вызывать микоплазма и хламидия.
Чаще всего инфекция попадает из внешней среды в легкие воздушно-капельным путем, но возможна и аспирационная пневмония, когда инфекция оказывается в легких, например, с рвотными массами. Предрасполагающими факторами для развития пневмонии, как правило, являются переохлаждение организма, снижение иммунитета, хронические обструктивные заболевания легких.
Также негативным фактором является пассивное курение, которое может быть у ребенка в семье, где курят взрослые, что оказывает токсическое действие на его легкие и снижает поступление кислорода в детский организм.
Чем младше ребенок, тем, к сожалению, выше риск развития пневмонии. Дело в том, что у малышей есть особенности строения дыхательной системы. Их дыхательные пути более узкие, легочная ткань незрелая, менее воздушна, что снижает газообмен. Слизистые в дыхательных путях легко ранимы, имеют много кровеносных сосудов, быстро отекают при воспалении. Реснички эпителия слизистых незрелые, не справляются с удалением мокроты из дыхательных путей при воспалении. Также у детей преобладает брюшной тип дыхания. Все это в совокупности еще больше затрудняет газообмен и способствует частому возникновению и хроническому течению процесса.
Диагностика пневмонии у детей
Клиническая диагностика воспаления легких в детском возрасте основывается на общей симптоматике. В основном.
Врачи даже говорят, что пневмонию у малышей можно увидеть, а не обнаружить с помощью обследования.
На первый план выступают внешние признаки заболевания. А физикальные изменения в легочной ткани появляются позже.
Пневмония у новорожденных: причины и последствия
Внутриутробная пневмония у новорожденных: причины и последствия. Пневмония у новорожденных диагностируется примерно в …«Подробнее»
- дыхание учащено;
- межреберья втянуты;
- дыхательные движения сопровождаются стонами и кряхтеньем;
- участок кожи между носом и верхней губой посинел;
- малыш отказывается от еды и питья, не хочет общаться, его клонит в сон;
- при высокой температуре кожные покровы бледные.
Независимо от уровня температуры и наличия обструкции такая клиника расценивается как пневмония. С большой вероятностью. Ребенку рекомендуется лечение в стационаре.
Перечисленные выше признаки могут отсутствовать.
Наблюдается несколько иная клиническая картина:
- высокая температура у ребенка держится более трех дней (38 градусов и выше);
- имеются локальные физикальные признаки воспаления;
- хрипы асимметричны.
При таких симптомах деткам нужно обязательно сделать анализ крови, рентгенографию. При невозможности – сразу назначается антибактериальное лечение. При проявлениях дыхательной недостаточности показана госпитализация.
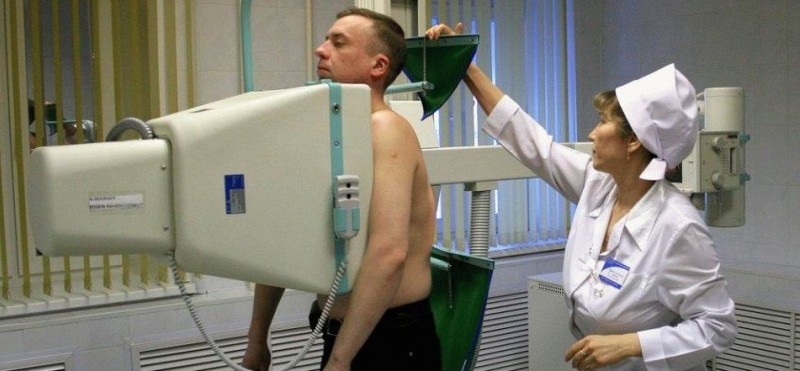
 Чтобы исключить пневмонию у ребенка с ОРЗ, асимметрией хрипов и другими признаками бронхиальной обструкции, назначается рентгенологическая диагностика.
Чтобы исключить пневмонию у ребенка с ОРЗ, асимметрией хрипов и другими признаками бронхиальной обструкции, назначается рентгенологическая диагностика.
И не стоит бояться этого метода
При обследовании органов дыхания у детей он имеет крайне важное значение
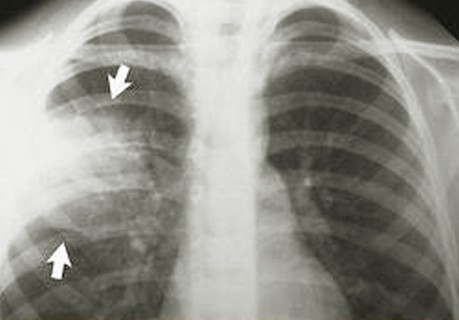
Рентгенография позволяет подтвердить диагноз и назначить достаточное лечение:
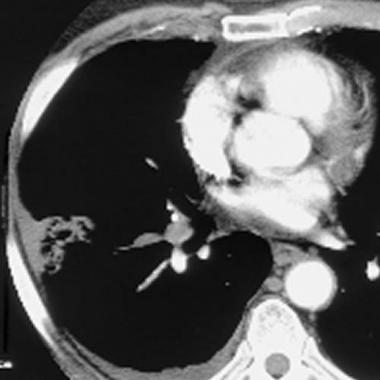
Снимок показывает точную локализацию воспаления (справа, слева, с двух сторон)
Это особенно важно в тех ситуациях, когда в анамнезе ребенка уже есть пневмония. Врач проверяет, совпадает ли место поражения
В случае совпадения лечить нужно тщательно, чтобы предупредить хронизацию процесса.
Легочный рисунок обогащается и усиливается. Подобные изменения указывают на повышение кровоснабжения. На снимке такая ситуация выглядит как решетка.
Появление теней на рентгенограмме указывает на активность воспалительного процесса. Лечить нужно только в стационаре, т.к. начальная стадия пневмонии уже позади.
Какие анализы делают для диагностики пневмонии у детей:
- Бактериологическое и вирусологическое исследование слизи из носа, зева. В мокроте обнаруживаются возбудители.
- Анализ крови. Количество лейкоцитов повышено со сдвигом формулы влево. СОЭ увеличена. Наблюдается токсическая зернистость нейтрофилов. Если в крови не видны воспалительные изменения, это вовсе не означает, что пневмонии нет.
- Биохимический анализ крови. При осложненном течении воспалительного процесса регистрируются нарушения в показателях функции печени.
- Анализ мочи. Осложнения пневмонии приводят к дисфункции почек.
- на высоте вдоха – разнокалиберный влажный хрип;
- в зоне поражения ослаблено дыхание;
- при атипичной форме – непродуктивный кашель.
Хламидийная пневмония у детей нередко проявляется увеличенными шейными лимфоузлами и изменениями в зеве.

Правосторонняя пневмония у ребенка
Лечение правосторонней пневмонии у ребенка 1-2-3-4-5 лет. Пневмония характеризуется развитием инфекционно-воспалительного процесса в …«Подробнее»
Отличие бронхита от воспаления легких
Отграничить бронхит от пневмонии у детей, что называется, «на глаз» попросту невозможно.
Есть различия в симптомах, есть различия в данных объективной диагностики. Именно исходя из результатов исследований и нужно делать выводы.
В целом же, можно назвать следующие отличия одного заболевания от другого:
- Температура тела при воспалении легких, как правило, выше на несколько десятых долей градуса или на несколько градусов. Так, при бронхите преобладает субфебрилитет с повышением температуры до отметок в 38.1 градус максимум. Воспаление же легких часто сопровождается фебрилитетом и даже пиретическими показателями термометра (свыше 38.1 градуса). Но нужно помнить, что бронхит бронхиту и пневмония пневмонии рознь.
- Длительность гипертермии при пневмонии больше трех суток. При бронхите — меньше.
- При пневмонии почти всегда кашель влажный, с отхождением большого количества вязкой густой мокроты. Чего не скажешь о бронхите.
- Воспаление легких сопровождается посинением носогубного треугольника (цианозом).
- Также воспалению легких сопутствует одышка, удушье. Наблюдается работа дополнительных мышц.
Отграничить заболевания, однако, можно лишь посредством объективных исследований.