Субарахноидальное кровоизлияние — причины, симптомы, последствия и особенности лечения
Содержание:
- Аневризматические САК/разрыв аневризмы
- Субарахноидальное кровоизлияние — симптомы
- Как диагностировать
- Разновидности кровоизлияний
- Симптомы субарахноидального кровоизлияния
- Диагностика субарахноидального кровоизлияния
- Причины субарахноидального кровоизлияния
- Сложность патологии
- Диагностика субарахноидального кровоизлияния
- Классификация
- Реабилитация
- Осложнения
Аневризматические САК/разрыв аневризмы
Примерно 85% нетравматических САК развиваются на фоне аневризмы. Частота аневризм-.postmortem 2-5%, ангиография 1-10%; соотношение женщины: мужчины составляет 3:2. У 12-15% пациентов имеется положительный семейный анамнез. Частота аневризматического кровоизлияния оценивается в количестве 5-10 случаев на 100000 населения в год.
В развитии аневризмы кроме семейного или генетического компонентов рассматривается, прежде всего, роль гемодинамических причин и таких факторов риска, как курение и гипертония. Большинство внутричерепных аневризм располагается в области кровообращения передних мозговых артерий (виллизиев круг — около 80-90%), до 15% — в вертебробазилярной области (область кровообращения задних мозговых артерий). Экстрадуральные аневризмы внутренней сонной артерии (каудальная часть глазной артерии) не несут угрозы риска кровотечения, но при соответствующем размере могут также стать симптоматическими (например, выпадение функций черепно-мозговых нервов).
Риск кровоизлияний всех взятых вместе аневризм составляет примерно 1% в год. К важнейшим факторам, влияющим на риск разрыва аневризмы, относятся:
- Величина и локализация (риск разрыва в течение пяти лет согласно модифицированным данным исследования ISUIA-2: размер аневризмы < 7 мм: передняя область кровообращения < 1%, задняя область кровообращения 2,5%
- величина аневризмы 7-12 мм: передняя область кровообращения 2,6%, задняя область кровообращения примерено 15%
- величина аневризмы 13-24 мм: передняя область кровообращения 14,5%, задняя область кровообращения 18%
- величина аневризмы >24 мм: обе области кровообращения 40-50%)
Возрастание величины аневризмы (примерно 3-8% аневризм в течение пяти лет увеличиваются в размерах)
Морфология: неправильная конфигурация, многодольчатая, детская аневризма
Предыдущее субарахноидальное кровоизлияние из аневризмы
Семейное заболевание аневризмой
Курение, гипертония и злоупотребление алкоголем.
Это означает, что пациенты с крупными (> 12 мм) аневризмами неравномерной конфигурации, расположенными в задних отделах кровообращения, ежегодно имеют высокий риск разрыва аневризмы, который составляет явно более 10%.
Субарахноидальное кровоизлияние — симптомы
Характерные выраженные внезапные симптомы субарахноидального кровоизлияния:
- Резкое возникновение боли в голове, нарастающие с каждой минутой;
- Светобоязнь по причине боли в глазах;
- Сильная тошнота, которая провоцирует рвотные отделения с организма. После рвоты тошнота не прекращается;
- Мышечные судороги, которые начинаются с нижних конечностей и распространяются на все тело. Судороги настолько сильные, что могут привести к портере сознания;
- Сильное психическое возбуждение. Человек не контролирует свои действия и может принести неприятности своему организму и окружающим его людям;
- Косоглазие в глазном органе;
- Пропадает чувствительность кожи;
- Спутанность сознания. Человек не распознает человеческую речь;
- Замедленная и не внятная речь.
Спровоцировать инсульт может:
- Скачек индекса артериального давления;
- Повышенная эмоциональность;
- После физической работы;
- Сильный кашель.

25,0% случаев субарахноидального кровоизлияния — это паралич одной стороны тела больного.
По степеням
Симптомы развития патологии зависят напрямую от степени поражения органа:
- 1 степень инсульта — лёгкая стадия развития заболевания, при котором не наблюдается выраженных симптомов нарушений со стороны нервной системы. Отличительная симптоматика данной степени — это боль в голове и тяжесть в затылочной части головы;
- 2 степень субарахноидального кровоизлияния — проявляется сонливость, болезненные ощущения сильнее, чем при первой степени, нередко проявляется тошнота, которая переходит в рвоту. Появляется боль в глазном яблоке и косоглазие. Тяжесть в затылке носит более масштабный характер;
- 3 степень кровотечения — это симптомы замедленного движения и реакции, напряжение в затылочной части головы носит болезненный характер. Проявляется спутанность сознания, слабость в нижних конечностях — человек не может стоять, а также поражаются верхние конечности — больной не может удержать даже не большие предметы в руках;
- 4 степень патологии — больной не реагирует на человеческую речь и не может ответить сам. Проявляются симптомы заниженной чувствительности — пациент почти не ощущает боль;
- 5 степень — тяжелая и часто приводящая к летальному исходу. Больной впадает в коматозное состояние глубокого сна.
Как диагностировать
Субарахноидальное кровотечение диагностировать можно только с помощью комплекса неврологических исследований, которые проводятся в платных клиниках. Сначала врач опрашивает пациента: ставятся вопросы о том, как давно появились симптомы, были ли травмы или скачки давления и есть ли у больного вредные привычки. Затем проводят осмотр больного, для того, чтобы обнаружить признаки неврологических нарушений, а еще для оценки уровня сознания больного.
Далее берут анализ крови для определения свертываемости крови. Затем проводится люмбальная пункция. Для этого берут специальную иглу и делают прокол в области поясницы в несколько миллиметров, добывая несколько миллилитров ликвора. Если в спинномозговой жидкости есть небольшое количество крови (сгустки), значит, в субарахноидальном пространстве произошло кровоизлияние. Чтобы изучить строение мозга и обнаружить место кровоизлияния проводят компьютерную и магнитно-резонансную томографии.
С помощью эхоэнцефалографии можно определить внутричерепное субарахноидальное кровоизлияние, которое может сместить мозг. С помощью транскраниальной допплерографии можно оценить кровоток в артериях головного мозга. Это поможет установить, в каком месте происходит сужение сосудов. С помощью магниторезонансной ангиографии можно оценить целостность мозговых артерий, их проводимость.
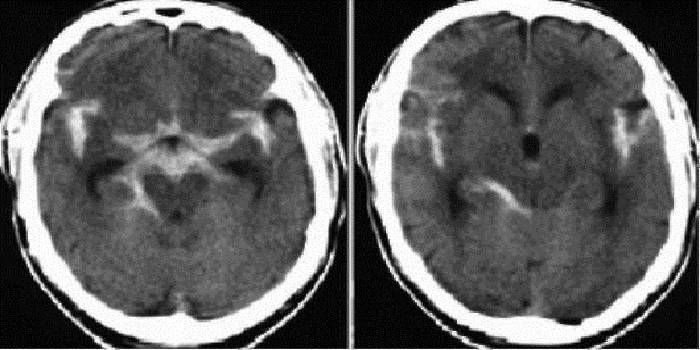
Разновидности кровоизлияний
Принято различать субарахноидальное кровоизлияние с учетом степени распространения и причины происхождения. Диагностика выполняется с помощью аппаратов магнитно-резонансной и компьютерной томографии. В последующем нейрохирург в зависимости от конкретной разновидности патологии может принять решение о технологии лечения пациента, определяя необходимость проведения срочной или плановой операции.
В неврологии САК принято выделяют следующие разновидности кровоизлияния:
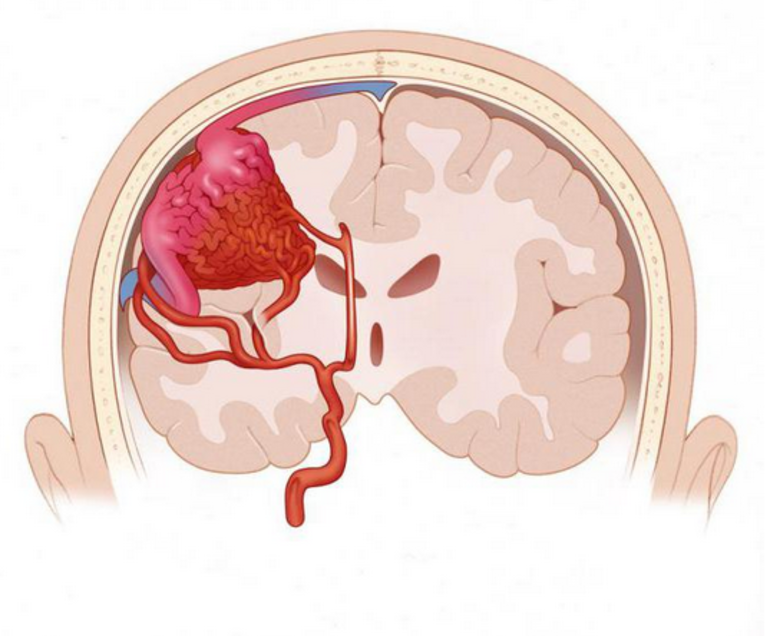
- субарахноидальное паренхиматозное;
- изолированное субарахноидальное;
- субарахноидальное паренхиматозно-вентрикулярное;
- субарахноидальное вентрикулярное.
После проведения соответствующей диагностики, в частности, с использованием компьютерной томографии принято выделять состояния с отсутствием или наличием признаков крови, с диффузными сгустками, с кровоизлиянием в вертикальные слои черепной коробки.
Симптомы субарахноидального кровоизлияния
В 10-15% случаев при наличии аневризмы у больных наблюдаются первые признаки заболевания:
- головная боль;
- головокружение;
- тошнота;
- транзиторная (преходящая) очаговая симптоматика (глазодвигательные расстройства, утрата памяти, парезы).
Этот период называется догеморрагическим, может длиться от 24 часов до 2 недель. Крупная аневризма вызывает опухолеподобные симптомы с прогрессирующей общемозговой и очаговой симптоматикой.
Начавшееся аневризматическое кровоизлияние проявляется внезапной интенсивной головной болью и нарушением сознания.
Кровотечение вследствие расслоения артерий проявляется головной болью и нарушением сознания, развивающемся в два этапа:
- Краткосрочная потеря сознания.
- Последующая спутанность сознания, психомоторное возбуждение, сохраняющиеся в течение 5-10 суток.
О тяжелом кровотечении с попаданием крови в желудочки мозга говорит длительная потеря сознания с развитием комы.
Типичными признаками САК (патогномоничным симптомокомплексом) являются:
- рвота;
- ригидность (скованность) мышц затылка;
- повышенная чувствительность (гиперестезия), светобоязнь;
- менингеальные симптомы Кернига и Брудзинского.
Появление в первые сутки очаговой симптоматики (параличи, нарушение зрения) свидетельствует о сочетанном паренхиматозно-субарахноидальном кровотечении. Возникновение этих симптомов в более поздние сроки может говорить о вторичном ишемическом инсульте.
Температура может повыситься не сразу, а через 3-5 дней. В этом случае она будет вызвана реакцией организма на продукты распада кровяного сгустка. В крови увеличивается число лейкоцитов. Процессы фильтрации эритроцитов через паутинную оболочку мозга сопровождаются расширением межклеточных пространств, реакцией арахноидальных клеток. Пласты паутинной оболочки разрыхляются и деформируются.
Атипичные формы САК
Атипичное развитие САК, маскирующегося под другие заболевания, наблюдается у трети пациентов:
- Мигренозная форма. Внезапные головные боли без нарушения или потери сознания. Состояние больного ухудшается, и на 3-7 день появляются четкие менингеальные симптомы.
- Ложногипертоническая форма. Инсульт маскируется под гипертонический криз, так как сопровождается высоким артериальным давлением. Признаком кровоизлияния является нехарактерная для гипертонии интенсивная головная боль.
- Ложновоспалительная форма похожа на менингит (головная боль, повышенная температура, менингеальная симптоматика).
- Ложнопсихотическая форма. Наблюдается при кровоизлиянии в области лобных долей головного мозга. В симптоматике преобладают психосимптоматические нарушения: делирий, психомоторное возбуждение, дезориентация.
Осложнения САК
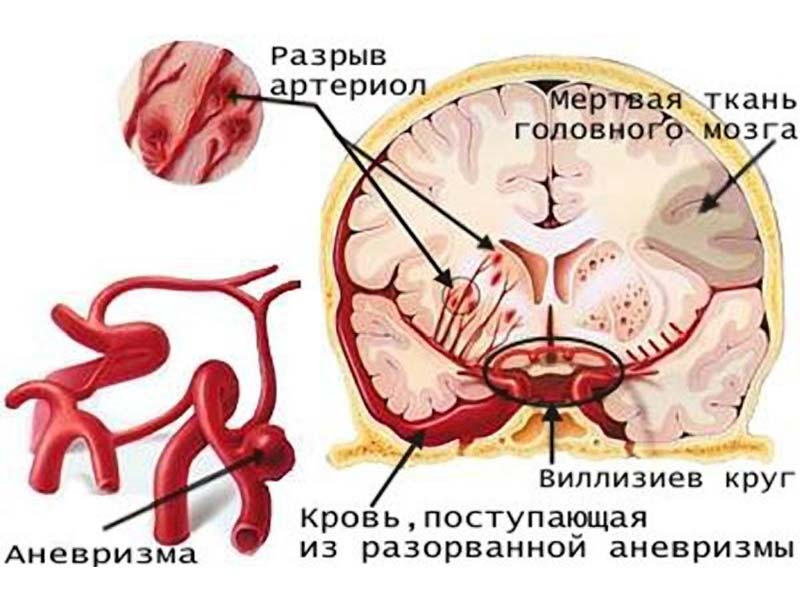
— наиболее опасное осложнение САК, которое приводит к нарушению циркуляции крови, развитию ишемического инсульта и возникновению необратимых неврологических симптомов.
Вазоспазм сосудов при геморрагическом инсульте происходит всегда, но клиническую значимость он обретает, по разным данным, у 20-60% больных.
Церебральный ангиоспазм развивается на 3-5 сутки, достигая максимума к концу 2-й недели заболевания. Степень тяжести вазоспазма сосудов мозга напрямую зависит от объема кровоизлияния.
Субарахноидальное кровотечение может осложниться прорывом крови из подпаутинного пространства в желудочки и паренхиму мозга.
Из других соматических осложнений могут развиться:
- обезвоживание, нарушение электролитного баланса, гипонатриемия;
- отек легких;
- застойная пневмония;
- брадикардия, тахикардия;
- инфаркт миокарда;
- в случае имеющейся острой сердечной недостаточности — переход ее в стадию декомпенсации;
- тромбоэмболия легочной артерии;
- цистит;
- пиелонефрит;
- язва желудка стрессового происхождения;
- кровотечения в ЖКТ.
Диагностика субарахноидального кровоизлияния
При наличии типичной клинической картины невролог сразу заподозрит САК. Для подтверждения диагноза, определения масштабов кровоизлияния и его локализации назначают компьютерную томограмму (КТ) головного мозга. Этот метод исследования используют при всех подозрениях на субарахноидальный инсульт. У больных с атипичными формами проявления заболевания КТ позволяет точно выявить гидроцефалию, очаги ишемии, кровь в желудочках, отек мозга.
При обнаружении КТ в подпаутином пространстве крови назначают контрастное исследование сосудов мозга (МРТ-ангиографию), позволяющее определить источник кровотечения. Пациенты в тяжелом состоянии обследуются после стабилизации.
Если при наличии типичных симптомов КТ не обнаруживает в подпаутином пространстве кровь, или КТ недоступно, проводят люмбальную пункцию для выявления крови в цереброспинальной жидкости.
При ксантохромии (окрашенности) цереброспинальной жидкости назначают ангиографию. Если в результате люмбальной пункции кровь в ликворе не обнаружена, врач ищет иные причины симптоматики (менингит, феохромоцитому, приступы мигрени, окклюзивную гидроцефалию).
Для ранней диагностики ангиоспазмов и предупреждения развития ишемического поражения клеток мозга используют дуплексное сканирование сосудов, сочетающее в себе стандартное УЗИ и допплеровское сканирование для исследования скорости кровотока в сосудах.
Причины субарахноидального кровоизлияния
Самой частой причиной САК (до 85% случаев) является разрыв аневризмы сосуда мозга. Церебральная аневризма может возникнуть при следующих врожденных заболеваниях:
- синдром Элерса-Данлоса (нарушение синтеза коллагена);
- факоматоз (нарушение дифференцировки клеток экзодермы в эмбриональном периоде);
- синдром Марфана (нарушение формирования соединительной ткани);
- аномалии артериального виллизиева круга головного мозга;
- коарктация (сужение просвета) аорты;
- врожденная геморрагическая телеангиэктазия (множественные ангиомы из-за неполноценности сосудистого эндотелия);
- поликистоз почек.
- артериовенозные мальформации (клубки беспорядочно переплетенных патологических сосудов).
Травматическое САК происходит вследствие черепно-мозговой травмы с переломом костей черепа и ранением сосудов, ушибами или сдавливанием головного мозга.
Субарахноидальный инсульт может случиться из-за расслоения экстракраниальных отделов позвоночной или сонной артерии.
Редко причиной САК могут стать:
- миксома (опухоль) сердца;
- опухоль головного мозга;
- васкулит;
- амилоидоз с сосудистой патологией (ангиопатией);
- серповидно-клеточная анемия;
- нарушение свертываемости крови (коагулопатии), лечение антикоагулянтами.
Факторы риска возникновения САК:
- артериальная гипертензия;
- гиперхолестеринемия, атеросклероз;
- алкоголизм;
- курение.
В некоторых случаях (до 20%) выяснить непосредственную причину субарахноидального инсульта не удается. Такие кровоизлияния называют криптогенными, или доброкачественными САК неаневризматического и перимезэнцефалического происхождения.
Сложность патологии
Субарахноидальные кровоизлияния (САК) — это тяжелые заболевания головного мозга, при котором происходит разлив биологической жидкости (крови) в субарахноидальное пространство. Спровоцировать данную патологию может травматическое состояние головного мозга (в 20,0% случаев) при черепно-мозговой травме, а также разрыв сосуда в полости черепа.
Пик приступов субарахноидального кровоизлияния — от 40 календарных лет до 55 календарных лет.
Смертность при данной патологии — довольно велика.
15,0% пациентов в период приступа умирают, еще не успев попасть в клинический стационар.
Первые 7 календарных дней уносят жизни 40,0% пациентам.
 Летальный исход последующих после приступа 6 календарных месяцев — у 60,0% больных.
Летальный исход последующих после приступа 6 календарных месяцев — у 60,0% больных.
Субарахноидальное кровоизлияние травматического характера
Субарахноидальные кровоизлияния травматического характера взаимосвязаны с травмированием черепной коробки. Это травма, при которой происходит разрыв артерии от довольно большой силы удара в мозг.
Данное САК развивается внезапно, и кровоизлияние прогрессирует довольно быстро, и необходимо спонтанно принимать экстренные методики интенсивной терапии нейрохирургов.
В данном случае прогноз на жизнь решает только время. Чем быстрее доставлен в клинику травмированный больной, и начато лечение патологии, тем больше шансов у такого пациента на жизнь, и на здоровый функциональный мозг.
Этиология САК (субарахноидальных кровоизлияний)
Спонтанного типа САК возникаят чаще всего, поэтому необходимо выяснить самостоятельного излияния крови в кору головного мозга и в субарахноидальное пространство.
Причины такого разлива крови взаимосвязаны с патологиями сосудистой системы головного мозга:
- Аневризма артерии;
- Мальформация артериального типа;
- Воспаление в стенках сосудов — патология васкулит;
- Дистрофические патологии в сосудистых оболочках — амилоидоз;
- Генетические наследственные патологии врождённого характера, которые имеют патологию соединительной ткани стенок артерий;
- Инфекционные болезни головного мозга, а также спинного;
- Новообразования злокачественного характера в головном мозге;
- Онкологические опухоли в клетках спинного мозга;
- Метастазирование раковых клеток в спинной мозг;
- Метастазы в отделы головного мозга;
- Прием антикоагулянтов не по предписанной схеме.
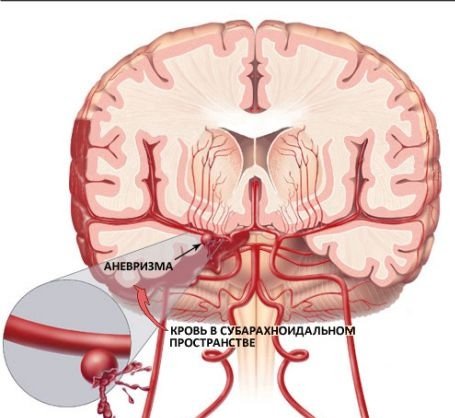
 Аневризма артерий головного мозга — это самая распространённая причина всех видов САК нетравматического характера.
Аневризма артерий головного мозга — это самая распространённая причина всех видов САК нетравматического характера.
Аневризма чаще всего возникает:
- На артериях сонного бассейна;
- На передних сосудах мозга;
- Задних мозговых сосудах;
- Соединительных сосудах;
- На базилярной артерии.
Аневризмой поражаются крупные артерии головного мозга, которые обеспечивают кровью большие участки мозга. Аневризма имеет мешотчатую полость, в которой есть шейка аневризмы, ее тело, а также дно аневризмы.
Часто САК считают патологией базального бассейна (базальное САК) — нередко возникает такое кровотечение в районе, где расположены базальные цистерны, а также лобной части.
Мальформация немного реже становится провокатором данного кровоизлияния. Нередко мальформация провоцирует паренхиматозное кровоизлияние в мозге.
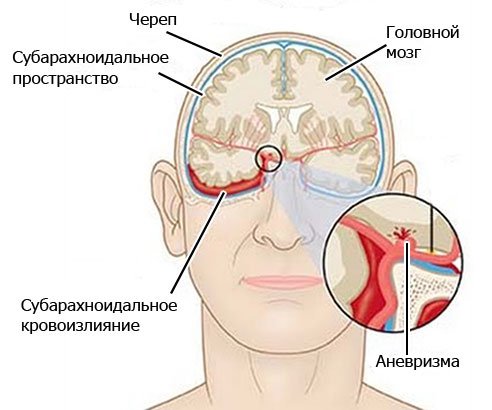 Только в 5,0% кровь при кровоизлиянии паренхиматозно попадает в субарахноидальное пространство.
Только в 5,0% кровь при кровоизлиянии паренхиматозно попадает в субарахноидальное пространство.
Диагностика субарахноидального кровоизлияния
Клинический диагноз субарахноидального кровоизлияния необходимо подтвердить инструментальными исследованиями. Наиболее надёжным и доступным методом диагностики субарахноидального кровоизлияния до настоящего времени остаётся люмбальная пункция. Ликвор при субарахноидальном кровоизлиянии интенсивно окрашен кровью. Примесь крови в ликворе, постепенно уменьшаясь, сохраняется в течение 1-2 нед от начала болезни. В дальнейшем ликвор приобретает ксантохромную окраску.
Больным в бессознательном состоянии люмбальную пункцию следует проводить с большой осторожностью в связи с риском дислокации мозга. Диагноз ставится на основании характерных симптомов и подтверждается результатами компьютерной томографии, проводимой максимально быстро, прежде чем повреждение станет необратимым
Чувствительность КТ без контрастирования в выявлении субарахноидального кровоизлияния превышает 90 %. Ложноотрицательные результаты возможны лишь при малом объеме излившейся крови. При отрицательном результате КТ-исследования или невозможности провести его у больного с клиническим диагнозом субарахноидального кровоизлияния проводят поясничную пункцию. Однако люмбальная пункция противопоказана при подозрении на повышенное внутричерепное давление, поскольку внезапное снижение давления ЦСЖ может нивелировать тампонирующий эффект тромба на разорванной аневризме, провоцируя кровотечение
Диагноз ставится на основании характерных симптомов и подтверждается результатами компьютерной томографии, проводимой максимально быстро, прежде чем повреждение станет необратимым. Чувствительность КТ без контрастирования в выявлении субарахноидального кровоизлияния превышает 90 %. Ложноотрицательные результаты возможны лишь при малом объеме излившейся крови. При отрицательном результате КТ-исследования или невозможности провести его у больного с клиническим диагнозом субарахноидального кровоизлияния проводят поясничную пункцию. Однако люмбальная пункция противопоказана при подозрении на повышенное внутричерепное давление, поскольку внезапное снижение давления ЦСЖ может нивелировать тампонирующий эффект тромба на разорванной аневризме, провоцируя кровотечение.
В случае субарахноидального кровоизлияния ЦСЖ вытекает под повышенным давлением, содержит большое количество эритроцитов либо имеет ксантохромную окраску. Эритроциты в ЦСЖ могут попасть и после травматичной люмбальной пункции, о чем свидетельствует постепенное снижение интенсивности окраски в каждой следующей пробирке с ликвором, полученным в процессе одной люмбальной пункции. Спустя 6 или более часов после кровоизлияния эритроциты разрушаются, в связи с чем ликвор приобретает ксантохромную окраску, а при микроскопическом исследовании в центрифугате ЦСЖ обнаруживаются зазубренные эритроциты. При сомнительных результатах люмбальную пункцию следует повторить через 8-12 ч, исходя из предположения, что кровоизлияние имело место. При подтверждении субарахноидального кровоизлияния показана безотлагательная церебральная ангиография для оценки всех 4 основных артериальных сосудов мозга, поскольку возможны множественные аневризмы.
Субарахноидальное кровоизлияние может приводить к изменениям на ЭКГ (подъем или депрессия сегмента SТ), имитирующим инфаркт миокарда, чему способствуют обморочные состояния больного. Другими вариантами нейрогенных изменений ЭКГ могут быть удлинение интервалов QRS или QT и симметричная инверсия заостренных или глубоких зубцов Т.
Для диагностики ангиоспазма — одного из осложнений субарахноидального кровоизлияния — применяют транскраниальную допплерографию. Это исследование позволяет выявить ангиоспазм в сосудах основания мозга, определить его распространённость и выраженность.
Классификация
Типизация проводится по нескольким основаниям. При этом для простого пациента имеет значение только этиологический критерий.
В соответствии с ним, процесс подразделяется на:
- Травматическую форму. Как и следует из описания, провоцируется механическим фактором: удар тупым предметом, падение и прочие моменты могут вызвать разрыв сосуда и кровотечение.
- Спонтанную (нетравматическую) или органическую разновидность. Встречается много реже. В основном у пациентов с пониженной эластичностью сосудов, опухолями церебральных структур и прочими заболеваниями.
В зависимости от формы нарушения проводится то или иное лечение. В случае с травмой, дополнительных этиотропных мер не требуется, фактор возникает внезапно и так же быстро сходит на нет, оставляя последствие с которым и нужно бороться.
Вторая классификация обращает внимание на локализацию кровоизлияния. Соответственно выделяют:
Соответственно выделяют:
- Изолированную форму. Кровь находится в пределах субарахноидального пространства. Компрессии головного мозга нет, симптоматика минимальна. Подобная разновидность несет меньшую опасность для здоровья и жизни.
- Диффузный или сочетанный тип. Называют еще 3-4 подвида этого патологического процесса. Но большого значения для пациента названия не играют. Именуются они в зависимости от направления негативного воздействия.
Общепринятой считается классификация Фишера. Она основывается на результатах компьютерной томографии и перекликается с предыдущим методом подразделения. Субарахноидальное кровоизлияние существует в трех формах:
- Первый класс. Отсутствие признаков нарушения. То есть точка отсчета, которую используют для описания нормы.
- Второй класс. Общая толщина слоя вышедшей крови составляет 1 мм или менее. Считается сравнительно легкой формой состояния, редко приводит к компрессии церебральных тканей и тем более фатальным осложнениям.
- Третий класс. Слой крови составляет свыше 1 мм, отмечаются выраженные симптомы неврологического плана. Необходимо срочное лечение. Возможна смерть больного от нарушения жизненно важных функций.
- Четвертый класс. Массивное кровотечение. Компрессия церебральных структур. Выраженная симптоматика, грубый неврологический дефицит. Требуется операция.
Внимание:
Желательно начать лечение в первый час после возникновения нарушения. Дальше шансы на успех падают.
Реабилитация
Работа доктора-реабилитолога является удачной, если восстановление инсульта принесло пользу для пациента, который сможет жить нормальной жизнью и ухаживать самостоятельно за собой:
- Передвигаться самому;
- Сам купаться, кушать и убирать за собой;
- Общаться с людьми, иметь интересы к жизни.
Чем раньше после нетравматического геморрагического типа инсульта, ишемического типа кровотечения в мозг, субарахноидального инсульта начат реабилитационный процесс, тем больше шансов на восстановления всех пораженных функций организма.
Этапы восстановления больного после пережившего приступа кровоизлияния:
- Первый этап — это осмотр пациента доктором и прописывается схема реабилитационных шагов;
- В реабилитационном центре работает целая команда необходимых профильных врачей;
- Процесс восстановления происходит ежедневно (до 5 часов в день);
- Еженедельно происходит корректировка медикаментозного лечения, а также физиопроцедуры.
Реабилитация больного после инсульта рассчитана на 4 календарные недели с конкретно поставленными для выполнения задачами:
- Задача на первую календарную неделю восстановления — посадить больного после долгого лежания;
- Задание на вторую неделю — встать на ноги;
- Цель последующих 14 календарных дней — это научить передвигаться при помощи необходимых средств (трости), а также на бытовом уровне научить себя обслуживать.
Осложнения
Спазм сосудов головного мозга
Спазм сосудов головного мозга является наиболее серьезным осложнением субарахноидального кровоизлияния и является обычным явлением. Он поражает примерно половину людей с субарахноидальным кровоизлиянием и является причиной 20% смертей или случаев серьезных повреждений головного мозга, связанных с субарахноидальным кровоизлиянием.
Тем не менее, ожидается, что число случаев спазма сосудов головного мозга сократится из-за применения нимодипина в качестве профилактического препарата.
Во время спазма сосудов головного мозга артерии головного мозга переходят в спазм, прерывая кровоснабжение мозга. Причины возникновения церебрального вазоспазма до сих пор неизвестны.
Спазм сосудов головного мозга обычно развивается через три-четыре дня после субарахноидального кровоизлияния.
Основным симптомом является растущее умственное расстройство. Если его не лечить, человек может впасть в бессознательное состояние, затем в кому, а затем умереть.
Спазм мозга можно лечить с помощью так называемой «тройной Г-терапии», где три Г означают:
- гиперволемия — что означает перекачку жидкости в кровь
- гипертония — использование лекарств для повышения кровяного давления
- гемодилюция — когда в кровь переливается дополнительная кровь и плазма (жидкость, составляющая большую часть крови).
Целью тройной Г-терапии является увеличение кровотока, поэтому кровоснабжение мозга восстанавливается.
Если тройная Г-терапия не оказывается эффективной, обычно требуется хирургическое вмешательство, чтобы предотвратить дальнейшее повреждение мозга. Хирургическое вмешательство обычно включает в себя имплантацию небольшого баллона в артерию, а затем его надувание для восстановления кровоснабжения.
Эпилепсия
Приблизительно у 5% людей с субарахноидальным кровоизлиянием, развивается эпилепсия.
Эпилепсия — это состояние, при котором нормальная работа мозга нарушается, что приводит к повторным приступам или припадкам (судорогам) у человека.
Существуют разные типы судорог и симптомы могут различаться. Человек может потерять сознание, иметь сокращения мышц (руки и ноги могут дергаться и дергаться), или тело может дрожать или становиться неподвижным. Приступы обычно длятся от нескольких секунд до нескольких минут. Затем активность мозга возвращается к норме.
В большинстве случаев эпилепсии после субарахноидального кровоизлияния первый припадок происходит в течение первого года после кровоизлияния. Если с момента кровотечения прошло более двух лет, и у вас не было приступов, крайне маловероятно, что у вас разовьется эпилепсия.
Эпилепсию можно лечить с помощью противоэпилептических лекарств, таких как фенитоин или карбамазепин. Возможно, вам придется принимать эти лекарства в течение нескольких месяцев или всю оставшуюся жизнь.
Гидроцефалия
Гидроцефалия — это состояние, возникающая, когда в желудочках (полостях) головного мозга образуется слишком много спинномозговой (цереброспинальной) жидкости. Примерно у каждого десятого человека, страдающего субарахноидальным кровоизлиянием развивается гидроцефалия.
Спинномозговая жидкость вырабатывается в головном мозге и защищает головной и спинной мозг, уносит отходы из клеток головного мозга. Он непрерывно течет через желудочки (полости или камеры внутри мозга) и по поверхности головного и спинного мозга. Любой избыток этой жидкости обычно выводится из головного мозга и поглощается организмом.
Повреждения, вызванные субарахноидальным кровотечением, могут остановить процесс слива жидкости и привести к её избыточному накоплению. Симптомы включают головную боль, тошноту, рвоту и потерю равновесия. Тем не менее, это состояние можно лечить, установив трубку в мозг, чтобы жидкость могла правильно стекать.