Дакриоцистит у взрослых
Содержание:
- Осложнения и последствия
- Описание болезни
- К каким докторам следует обращаться если у Вас Дакриоцистит у детей:
- Диагностика дакриоцистита
- Процедура зондирования слезного канала (протока)
- Лечение
- Осложнения
- Диагностика
- Лечение дакриоцистита
- Лечение народными средствами
- Выявление непроходимости слезного протока
- Причины дакриоцистита
- Симптомы
- К каким докторам следует обращаться если у Вас Дакриоцистит у детей:
- Причины возникновения
- Причины дакриоцистита у новорожденных
Осложнения и последствия
Если игнорировать симптомы дакриоцистита и не проводить антибактериальную терапию при гнойном течении болезни, может развиться осложнение – флегмона слёзного мешка. При этом малыш постоянно плачет, а обильное выделение слез только провоцирует развитие болезни, которая сопровождается повышением температуры тела. В результате на слезном мешке образуется свищ, из которого льется гной.
Врожденный дакриоцистит встречается только у 5% новорожденных, и чаще всего патология проходит сама собой в течение первых 6 месяцев жизни ребенка. Вы можете в домашних условиях помочь поскорее разорваться эмбриональной пленке в слезном протоке, делая массаж и применяя специальные капли для глаз. Но перед тем как лечить глаз малыша, обязательно посетите врача, чтобы уточнить диагноз.
Описание болезни
Дакриоцистит — это инфекция или воспаление слезного мешка, обычно сопровождающееся закупоркой носоглоточного протока. Дакриоцистит может быть острым или хроническим и врожденным или приобретенным. Может вызвать боль, покраснение и дискомфорт.
Заболеванию больше подвержены женщины, чем мужчины. Слезный канал женщин более узкий, эта анатомическая особенность является провоцирующим фактором. Дакриоцистит возникает в возрасте 30 – 60 лет.
Классификация по МКБ 10
Присвоение кода по МКБ 10 позволяет дифференцировать заболевание слезного аппарата для статистических и динамических изысканий в медицине заболеваемости населения. Дакриоцистит относят к группе Н04.3 «Острое и неуточненное воспаление слезных протоков». К нему относят:
- Флегматозный. Обструкция каналов, сужение его протоков приводит к скоплению жидкости. Воспаление начинается при наличии очагов инфекции в пазухах или слизистых оболочках носа. Развивается абсцесс, скапливается жидкость в полости.
- Подострый (неуточненный). Возникает при наличии провоцирующих факторов, которые приводят к обострению острого дакриоцистита. Это может быть аллергенный фактор, травматический и другие формы после перенесенного острого дакриоцистита.
Дакриоцистит новорожденных входит в класс Р39, к которому относят инфекционные заболевания в перинатальный период. Дакриоцистит новорожденных имеет код Р39.1. Его формирование идет как в внутриутробном периоде, так и после рождения впервые 4 недели.
В отдельную группу относят хронический дакриоцистит, имеющий код Н04.4. Возникает при сужении носослезных протоков при патологических процессах в близлежащих слизистых (конъюнктивит, синусит и другие воспалительные заболевания).
Анатомическое строение слезного канала

Слеза выполняет антибактериальные и увлажняющие функции роговицы и конъюнктивы глаза, также питает и очищает глаза. Покрывая тонким слоем роговицу, обеспечивает нормальную биофизику зрительного аппарата (преломление и отражение света).
По своему составу слеза является прозрачной на 98% состоящей из воды, слабощелочной жидкостью, которая состоит из белка, лизоцима, жиров, слизи, сахара, Na, K, Cl, мочевины. В течение суток во время бодрствования вырабатывается 0,5 – 1 мл слезной жидкости, а во время плача или попадания инородного тела около 2 чайных ложек.
Слезная железа относится к придаточным органам глаза. Она входит в группу слезных органов, к которым относятся также слезоотводящие пути, мелкие слезные железы.
Слезная железа — сложнотрубчатая серозная железа. Она состоит из частей:
- Орбитальная (глазничная) — в ямке железы, в которых расположены 3-5 выводных протоков. Большого калибра протоки покрыты двухслойным эпителием, а меньшего калибра — однослойным. Выводные канальцы верхнего века имеют протоки между дольками века.
- Вековая расположена под верхним сводом конъюнктивы. Имеет 3 – 9 канальцев и канальцы, впадающие в орбитальные.
Кровоснабжается она глазничной артерией, а отток крови осуществляет слезная вена. Иннервируется тройничными, лицевыми, симпатическими нервами. Регулируется секреция парасимпатическими нервными узлами.
Иногда у новорожденных детей носослезный канал закрыт мембраной, которая рассасывается в первые недели жизни. По истечению 2-3 месяцев она заменяется клеточной тканью.
К каким докторам следует обращаться если у Вас Дакриоцистит у детей:
Офтальмолог
Отоларинголог
Травматолог
Челюстно-лицевой хирург
Невролог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Дакриоцистита у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Диагностика дакриоцистита
Для постановки диагноза врач при анализе жалоб выясняет время появления выделений из глаз, слезотечения и слезостояния, как симптомы изменялись с течением времени; какое проводилось лечение и как долго, с какого возраста оно было начато. Обязательно попросите врача показать технику выполнения массажа слёзного мешка.
При наружном осмотре врач определяет наличие слезостояния или слезотечения (при условии спокойного состояния ребёнка), наличие или отсутствие выпячивания у внутреннего угла глаза, осматривает кожу в области век: наличие покраснения и отёка; оценивает состояние и положение век (в частности рёберного края), рост ресниц, обращает внимание на наличие и состояние слёзных точек, оценивает характер отделяемого при нажатии на область слёзного мешка. По характеру последнего можно предположительно определить тип инфекционного агента. По объёму отделяемого можно судить о размере слёзного мешка
После выдавливания содержимого можно провести цветные пробы. Канальцевая проба помогает оценить присасывающую функцию слёзных точек, слёзных канальцев и слёзного мешка. Для этого в глаз закапывают 2 капли 3% колларгола. В норме краска в глазу должна исчезнуть в течение 5 минут – положительная проба. Если краска исчезает в течение 10 минут, то это говорит о замедлении оттока слёзной жидкости, при этом часты жалобы на слезостояние и слезотечение – замедленная проба. Если краска задерживается в конъюнктивальной полости более 10 минут, то проба является отрицательной, при этом отток слезы значительно нарушен. Носовая проба помогает оценить проходимость всей слезоотводящей системы. Для этого в глаз также закапывают 2 капли 3% колларгола. Ватную турунду вводят на глубину 2 см от входа в нос. Появление на ней краски в течение 5 минут после закапывания свидетельствует о нормальной функции слёзных путей – положительная проба, в течение 10 минут – замедленная проба, т.е. отток есть, но он несколько замедлен; появление краски позднее 10 минут свидетельствует о отсутствии оттока и говорит о полном нарушении проходимости слезоотводящей системы – проба отрицательная. При постановке цветных проб у младенца, он должен лежать на спине. При их проведении ребёнок, как правило, кричит, при этом удобнее наблюдать появление краски на задней стенке глотки. Трактовка результатов идентична таковой при носовой пробе. Обязательно проводится лабораторное исследование отделяемого, с целью выявления возбудителя и определения чувствительности к антибиотикам. К дополнительным методам исследования относятся эндоскопия полости носа, зондирование и промывание слёзных путей, которые применяются не только с диагностической, но и с лечебной целью
По объёму отделяемого можно судить о размере слёзного мешка. После выдавливания содержимого можно провести цветные пробы. Канальцевая проба помогает оценить присасывающую функцию слёзных точек, слёзных канальцев и слёзного мешка. Для этого в глаз закапывают 2 капли 3% колларгола. В норме краска в глазу должна исчезнуть в течение 5 минут – положительная проба. Если краска исчезает в течение 10 минут, то это говорит о замедлении оттока слёзной жидкости, при этом часты жалобы на слезостояние и слезотечение – замедленная проба. Если краска задерживается в конъюнктивальной полости более 10 минут, то проба является отрицательной, при этом отток слезы значительно нарушен. Носовая проба помогает оценить проходимость всей слезоотводящей системы. Для этого в глаз также закапывают 2 капли 3% колларгола. Ватную турунду вводят на глубину 2 см от входа в нос. Появление на ней краски в течение 5 минут после закапывания свидетельствует о нормальной функции слёзных путей – положительная проба, в течение 10 минут – замедленная проба, т.е. отток есть, но он несколько замедлен; появление краски позднее 10 минут свидетельствует о отсутствии оттока и говорит о полном нарушении проходимости слезоотводящей системы – проба отрицательная. При постановке цветных проб у младенца, он должен лежать на спине. При их проведении ребёнок, как правило, кричит, при этом удобнее наблюдать появление краски на задней стенке глотки. Трактовка результатов идентична таковой при носовой пробе. Обязательно проводится лабораторное исследование отделяемого, с целью выявления возбудителя и определения чувствительности к антибиотикам. К дополнительным методам исследования относятся эндоскопия полости носа, зондирование и промывание слёзных путей, которые применяются не только с диагностической, но и с лечебной целью.
Также при обследовании ребёнка с дакриоциститом необходим общий анализ крови и консультация педиатра, с целью исключения сопутствующей ОРВИ, аллергии или других заболеваний.
Процедура зондирования слезного канала (протока)
Зондирование носослезного протока относится к амбулаторным процедурам. Выполняют эту процедуру тогда, когда нет обострения заболевания и после специальной подготовки при помощи антибактериальных средств.
Чтобы выполнить зондирование слезного канала, используются специальные зонды конической или цилиндрической формы. Сначала слезный канал расширяют при помощи коротких конических зондов, а затем вводится так называемый длинный цилиндрический зонд Боумена, который аккуратно вводится вдоль слезного протока (как правило, верхнего) до достижения слезной кости. После извлечения зонда слезные пути сразу же промывают раствором антисептика.
После процедуры ребенку следует до двух недель закапывать специальные капли для дезинфекции, в состав которых входит антибиотик и обязательно глюкокортикоид, позволяющий снять отек, который возможен после процедуры.
После процедуры зондирования слезных протоков массаж слезного мешочка не прекращается.
https://youtube.com/watch?v=py1u9lCKPaY
По данным Американской Академии офтальмологии, эффективность процедуры зондирования слезных протоков у младенцев достигает 90 %.
Считается, что процедуру зондирования слезных протоков лучше всего проводить в возрасте от трех до пяти месяцев, хотя иногда ее проводят и в более поздний период, когда ребенок достигает восьми, а то и девяти месяцев.
Лечение
Устранение болезни зависит от степени протекания и причин, спровоцировавших патологию. Терапия направлена на уменьшение засора протока и снятие воспалительной реакции. Для устранения заболевания у новорожденного проводится:
- массаж носослезной протоки;
- промывания органов зрения фурацилином;
- использование антибактериальных капель;
- промывание зрительного аппарата отварами трав.
При неэффективности проведения манипуляций консервативного лечения назначается хирургическая раскупорка слезного канала. Основными методиками для излечения дакриоцистита у пациентов взрослой категории выступают:
Антибактериальное лечение
Для устранения осложнений вследствие поражения патологической микрофлорой необходимо провести антибактериальную терапию, так как наличие инфекционного возбудителя может привести к заражению головного мозга или гнойному энцефалиту. Назначаются медикаменты на базе пенициллинов, аминогликозидов или цефалоспоринов.
Бужирование
При помощи физического воздействия устраняется участок непроходимости. Для проведения манипуляции применяется буж, а именно жесткий зонд.
Вскрытие абсцесса
 При образовании нагноения его прогревают с помощью УВЧ-терапии. Дополнительно назначается комплекс витаминов и минеральных соединений. После вскрытия на участок образования устанавливают дренаж и обрабатывают антисептическими компонентами:
При образовании нагноения его прогревают с помощью УВЧ-терапии. Дополнительно назначается комплекс витаминов и минеральных соединений. После вскрытия на участок образования устанавливают дренаж и обрабатывают антисептическими компонентами:
- фурацилин;
- диоксид;
- перекись водорода.
Возможно назначение дополнительных антибактериальных компонентов на базе:
- левомицетина;
- гентамицина;
- сульфацил натрия;
- мирамистина;
- тетрациклиновый препарат;
- эритромициновое средство.
Баллонная дакриоцитопластика
Проводится манипуляция пациентам детской категории от первого года. Через глазной уголок слезно-носового прохода вводят тонкий проводок с баллоном, который наполнен жидкостью. При достижении места закупорки расширяется проток и устраняется пробка. Манипуляция проводится под наркозом местного действия. После процедуры необходимо пройти курс антибиотиков для предотвращения вторичного патологического заражения.
Экстирпация слезного мешка
Прибегают к удалению редко и только при присутствии у больного сильной деформации слезного мешка. Из-за повреждения целостности протоков для отвода слез наблюдается пожизненное слезотечение.
Эндоскопическая дакриоцисториностомия
Дакриоцисториностомия принадлежит к малоинвазивной хирургической манипуляции, которая проводится исключительно взрослой категории пациентов. При процедуре применяется анестезия. Во время манипуляции в слезный канал вводят эндоскоп, на котором установлена камера. С помощью оборудования проводят разрез в области закупоривания. После проведения процедуры реабилитация составляет от 6 до 8 дней. Вследствие вмешательства не остается шрамов и следов на коже.
Осложнения
Острая форма приобретенного и врожденного дакриоцистита очень опасна в отношении осложнений, таких как абсцесс слезного мешка, флегмона орбиты, дальнейшее распространение инфекции (абсцесс головного мозга, сепсис), и даже летального исхода.
Хронический процесс редко вызывает осложнения при условии, что он не связан с системным заболеванием.
Камни в слезных протоках образуются у 14-16% пациентов, перенесших дакриоцистит. У имеющих в анамнезе острую форму заболевания риск этого выше, чем у тех, кто страдает хроническим дакриоциститом.
• Блефарит: симптомы, лечение, фото
• Офтальмодемодекоз (демодекоз глаз): симптомы, методы диагностики, способы лечения
• Коньюктивит: симптомы, типы конъюнктивита, лечение
• Что такое халязион? Причины его возникновения, симптомы и методы лечения
• Ячмень на глазу: симптомы, причины, лечение
Диагностика
Диагностика
Для подтверждения диагноза проводятся такие обследования:
- Цветовая (канальцевая) проба Веста – определяет проходимость слезных путей: в носовой ход вводится ватный тампон, а в глаз капают красящее вещество (колларгол); через 2 минуты ватный тампон при проходимости слезного канала прокрашивается. Если окраска тампона происходит позже (через 5-10 минут) – проходимость канала сомнительная или частичная. Если окрашивание не наступило – проба отрицательная, т.е. слезные пути непроходимы.
- Диагностическое зондирование слезного канала – позволяет уточнить уровень непроходимости канала.
- Пассивная слезно-носовая проба – подтверждает непроходимость канала: при попытке промывания канала жидкость вытекает через слезные точки, в нос она не проходит.
- Биомикроскопия глаз.
- Флюоресциновая инстилляционная проба – закапывают в глаз специальный светящийся реактив – флюоресцин.
- Контрастная рентгенография слезных путей с раствором йодолипола – уточнение уровня сужения или закупорки канала.
- Бактериологический посев отделяемого из слезно-носового канала для определения возбудителей воспаления и их чувствительности к антибиотикам.
- Консультация ЛОР-врача и (по показаниям) других специалистов – стоматолога, травматолога, нейрохирурга и других.
Лечение дакриоцистита
Тактика лечения дакриоцистита зависит от степени тяжести и назначается только врачом-офтальмологом, с контролем динамики заболевания. Варианты описаны ниже.
Антибиотикотерапия
Капли в конъюнктивальный мешок применяются по 1 капле 5-6 раз в день в течение 7 – 10 дней:
- гентамицин (0,3%);
- сульфацетамид (10-20%);
- полимиксин;
- хлорамфеникол (0,25%).
Глазные мази закладываются в конъюнктивальный мешок 1 раз в сутки в течение 7 – 10 дней:
- тетрациклин 1%;
- тобрамицин 0,3%;
- эритромицин 1%.
Внутримышечные инъекции, которые рассчитываются по весу и кратность определяется индивидуально:
- гентамицин;
- ампициллин.
Препараты применяются в сочетании с бактериостатическим и бактерицидным действием на организм.
Инфузионная терапия
В течение 1-3 суток используется глюкозо-солевые растворы, снимающие интоксикационный симптом. В растворы добавляют витамины (аскорбиновая кислота), гормоны (преднизолон, дексаметазон) и другие вещества, которые используются по симптоматике.
Массаж (рекомендуется в детском возрасте)
Противопоказаниями для проведения массажа является гнойно-воспалительный процесс (риск заражения окружающих тканей). Перед процедурой руки моются и обрабатываются антисептиком, одеваются перчатки. Промыть раствором фурацилина глаза ребенку. Кратность выполнения массажа новорожденным и взрослым отличается, так взрослым – 3-5 раз, а новорожденным до 7 раз в день. Курс 10 дней.
Техника выполнения: разогретыми, теплыми руками легкими движениями от начала бровей кругообразными движениями спускаемся по крыльям носа до его кончика.
Дакриоцисториностомия
Дакриоцисториностомия — хирургическая операция, проводимая для восстановления проходимости слезного канала воссоздавая соустье между ним и носовой полостью.
Различают баллонную, лазерную, эндоскопическую. Эндоскопическая операция или зондирование носослезного канала проводится для прочищения с помощью зонда канала и позволяет избежать осложнений в будущем.
Для новорожденных детей она проводится под общим наркозом. Наркоз рассчитан на период проведения операции (щадящий режим). Используют зонд из мягких материалов, легко принимающих изгибы и не повреждающие стенки канала.
Физиотерапия
УВЧ, СВМ проводимые в комплексной терапии с антибиотиками на ранней стадии снижает риск развития нагноений.
Противопоказаны в лечении манипуляции осложняющие течение заболевания. К ним относят:
- ношение контактных линз;
- повязки на глаза;
- проводить исследования роговицы (УЗИ глаз, тонометрия и другие манипуляции).
Результат лечения зависит от точности выполнения манипуляций и квалификации специалиста, а также условий клиники, в которой проходит лечение.
Лечение народными средствами
Нетрадиционная медицина в офтальмологии оказывает мощное воздействие. Но применение методов народной медицины требует консультации со специалистом. Используют настои (внутрь и наружу), примочки для промываний. В лечении используются:
- ромашка (протирают воспаленные участки ватным диском);
- лист каланхоэ (сок как глазные капли);
- очанка (внутрь и наружу);
- сбор (лист шалфея, эвкалипта, душицы, мяты, укроп) используется как примочка.
Лечение народными средствами
Применять народные средства для лечения врожденного дакриоцистита нежелательно, в связи с ослабленной и неокрепшей иммунной системой новорожденного. Нетрадиционная терапия применима ко взрослым лицам, в возрасте от 30 до 60 лет. В этот промежуток жизни человек может знать реакцию своего организма на различные рода вещества.
При дакриоцистите очень хорошо использовать капли растения каланхоэ. Этот цветок имеет удивительные лечебные свойства. Например, капли способствуют улучшению оттока жидкости, снятию воспаления, покраснения и припухлости. Для того чтобы растение не потеряло свои целебные вещества, необходимо правильно соблюсти рецептуру. Во-первых, листья каланхоэ срезают, оставляют в холодильнике на неделю, предварительно обернув плотной тканью. После 5-7 дней следует получить сок из листьев. Полученный сок нужно разбавить с раствором натрия хлорида в соотношении 1:1. Полученную субстанцию назначают по 1/3 пипетки два раза в день поочередно, в каждую ноздрю.
Существует еще один распространенный народный рецепт из очанки. Необходимо приготовить отвар для протирания глаз или для приема внутрь. Очанка благотворно влияет на органы зрения и носа при воспалительном процессе.
Выявление непроходимости слезного протока
Диагностика непроходимости слезного канала у грудничка включает в себя несколько методов исследования:
- Проба Веста. В глазки младенца закапывают безопасный для здоровья и зрения раствор красильного вещества. Затем в ноздри вставляются ватные тампоны. Если слезный канал у новорожденного не забит, то с глазных яблок краска сходит в течение 3-5 минут. Дополнительно спустя 5 минут после начала процедуры вынимают тампоны из носа. Если они окрашены, то слезные протоки открыты. Если нет – их вновь вставляют в ноздри и периодически вынимают для проверки. Если спустя 10 минут от начала процедуры ватные тампоны остались неокрашенными, слезный канал у ребенка закрыт.
- Осмотр глаз после закапывания флуоресцентного красителя. Младенцу закапывают особый раствор. Спустя четверть часа врач изучает конъюнктивальную оболочку, освещая ее специальной синей лампой. Если краску видно, можно говорить о стенозе слезного канала (закупорке). Если от красящего вещества остался лишь след, то отток слезы происходит нормально.
- Дакриосцинтиграфия. Сначала в исследуемый глаз закапывают флуоресцентный краситель, а затем делают рентген, компьютерную или магнитно-резонансную томографию. На получившемся снимке пути, по которым продвигалась красящая жидкость. Если она не попадала в слёзное отверстие, то канал не будет отмечен цветом.

При дакриоцистите у ребенка также будет полезным посев гнойного отделяемого на микрофлору. Этот метод поможет определить устойчивость бактерий к отдельным антибиотикам, что позволит назначить действенное лечение для устранения воспаления в слезном мешке.
Причины дакриоцистита
Основные причины:
- синусит (форма этмоидит);
- атрезия носослезных протоков (их отсутствие) — врожденная патология;
- риниты;
- полипы в носовой полости;
- воспаление конъюнктивы;
- нарушение проходимости клапана Гаснера (врожденный);
- неонатальная инфекционные процессы;
- инфекции (туберкулез, сифилис, кишечные, вирусные);
- глистные инвазии;
- иммунодефициты;
- кандидозы внутренних органов;
- анатомические аномалии строения лицевой части;
- ЕСС синдром;
- сахарный диабет;
- травма слезной железы;
- аллергия;
- запыленность.
Основной причиной вызывающей воспалительный процесс является скопление микроорганизмов в протоках слезной железы и нарушение оттока жидкости. Часто при посеве слезной жидкости обнаруживаются:
- золотистый стафилококк;
- синегнойная палочка;
- вирус Эпштейна-Бара;
- бледная трепонема;
- грибы.
Развитие дакриоцистита может провоцироваться внутренним гематогенным распространением инфекционных агентов.
Симптомы
К основной симптоматике дакриоцистита принадлежат:
- поражение полулунной складки;
- интенсивное выделение слез;
- выделение эпителиальной ткани желтого оттенка;
- отечность мешка предназначенного для слез;
- болевой синдром в зоне внутренних углов органов зрения;
- активный приток кровяных телец к местам поражения;
- интенсивная гиперемия конъюнктивы;
- эпидермис вокруг органов зрения обретает синюшность;
- боль головы;
- повышение температурного показателя;
- лихорадка.
При остром протекании возможно образование абсцесса, что необходимо контролировать при развитии патологии. Флегмона характеризуется симптоматикой:
- отечностью;
- болевым синдромом;
- гнойными выделениями;
- воспалением ресничного ободка;
- конъюнктивитом.
К каким докторам следует обращаться если у Вас Дакриоцистит у детей:
Офтальмолог
Отоларинголог
Травматолог
Челюстно-лицевой хирург
Нейрохирург
Невролог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Дакриоцистита у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Причины возникновения
Главная причина воспаления слезного канала — его непроходимость. Закупорка возникает при стенозе или облитерации носослезного канала.
Среди основных факторов образования патологии специалисты выделяют:
- отек тканей;
- рецидивирующий ринит;
- синусит;
- полипы в полости носа;
- аденоиды 2-3 степени.
На развитие дакриоцистита влияет механическое воздействие. Воспаление возникает в результате травм, переломов, трещин носовой кости. При непроходимости слезы формируются благоприятные условия для развития бактерий. Стенки слезного мешка растягиваются быстро или постепенно. Быстро прогрессирующий воспалительный процесс характеризует острый дакриоцистит. При прогрессировании заболевания секрет мутнеет. Появляется неприятный запах, дискомфорт.
Помимо механического воздействия существует ряд факторов, располагающих к развитию патологии. Среди них выделяют:
- меняющийся температурный режим;
- пониженный иммунитет;
- особенности профессии;
- сахарный диабет.
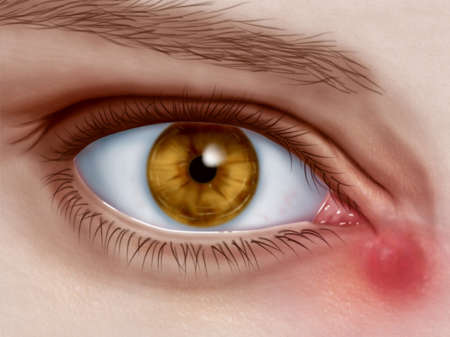
Острый дакриоцистит может появиться в связи с механическим воздействием или иными причинами, к пример, понижением иммунитета.
Причины дакриоцистита у новорожденных
Развиваясь в утробе матери, ребенок плавает в амниотических водах. Они не должны попадать в легкие, поэтому нос малыша надежно защищен эмбриональной слизью, которая выходит сразу после рождения. Но есть еще один путь в дыхательные пути – это слезной проток, который в будущем будет служить каналом для отвода слез в носоглотку. Пока плод еще находится в животе у мамы, проток должен быть герметично закрытым. Этому способствует перепонка из эмбриональной ткани.
В момент рождения ребенок делает первый вдох, в результате которого увеличивается давление в носоглотке. От него лопается эмбриональная перепонка, и открывается, начиная функционировать, слезный проток. Непроходимость слезного канала у новорожденных встречается у каждого двадцатого малыша. И если к застою слез присоединяется инфекция, то развивается дакриоцистит.














