Корь у детей: симптомы и лечение
Содержание:
Диагностика
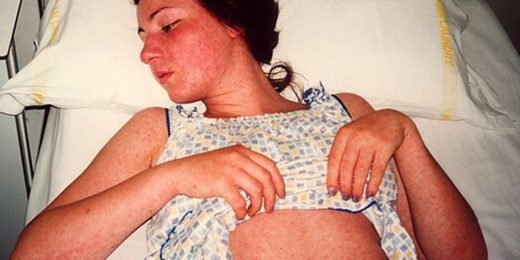
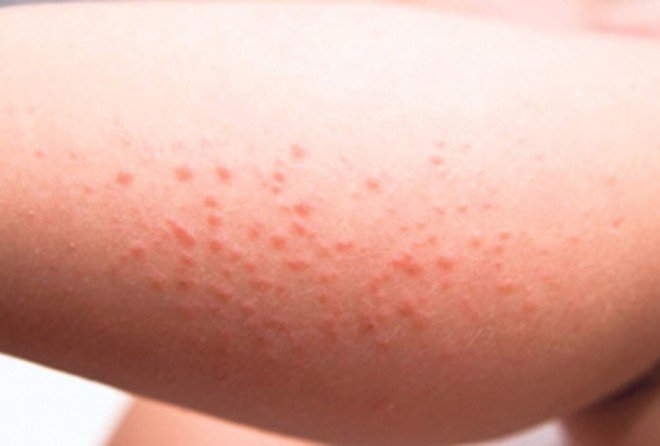
Фото: boleznikrovi.com
Уже на уровне осмотра врач может заподозрить корь на основе соответствующих симптомов. На корь будет указывать появление лихорадки (повышенной температуры), насморка, навязчивого сухого кашля, конъюнктивита и характерных элементов сыпи. Чтобы подтвердить свой диагноз врач назначает ряд исследований, подтверждающих корь и исключающих ряд других инфекционных заболеваний.
В общем анализе крови наблюдаются неспецифичные изменения показателей. В общем анализе мочи может обнаруживаться белок, а также повышенный уровень лейкоцитов.
Существует иммуноферментный анализ, направленный на выявление в сыворотке больного антител (иммуноглобулинов) к вирусу кори. Иммуноглобулин М (Ig M) вырабатываются на 3 – 4 день заболевания для борьбы с вирусом. Иммуноглобулины G (Ig G) вырабатываются позже, приблизительно на 10 – 14 день заболевания, что соответствует появлению сыпи на теле. Ig G остается на протяжении всей жизни, за счет чего в дальнейшем обеспечивается стойкий иммунитет к данному заболеванию.
Корь способна вызвать массу различных осложнений. Например, ларингит (воспаление гортани), стеноз гортани, отит (воспаление уха), пневмонию (воспаление легких), гепатит, коревой энцефалит, лимфаденит
Поэтому крайне важно не затягивать обращение к специалисту для раннего выявления заболевания и назначения необходимого лечения
При подозрении на развитие пневмонии назначается рентгенологическое исследование легких, при менингите выполняется люмбальная пункция для изучения состава ликвора.
Осложнения
В особенно тяжелых случаях или при несвоевременно начатом лечении корь может осложняться вторичной бактериальной инфекцией – пневмонией. Во взрослом возрасте она также может способствовать развитию следующих патологий:
- менингита;
- менингоэнцефалита;
- полиневрита;
- язвы роговицы, кератита;
- снижения слуха;
- поражения внутрибрюшных лимфоузлов.
Самым редким и опасным осложнением выступает коревой энцефалит, вызывающий воспаление головного мозга. Именно поэтому своевременная прививка от кори взрослым очень важна. В детском возрасте заболевание переносится легче, а в зрелом может вызывать тяжелые осложнения.
Профилактика
Корь оставляет пожизненный иммунитет. Профилактические мероприятия среди переболевших или привитых живой коревой вакциной лиц (в случае их контакта с больным корью) не проводятся. Разобщение контактных неиммунных лиц осуществляется с 7-го по 17-й день с момента контакта с больным корью. Лица, получившие с профилактической целью противокоревой иммуноглобулин, подлежат разобщению с 7-го по 21-й день от момента контакта.
Больной корью изолируется от окружающих до 5-го дня, считая с момента появления сыпи, при осложнениях — до 10-го дня. Контактным неиммунным лицам в качестве пассивной иммунизации возможно введение противокоревого иммуноглобулина в дозе 1,5 — 3 мл не позднее 5-го дня от момента контакта (более позднее введение противокоревого иммуноглобулина — не эффективно). Пассивный иммунитет сохраняется до 2-х недель.
Симптомы кори у детей
Инкубационный период (от заражения до первых проявлений болезни) длится от 7 до 17 дней. Ребенок заразен для окружающих в последние два дня инкубационного периода и до четвертого дня высыпаний, т.е. в течение 9 дней
Важно знать, что в первом, катаральном, периоде (1-3 дня) корь проявляется в виде респираторной инфекции: подъем температуры, головная боль, кашель, насморк, боль в горле
После того, как закончится инкубационный период, проявляются первые симптомы кори у детей:
- слабость;
- бессонница;
- общее недомогание;
- снижение аппетита;
- головная боль;
- возможна высокая температура.
Через некоторое время возникают специфические симптомы, присущие кори:
- слезоточивость;
- севший голос;
- светобоязнь;
- гнойный конъюнктивит;
- сыпь.
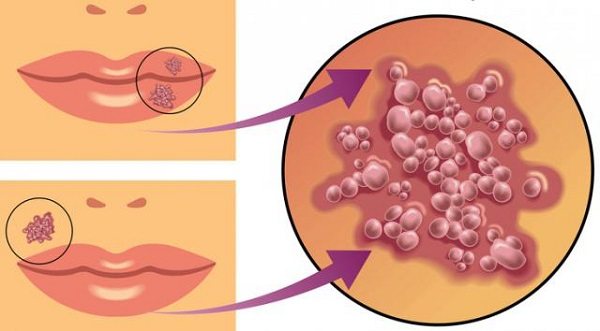
У детей по мере развития болезни возникают типичные симптомы кори в виде энентемы – пятна Филатова-Коплика (см. фото), обычно они похожи на рассыпанную манную крупу, белые с красной каймой, которые расположены по зоне слизистых щек в зоне жевательных зубов. Также пятна могут возникать в области слизистых на губах и деснах. Они возникают на вторые-третьи сутки от момента начала соплей и кашля, за двое-трое суток до возникновения высыпаний на коже. По мере развития болезни эти высыпания быстро исчезают.
Заболевание включает в себя три этапа: катаральный, период высыпаний и период пигментации. Рассмотрим поэтапно, как начинается корь у детей:
- Латентный (инкубационный) период. Его продолжительность 17-21 день, минимальная – 9 дней. Это период от момента попадания вируса в организм ребенка, до момента появления клинических признаков. Этот период протекает бессимптомно, нет никаких проявлений. Вирус, попав в организм ребенка через дыхательные пути (нос, рот) или глаза, начинает размножаться в клетках слизистой этих органов. После того, как накопится достаточное количество вирусов в этих тканях, они попадают в кровь, и начинается второй период заболевания. Ребенок с корью становится заразным в последние 5 дней инкубационного периода.
- Первые признаки кори проявляются в катаральном периоде течения заболевания. Этот период длится недолго, всего 3-5 дней, и характеризуется появлением первых специфических признаков: появляется сонливость и быстрая утомляемость. У маленьких детей это особенно заметно: еще вчера ребенок прыгал и скакал, а сегодня норовит прилечь, внезапно уснул, стал апатичным и безразличным к играм. Может появиться кашель и насморк, а также незначительно повыситься температура тела. Главный симптом кори на данном этапе — появление специфической сыпи во рту у основания зубов. Такие пятна имеют серо-белые головки с явно выраженным покраснением вокруг них. Наличие этих пятен помогает ранней диагностике заболевания и своевременной изоляции ребенка, если есть такая необходимость. Все симптомы кори у детей усиливаются в динамике заболевания: кашель становится более частым, «лающим», температура тела постепенно повышается и может достигать отметки 40°.
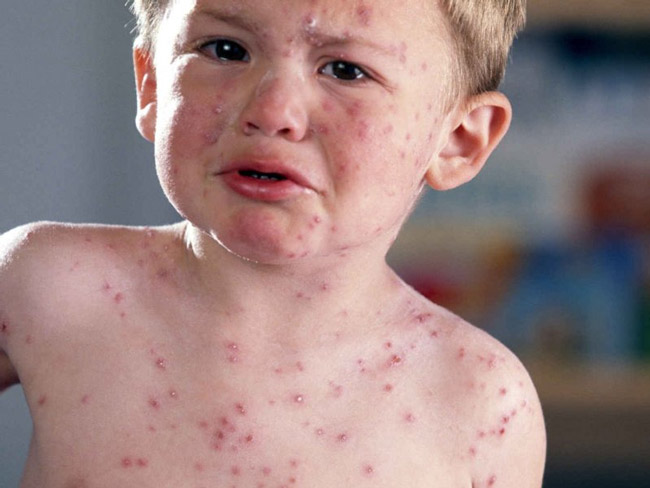
- Период высыпаний сменяет катаральный. Коревая сыпь на коже – характерный признак этого периода. Она изначально появляется за ушами и на коже головы в районе роста волос, распространяясь на лицо, область шеи и грудь. На второй день сыпью покрывается кожа плеч, рук, спины, живота, на третий – нижних конечностей, включая пальцы, а на лице бледнеет. Такая последовательность распространения сыпи, характерная для кори, является значимым критерием для дифференциальной диагностики. Пятнисто-папулезная экзантема более выражена у взрослых, чем у детей. Имеет склонность к сливанию и приобретению геморрагического характера при тяжелом течении болезни. Период высыпаний считается разгаром кори. На фоне появления кожной сыпи лихорадка становится максимально выраженной, симптомы интоксикации усугубляются, катаральная симптоматика усиливается. При обследовании больного обнаруживается артериальная гипотензия, тахикардия, признаки бронхита и/или трахеобронхита.
- Период пигментации. На 3-4 день с момента высыпания состояние улучшается. Нормализуется температура, сыпь угасает, оставляя пигментацию (она со временем исчезнет). Во время выздоровления остаются сонливость, раздражительность и повышенная утомляемость.
При атипичной кори симптомы проявляются стерто, а некоторые могут не проявляться. Длительность периодов заболевания может варьироваться. Период высыпания может укоротиться, катаральный период может отсутствовать, этапность высыпания может быть нарушена.
Возбудитель кори
Вирус кори представляет собой одну нитку РНК, свернутую в спираль. Ее окружает оболочка (капсид) из белков и липидов. А сверху этот организм покрыт еще одной защитной оболочкой с выростами, похожими на шипы. Вирус имеет правильную круглую форму и небольшие размеры 120-230 нм.
Свойства вируса кори:
- Поражает в основном клетки эпителия верхних дыхательных путей, что проявляется в воспалении конъюнктивы, горла, гортани, трахеи. Также корью поражаются клетки нервной системы. С этим связывают сильную интоксикацию, иногда судороги и потерю сознания, воспаление оболочек мозга (менингит). Страдает и слизистая оболочка кишечника, что вызывает расстройство пищеварения.
- Белковые частички оболочки вируса вызывают аллергическую реакцию, которая лежит в основе большинства симптомов болезни: пятна Филатова-Коплика-Вельского на слизистой оболочке щёк и губ, сыпь на коже и слизистой неба.
- Снижение иммунитета, связывают с тем, что вирус поражает лимфоидную ткань и структуры мозга, которые отвечают за иммунные реакции.
- Вирус снижает активность макрофагов, которые считаются пожирателями бактерий и обеспечивают защиту от инфекций. В связи с этим 30% случаев заканчиваются бактериальными осложнениями (пневмониями, отитами, энцефалитами)
- Гемагглютинирующая активность вируса (склеивает эритроциты в хлопья) помогает лаборантам определить вирус кори в крови.
- Гемолитическая активность вируса (вызывает разрушение эритроцитов в крови и сопровождается выделением в кровь гемоглобина) также используется в лабораторной диагностике.
- Вирус вызывает образование многоядерных гигантских клеток. Они появляются в результате слияния соседних клеток в небных миндалинах, лимфатических узлах, слизистой оболочке дыхательных путей. Их функция – производить новые вирусы.
- Возбудитель кори повышает проницаемость капилляров. Через их стенку выходит жидкая составляющая крови, что вызывает насморк, влажный кашель, конъюнктивит, отек на поверхностных участках кожи.
- Полнокровие сосудов и повреждение вирусом их стенок, вызывает кровоизлияния на коже и в глазах.
- Проникая в клетку, вирус кори перестраивает ее таким образом, что она превращается в фабрику по производству новых вирусов. В клетке производятся спирали РНК и белковые оболочки для капсидов.
- Когда вирус попадает в окружающую среду, то гибнет довольно быстро. Он плохо переносит солнечный свет, УФ-облучение, высокие температуры, и любые кислоты и дезрастворы. Самостоятельно погибает через 2-3 часа, поэтому дезинфекцию при кори можно не проводить.
Источником заражения является больной человек. Он становится заразен уже в последние 2 дня инкубационного периода, когда еще нет признаков болезни. Вирус выделяется из организма до 4 дня высыпаний. То есть человек остается опасным для окружающих 7-10 дней. Вирус кори передается по воздуху воздушно-капельным путем, с каплями слюны и слизи, при кашле и разговоре.
Как вирус кори ведет себя в организме
Вирус попадает в организм здорового человека через слизистую оболочку дыхательных путей. А оттуда выходит в кровь, которая заносит его в лимфатические узлы и селезенку, где он активно размножается. Это происходит во время инкубационного периода, который длится 7-17 дней. Поле этого новое поколение вирусов второй раз выходит в кровь и рассеивается по организму. Они поражают кожу, конъюнктиву, слизистую оболочку полости рта, дыхательных путей, кишечника и ЦНС. Вирус кори размножается на отдельных островках, образуя воспалительные инфильтраты. На этих участках происходит разрастание клеток, при этом их оболочки растворяются, и образуются многоядерные клетки.
Пути заражения
Корь является антропонозной патологией (источник инфекции — исключительно больной человек). Восприимчивость практически 100%. Единственными, кто имеет защиту от коревого вируса, являются новорожденные малыши, получившие антитела от матери. При условии, что мать успела перенести корь до беременности или была привита. До трехмесячного возраста грудничок не будет заболевать, имея врожденный иммунитет.
К 6–10 месяцам дети могут заражаться и болеть корью. Те малыши, которым не передавались антитела (мама не болела или не была вакцинирована), восприимчивы к инфекции с самого рождения. Возможно заражение плода в антенатальный период (беременность).
Основной путь передачи заболевания — воздушно-капельный. Заразность больного начинается с последних дней инкубационного периода, сохраняясь в катаральном периоде и при появлении сыпи. С пятых суток от начала высыпаний ребенок считается незаразным.
Распространение вируса происходит, когда заболевший чихает, разговаривает или кашляет. Способ передачи через вещи или третьих лиц практически исключен, так как вирионы быстро гибнут вне человеческого организма. Однако были зафиксированы случаи, когда возбудитель кори мог переноситься на значительные расстояния в пределах одного здания через систему вентиляции.
Поэтому если переносчик инфекции находится в садике, он может заразить детей не только из своей группы.
Патогенез кори составляют этапы:
- фиксация вируса в месте входных ворот (слизистые верхних отделов респираторной системы);
- распространение вирионов в подслизистый слой и далее в лимфатическую систему;
- размножение в лимфоузлах;
- поступление в кровоток;
-
поражение различных органов (селезенка, печень, миндалины, ЖКТ, костный мозг и т.
д.);
- нарастание интоксикации вирусами, поражение кожи в виде характерных высыпаний, ослабление защитных сил организма;
- возникновение осложнений.
Основной патогенетический механизм — это поражение всей лимфоидной ткани. На фоне сниженного иммунитета часто возникают бактериальные инфекции.
В своем видео доктор Комаровский подробно рассказывает об этом заболевании:
Как лечить корь у детей?
Оценивая, как протекает корь, симптомы и лечение у детей заболевания разрабатывают индивидуально. Единого, общепринятого алгоритма терапии не существует. Лечебные мероприятия направлены на облегчение общего самочувствия пациента, исключение возможных осложнений. Детям показан постельный режим, при тяжелом течении пациентов госпитализируют.
В домашних условиях в качестве эффективного метода детоксикации рекомендуют обильное питье. Медики рекомендуют мамам следить за гигиеной полости рта ребенка, проводить обработку слизистой оболочки глаз, исключать попадание на роговицу яркого света. Корь у детей до года развивается редко, однако в случае заболевания лечение проводят в стационаре.
Корь у детей – клинические рекомендации
При диагнозе корь симптомы и лечение у детей заболевания зависят от способности детского организма противостоять болезни. После выявления заболевания, чтобы предупредить заражение родных, ребенку выделяют отдельную комнату или бокс (в условиях больницы). Уход за больным должен осуществлять в домашних условиях только один из членов семьи. При этом обязательно необходимо использовать средства индивидуальной защиты, медицинскую маску. В целом, когда проводится лечение кори у детей, клинические рекомендации врачи выдают следующие:
- исключение контакта с близкими;
- прием противовирусных, противовоспалительных средств в указанной дозировке;
- регулярная обработка слизистой оболочки ротовой полости, глаз;
- слежение за значениями температурного показателя.
Препараты при кори
Чтобы ликвидировать корь, симптомы и лечение у детей должно быть правильным. Терапия проводится комплексно, с одновременным назначением нескольких лекарственных средств. Специфических препаратов, воздействующих на вирус кори, не разработано, поэтому терапия носит симптоматический характер. Чтобы уменьшить проявления заболевания и облегчить страдания больного, могут применяться следующие группы лекарственных средств:
- антигистаминные препараты: Фенистил, Супрастин, Зиртек;
- жаропонижающие средства: Ибуфен, Парацетамол;
- антибиотики (при осложнении бактериальной инфекцией): Ампиокс, Цефтриаксон, Цефалексин;
- растворы для отработки слизистых оболочек, глаз: физраствор, 2% раствор натрия гидрокарбоната.
Отдельно необходимо сказать о значимости применения во время терапии витаминных препаратов. Они помогают поддерживать иммунитет, ускорить выздоровление. Так, лечение кори витамином А помогает снизить риск развития осложнений, при которых страдает зрительный аппарат. Данный витамин присутствует в составе любого комплексного препарата.
Лечение кори народными средствами
С целью ускорить лечение кори, снизить риск возможных осложнений, облегчить состояние пациента врачи рекомендуют использовать народные методы. Чтобы победить корь, устранить симптомы и лечение у детей не затягивать, можно использовать разные методы и рецепты. Так, с целью смягчения кашля, улучшения отхождения мокроты рекомендуют следующий настой.
Травяной сбор
Ингредиенты:
- мать-и-мачеха – 20 г;
- цветки коровяка скипетровидного – 10 г;
- слоевище исландского мха – 10 г;
- корни алтея лекарственного – 30 г;
- вода – 400 мл.
Приготовление, применение
- Смесь в количестве 2 ст. ложки заливают кипятком.
- Ставят на водяную баню и выдерживают 10 минут.
- Настаивают 1 час. Принимают по 20-50 мл до 4 раз в день, мелкими глотками.
Особенности лечения
Тяжелых осложнений кори можно избежать при поддерживающем лечении, которое обеспечивает хорошее питание, надлежащее поступление жидкости и лечение дегидратации с помощью рекомендуемых ВОЗ регидратационных растворов. Эти растворы возмещают жидкость и другие важные микроэлементы, которые теряются при диарее и рвоте.
Специфических противовирусных препаратов для лечения кори не существует!
Для лечения глазных и ушных инфекций и пневмонии следует назначать антибиотики. Все дети в развивающихся странах, которым поставлен диагноз кори, должны получить 2 дозы добавки витамина А с интервалом в 24 часа. Это лечение позволяет восстановить низкие уровни содержания витамина А, наблюдаемые во время кори даже среди детей, получающих надлежащее питание, и может помочь предотвратить поражения глаз и слепоту. Как показывает опыт, добавки витамина А способствуют уменьшению числа случаев смерти от кори на 50%.
Симптоматическое лечение включает отхаркивающие средства, муколитики, противовоспалительные аэрозоли для облегчения воспалительных процессов дыхательных путей. В случае развития пневмонии или других бактериальных осложнений при кори показаны антибиотики, в тяжёлых случаях крупа используются кортикостероиды.
Детям, болеющим корью, не рекомендуется принимать аспирин, аспирин может привести к развитию синдрома Рея (печеночная энцефалопатия вплоть до развития глубокой комы вследствие приема ацетилсалициловой кислоты на фоне вирусной инфекции). Для борьбы с лихорадкой и болью можно использовать ибупрофен и парацетамол.

Симптомы и признаки кори у детей
| Симптом | Механизм развития | Как выглядит |
| Катаральный период у детей длится 3-5 дней | ||
| Лихорадка | Повышение температуры – первый симптом болезни. Температура – это защитная реакция организма на появление вируса кори в крови. | |
| Психомоторное возбуждение | Ребенок становится капризным, плаксивым, раздражительным, плохо спит. Это результат поражения вирусом клеток коры и других структур головного мозга. | |
| Насморк | Через стенки поврежденных вирусом капилляров вытекает жидкость из крови. А слизистая носа вырабатывает особые белки для защиты от вируса. Поражение слизистой оболочки носа, горла вызывает зуд в носу, чихание, боли в горле. Выделения из носа чаще прозрачные слизистые, но могут быть и желтоватые – слизисто-гнойные. | |
| Кашель | Кашель «лающий» громкий. Голос у ребенка становится осиплым. Это результат воспаления в глотке, которое распространяется и на голосовые связки. Отек и воспаление могут вызвать у ребенка спазм гортани (ларингоспазм). Если малышу стало трудно дышать, немедленно вызывайте скорую! | |
| Конъюнктивит | Внутренняя оболочка век отекает и пропитывается жидкостью, выходящей сквозь стенки сосудов. Это создает благоприятные условия для развития вирусов и бактерий. Появляются гнойные выделения из глаз. | |
| Светобоязнь | Ребенка раздражает яркий свет. Он жмурится, глаза слезятся. Это проявление воспаления во внутренней оболочке век. | |
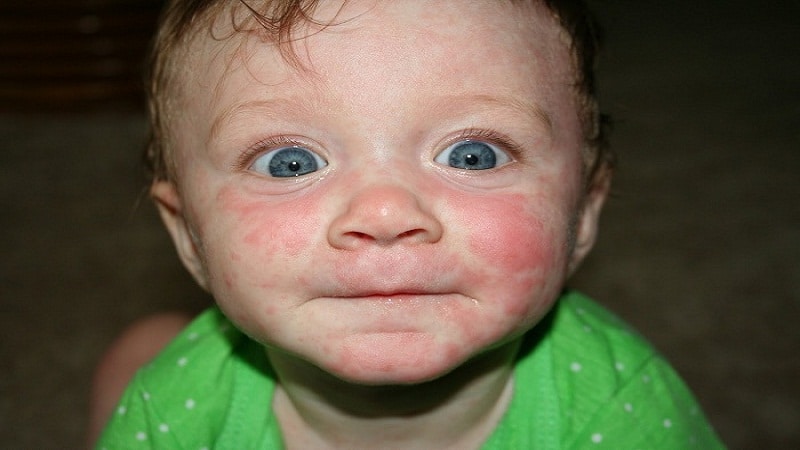
| Одутловатость лица | Лицо выглядит отечным в результате воспаления шейных лимфатических узлов, которые поражаются вирусом. Отечность вызвана аллергической реакцией и застоем лимфы и крови в сосудах лица. | |
| Коревая энантема | На 2-4 день болезни на слизистой оболочке твердого и мягкого неба появляются красные пятна. Они не возвышаются над остальной тканью и достигают 0,5 см в диаметре. Через 1-2 дня у ребенка горло становится красным, и пятна сливаются на этом фоне. | |
| Пятна Вельского — Филатова — Коплика | На слизистой оболочке щек возле жевательных зубов появляются небольшие белые пятна. Они плотно фиксированы, немного возвышаются над остальной тканью и окружены узкой красной каймой, напоминают крупинки манной каши. Пятна – участки омертвления пораженных клеток слизистой в очаге размножения вируса. Они являются характерным симптомом кори и появляются на 3-5 день болезни. У детей до года они могут отсутствовать. | |
| Боли в животе | Ребенок отказывается от еды, жалуется на боли в животе. Стул становится учащенным, может появиться рвота. Такие проявления болезни связаны с поражением слизистой оболочки кишечника и его лимфоузлов. | |
| Период высыпаний продолжается 4-5 дней | ||
| Сыпь на коже | Сыпь появляется на 3-4 день после начала болезни. Первые высыпания на лице и за ушами. Постепенно они распространяются на шею, верхнюю часть груди и спины. На 2-й день сыпью покрывается туловище, а на 3-й день ноги и пальцы на руках. Сыпь при кори называется пятнисто-папулёзной экзантемой. На фоне здоровой неизмененной кожи появляются розовые узелки неправильной формы, возвышающиеся над кожей. Папулы кори имеют плоскую поверхность и окружены красноватыми пятнами. Они быстро увеличиваются в размерах и сливаются между собой. Новые высыпания и сопровождаются высокой температурой, кашлем, насморком. С четвертого дня сыпи состояние начинает улучшаться, и ребенок считается незаразным. | |
| Период реконвалесценции (пигментации) длится 7-10 дней | ||
| Пигментация «грязная кожа» | Через пять дней после начала высыпаний, на месте папул остаются пятна светло-коричневого цвета. Это результат отложения на пораженных участках кожи большого количества пигмента меланина. | |
| Шелушение кожи | Кожа на месте высыпаний шелушится – это скопления отмерших клеток рогового эпителия. Чешуйки при кори мелкие, напоминающие муку. | |
| Улучшение состояния | Температура нормализуется, уменьшается кашель и насморк. Освобождение организма от вируса происходит благодаря появлению в крови противокоревых антител. |
Корь истощает иммунную систему и на протяжении нескольких месяцев после болезни защита от инфекций ослаблена. В этот период ребенок часто болеет. Поэтому постарайтесь не посещать с малышом массовые скопления людей. Кормите его белковой и витаминной пищей, больше гуляйте на свежем воздухе.
Кто умирает от кори?
Умереть от кори можно, но сложно. Где-то у половины больных корь сопровождается осложнениями. Обычно это бактериальные инфекции, которые развиваются на фоне ослабленного болезнью иммунитета. Все они, если не запускать, лечатся антибиотиками.
Смертельную опасность представляют только редкие исключения — случаи заражения супербактериями. В группе риска оказываются самые маленькие и слабые, голодные и немощные, а также истощенные онкологией, ВИЧ-инфекцией и другими хроническими болезнями.
Вирусные осложнения кори очень-очень редкие. Наиболее опасное из них — это вирусный энцефалит (0,4–1,8% от всех заболевших). Специфического лечения вирусного энцефалита не существует, антибиотики не действуют. Четверть больных с коревым энцефалитом умирает, а у 20–40% выздоровевших сохраняются стойкие остаточные явления, например, нарушения памяти, зрения или подвижности.
Таким образом, вероятность умереть от кори очень мала, особенно если не заниматься самолечением, а отдаться в руки грамотных врачей с первых дней болезни. Однако если делать выводы о тяжести кори, руководствуясь только данными о смертности, легко стать жертвой заблуждения.
Симптомы заражения корью
 Общее развитие патологического процесса включает несколько этапов с характерными для них признаками.
Общее развитие патологического процесса включает несколько этапов с характерными для них признаками.
- Первые симптомы кори обуславливаются резким повышением температуры 38° — 40°, воспалением слизистых оболочек респираторного тракта и глазных сфер. Процесс сопровождается сухим кашлем, отеком век, гиперемией конъюнктивы, обильными выделениями из носовых проходов. Появляется, болезненная чувствительность к свету, сильная головная боль. Полость рта и зева покрывается пятнами красного цвета (в медицинской среде именуемые пятнами Бельского-Филатова-Коплика). На 2 сутки заболевания внутренние стенки щек покрываются мелкими прыщиками с белесым вкраплением. Продолжительность катарального периода от 3 до 5 дней.
- Следующая стадия вируса кори характеризуется появлением сыпи в области лицевой и волосистой частях головы, а также за ушами и на шее. Постепенно гиперемия распространяется на кожные покровы рук, ног, туловища. Новообразования обильны, склоны к слиянию.
- Болезненное состояние начинает стабилизироваться на 7-10 день. Организм успевает за это время выработать антитела, нейтрализующие пагубные действия бактериофагов. Симптомы кори постепенно исчезают. Нормализуется температура, сыпь бледнеет, уменьшается в размерах. Ороговевшие чешуйки отпадают, на их месте остаются светло-коричневые отметины. Нарушение кожной пигментации сохраняется в течение 8-12 дней.
Иммунная система человека после перенесенного заболевания корью остается уязвимой на протяжении нескольких недель. В это время нужно обезопасить пострадавшего от факторов, провоцирующих возникновение новых патологий.
Как снизить риск осложнений?
Прививка не дает гарантии, что пациент не заболеет при контакте с корью. Но симптомы будут легче, лечение быстрее, инкубационный период длиннее.
Однако есть дети, которым вакцинироваться нельзя по медицинским показаниям, есть взрослые, которые уже потеряли антитела после прививок. Такие люди могут заболеть. Поэтому нельзя переносить ОРЗ на ногах.
Есть еще много опасных болезней, кроме кори, которые начинаются точно так же, как обычная простуда. Они грозят не менее серьезными последствиями.

Поэтому:
- при первых признаках ОРЗ обратитесь в поликлинику;
- большое количество теплого питья поможет снизить интоксикацию, которая есть при ОРЗ, но при кори или гриппе более выражена;
- если был контакт с больным корью, вызовите врача на дом, предупредив об этом диспетчера;
- если высокая температура, и появляется сыпь, вызывайте скорую помощь, описав диспетчеру симптомы;
- если при ОРЗ чувствуете что-то необычное, позвоните в 103 (112) и проконсультируйтесь, нужен ли осмотр врача.
При подозрении на корь ни в коем случае не занимайтесь самолечением!

Лечение
Лечение кори может происходить амбулаторно, если у больного нет серьезных осложнений заболевания. Госпитализация необходима при общем тяжелом состоянии пациента или невозможности его изоляции, к примеру, при проживании в общежитии, военной части и пр. Лечение кори носит исключительно симптоматический характер, т.е. больному назначаются лекарства, облегчающие течение болезни:
- жаропонижающие;
- противовирусные;
- сосудосуживающие от насморка.
В случае присоединения бактериальной инфекции (отита или пневмонии) больному назначают антибактериальные препараты. Достаточной эффективностью в этом случае обладают таблетки, принимаемые внутрь. Антибиотики назначают на основании анализа на выявление возбудителя инфекции, чтобы определить его чувствительность к конкретным препаратам.
Диагностика
Определить коревую инфекцию на ранних стадиях или во время инкубационного периода — задача очень трудная. Иногда даже опытный врач без проведения дополнительных методов обследования не может поставить точный диагноз именно в этот период развития болезни.
Распознать заболевание помогут не только характерные специфичные симптомы болезни и особенность сыпи, но и вспомогательные методы обследования. Обычно проведение анализов требуется в сложных диагностических случаях или при наличии осложнений.
Самым простым лабораторным тестом, который позволит заподозрить наличие вирусной инфекции в организме, является общий анализ крови. Обычно при кори повышается уровень лимфоцитов и ускоряется СОЭ. В лейкоцитарной формуле может наблюдаться умеренное повышение количества лейкоцитов. Эти защитные клеточки иммунной системы призваны бороться с любыми инфекционными заболеваниями. Попадание вируса в организм приводит к появлению умеренного лейкоцитоза.
Также в качестве диагностического теста можно провести иммуноферментный анализ. Чаще всего материалом для исследования являются выделения из носа, слюна, а также венозная кровь. С помощью этого метода можно выявить уже возбудителя вируса кори. Это исследование достаточно специфично и информативно.
Достаточно редко врачи прибегают к выполнению серологических тестов. Такие исследования помогают обнаружить специфические антитела. Эти белковые молекулы образуются в ответ на попадание любых чужеродного для организма возбудителей инфекционных заболеваний. Повышение уровня иммуноглобулинов типа M к вирусу кори свидетельствует о наличии в организме острой инфекции.
Такая лабораторная диагностика проводится в сложных диагностических случаях и позволяет достаточно точно провести дифференциальный диагноз. С помощью вспомогательных тестов можно исключить герпесную инфекцию, ветрянку, скарлатину, а также некоторые другие детские болезни, протекающие со сходной симптоматикой.