Лечение панкреатита
Содержание:
- Диета
- Можно ли вылечиться полностью?
- Как и чем лечить панкреатит?
- Что делать при болезни поджелудочной железы?
- Борьба с панкреатитом народными рецептами
- Народная терапия воспаления железы
- Традиционные методы терапии острой стадии
- Симптомы острого панкреатита
- Причины и симптомы развития заболевания
- Медикаментозная терапия, какими лекарствами лучше это делать
- Домашнее питание при панкреатите
- Травотерапия
Диета
Поскольку диета – это основа на которой держится лечение панкреатита, то начнем с нее. Список всех продуктов, которые можно или не стоит вводить в рацион, составит только лечащий врач. Поскольку течение каждой болезни индивидуально и пользоваться советами других больных не стоит.
В первые 3-5 дней после возникновения приступа нужно воспользоваться лечебным голоданием. Оно помогает сильно разгрузить работу железы и практически сразу наступает облегчение. Обязательно нужно пить много очищенной воды без газа, также хорошо подойдет настой шиповника.
На 6 день вводят овощные ненаваристые супы. Желательно их перетереть. Дальше можно добавлять слизистые по консистенции каши. Первые две недели нельзя добавлять даже сливочное масло. Это очень строгая диета, но достаточно действенно средство для избавления от симптомов воспаления.
Дальше постепенно вводят каши, вначале их лучше перетирать тоже, нежирное мясо и рыбу, сладкие фрукты и ягоды, сухофрукты. Хорошо пить кисели, настой шиповника и зеленый чай. Также желательно выпивать 2–2,5 л чистой воды в день. Способ приготовления еды определяет тоже доктор. Чаще всего это варенные, тушенные, запеченные или приготовленные на пару блюда.
Диетологи рекомендуют употреблять за 1 раз небольшую порцию еды, но зато количество приемов может доходить до 6 за день. Также нужно помнить, что последнее блюдо нужно съесть за 3 часа до сна.
Всем больным, у которых есть проблема с поджелудочной железой, противопоказаны следующие продукты:
- Жирное.
- Жаренное.
- Сильно соленое.
- Пряное.
- Капуста и бобовые.
- Кислые фрукты и ягоды.
- Какао и шоколад.
- Кондитерские изделия с кремом.
- Свежий хлеб.
- Наваристые бульоны.
- Крепкий черный чай и кофе.
Если больной хочет ввести в рацион какой-то новый продукт, то желательно проконсультироваться с доктором.
Можно ли вылечиться полностью?
Можно ли вылечить панкреатит навсегда? Если следовать правильной методике лечения, тогда можно полностью избавить от признаков заболевания поджелудочной железы. Однако, нужно помнить, что функциональные клетки практически не восстанавливаются, поэтому работа органа будет нарушена, если лечение не было оказано сразу.

Излечить острую форму панкреатита возможно за короткий срок, если курс терапии проводить в больнице на стационаре под наблюдением врачей. В зависимости от состояния организма, а также тяжести симптомов они могут давать пациенту соответствующие препараты (в том числе наркотического происхождения), которые свободно в аптеках не отпускаются.
В противном случае вредная пища и алкоголь будут полностью нивелировать действие медикаментозной терапии, что приведет к длительному и безрезультатному лечению.
Большинство пациентов считают излечение от панкреатита результатом опытности врачей, но это ошибка. Может, при каких-то заболеваниях это мнение и справедливо, но только не в случае с поджелудочной железой. У врача стоит задача – устранить болевые спазмы, полностью провести обследование больного, поставить диагноз, начать лечение.
Любому пациенту нужно осознавать, чтобы излечить хронический панкреатит, надо над собой работать. Если давать точный ответ «да» или «нет» на вопрос о полном выздоровлении, то поджелудочную железу условно вылечить нельзя, в какой-то мере он остается с человеком навсегда. Это означает, что если человек однажды попал в стационар с подозрением на панкреатит, то следить за своим здоровьем ему надо будет до конца жизни.
Оба типа панкреатита (хронический и острый) требуют соблюдения всех предписаний врача на протяжении длительного времени. Даже если учесть то, что в стадии обострения длительность лечебной терапии занимает около шести месяцев, после которой рецидивы могут не проявлять себя несколько лет, то на хроническом этапе лечение бесполезно. Поэтому, если болезнь запущена, «строгий» образ жизни — навсегда.
Как избавиться от панкреатита? Для лечения требуется правильная диета и употребление препаратов определенных групп: ферментативные, обезболивающие, антигистаминные.
Спазмолитические препараты (Дротаверин и Баралгин) при остром воспалительном процессе дают положительный эффект почти мгновенно. Дротаверин наиболее эффективен при внутривенных инъекциях и практически не имеет побочных эффектов, кроме крайне редких случаев тошноты, головокружения, тахикардии.

Баралгин имеет противопоказания к применению, множество побочных эффектов, выпускается только в таблетках, не взаимодействует со многими препаратами, а потому менее эффективен.
В качестве антисекреторного средства чаще всего используется современный препарат – Омепразол. Попадая внутрь, он участвует в регуляции выработки желудочного сока.
Избавившись от симптомов панкреатита, нужно продолжать соблюдать диету еще на протяжении нескольких месяцев, так как их отсутствие вовсе не указывает на полное выздоровление пациента.
Как и чем лечить панкреатит?
Реабилитационный период после операции также требует от пациента выполнения всех указаний врача и приема специальных лекарственных препаратов, направленных на стабилизацию нормальной работы внутренних органов и рубцевания шрама
Кроме того, выздоравливающему рекомендуется пройти курс массажа поясничного отдела и живота, а также уделить некоторое внимание физическим нагрузкам, оказывающим положительное влияние на здоровье поджелудочной железы
Можно ли вылечить панкреатит?
Для того чтобы вылечить панкреатит, следует придерживаться определенного образа жизни многие годы. Нельзя употреблять алкоголь, курить, есть острую и жирную пищу, избегать стрессов. Если нарушать все эти правила болезнь может вернуться в еще более тяжелой форме и об ее полном излечении можно будет забыть.
Таким образом, вылечить панкреатит полностью можно только на ранних стадиях болезни и под чутким руководством врача. Хронические же формы заболевания устраняются крайне редко и то, только в результате использования сложного комплекса процедур лекарственного и хирургического характера, проведенного в специализированных клиниках с применением дорогостоящего инновационного оборудования.
Вылечивается ли панкреатит полностью?
Единственным вариантом устранения всех симптомов заболевания станет хирургическая операция, однако внешнее посягательство во внутренние органы уже само по себе иногда приводит к скорому возникновению рецидивных случаев. Кроме того полноценному выздоровлению мешает возрастной фактор – пожилые люди страдают от возвращения болезни в 95 % случаев.
Как вылечить панкреатит навсегда?
Еще одним вариантом, который можно попробовать использовать для полного излечения панкреатита является хирургическое вмешательство. Однако такое решение приведет к усилению жесткости контроля за здоровьем пациента и существенно усложнит его повседневную жизнь. Именно поэтому опытные специалисты рекомендуют прибегать к операции только в особо тяжелых случаях течения заболевания, а в остальных обходиться стандартным комплексом процедур, разработанным гастроэнтерологией для лечения воспалительных процессов, протекающих в поджелудочной железе.
Возможно ли вылечить хронический панкреатит?
Хирургическая операция – один из наиболее надежных способов избавить пациента от мучительной болезни. Проведение такой процедуры существенно увеличивает шансы больного на скорейшее выздоровление и способствует предотвращению появления возможных рецидивов. Обязательным условием избавления от хронического панкреатита является его профилактика. Если больной будет выполнять все требования лечащего врача, соблюдать строгую диету и вести здоровый образ жизни, то он может рассчитывать на, что панкреатит уйдет на долгие-долгие годы. Однако при достижении человеком пожилого возраста, в 95 % случаев, опасная болезнь возвращается. Тем не менее, не исключено, что в будущем данная проблема еще будет устранена.
Терапевты, хирурги и сторонники нетрадиционной медицины знают, как вылечить панкреатит. Теперь об этом будете осведомлены и вы.
Что делать при болезни поджелудочной железы?
Обнаружив у себя перечисленные признаки, следует сразу предпринять меры по снятию нагрузки с пораженного органа
Болезни поджелудочной быстро прогрессируют, и могут приводить к опасным осложнениям, поэтому важно немедленно обратиться за помощью. В противном случае возникает риск обширного воспаления тканей и постепенного их отмирания (некротизации)
Какой врач лечит поджелудочную железу?
При подозрениях на патологии описываемого органа следует сходить на прием к терапевту. После осмотра и выполнения лабораторных исследований доктор даст направление к узкопрофильному специалисту. Врач, лечащий поджелудочную железу, – гастроэнтеролог. В некоторых случаях может потребоваться консультация и других докторов. Если нарушается гормональный баланс, воспаление проходит на фоне бактериального или вирусного поражения, в тканях обнаруживаются новообразования, как лечить поджелудочную железу решает:
- эндокринолог;
- инфекционист;
- онколог;
- хирург.
Диагностика поджелудочной железы
Полноценное обследование включает определение ферментных и обменных функций органа. Основные анализы при болезнях поджелудочной железы:
- биохимическое исследование крови;
- уровень холестерина;
- концентрация триглицеридов;
- общий анализ мочи.
Дополнительно могут назначить исследование крови на уровень гормонов и сахара, особенно при подозрениях на сахарный диабет. В процессе диагностики обязательно выполняется ультразвуковой осмотр поджелудочной железы на предмет:
- псевдокист;
- доброкачественных и злокачественных новообразований;
- некротизации тканей;
- истинных кист;
- воспалительных процессов с нагноением.
Рекомендации при болезнях поджелудочной
Терапевтическая тактика зависит от выявленного заболевания, для каждой патологии схема составляется индивидуально. Чем лечить поджелудочную железу в период обострения при хронических недугах, должен назначить гастроэнтеролог. Общие принципы терапии включают и выполнение рекомендаций врача, и самостоятельные меры по улучшению самочувствия.
Перед тем как лечить воспаленную поджелудочную железу, нужно знать главные принципы терапии:
- устранение болевого синдрома;
- нормализация процессов пищеварения;
- купирование воспаления;
- восстановление работы кишечника;
- компенсация дефицита ферментов;
- стабилизация гормонального фона.
Борьба с панкреатитом народными рецептами
Народная медицина может использоваться как дополнение к основному лечению. И благодаря такому комплексному подходу получится вылечить панкреатит практически полностью. Хороший результат дает солодка. Нужно взять 10 г этого растения, и чуть меньше укропного семени и кориандра. Все компоненты залить кипятком, а полученный отвар выпить в течение дня. Процедуру надо повторять каждый день, но при этом постепенно уменьшая дозировку используемых трав.
Восстановить нарушенную деятельность поджелудочной железы поможет сок, приготовленный из моркови и картофеля. Его нужно выпить за полчаса до еды. Длительность всего лечения составляет семь дней, затем нужно сделать недельный перерыв и курс лечения повторить.
Сок из моркови и картофеля восстановит работу поджелудочной железы
Еще один проверенный рецепт, оказывающий ярко выраженный терапевтический эффект и отвечающий на вопрос, чем лечить затянувшийся хронический панкреатит. Для этого в равных пропорциях необходимо смешать анис, чистотел, корень одуванчика, кукурузные рыльца, зверобой и фиалку, а также траву горца птичьего. Затем взять две столовые ложки этого сбора и залить их 600 мл кипятка. Отвар должен настаиваться в течение одного дня, после чего полученное лекарство принимается три раза в сутки по одному стакану на протяжении двух недель.
Самые проверенные способы
Тем, кому интересно, можно ли вылечить хронический панкреатит навсегда, можно попробовать один проверенный рецепт на основе золотого уса. Это растение обладает многими полезными свойствами, и оно идеально подходит для лечения панкреатита.
Для приготовления нужно взять один большой лист золотого уса и хорошенько измельчить его. Затем залить растение кипятком и дать ему настояться в течение 15 минут. После этого отвар еще несколько минут кипятится на среднем огне и на один час ставится в темное место. Принимать такое лекарство нужно в теплом виде по 50 мл за 30 минут до трапезы.
Вылечить и усмирить панкреатит в домашних условиях помогут тыквенные семечки. Нужно взять 100 г семян, измельчить их и смешать с пятью ложками меда. Употреблять полученную целебную смесь нужно по одной чайной ложке за 20 минут до еды.
Еще одно средство, обеспечивающее лечебный эффект – это картофельный сок. Но использовать этот способ можно только в период ремиссии. Сок картофеля снимает воспаление и оказывает спазмолитическое действие. Пить его нужно только свежим, так как по истечении 20 минут он утрачивает все свои полезные свойства.
Вводится картофельный сок в рацион постепенно, начиная с одной чайной ложки в сутки. И довести такое количество нужно будет до 200 мл в день. А принимается сок за два часа до трапезы. От такого способа лечения дома нужно отказаться тем, кто страдает гастритом с повышенной кислотностью, сахарным диабетом, ожирением.
С абсолютной безопасностью можно использовать черничные листья. Столовая ложка этого растения заваривается в 200 мл кипятка, и отвар оставляется на один час для настаивания. Полученный настой принимается на протяжении сорока дней трижды в сутки.
Отвар из ягод барбариса облегчит состояние при панкреатите
Наиболее эффективные рецепты из народной медицины
Вылечить панкреатит народными средствами можно, если использовать самые эффективные рецепты, которые не только снимают неприятную симптоматику, но и оказывают профилактическое воздействие. А это:
- отвар из ягод барбариса;
- настойка календулы;
- лимонно-витаминная смесь.
Чтобы приготовить отвар из ягод барбариса, этого компонента нужно взять одну столовую ложку. Добавить к ней стакан горячей воды и принимать полученное лекарство по одной большой ложке сразу перед едой.
Облегчить болевые спазмы при лечении панкреатита сможет настойка из календулы. Ее нужно принимать по одной чайной ложке три раза в сутки. А можно приготовить лимонно-витаминную смесь, обладающую огромным количеством полезных свойств. Для этого килограмм измельченного лимона нужно смешать с 300 г петрушки и таким же количеством чеснока. Все компоненты еще раз взбить в блендере и готовую смесь можно употреблять внутрь по одной ложке до основной трапезы три раза в день.
Хорошие отзывы имеет травяной сбор, приготовленный на водке, который уже многим помог победить панкреатит хронической формы. Для приготовления целебного настоя следует взять:
- цикорий;
- траву желтого бессмертника;
- коровяк.
Все компоненты берутся по одной столовой ложке и заливаются двумя неполными стаканами водки. Настаиваться такое лекарство будет в течение трех дней в самом темном месте. Принимается настой перед едой по 10 капель, которые предварительно разводятся в 100 мл воды.
Народная терапия воспаления железы
В дополнение к традиционной терапии панкреатита успешно применяют домашние средства. Народные рецепты для излечения поджелудочной железы знали еще наши бабушки. А современные гастроэнтерологи подтвердили эффективность многих природных лекарств.
Травы и сборы
Рецепт приготовления травяного чая для всех ингредиентов, по сути, одинаков. Одну или две столовые ложки измельченного растения (сухого или только собранного) заливают соответственно одним стаканом или пол литром кипяченой воды. Накрывают крышкой и томят на паровой бане 15-20 минут. Еще лучше – залить траву кипятком и настоять в термосе. Отвар пьют процеженным и теплым.
Самые популярные панкреатические сборы трав:
- календула, бессмертник и пустырник;
- полынь, череда, календула, корень лопуха и девятисил;
- пырей, одуванчик, листья черники, зверобой.


Полынь и корень лопуха очень полезны и как моночай. Народная медицина предлагает проходить целый курс питья настоя полыни или отвара из лопуха для восстановления работы поджелудочной железы.
Очень популярна терапия отваром из цветков бессмертника.
Традиционные методы терапии острой стадии
Острое воспаление поджелудочной железы лечат в стационарных условиях. Наипервейшая задача врачей – остановить развитие панкреатической интоксикации. «Заблокированные» поджелудочные ферменты начинают переваривать ткани самого органа, что грозит отмиранию клеток и наступлению панкреонекроза.

В борьбе с приступом используют:
- дезинтоксикационные внутривенные растворы;
- деактиваторы ферментации;
- антибактериальные и противовоспалительные препараты.
Болевой синдром снимается спазмолитиками. В некоторых случаях могут прибегнуть к помощи более сильных лекарств – наркотическим анальгетикам, а для стабилизации ЦРС – к нейролептикам и транквилизаторам.
Во время лечения панкреатита поджелудочной железы в больнице пациент соблюдает постельный режим.
Для приостановления ферментативной активности железы назначается голод до трех дней. Все необходимые питательные вещества поступают в организм парентеральным путем, то есть внутривенно-капельным. Это избавляет ЖКТ от работы и дает ему время для восстановления.
С исчезновением острых симптомов, пациента переводят на лечебную диету, начиная с жидких блюд. Плюс назначают комплексное лечение, индивидуально подбирая аптечные лекарства и схему питания.
Симптомы острого панкреатита
Поджелудочная железа — не очень крупный орган, однако, она выполняет важнейший функции в организме человека, самые главные из которых — секреция пищевых ферментов для нормального пищеварения и выработка инсулина, дефицит которого приводит к такому серьезному заболеванию как сахарный диабет. Что происходит при воспалении железы? В период острого панкреатита, симптомы развиваются как при сильном отравлении.
Ферменты, вырабатываемые поджелудочной железой, задерживаются в ней или ее протоках, и начинают разрушать саму железу, а попадая в кровь вызывают симптомы общей интоксикации:
- Боль. Это самый выраженный симптом, боль при панкреатите обычно очень интенсивная, постоянная, характер болевых ощущений описывается больными как режущий, тупой. При несвоевременном оказании медицинской помощи и снятию боли у пациента может произойти болевой шок. Локализуется боль под ложечкой, подреберье либо справа, либо слева, в зависимости от места поражения железы, в случае, когда воспаляется весь орган, то боль носит опоясывающий характер.
- Высокая температура, низкое или наоборот высокое давление. При стремительном развитии воспалительного процесса, самочувствие пациента быстро ухудшается, может подняться температура до высоких цифр, а также снизиться или подняться артериальное давление.
- Цвет лица. При панкреатите у больного заостряются черты лица, сначала становится бледными кожные покровы, постепенно цвет лица приобретает серо-землистый оттенок.
- Икота, тошнота. Также панкреатиту свойственны такие симптомы, как сухость во рту, икота, отрыжка и тошнота.
- Рвота. Приступы рвоты с желчью не приносят больному облегчения. Поэтому при начале острого периода ни о каком приеме пищи речи не идет, голодание в случае острого панкреатита является главным условием успешного дальнейшего лечения.
- Диарея или запор. Стул при остром панкреатите чаще всего пенистый, частый со зловонным запахом, с частицами не переваренной пищи. Рвота может быть и съеденной пищей (когда рвет желудочным содержимым в начале приступа), затем появляется желчь из 12 перстной кишки. Однако, бывают и наоборот запоры, вздутие, затвердение мышц живота, что может быть самым первым сигналом начинающегося острого приступа панкреатита.
- Одышка. Одышка обусловлена также потерей электролитов при рвоте. Больного беспокоит постоянная одышка, липкий пот, появляется обильный желтый налет на языке.
- Вздутие живота. Желудок и кишечник во время приступа не сокращаются, поэтому при осмотре врач определяет сильное вздутие живота, при пальпации не определяется напряжение мышц живота.
- Синюшность кожи. Вокруг пупка или на пояснице могут появится синюшные пятна, придающие кожным покровам мраморный оттенок, в области паха цвет кожи может приобретать сине-зеленый оттенок. Это объясняется тем, что из воспаленной железы кровь может проникать под кожу живота.
- Желтушность склер, кожи. При склерозирующей форме панкреатита может возникнуть механическая желтуха, которая появляется вследствие сдавливания части общего желчного протока уплотненной тканью железы.
- При таких симптомах панкреатита у человека с каждой минутой состояние ухудшается, медлить в таки случаях нельзя и следует как можно скорее вызвать «скорую помощь».
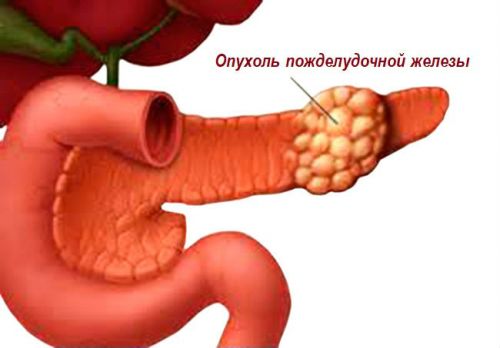
Причины и симптомы развития заболевания
Основными причинами, приводящими к развитию недуга, принято считать следующие:
- алкоголизм в хронической форме: частое употребление алкогольных напитков в большом количестве в значительной мере способствует развитию в организме большого числа разнообразных патологий, в числе которых хронический панкреатит;
- недуги печени и протоков, обеспечивающих желчевыведение, в хронической форме;
- заболевания органов пищеварительного тракта;
- хроническое нарушение режима питания;
- длительный прием некоторых медицинских препаратов, которые провоцируют развитие воспалительного процесса в поджелудочной;
- наследственная предрасположенность;
- язва двенадцатиперстной кишки.
Причины панкреатита
Основными симптомами ХП принято считать следующие:
- болевые ощущения в области живота, которые усиливаются после приема пищи;
- возникновение чувства тошноты после приема пищевых продуктов богатых жирами, однократные позывы к рвоте;
- желтушность кожного покрова, склер глазных яблок и слизистой оболочки ротовой полости;
- развитие сахарного диабета на поздних стадиях развития недуга.
Развитие панкреатита в хронической форме происходит достаточно медленно – на протяжении нескольких лет. По этой причине человек при появлении первых симптомов недуга чаще всего не обращает на них внимания, а не обследуя организм, не задумывается над вопросом, чем лечить хронический панкреатит, и какие препараты лучше для этого использовать.
В случае выявления одновременно двух патологий, следует прибегнуть к комплексному их лечению. Терапия должна проходить под контролем медспециалиста и в соответствии с его рекомендациями, как лечить хронический панкреатит и холецистит.
Медикаментозная терапия, какими лекарствами лучше это делать
Лекарства для медикаментозного лечения панкреатита поджелудочной железы условно можно разбить на три группы:
- купирующие болевой синдром;
- нормализующие ферментационную деятельность поджелудочной;
- восстанавливающие и предотвращающие рецидивы.
Для снятия боли отдают предпочтение спазмолитикам (папаверину, но-шпе и подобным им)
К нестероидным препаратам (анальгину, баралгину, парацетамолу) относятся с осторожностью: с одной стороны, они снижаю температуру и болевую симптоматику, но, с другой стороны, противопоказаны при остром воспалении
Использовать обезболивающие лекарства нужно строго по рекомендации лечащего врача. Во время приступов при хроническом панкреатите могут разрешить прием трамадола или промедола.
Секреторную функцию поджелудочной железы нормализуют:
- ферментативными препаратами (креоном, панцитратом, панкреатином);
- антиферментными лекарствами (контрикалом, гордоксом).
Антиферменты обычно используют в больнице. Во время стационарного лечения их вводят внутривенно.
Патология поджелудочной железы несет большой вред всему ЖКТ. Очень часто, параллельно с панкреатитом, начинается гастрит с повышенной кислотностью. С профилактической целью и для защиты слизистой врач может назначить терапию:
- антацидами (фосфалюгелем, омепразолом, нольпазой);
- Н2-блокаторами (фамотидином, ранитидином).
Блокаторы гистаминовых рецепторов эффективно справляются не только с последствиями панкреатической интоксикации, но и снимают болевой синдром. Однако существует риск для молодых мужчин получить дестабилизацию половой функции. Поэтому, при наличии любых проблем и половых инфекций в анамнезе, обязательно сообщить об этом лечащему врачу.
Противопоказаниями к приему антацидов или Н2-блокаторов женщинами является только беременность и период кормления грудью ребенка.
Домашнее питание при панкреатите
Главный элемент, способный вылечить и вернуть болезнь, – питание в домашних условиях, вне стационара. Это не столько диета, сколько привитие новых гастрономических привычек и потребностей. Без правильно организованного пищевого поведения улучшения состояния ждать не приходится: его не будет, или нарушения закончатся очередным приступом. Основная же цель перемен в режиме принятия пищи – исключение эксцессов обострения из повседневности.
Каждый, перенесший хоть один приступ панкреатита, или сразу получивший диагноз хронического заболевания, знает новые правила энергообеспечения организма в домашних условиях:
- дробный рацион – суточное количество пищи распределяют на 6 – 8 приемов, примерно равных по калорийности и объемам;
- свежеприготовленные блюда – это трудновыполнимое условие, но к нему надо стремиться и, по возможности, соблюдать его;
- способы кулинарной обработки продуктов – предпочтение отдают варке, тушению, паровому приготовлению с последующим протиранием или предварительной рубкой;
- отказ от жареных продуктов, копченостей, разносолов, острых приправ, жирных блюд и соусов к ним;
- исключение некоторых продуктов – грибы, сырые бобовые, фасоль, белокочанная капуста, кислые фрукты и ягоды с мелкими косточками и без тепловой обработки, насыщенные бульоны, цельное молоко, желток яиц, сало, свежий хлеб и сдобная выпечка, шоколад, алкоголь;
- предпочтение домашней кухни.
Кулинарные сайты предлагают большое количество интересных рецептов диетических блюд, для создания которых не требуются редкие ингредиенты, напротив, все очень доступно. Трудно представить ситуацию, когда из простых продуктов нельзя приготовить полноценные блюда. Со временем новое меню становится привычным и предпочтительным. Показателем правильной организации питания в домашних условиях становится хорошее самочувствие и отсутствие проблем с пищеварением.
Травотерапия
Вылечить панкреатит дома можно и при помощи знакомых целебных трав. Применение отваров наряду с назначенной лекарственной терапией способно существенно улучшить состояние пациента и вернуть его к привычной жизни.
Основной принцип лечения травами заключается в регулярном чередовании отваров. Итак, несколько рецептов для лечения хронического панкреатита дома.
- Необходимо приготовить сбор из трав: ромашка, календула и тысячелистник. Для этого берем по 1 ст.л. травок и заливаем кипятком (500 мл). Настой держим под крышкой на протяжении 40 минут, после чего процеживаем и принимаем по 100 мл целебной жидкости перед каждым приемом пищи. Пить отвар нужно теплым и мелкими глотками.
- Здесь потребуется измельченная кора барбариса. Сырье в объеме 1 ст.л. заливаем 200 мл кипятка и настаиваем около 30 минут. Настой охлаждаем и принимаем по 1 ст.л. перед едой на протяжение дня. Курс может составлять от двух до четырех недель.
- А этот рецепт потребует бессмертника (3 ст.л.), горькой полыни (1 ст.л.) и цветков ромашки аптечной (2 ст.л.). Все травки заливаем крутым кипятком (300 мл) и настаиваем около 40 минут. Принимаем настой в охлажденном виде 6 раз в день по 50-100 мл за один раз.