Панкреатит у детей: симптомы и лечение
Содержание:
- Online-консультации врачей
- Лечение
- Методы и правила лечения болезни, недуга
- Виды и симптомы панкреатита у детей
- Методы лечения панкреатита
- Опухоли поджелудочной железы
- Прогноз и профилактика панкреатита у детей
- Как лечить панкреатит у детей
- Особенности развития панкреатита
- Симптомы Хронического панкреатита у детей:
- Диета при панкреатите у ребенка
Online-консультации врачей
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
| Консультация пластического хирурга |
| Консультация аллерголога |
| Консультация психолога |
| Консультация стоматолога |
| Консультация вертебролога |
| Консультация инфекциониста |
| Консультация педиатра |
| Консультация иммунолога |
| Консультация невролога |
| Консультация кардиолога |
| Консультация педиатра-аллерголога |
| Консультация специалиста в области лечения стволовыми клетками |
| Консультация генетика |
| Консультация пульмонолога |
Новости медицины
Digital Pharma Day. Будьте во главе digital-трансформации фармацевтической индустрии,
09.10.2020
В сети EpiLaser самые низкие цены на ЭЛОС эпиляцию в Киеве,
14.09.2020
Щедрость продлевает жизнь,
07.09.2020
Универсальной диеты не существует, — ученые,
19.06.2020
Новости здравоохранения
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Ученые выяснили, за какое время солнце убивает COVID-19,
28.05.2020
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Лечение
Терапия направлена на борьбу с процессами интоксикации, на устранение болей, снижение выработки секрета поджелудочной железы и замещение ферментов, которые больной орган временно не может вырабатывать. Чаще всего на период лечения детей помещают в больницу, где они могут получать не только необходимые медикаменты, но и диетическое питание.
Диета
Изменение рациона малыша становится залогом быстрого выздоровления. При составлении меню необходимо придерживать следующих правил:
- питание должно быть дробным. Чтобы нагрузка на поджелудочную железу не была большой, детям следует принимать пищу небольшими порциями не менее 5-6 раз в день. Временной промежуток между приемами пищи не может превышать 4 часов;
- больному органу необходимо обеспечить функциональный покой. Из меню нужно убрать все раздражающие пищеварительный тракт продукты: острые, копченые, маринованные, жареные блюда, соусы. Детям, страдающим реактивным панкреатитом, не подходят продукты с высоким содержание компонентов искусственного происхождения (красителей, ароматизаторов). Запрещены газированные напитки, даже минеральная вода с газом;
- рацион при реактивном панкреатите должен оставаться сбалансированным. Не следует полностью отказываться от мяса и рыбы и переходить на овощные бульоны. Значение имеет способ приготовления блюда: больному рекомендованы отварные или приготовленные на пару продукты. Мясо и рыба должны быть нежирных сортов;
- при реактивном панкреатите сладкие блюда не рекомендованы, но и не запрещены полностью. Стоит отказаться от промышленной выпечки — тортов, пирожных, булочек. Конфеты также не подходят из-за большого количества ненатуральных ингредиентов. При уменьшении симптомов заболевания разрешены нежирный йогурт и домашняя выпечка в ограниченных количествах.
При уменьшении симптомов заболевания ребенку можно употреблять нежирный йогурт.
Врач-гастроэнтеролог может назначить энтеральные смеси, заменяющие привычные продукты. Смеси становятся основой или частью ежедневного рациона больного. Придерживаться диетического питания необходимо не только в период лечения, но и в течение двух недель после исчезновения симптомов заболевания. Возвращаться к прежнему рациону следует постепенно.
Народные средства
Вылечить воспалительный процесс поджелудочной железы только с помощью нетрадиционной медицины невозможно. В качестве дополнительной терапии для детей можно использовать:
- цветки календулы. 1 ч. л. сырья необходимо заварить 1 стаканом кипятка. Напиток нужно настаивать 15 минут. Готовое лекарственное средство делят на 3 порции и принимают трижды в день;
- смесь корня солодки, листьев одуванчика и репейника. Корень необходимо измельчить до порошкообразного состояния, остальные ингредиенты — мелко нарезать. Нужно взять по 1 ст. л. каждого растения и залить смесь 250-300 г кипятка. Напиток должен остыть. Затем его процеживают и дают больному несколько раз в день по 5-6 ч. л.;
- листья черники. 2 ст. л. растения заливают 0,5 л кипятка. После того как напиток остынет, его дают больному по полстакана несколько раз в день.
В качестве дополнительной терапии при панкреатите ребенку можно давать отвар цветков календулы.
Медикаменты
Не следует давать детям препараты без назначения врача. Медикаментозная терапия подбирается индивидуально и назначается после проведения диагностики с учетом возраста и состояния здоровья больного. Среди препаратов, применяемых для лечения детей:
- Ферментативные средства. Такие препараты необходимо принимать во время еды или после приема пищи. Дозировка устанавливается из расчета массы тела пациента. Ферментативные средства используются как при острой, так и при хронической форме заболевания. Некоторым пациентам лекарство назначается пожизненно с целью поддержания поджелудочной железы. Примером ферментативного средства служит препарат Панкреатин;
- Спазмолитические средства. Лекарства назначаются для снятия спазмов мускулатуры кишечника. Пациенту могут быть назначены: Атропин, Папаверин и другие препараты;
- Анальгетические средства. Препараты необходимы для снятия болевых ощущений, более характерных для острой, чем для хронической формы патологии. Больному назначают Баралгин, Пентазоцин и т. д.;
- Антацидные средства. Действие лекарств направлено на нейтрализацию соляной кислоты. Чаще других при лечении реактивного панкреатита применяется Алмагель;
- Антибиотики. Препараты этой группы могут быть назначены детям при повышении температуры тела и длительном рвотном рефлексе.
Панкреатин — это ферментное лекарственное средство, которое используют при острой и хронической форме панкреатита у детей.
Методы и правила лечения болезни, недуга
Любая терапия начинается с выяснения причин заболевания. Иногда достаточно устранить провоцирующий фактор и панкреатит отступит. Отдельно следует затронуть врожденные аномалии — здесь необходим врачебный контроль за ребенком на протяжении многих лет.
Одной из главных причин прогрессирования воспалительных процессов в поджелудочной у подростков является нарушение питания — панкреатит школьника. Главным в лечении такой патологии будет строгая диета.
Питание при панкреатите у детей
Диета — обязательная составляющая терапии. Надо знать, чем необходимо кормить, и какие продукты покупать. Она поможет устранить проблемы во всех органах брюшной полости и поджелудочной железы в том числе.
Основные правила питания:
- дробный прием пище – 5-7 раз в день малыми порциями;
- отказ от вредной пищи: фастфуд, шипучие напитки, жирное, жареное, соленое, острое, консерванты;
- сбалансированное питание, в которое входят различные крупы, макаронные изделия, кисломолочная продукция, постное мясо и рыба, овощи и фрукты;
- преобладание вареной и приготовленной на пару пищи;
- употребление не горячей, а только теплой пищи;
- свежие продукты для приготовления пищи.
Медикаментозное лечение
Диета поможет снизить нагрузку на органы пищеварения. Помимо этого, врач назначает ферментные препараты, которые улучшают процесс переваривания:
- «Креон».
- «Фестал».
- «Мезим форте».
Данные средства принимаются во время еды. Детям также могут быть назначены препараты, содержащие бифидобактерии, например, «Бифацил».
Для облегчения состояния больного назначают:
- Пирензепин, Фамотидин.
- Панкреатин.
- Но-шпа, Мебеверин, детский Парацетамол.
В более тяжелых случаях назначают антибиотики; антигистаминные средства; препараты, способствующие улучшению микроциркуляции крови; ингибиторы протеаз.
Важно!
Лечение сводится к соблюдению несложных мероприятий, главное, чтобы ребенок понял важность этих действий — это принесет ему пользу не только сейчас, но и позволит жить полноценно в будущем
Что делать с совсем маленькими детьми
Если заболевание диагностировано у совсем маленького пациента, правила питания будут следующими:
- преобладание белковой пищи;
- приготовление любых каш на воде;
- овощи и фрукты следует подвергать термической обработке.
Иногда необходимо операционное вмешательство, например, в случае, когда имеют место врожденные аномалии в поджелудочной железе. Решение об операции принимается после всестороннего обследования и только при отсутствии результатов от консервативной терапии.
Лечение панкреатита у детей часто производится в условиях стационара. Только здесь врачи смогут не только лечить малыша, но и контролировать его питание, наблюдая динамику терапии.
Народные способы лечения
Одним из эффективных методов лечения панкреатита испокон веков считается картофельный сок. Необходимо 2–3 картофелины перетереть через терку вместе с кожурой и отжать сок. Способ применения — по 50 мл 2 раза в день. Курс лечения — 2 недели. Затем недельный перерыв и повтор курса. Отличным дополнением к кефиру является обезжиренный кефир, который употребляют через 5–10 минут после приема основного средства.
Важно!
От многих заболеваний может уберечь обычный мед. Если у ребенка нет индивидуальной непереносимости к данному продукту или сахарного диабета, хорошей привычкой будет съедать 1 ч. л. меда с утра, разведенную в молоке или воде.
Необходимо взять в равных пропорциях зверобой, пустырник, соцветия бессмертника. 2 ст.л. сбора кипятить 10–15 мин в 1 л воды, дать отвару настояться в течение 2 часов, процедить. Курс приема – 50 дней, перед едой по полстакана.
Сложный, но очень эффективный сбор. Следует взять в равных пропорциях сухой корень лопуха, кору крушины, подорожник, листья черники, укропные и льняные семена. Добавить корень одуванчика, спорыш и шалфей. Способ приготовления идентичен предыдущему средству — на 1 л воды 2 ст.л. сбора, кипятить 10–15 мин. Курс приема 14–20 дней по полстакана после еды.
Важно!
Любые методы лечения пациентов совсем маленького возраста должны быть согласованы с врачом, в противном случае самолечение может привести к необратимым последствиям.
Виды и симптомы панкреатита у детей
поджелудочная железа симптомы у ребенка
Острый панкреатит
Острый характер течения заболевания, как правило, обусловлен выраженным воспалительным отеком паренхимы. В основном этот отек бывает спровоцирован контактом с пищевыми и лекарственными аллергенами. При отсутствии должного лечения есть риск формирования панкреонекроза: преждевременная активация ферментов приводит к самоперевариванию железы.
Воспаление поджелудочной железы у ребенка может проявляться в форме следующих синдромов:
Болевой. Дети младшего возраста жалуются на разлитую боль по всему животу, либо вокруг пупка. Нередко она возникает через некоторое время после приема жирной пищи. Старшая возрастная группа указывает на неприятные ощущения в эпигастральной области. Сложнее с дело обстроит с грудничками: наличие боли они сигнализируют только беспокойством и плачем.
Диспепсический. Проявляется в виде тошноты и рвоты, не приносящей облегчение (одно из основных отличий от гастрита и язвенной болезни желудка). На этом симптомы панкреатита у детей не заканчиваются: беспокоит многократная диарея, ребенок жалуется на сухость во рту и часто просит пить
При осмотре обращает на себя внимание наличие белого налета на языке.
Астеновегетативный. Проявляется в виде слабости, вялости, потливости
Дети младшего возраста становятся плаксивыми, раздражительными.
Гипертермия. Обычно температура тела едва достигет 37°С. Высокие показатели наблюдаются при гнойно-некротической форме острого панкреатита.
Методы лечения панкреатита
В зависимости от тяжести проявлений и характера осложнений, возникающих у детей, проводится медикаментозное или хирургическое лечение. При остром заболевании пациент обязательно госпитализируется, так как в случае осложнений ему может понадобиться немедленная медицинская помощь.
Медикаментозная терапия
В течение 1-2 суток полностью отменяется прием пищи. Производится отсасывание желудочного сока, провоцирующего выработку ферментов поджелудочной железы. Через капельницу внутривенно вводятся плазма, Гемодез, солевой раствор для поддержания жизненных сил. Вводятся также обезболивающие препараты (спазмолитики и анальгетики).
При лечении панкреатита назначаются такие препараты, как Трасилол, Контрикал, облегчающие переваривание белковой пищи. Применяются препараты для подавления выработки ферментов поджелудочной железы (Пирензепин, Фамотидин) и снижения ее активности. Назначаются средства, улучшающие кровоснабжение тканей железы (например, Дипиридамол – сосудорасширяющего действия, препятствует тромбообразованию).
В ходе лечения детей используются препараты противовоспалительного, иммуностимулирующего действия, такие как Пентоксил.
Хирургическое лечение
Оно проводится в случае кровотечений, обнаружения некроза тканей, образования свищей, скопления гноя в железе, развития абсцессов. В зависимости от характера патологии проводится частичное удаление поврежденных тканей (резекция железы, некрэктомия), дренирование (освобождение органа от скопления гноя). При необходимости удаляется желчный пузырь (проводится холецистэктомия).
В случае тотального некроза тканей производится полное удаление поджелудочной железы. При этом детям приходится пожизненно принимать препараты, содержащие синтетические ферменты (Панкреатин и его аналоги).
После лечения панкреатита участковый педиатр или детский гастроэнтеролог ведут периодическое наблюдение за состоянием детей для предупреждения обострения болезни и возникновения отдаленных последствий.
Народные средства лечения панкреатита
Существуют средства народной медицины, которые способствуют улучшению пищеварения, снимают воспаление и оказывают обезболивающее действие. Панкреатит у детей лечат обычно с помощью целебных растений. Эффективно их сочетание с медицинскими препаратами.
Рецепт 1
Настой кукурузных рыльцев, мяты, ромашки и календулы. Сухие компоненты берут примерно в равных количествах. Заваривают 1 ч. л. сбора 1 л кипятка, выдерживают 15 минут на водяной бане, а затем настаивают еще 40 минут. Больному надо давать по ½ стакана настоя перед каждым приемом пищи.
Рецепт 2
Лекарство готовят из корней одуванчика и аира (берут по 50 г), а также листьев хмеля, чабреца и корня крапивы (по 25 г каждого компонента). Все компоненты берут в сушеном виде, растирают в порошок. Смешивают его с 200 г меда. Средство дают ребенку по 1 ч. л. утром и вечером.
Предупреждение: У многих детей существует аллергия на растительные и другие компоненты подобных средств. Поэтому, прежде чем давать их ребенку, необходимо посоветоваться с педиатром. Возможно существование и других факторов (например, сопутствующих заболеваний), при которых самостоятельное лечение детей народными средствами принесет только вред.
Для облегчения состояния при панкреатите также применяются отвары льняного семени, коры барбариса, настои зверобоя, шалфея, пустырника, бессмертника, укропного семени и других растений.
Опухоли поджелудочной железы
Рак железы внутренней секреции встречается у детей очень редко. По статистике это примерно 3% среди всех онкологических заболеваний. Возраст ребенка не имеет никакого значения. Были зафиксированы случаи как у новорожденных детей, так и у подростков.
Причины развития опухолевых новообразований
До сих пор точные причины возникновения опухолей у детей не изучены. Но в одном ученые уверены, что процесс начинается на генетическом уровне. Происходит повреждение какого-нибудь гена, он изменяется, и клетка из нормальной начинает перерождаться в атипичную. Происходит резкое деление таких клеток, в результате которого образуется раковая опухоль.
Существует ряд факторов, которые способствуют перерождению одних клеток в другие:
- неблагоприятный климат (загрязненный воздух, вследствие вредных предприятий, машин);
- серьезное вирусное или бактериальное заболевание, вследствие которого сильно пострадал иммунитет;
- однообразная пища, с преобладанием генномодифицированных продуктов в составе;
- длительное пребывание в стрессовых ситуациях, напряженная обстановка в семье.
На все 100% нельзя сказать, что эти условия могут вызвать рак, но в совокупности они могут провоцировать первый толчок и стать причиной развития опухоли.
Симптоматика заболевания
Все онкологические заболевания коварны тем, что на раннем этапе развития себя никак не проявляют. Первые клинические признаки замечаются тогда, как правило, когда размер опухоли имеет немалое значение. Существует 2 типа симптомов, характерных для рака поджелудочной железы:
Специфические:
- болезненность в подреберье и поясничной зоне, которая усиливается ночью и лежа на спине;
- сильное желание пить;
- увеличение сахара в крови, симптом сахарного диабета;
- пожелтение кожи, появление сильного зуда;
- на фоне желтухи меняется цвет мочи и фекалий: моча принимает цвет темного пива, а кал, наоборот, обесцвечивается;
- желудочное или кишечное кровотечение при распаде опухоли.
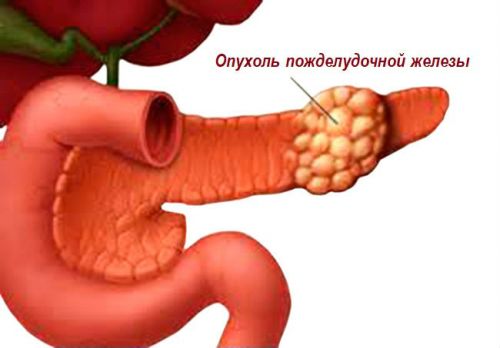 Злокачественное новообразование в поджелудочной железе иногда можно пропальпировать
Злокачественное новообразование в поджелудочной железе иногда можно пропальпировать
Неспецифические (общие):
- симптомы общей интоксикации организма: слабость, вялость;
- головокружения и обморочные состояния;
- тошнота, частые позывы на рвоту;
- уменьшение аппетита, потеря массы тела;
- при распаде опухоли повышается температура тела.
Чтобы вовремя диагностировать серьезное заболевание, необходимо ежегодно проходить рекомендуемое обследование. Для детей, начиная с 1 года жизни, это УЗ исследование органов брюшной полости и биохимия крови. При подозрении на наличие новообразования назначается КТ или МРТ органов ЖКТ и кровь на онкомаркеры.
Лечение
Проведение терапии рака поджелудочной железы направлено на ликвидацию опухоли, которая со временем может дать множество метастаз по всему организму. Поэтому единственное лечение рака поджелудочной железы у детей на сегодняшний день – оперативное вмешательство. Кроме удаления опухоли, назначается несколько курсов химио– и лучевой терапии в зависимости от стадии и тяжести заболевания.
Прогноз и профилактика панкреатита у детей
Соблюдение диеты и рекомендаций врача поможет ребенку легко и быстро пережить острый приступ. В противном случае, рецидивы дадут толчок к развитию дополнительных осложнений: сахарному диабету, хроническому дисбактериозу и панкреонекрозу поджелудочной.
Чтобы не дать ни одного шанса болезни возобновиться, нужно:
- оставаться на учете у детского гастроэнтеролога;
- строго соблюдать предписания диетологов;
- проводить противорецидивные курсы (по предписанию врача);
- отказаться от самолечения ферментами и другими препаратами.
Очень хорошо оздоравливать ребенка в санаторных заведениях специализированного на восстановлении ЖКТ.
Как лечить панкреатит у детей
Лечение панкреатита у детей обязательно должно быть комплексным, включающим медикаментозную терапию, диетотерапию и санаторно-курортное лечение вне обострения. При остром воспалительном процессе лечение проводится стационарно
В этот период важно обеспечить ребенку физический и психоэмоциональный покой. Для этого при необходимости назначают седативные фармпрепараты
После исчезновения симптомов обострения дальнейшее лечение проводится в амбулаторных условиях под наблюдением гастроэнтеролога и участкового педиатра. Хронический панкреатит у большинства детей имеет хороший прогноз. При комплексном терапевтическом подходе и соблюдении диеты симптомы заболевания полностью исчезают.
Медикаментозная терапия
В лечении данной патологии применяются следующие группы лекарственных препаратов.
- Спазмолитики. «Но-шпа», «Папаверин», «Эуфиллин».
- Анальгетики. «Анальгин», «Парацетамол».
- Ферменты поджелудочной железы. Таблетки «Панкреатин», «Креон».
- Антисекреторные препараты. «Лансопразол», «Фамотидин».
- Антацидные средства. «Гастерин гель», «Мегалак».
В последние годы появились клинические рекомендации по применению нового препарата «Октреотид». Его основное действующее вещество аналогично по структуре соматостатину, гормону, регулирующему секреторную активность поджелудочной железы.
При тяжелом течении панкреатита в схему терапии включают антибиотики, глюкокортикоидные препараты. По показаниям назначаются инфузионные лекарства, действие которых направленно на устранение симптомов интоксикации (растворы глюкозы, «Альбумин», «Реополиглюкин»). Для лечения острого панкреатита у детей также применяются ингибиторы ферментов поджелудочной железы («Контрикал»).
Диетотерапия
Важное значение при лечении панкреатита придается соблюдению специальной диеты. Основное ее действие направлено на снижение выработки панкреатических ферментов и устранение их повреждающего действия на ткани железы
Вместе с тем, диета при панкреатите у детей соответствует энергетическим затратам ребенка и обеспечивает его необходимым количеством жизненно важных веществ.
При воспалении поджелудочной железы ребенку назначают лечебный стол 5п по Певзнеру. Он исключает употребление любых экстрактивных веществ, а также продуктов стимулирующих желудочную секрецию. Из меню исключают мясные и рыбные супы, свежую зелень, овощи, фрукты.
При выраженных симптомах обострения в первые двое суток рекомендуется «голодная» диета:
- отвар из плодов шиповника;
- минеральная вода (негазированная);
- зеленый чай без сахара.
Затем диету постепенно расширяют, сначала в меню при панкреатите у детей добавляют:
- протертую творожную массу;
- жидкие каши;
- кисели из молочных продуктов.
На пятый-шестой день разрешаются пюре (картофельное, кабачковое, морковное), протертый через сито суп на овощном отваре.
Начиная с седьмого-восьмого дня питание должно включать белковые блюда:
- паровые тефтели из мяса нежирных сортов (курятина, индюшатина);
- отварную рыбу.
Все блюда готовят в протертом виде, кулинарные рецепты должны предусматривать только отваривание продуктов или обработку паром. Блюда подаются теплыми, небольшими порциями, количество приемов пищи — не менее пяти-шести раз за сутки. Свежие овощи и фрукты разрешают только через две-три недели от начала заболевания.
Питание вне обострения
После стихания симптомов обострения ребенок в домашних условиях должен продолжать придерживаться правильного питания. Длительность диеты определяется индивидуально, но обычно ее назначают как минимум на полгода.
Из меню должны быть исключены следующие продукты:
- мясные и рыбы продукты с высоким содержанием жира;
- пережаренные и подкопченные продукты;
- концентрированные мясные бульоны;
- острые блюда, маринады;
- продукты с высоким содержанием какао (конфеты, шоколад);
- охлажденные десерты (мороженое, желе);
- газированные напитки.
Особенности развития панкреатита
Детский панкреатит протекает как в острой, так и в хронической форме. Причем в первом случае возникает катаральное воспаление поджелудочной железы, сопровождающееся ее отечностью. В тяжелых ситуациях острый панкреатит характеризуется кровоизлиянием или некрозом ткани. В то же время хронический вариант, хотя развивается достаточно медленно, означает дегенеративные изменения — склероз и фиброз тканей поджелудочной железы.
Хронический панкреатит может быть первичным или вторичным. В зависимости от особенностей течения заболевания, выделяют рецидивирующую (то есть протекающую со стадиями обострения) и латентную (не сопровождающуюся выраженными симптомами) форму, а по степени тяжести — легкую, среднюю и тяжелую.
У детей развивается и реактивный панкреатит. Он считается ответной реакцией поджелудочной железы ребенка на возникающие воспалительные заболевания ЖКТ. Такая форма возникает у малышей в любом возрасте (и в 2 года, и в 10 лет). Прогноз по ней благоприятный. При адекватной терапии процесс полностью обратим. Но если вовремя не обратиться к врачу, то заболевание перейдет в истинный панкреатит, и через какое-то время начнется разрушение поджелудочной железы. Реактивная форма имеет в основе и наследственную предрасположенность.
Симптомы Хронического панкреатита у детей:
Симптомов хронического панкреатита у детей множество. Они стерты и бывают слабо проявлены. Для заболевания типичны такие симптомы:
— боли в области эпигастрия с иррадиацией в левое подреберье, поясницу, левую лопатку. Иногда боли имеют опоясывающий характер.
— боли длительные и кратковременные
— боли после приема жирной пищи, при нарушении режима питания
— вместе с болью возникают такие симптомы: отвращение к жирной пище, плохой аппетит, рвота или тошнота, избыточное образование газов в кишечнике, дисфункция кишечника.
Симптомом хронического рецидивирующего панкреатита у детей являются боли тупого ноющего характера в верхней половине живота или в виде периодических приступов. Если поражена головка поджелудочной, то болит в правом подреберье. Если поражено тело поджелудочной, то болит в области эпигастрия. У малышей до 8 лет болит верхняя часть живота, в основном после обеда. Боль усиливается к вечеру, в особенности при физической активности, употреблении сильно жирной еды или при эмоциональной перегрузке. Боль может «отдавать» в спину. Отмечаются положительные симптомы Кача, Мейо-Робсона и др.
Если заболевание длится долго, могут фиксировать атрофию подкожной клетчатки слева от пупка в соответствии с проекцией на переднюю брюшную стенку тела и хвоста поджелудочной железы (симптом Гротта). Для болезни характерный диспептический синдром, который может быть постоянным. У ребенка есть рвота или тоншота, повышенное слюноотделение, отрыжка после еды, отвращение к отдельным видам пищи, ухудшение аппетита.
У ребенка может быть неустойчивость стула, склонность к запорам. В периоде обострения фиксируют такие симптомы:
- потеря массы тела
- утомляемость
- раздражительность
- субфебрилитет
- повышение СОЭ
- лейкоцитоз
При болевой форме хронического панкреатита у детей наблюдают постоянные боли в верхней части живота, тошнота, ухудшение аппетита, снижение массы тела, неустойчивый стул, метеоризм, вздутие живота. Для детей эта форма болезни не характерна, всё же есть некоторые случаи. Они протекает параллельно с язвой кишки или желудка, заболеваниями гепатобилиарной системы, доуденитами.
Диета при панкреатите у ребенка
На 3 дня назначается голодная диета. Разрешено обильное питье. Оптимальный вариант – согретая негазированная вода. Устраняются внешние раздражители, запускающие рефлекторную выработку желудочного сока: запахи еды и даже зрительный контакт с пищей.
Как только «успокоится» поджелудочная железа, симптомы у ребенка станут уменьшаться, в рацион разрешено постепенное введение протертых каш без масла, сухарей из белого хлеба. Среди напитков допустимо употреблять слабо заваренный чай. Через неделю ребенку можно давать котлеты на пару, отварную рыбу, нежирные супы. Запрещено употреблять в пищу: фруктовые соки и сырые овощи, жареную еду, сладости из шоколада. После наступления ремиссии диету необходимо соблюдать, минимум, полгода.