Сбивается дыхание и ритм сердца
Содержание:
Современный подход к диагностике и лечению желудочковой экстрасистолии
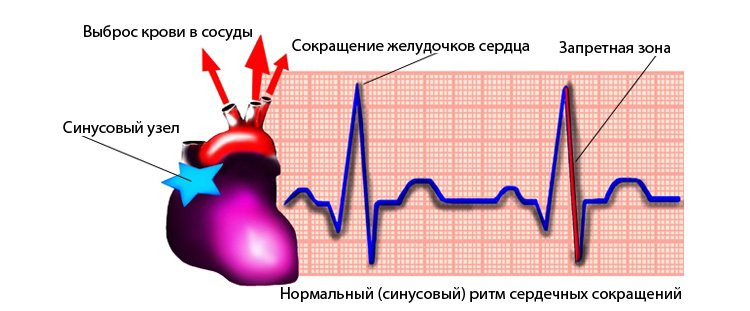
Желудочковая экстрасистолия (ЖЭ) – одно из часто встречающихся нарушений ритма, связанное с повышенной электрической активностью миокарда желудочков, проявляющееся внеочередным, не связанным с синусовым, возбуждением (сокращением) сердца.
Этиология ЖЭ многофакторная, идиопатическая (не связана с какой либо органической патологией), ЖЭ на фоне органических, диспластических, склеротических, рубцовых изменений, дилатации, гипертрофии, миокарда желудочков.
Пациенты с ЖЭ жалуются на перебои в работе сердца, иногда связанную с этим общую слабость головокружение и даже обмороки (синкопы).
В сочетании со сниженной фракцией выброса сердца и перенесенным инфарктом миокарда, ЖЭ является предиктором внезапной смерти пациентов.
Основным методом диагностики ЖЭ является электрокардиография (ЭКГ), которая позволяет не только установить диагноз, но и с достаточно большой долей вероятности, определить локализацию эктопии, а при суточной её записи – абсолютное количество экстрасистол. Существует ряд классификаций ЖЭ, наиболее употребляемая из них, классификация B.Lown и M.
Wolf (1971), по которой желудочковая экстрасистолия делится на пять градаций: 0 – отсутствие ЖЭ, 1 – редкая монотопная до 30 в час, 2 – частая монотопная более 30 в час, 3 – полиморфная ЖЭ, 4 – А спаренные ЖЭ, Б – залповые ЖЭ, пробежки желудочковой тахикардии (3 и более комплексов), 5 – ранние ЖЭ R на Т.
Однако, позднее по данным некоторых исследований было установлено, что ранние экстрасистолы не несут такой большой прогностической нагрузки, и была принята исправленная классификация (B.Lown и M.Wolf (1971), в модификации M.Ryan и сотр.
(1975)): отсутствие ЖЭ за 24 часа мониторного наблюдения – 0; не более 30 ЖЭ за любой час мониторирования – I; более 30 эктопических желудочковых комплексов за любой час мониторирования – II; полиморфные ЖЭ – III; мономорфные парные ЖЭ – IV-А; полиморфные парные ЖЭ – IV-Б; желудочковая тахикардия (ЖТ)- три или более подряд ЖЭ с частотой более 100 в 1 мин) – V. 3-5 функциональные классы авторами отнесены к экстрасистолии высоких градаций. Пациенты с редкой бессимптомной ЖЭ не нуждаются в антиаритмической терапии (ААТ). Частая монотопная ЖЭ (4, 5 градаций) без органической природы (идиопатическая) подлежит ААТ, при этом чаще всего используются препараты I класса по классификации Vaughan Williams E.M. 1984 (Этацизин, Пропафенон), при неэффективности III класса (d-Соталол, Амиодарон). При отсутствии эффекта от адекватной медикаментозной терапии и количестве экстрасистол 10 тысяч в сутки и более, либо при возврате ЖЭ после отмены антиаритмиков, показано оперативное лечение, катетерная радиочастотная деструкция экстрасистолического очага (рис. 1 – 3), эффективность которой составляет более 90%. ЖЭ, связанная с электролитными нарушениями (гипокалиемия), требует коррекции этих нарушений.
Таким образом, желудочковая экстрасистолия – весьма серьёзная проблема, больные, страдающие ей, нуждаются в тщательном обследовании, постоянном наблюдении, адекватной антиаритмической терапии и коррекции патологии, лежащей в основе возникновения эктопии. Все эти пациенты должны быть консультированы врачом-аритмологом.
В настоящее время в Клинической больнице №1 Управления делами Президента РФ, г.
Москва, на базе отделения рентгенхиругических методов диагностики и лечении успешно работает аритмологическая служба, в арсенале которой имеется самое современное оборудование и расходные материалы лучших мировых фирм-производителей. В отделении выполняется весь спектр высокотехнологических исследований и операций при любых нарушениях ритма.
Мезенцев П. В., к.м.н. Закарян Н. В.
Статья добавлена 9 января 2013 г.
Классификация
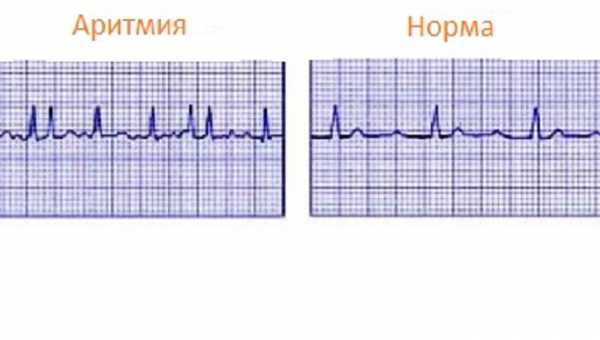
Аритмия может быть физиологическая и патологическая
Существует несколько классификаций такого заболевания, как аритмия сердца. В зависимости от вида сокращения сердца выделяют следующие патологии:
- тахикардия
- экстрасистолия
- брадикардия
- мерцательная аритмия
- блокада сердца
Существует определенная классификация аритмии с учетом вида импульса:
- Желудочная аритмия сопровождается учащенным ритмом, при котором проводящие импульсы передаются из области желудочков. Такой вид заболевания выявляется у людей с патологиями сердечно-сосудистой системы и у тех, кто ведет нездоровый образ жизни. Какие-либо жалобы на ухудшение состояния не возникают, но редко могут беспокоить приступы сердечных толчков либо замираний. При отсутствии у больного других заболеваний сердца лечение желудочной аритмии может не проводиться. Нормализовать сердечный ритм удается при ведении правильного образа жизни и с помощью седативных препаратов.
- Синусоидальная аритмия считается самой распространенным видом заболевания сердца, при котором импульсы исходят от синусного узла. Такая аритмия рассматривается как нормальная реакция организма на сильный стресс и преимущественно диагностируется у пациентов, которые подвержены нервным расстройствам. В том случае, если синусовая аритмия не возникает на фоне других видов болезней сердца, то также не назначается какое-либо специальное лечение.
- Пароксизмальная аритмия характеризуется учащенным сердцебиением, которое может внезапно появиться и так же исчезнуть. Основной причиной развития такого вида заболевания считается возбуждение очагов в предсердии или желудочках, от которых исходят импульсы к сердечной мышце. При пароксизмальной аритмии появляются такие симптомы, как повышенная слабость, болевые ощущения в сердце, недостаток воздуха и посинение губ. Такой вид заболевания может представлять серьезную угрозу для жизни человека, поэтому при появлении признаков недуга необходима немедленная госпитализация.
- Систолическая аритмия развивается на фоне импульсов, которые возникают как результат неправильного сокращения желудочков. Стать причиной такого заболевания могут патологии сердца, нервные расстройства или неправильное питание. Симптомы могут быть различными и определяются они теми причинами, которые вызвали нарушение ритма сердца.
Существует множество видов аритмии, и симптомы у каждого пациента могут кардинально отличаться друг от друга. Именно по этой причине не следует прислушиваться к советам людей, которые страдают такой болезнью, ведь при каждом виде аритмии лечение будет совершенно противоположным.
Лечение аритмии сердца
После того, как диагноз поставлен, вид аритмии и степень
тяжести ее течения определены, кардиолог может разработать оптимальную тактику
лечения пациента. В каждом случае она будет своя и обязательно полностью учтет индивидуальные
особенности конкретного человека.
При аритмии лечение всегда комплексное и в первую очередь направлено
на устранение причины ее развития. Оно включает медикаментозную терапию,
мануальную терапию, коррекцию образа жизни.
При аритмии важно перейти на здоровый образ жизни, т. е.
отказаться от курения и злоупотребления алкоголем, ежедневно гулять на свежем
воздухе, больше двигаться и перейти на правильное питание
Это необходимо,
поскольку никотин, алкоголь, малоподвижный образ жизни, жирные и соленые
продукты являются провокаторами развития аритмии и способствуют развитию
осложнений. Не менее важно нормализовать психоэмоциональное состояние, а также
соблюдать режим труда и отдыха.
В рамках медикаментозной терапии пациентам могут назначаться
препараты разных групп:
- блокаторы кальциевых каналов;
- сердечные гликозиды;
- блокаторы натриевых каналов;
- антиаритмические средства;
- блокаторы калиевых каналов;
- β-адреноблокаторы;
- витамины.
Двум разным людям с одинаковыми симптомами может назначаться
разная схема лечения аритмии. Поэтому самостоятельно приобретать те или иные
лекарственные средства только потому, что соседке или родственнику их назначали
категорически нельзя. Подобная самодеятельность может привести к еще большему
усугублению ситуации и критическому нарушению сердечного ритма.
Также обязательно проводится лечение сопутствующих
заболеваний, ставших следствием или причиной развития аритмии. Поэтому
пациентам, кроме помощи кардиолога, может потребоваться консультация невролога,
эндокринолога и других узких специалистов. В результате при эндокринных
заболеваниях может назначаться заместительная терапия, при неврологических –
ноотропы, цереброваскулярные средства, при склонности к образованию крови
рекомендуются тромболитические препараты и т. д.
При необходимости пациентам может проводиться электрическая
кардиоверсия. Это достаточно болезненная процедура, поэтому ее проводят только
под наркозом или седацией. Она используется с целью нормализации ритма при
трепетании или мерцании желудочков или предсердий. Электрическая кардиоверсия
заключается в пропускании электрического тока через грудную клетку с помощью
дефибрилятора. Манипуляция проводится под контролем ЭКГ и в большинстве случаев
одного разряда достаточно для нормализации сердечного ритма.
Мануальная терапия при аритмии сердца
Грамотно проведенные сеансы мануальной терапии способны
существенно улучшить состояния пациентов за счет нормализации нервной
проводимости. Особенно они эффективны при наличии остеохондроза, который
сегодня присутствует практически у каждого взрослого человека в большей или
меньшей степени.
Поскольку в таких ситуациях аритмия становится следствием
нарушения работы вегетативной нервной системы, устранение компрессии
спинномозговых корешков положительно отражается на работе сердечной мышцы.
Справиться с этой задачей по силам мануальному терапевту, в особенности
владеющему методикой проведения лечения по методу Гриценко.
Она позволяет за счет воздействия на позвоночник,
восстановления правильного положения позвонков и улучшения качества питания
межпозвоночных дисков добиться остановки прогрессирования возникших в них на
фоне остеохонроза дегенеративных процессов и восстановления нормальной структуры.
Метод Гриценко имеет около сотни патентов и признан эффективной методикой
лечения не только остеохондроза, но и массы других заболеваний, которые стали
результатом возникновения нарушений в позвоночнике.
После курса сеансов удается не только уменьшить проявления
аритмии или полностью устранить их, но и укрепить весь организм в целом. Это
положительно отражается на общем самочувствии больного.
Хирургическое лечение аритмии сердца
В определенных случаях сохранить жизнь пациенту можно только
за счет проведения операции. Сегодня при лечении аритмии могут проводиться
следующие хирургические вмешательства:
- радиочастотная абляция;
- электрокардиоверсия;
- установка искусственного водителя ритма или
дефибриллятора.
Чтобы избежать проведения достаточно опасных и дорогостоящих
операций на сердце, стоит не запускать заболевание и своевременно начинать
лечение, пока справиться с ним можно безоперационным путем.
Мерцательная аритмия
Симптомы
При данной форме нарушения ритма сердцебиения беспорядочные, с перебоями. Предсердия не сокращаются, аритмично вибрируют, трепещут, отчего в желудочки на 10-15% меньше крови. В груди дискомфорт, который сопровождают тревога, боязнь умереть.
Мерцательную аритмию – фибрилляцию предсердий – сопровождает тахикардия, частые сердцебиения 150-180 ударов в минуту. Не хватает воздуха, головокружение, тошнит или рвет, потеря сознания.
В некоторых случаях мерцательную аритмию сопровождает брадикардия, когда пульс падает до 60 ударов в минуту или ниже, до 30 ударов в минуту. Опасность здоровью усугубляет неритмичность сердцебиений. Для нормализации частоты сокращений сердечной мышцы применяют кардиостимулятор.
Причины
- Повышенное артериальное давление, порок сердца или клапанов, сердечная недостаточность.
- Гормональные расстройства, заболевания щитовидной железы (узловой зоб, тиреоидит Хасимото), избыточная или пониженная функция. Заболевание – признак атеросклеротического кардиосклероза или тиреотоксикоза.
- Лечение мерцательной аритмии сердца связано с легочными заболеваниями: бронхитом, бронхиальной астмой, хронической пневмонией, туберкулезом.
- Мерцательная форма развивается в случае сахарного диабета, который осложнен ожирением, повышенным артериальным давлением.
- Нарушение ритма сердцебиений провоцируют стресс, ношение тесной одежды, медикаментозные средства.
- Приступ, так называемую аритмию праздничных дней, провоцирует прием алкоголя.
- Мерцательную аритмию развивает самостоятельное, без назначения врача, лечение мочегонными препаратами с целью быстро похудеть.
Приступ аритмии связан с сильным переутомлением, нервной перегрузкой, преобладанием эмоций.
Тахикардию и мерцательную разновидность аритмии сердца провоцирует употребление газированных напитков, пива. Раздутый кишечник приподнимает диафрагму, она механически раздражает сердечную мышцу, учащает сердцебиения.
Лечение
Опасность представляет повышение риска закупорки сосуда тромбом в циркулирующей крови.
При нарушении сердечного ритма левое предсердие вибрирует, как миксер, провоцирует образование кровяных сгустков. Попав в головной мозг, они становятся причиной инсульта.
Заболевание снижает сократительную способность сердечной мышцы, возможен летальный исход.
Для лечения мерцательной аритмии сердца и разжижения крови врач назначает Аспирин кардио, другие препараты, которые применяют в случае заболеваний желудка и кишечника.
Для снятия приступа, лечения сердечной аритмии применяют антиаритмики, их также назначает врач.
Самостоятельное лечение мерцательной аритмии может вызвать серьезные последствия.
Впрочем, бета-блокаторы тоже с побочным действием – повышенная утомляемость, онемение рук и ног, повышение веса, нарушение дыхания, бессонница, депрессия, особенно при диабете (признаки низкого уровня сахара в крови).
Для нормализации эмоционального состояния и предупреждения возможного приступа в течение дня полезны настойки пустырника, боярышника, валерианы.
Причины аритмии
Основной причиной нарушения ритма сердцебиения являются
кардиологические нарушения, при которых наблюдается изменение структуры сердца,
например, гипотрофия, ишемия, деструкция и другие. Поэтому аритмия зачастую
становится следствием возникновения других заболеваний:
- ИБС;
- кардиальная миопатия;
- воспалительных процессов;
- пролапс митрального клапана;
- врожденных и приобретенных пороков сердца.
Некоторые лекарства также способны приводить к нарушениям
ритма сокращения сердца разной степени выраженности. Подобным действием
отличаются:
- сердечные гликозиды;
- мочегонные препараты;
- симпатомиметики и др.
Иногда к аритмии приводит дефицит или избыток определенных
веществ в организме, в частности калия, магния. Никотин, алкоголь и
наркотические вещества также оказывают весьма пагубное воздействие на состояние
сосудов и сердца, поэтому при наличии пристрастия к ним аритмия, как и другие
кардиологические патологии, возникают значительно чаще.
Сегодня аритмия диагностируется и у взрослых, и у детей,
причем с каждым годом все чаще. Главным образом, увеличение частоты случаев
возникновения заболевания кроется в изменении условий современной жизни и
нарастании количества и выраженности факторов риска, одновременно
воздействующих на человека.
Способствуют нарушению сердечного ритма:
- Наследственная предрасположенность – наличие врожденных аномалий развития является весомым фактором, значительно повышающим риск развития аритмии, а некоторые виды, к примеру, синдром Вольфа-Паркинсона-Уайта, наследуются детьми от родителей.
- Заболевания щитовидной железы – вырабатываемые щитовидной железой гормоны оказывают непосредственное влияние на скорость протекания обменных процессов в организме. Они могут как замедлять, так и ускорять их, что становится причиной повышения или сокращения ЧСС.
- Гипертония – увеличение артериального давления провоцирует развитие ИБС, при которой отмирает часть клеток миокарда. Это соответственно может вызывать развитие аритмии.
- Гипогликемия – снижение уровня сахара (глюкозы) в крови приводит к расстройству сердечной деятельности.
- Ожирение – является одним из важных факторов развития артериальной гипертензии, наличие которой приводит к аритмии. Кроме того, наличие лишнего веса провоцирует увеличение нагрузки на сердце, что еще более усугубляет ситуацию.
- Повышение уровня холестерина и атеросклероз – отрицательно сказывается на состоянии кровеносных сосудов, сужает их просвет и провоцирует развитие гипертонии, ИБС и, как следствие аритмии.
- Железодефицитная анемия – дефицит железа становится причиной того, что многие клетки человеческого тела испытывают нехватку кислорода. Это со временем может приводить к нарушениям сердечного ритма.
- Нарушения гормонального фона – чаще всего аритмия становится следствием климактерических изменений.
- Остеохондроз – изменение высоты межпозвоночных дисков может приводить к ущемлению нервных волокон. В результате передача импульсов по ним ухудшается, что приводит к нарушениям иннервации сердца и аритмии.
Тем не менее не всегда изменение ЧСС является признаком
патологии. Существуют физиологические факторы, способствующие кратковременному
увеличению или уменьшению частоты сердечных сокращений. Это:
- Кратковременные или длительные стрессовые
ситуации. Переживания провоцируют выброс в кровь катехоламинов и кортизола, что
приводит к активизации всех система организма и его перегрузке. Поэтому
подобное не может не отразиться на качестве работы сердца. У здорового человека
наблюдается увеличение частоты сердечных сокращений (тахикардия), что бесследно
проходит спустя несколько минут после окончания действия отрицательно влияющего
фактора. Но при наличии других кардиологических заболеваний этого бывает
достаточно для развития инфаркта миокарда или инсульта. - Неадекватно большая физическая нагрузка для
конкретного человека. При выполнении слишком тяжелой физической работы, к
которой организм не готов, наблюдается повышенная стимуляция структур сердца,
что приводит сначала к ускорению его работы, а затем замедлению. У физически
неподготовленных людей подобное может привести к кардиогенному шоку. - Интоксикация. Употребление алкоголя,
психостимулирующих веществ, солей тяжелых металлов, передозировка определенными
кардиологическими препаратами отрицательно влияет на состояние сосудов и сердечный
ритм. - Дефицит или избыток жидкости в организме.
Изменение реологических свойств крови может приводить к нарушениям сердечного
ритма разной степени выраженности.
Что такое желудочковая экстрасистолия
Явление желудочковой экстрасистолии (ЖЭС) – это внеочередные одиночные сокращения миокарда, возникающие под воздействием преждевременных электрических импульсов, которые исходят из стенки камер правого или левого желудочка, а также нервных волокон проводящей системы сердца (пучка Гиса, волокон Пуркинье). Как правило, экстрасистолы, которые возникают при ЖЭС, негативно влияют только на желудочковый ритм, не нарушая при этом работу верхних отделов сердца.
Классификация
Стандартная классификация по Лауну создана на основании результатов суточного наблюдения ЭКГ по Холтеру. В ней выделяют 6 классов желудочковой экстрасистолии:
- 0 класс. На ЭКГ частая желудочковая экстрасистолия отсутствует, у пациента не наблюдается каких-либо изменений работы сердца или морфологических изменений.
- 1 класс. На протяжении одного часа наблюдения зарегистрировано менее 25-30 одиночных мономорфный (монотопных, одинаковых) желудочковых патологических сокращений.
- 2 класс. В течение часа исследования зафиксировано более 30 одиночных мономорфных или 10-15 парных экстрасистол.
- 3 класс. В течение первых 15 минут регистрируется не менее 10 парных, полиморфных (политопных, разнотипных) экстрасистол. Нередко этот класс сочетается с мерцательной аритмией.
- 4а класс. На протяжении часа зафиксированы мономорфные парные желудочковые экстрасистолы;
- 4б класс. В течение всего времени исследования регистрируются полиморфные парные желудочковые внеочередные сокращений.
- 5 класс. Зафиксированы групповые или залповые (по 3-5 подряд на протяжении 20-30 минут) полиморфные сокращения.
Частая желудочковая экстрасистолия 1 класса никак не проявляется симптоматически, не сопровождается серьезными патологическими изменениями гемодинамики, поэтому ее считают вариантом физиологической (функциональной) нормы. Внеочередные сокращения 2-5 классов сочетаются с высоким риском развития мерцательной аритмии, внезапной остановки сердца и смерти. Согласно клинической классификации аритмий желудочков (по Майербургу) выделяют:
- Экстрасистолии доброкачественного, функционального течения. Характеризуются отсутствием ярких клинических симптомов органической патологии миокарда и каких-либо объективных признаков левожелудочковой дисфункции. Функция вентрикулярного узла сохранена и риск остановки сердца минимален.
- Аритмии желудочков потенциально злокачественного течения. Характеризуются наличием внеочередных сокращений на фоне морфологических поражений сердечной мышцы, уменьшения сердечного выброса на 20-30%. Сопровождаются высоким риском внезапной остановки сердца, характерна градация к злокачественному течению.
- Аритмии злокачественного течения. Характеризуются наличием желудочковых внеочередных сокращений на фоне тяжелых органических поражений миокарда, сопровождаются максимальным риском внезапной остановки сердца.
Классификация
Самым частым нарушением является мерцательная аритмия, от которой страдает около 5% тех, кому за 60 лет. Характеризуется не полноценной работой предсердий, а лишь беспорядочными их подергиваниями. Сокращения желудочков при этом более частые и хаотичные. При этом причины нарушения ритма сердца: ишемия, тиреотоксикоз, злоупотребление алкоголем и др. Неполноценная работа предсердий провоцирует застойные явления, формирование тромбов, которые могут, оторвавшись, оказаться в сосудах головного мозга и привести к инсульту.
Прием препаратов, разжижающих кровь, помогает уредить пульс, после чего с ритмом 60—75 ударов в минуту человек спокойно живет. При маленьких дозировках такие лекарства не работают, при превышении вызывают кровотечение и инсульт. Поэтому их прием надо согласовать с врачом и параллельно проверять показатели свертываемости крови по специальному анализу МНО. Он выполняется 1 раз в 1—2 месяца по схеме, подобранной врачом для каждого конкретной ситуации.
В случае приступообразного характера мерцательной аритмии пульс восстанавливается самостоятельно. Происходит это за несколько часов. Если эффект отсутствует, надо как можно быстрее вызывать скорую медицинскую помощь, чтобы у врачей было время для исправления ситуации в сторону улучшения.
Тахикардия
Состояние, когда пульс в покое превышает 90 уд./мин. Провокаторами могут быть:
- неврозы;
- анемия;
- дисфункция щитовидной железы;
- сердечная недостаточность;
- миокардиты;
- повышенная температура тела.
В аритмологии различают несколько форм тахикардии:
- Фибрилляция желудочков с мгновенной потерей сознания и возможным летальным исходом.
- Наджелудочковая, достаточно безопасная разновидность, которая часто не напоминает о себе годами.
Только специалист может поставить точный диагноз, оценить риски, после тщательного обследования подобрать оптимальные для данной ситуации методы лечения.
Брадикардия
Урежения частоты сердечных сокращений до 60 ударов в минуту. Возникают, если имеют место:
- прием некоторых медпрепаратов;
- вирусные инфекции;
- снижение активности щитовидной железы;
- повышенное внутричерепное давление;
- слабость синусового узла, как возрастное изменение миокарда, характерное для людей старше 60 лет;
- инфаркт;
- нейроциркуляторная дистония.
Состояние сопровождается головокружениями, потерей сознания, слабостью.
Пациенту с таким диагнозом показан электрокардиостимулятор или искусственный водитель ритма. Место его имплантации — левая подключичная область. Устройство вырабатывает импульс, который стимулирует сократительную активность миокарда. Работает на протяжении 7—8 лет, пока не разрядится батарея питания.
Эстрасистолия
Внеочередные сокращения сердца. Наблюдаются при ишемии, поражении сердечных клапанов, заболеваниях миокарда. Встречаются у детей и подростков. У здоровых взрослых связаны с большими дозами кофе, крепкого чая, алкоголя, эмоциональными перегрузками. При отказе от провоцирующих факторов неприятные ощущения в области сердца исчезают. При эстрасистолии органического происхождения возможны серьезные патологии, затрагивающие эндокринную систему, а также гипертония, сердечная недостаточность, миокардиты, ревматические пороки сердца, инфаркт миокарда, ишемия. Эстрасистолы аритмологами рассматриваются как предвестники тяжелых состояний, приводящих к внезапной смерти, среди которых фибрилляция и трепетание желудочков, учащение пульса пароксизмального вида.
Диагностика аритмии
Диагностика аритмии позволяет детально изучить состояние пациента, определить вид аритмии и назначить наиболее эффективные способы лечения. Для того чтобы понять, как лечить аритмию сердца, доктор должен полностью обследовать пациента. Для этого используются следующие методы диагностики:
- сначала проводят общий осмотр пациента, он рассказывает о приступах и симптоматике;
- проводится электрокардиография сердца;
- ЭКГ при физических нагрузках;
- мониторинг ЭКГ в течение суток;
- назначается УЗИ сердца;
- биохимический анализ крови, мочи;
- иногда при аритмиях сердца назначается проведение гормональных анализов.
После этого доктор видит общую картину и может начать лечение аритмии. Начальная задача – устранить неприятные ощущения, потом укрепить сосудистую систему.
Дополнительная диагностика
Иногда причины возникновения аритмии кроются совсем в другом. ЭКГ может показать хорошие результаты, но проблемы все равно присутствуют. В таком случае назначаются дополнительные приемы диагностики аритмии для установления диагноза, если нет противопоказаний к их применению. К ним относятся:
- УЗИ почек;
- рентгенография;
- МРТ головного мозга;
- эхокардиография.
Так специалист сможет понять, по какой причине ЭКГ хорошее, а проблемы в сердечной системе все же есть.
Особенности лечения
При наличии тяжелого течения аритмии используются антиаритмическая терапия. Их прием возможен только с согласия лечащего врача, поскольку в противном случае могут возникнуть нежелательные последствия.
Группы антиаритмических средств, используемых при аритмии:
- Препараты, оказывающие влияние на проводящую систему сердца. К этой группе относятся сердечные гликозиды, бета-адреноблокаторы. За счет подобного действия замедляется сердечный ритм, поэтому их чаще используют при тахикардии и мерцательной аритмии.
- Прямые антиаритмические средства — влияют на проницаемость ионных каналов, что в свою очередь уменьшает частоту сердечных сокращений. В списке препаратов из этой группы находится амиодарон, аллапенин, ритмонорм и другие.
Общие рекомендации включают следующее:
- При склонности к образованию тромбов стараются лечить тромболитическими препаратами, включая кардиологический аспирин, клопидогрель и другие подобные лекарства, назначаемые врачом. Также включение в питание семени льна, чеснока, сельдерея, петрушки способствует разжижению крови.
- Сердечную мышцу способны укрепить милдронат, рибоксин, АТФ. Врачом могут назначаться и другие препараты, широко используемые в кардиологической практике. В том числе полезно употреблять семя, орехи, сухофрукты, рыбу.
- Если аритмия является осложнением другого заболевания, в первую очередь проводится его лечение, тем самым позволяя без использования кардиологических препаратов устранить приступы аритмии.
Длительное лечение аритмии предполагает тщательное выполнение врачебных рекомендаций, тем самым снижая вероятность появления повторных приступов. В сложных случаях, когда консервативными средствами невозможно достичь желаемого эффекта, прибегают к имплантации электрокардиостимулятора или радиочастотной катетерной абляции.
Классификация
Этиологическая, патогенетическая, симптоматическая и прогностическая неоднородность аритмий вызывает дискуссии по поводу их единой классификации. По анатомическому принципу аритмии подразделяются на предсердные, желудочковые, синусовые и атриовентрикулярные. С учетом частоты и ритмичности сердечных сокращений предложено выделять три группы нарушений ритма: брадикардии, тахикардии и аритмии.
Наиболее полной является классификация, основанная на электрофизиологических параметрах нарушения ритма, согласно которой выделяют аритмии:
Вызванные нарушением образования электрического импульса
В эту группу аритмий входят номотопные и гетеротопные (эктопические) нарушения ритма.
Номотопные аритмии обусловлены нарушением функции автоматизма синусового узла и включают синусовые тахикардию, брадикардию и аритмию.
Отдельно в этой группе выделяют синдром слабости синусового узла (СССУ).
Гетеротопные аритмии характеризуются формированием пассивных и активных эктопических комплексов возбуждения миокарда, располагающихся вне синусового узла.
При пассивных гетеротопных аритмиях возникновение эктопического импульса обусловлено замедлением или нарушением проведения основного импульса. К пассивным эктопическим комплексам и ритмам относятся предсердные, желудочковые, нарушения атриовентрикуоярного соединения, миграция суправентрикулярного водителя ритма, выскакивающие сокращения.
При активных гетеротопиях возникающий эктопический импульс возбуждает миокард раньше импульса, образующегося в основном водителе ритма, и эктопические сокращения «перебивают» синусовый ритм сердца. Активные комплексы и ритмы включают: экстрасистолию (предсердную, желудочковую, исходящую из атриовентрикулярного соединения), пароксизмальную и непароксизмальную тахикардию (исходящую из атриовентрикулярного соединения, предсердную и желудочковую формы), трепетание и мерцание (фибрилляцию) предсердий и желудочков.
Аритмии, вызванные нарушением функции внутрисердечной проводимости
Данная группа аритмий возникает в результате снижения или прекращения распространения импульса по проводящей системе. Нарушения проводимости включают: синоатриальную, внутрипредсердную, атриовентрикулярную (I, II и III степени) блокады, синдромы преждевременного возбуждения желудочков, внутрижелудочковые блокады ножек пучка Гиса (одно-, двух- и трехпучковые).
Комбинированные аритмии
К аритмиям, сочетающим нарушения проводимости и ритма, относятся эктопические ритмы с блокадой выхода, парасистолия, атриовентрикулярные диссоциации.
Более простая классификация используется врачами для назначения грамотной терапии. Виды нарушения работы сердца такие:
- Синусовая тахикардия. Избыточная стимуляция естественного водителя ритма, Рост ЧСС от 100 ударов в минуту.
- Пароксизмальная форма. Увеличение ЧСС до 250 и более.
- Фибрилляция предсердий, желудочков. Развитие аномальной электрической активности в камерах органа.
- Экстрасистолия. Появление лишних сокращений между ударами, когда должны быть моменты отдыха. Единичные, это вариант нормы, парные, групповые — несут опасность для жизни.
- Блокада атриовентрикулярного узла, ножек пучка Гиса. Одним словом — проводящей системы сердца. Заканчивается летально в отсутствии лечения.