Неврит глазного нерва
Содержание:
- Причины
- Характеристика анатомического строения
- Клиническая картина и симптомы
- Лечение
- Особенности ретробульбарного неврита
- Неврит зрительного нерва: причины, симптомы, диагностика, лечение. Доставка контактных линз и очков по Москве и России
- Прогнозы
- Видео
- Классификация
- Причины воспаления зрительного нерва
- Лечение
Причины
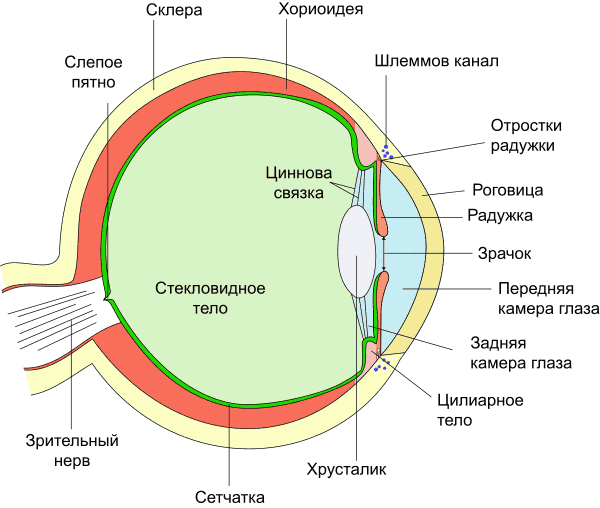
схема строения глаза
К условиям, вызывающим возникновение неврита, возможно причислить разнообразные воспалительные и инфекционные движения:
- воспаление роговицы глаза и сетчатки глаза;
- радужной оболочки и цилиарного тела;
- гнойный воспалительный процесс, поражающий все ткани глазного яблока;
- форма заднего увеита;
- при комплексном заболевании, возникающее вследствие снижения качества или количества слезной жидкости;
- появляется по причине воспаления мягких оболочек вокруг головного и также спинного мозга, при поражении бактериями и вирусами;
- при воспаление головного мозга. Для лечения рака века глаза используют лучевую терапию;
- при серозном воспалении паутинной оболочки головного или спинного мозга;
- при разрушении зубов (кариес) и воспалительном заболевание тканей пародонта;
- при одном из видов синусита, который характеризуется воспалительным процессом верхнечелюстной пазухи. Что делать, если разные зрачки по размеру у грудничка можно прочитать здесь;
- воспалительный процесс слизистой оболочки и также лимфоидной ткани глотки;
- туберкулезе;
- алкоголизме;
- при нарушениях метаболизма глюкозы.
О лечении дистрофии сетчатки глаза можно прочитать тут.
Характеристика анатомического строения
Nervus opticus относится к особо чувствительным черепным нервам, который несколько отличается от остальных по строению и функционированию. По сути это белое вещество мозга, которое располагается в нетипичном месте. Начинаясь на определенных уровнях нервных клеток сетчатки, отростки собираются в специальном диске, после чего направляются к склере и, окруженные оболочечными структурами мозга, формируют нервный ствол. Каждое волокно имеет отдельную миелиновую оболочку.
В дальнейшем зрительный нерв, проходя через сухожильное кольцо, ложится в canalis opticus, откуда направляется к черепу.
Окончание зрительного нерва – в подкорковых центрах зрения, функциями которых являются соответствующая первоначальная обработка зрительной информации и реакция на нее в виде зрачковых рефлексов.
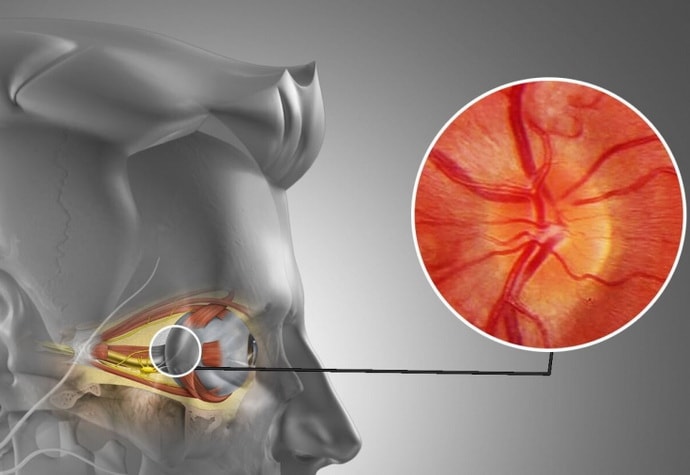
Дальнейшая судьба полученных сигналов – это центральный зрительный путь, который имеет свое окончание в зрительной зоне головного мозга.
Клиническая картина и симптомы
Так как интрабульбарный и ретробульбарный невриты имеют отличия в клинической картине, рассмотрим их отдельно.
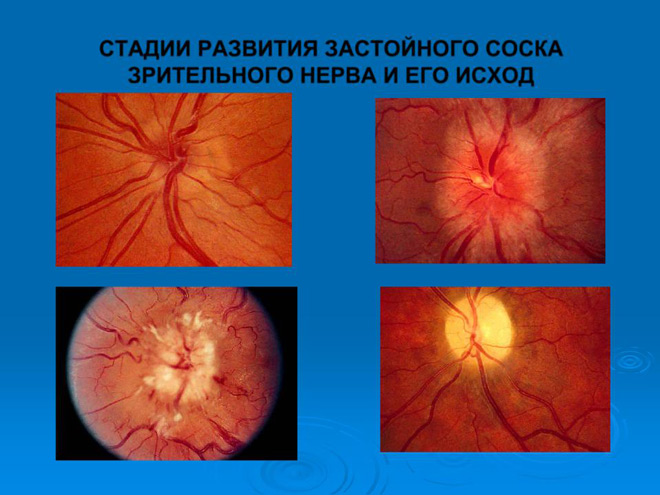
Интрабульбарный неврит
Инфекция или токсины проникают через стекловидное тело и вокругсосудистые пространства в зрительный нерв. У пациента нарушаются механизмы световой адаптации, распознавание контрастов.
Диск зрительного нерва не имеет четких контуров, он гиперемирован, отечный, на нем или его околодисковой области отмечаются кровоизлияния.
Иногда нервные волокна распадаются. Такие проявления болезни наблюдаются еще 3–5 недель, а затем происходит улучшение.
Интрабульбарное воспаление может поражать зрительный нерв как полностью, так и его отдельную часть. На частичное поражение указывает появление в поле зрения пациента слепых участков — клиновидных округлых и аркоподобных скотом.
Они бывают центральными и парацентральными. При тотальном воспалении есть вероятность наступления слепоты.
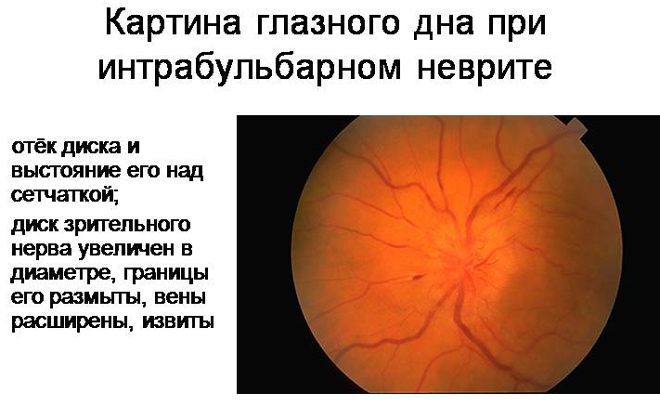
Ретробульбарный неврит
Заметные пациенту и офтальмологу при осмотре изменения появляются не раньше 3 недель. У пациента отмечается нарушение цветового ощущения и расстройства фотопических реакций зрачка, что выражается как задержка сужения зрачка на свет.
Ретробульбарное воспаление имеет еще одну классификацию. Это заболевание может быть таких форм:
- Аксиальным — повреждается центр зрительного нерва.
- Трансверзальным — воспаление начинается на периферии, а потом поражает все ткани.
- Периферическим — поражается оболочка зрительного нерва, а затем и все его ткани.
Среди трех вышеперечисленных форм наиболее сложной является трансверзальная, так как ее прогрессирование чревато наступлением у пациента слепоты, иногда необратимой.
Как и любое другое заболевание, ретробульбарное воспаление может протекать остро, а может иметь хроническое течение.
При остром течении симптомы проявляются быстро, а снижение зрения происходит за первые 2–3 дня. Но лечение острого неврита несложное, а вероятность наступления ремиссии выше, чем при хронической форме, при которой происходит постепенное ухудшение зрительных функций.
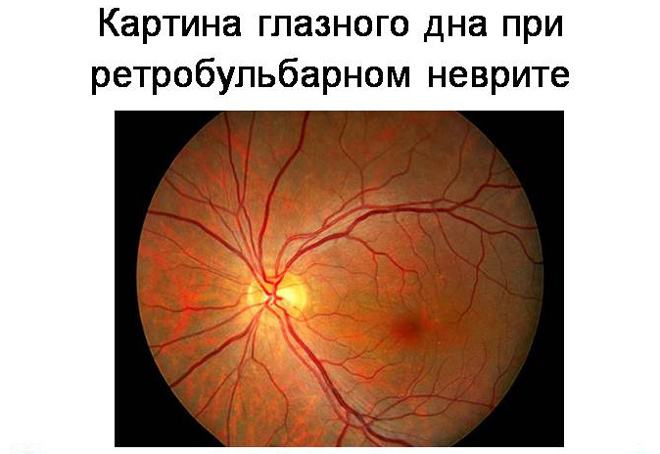
Лечение хронической формы длительное, иногда после успешной терапии случаются рецидивы.
Таким образом, основные симптомы проявления болезни:
- Снижение зрительной функции;
- Слепые участки в полях зрения — скотомы;
- Боли в глазах;
- Нарушение цветоощущения;
- Снижение световой адаптации;
- Визуальные феномены;
- Ощущение полупрозрачной завесы перед глазами;
- Чрезмерная чувствительность глаза к свету.
У пациента помимо всех вышеперечисленных симптомов могут наблюдаться и другие реакции организма, такие как головные боли, общее недомогание, слабость.

Лечение

При выявлении неврита зрительного нерва пациент срочно госпитализируется. До установления полной клинической картины больному назначаются препараты, останавливающие процесс разрушения нервных клеток и восстанавливающие те из них, которые ещё можно спасти. Таким образом лечение включает в себя такие этапы:
- Назначение антибиотиков комплексного действия. Сначала их вводят с помощью капельницы, потом в виде внутримышечных инъекций. Затем больному дают антибиотики как таблетки.
- Выписывают витамин В.
- После выявления причины болезни выбирают ту схему лечения, которая направлена на их устранение.
- Назначаются мочегонные средства. Благодаря им отёк спадает быстрее.
- Выписываются противоаллергические препараты, способствующие снятию симптомов заболевания.
В лечении неврита зрительного нерва широко используются кортикостероиды, обладающие мощным противовоспалительным эффектом. Обычно используют преднизолон или дексаметазон. Эти лекарственные средства могут применяться как местно (в виде глазных капель), так и системно (в виде инъекций или таблеток).
Заболевание, к огромному сожалению, лечится не всегда успешно. Погибшие нервные волокна восстановить невозможно. Поэтому остаточные явления могут снизить качество зрения пациента. В тяжелых случаях может произойти полная или частичная атрофия нерва. Но хотелось бы повторить – чем раньше будет начата терапия неврита зрительного нерва, тем выше шансы на сохранение зрительной функции на достаточно высоком уровне.
| Группа препарата | Зачем назначают? | Как применяют? |
| Глюкокортикостероиды | Используются для уменьшения воспалительных реакций: отека нерва/зрительного диска и повреждающих процессов | Если у пациента ретробульбарный неврит, возможно местное введение гормонов – с помощью специального шприца в клетчатку позади глаза. При интрабульбарной форме, преимущественно используются глюкокортикостероиды общего действия. Назначают: Дексаметазон, Гидрокортизон, Метилпреднизоло. |
| Дезинтоксикационные препараты | Используются для уменьшения воспалительных реакций: отека нерва/зрительного диска и повреждающих процессов | Применяются в виде внутривенных вливаний (капельниц). Назначают: Гемодез, Реополиглюкин. |
| Витамины | Улучшают обмен веществ в нервной ткани. Незначительно стимулируют передачу нервных импульсов | В стационаре применяются, как правило, в виде внутримышечных уколов. На амбулаторном этапе можно использовать таблетированные формы. Препараты: РР (никотиновая кислота), В1(тиамин), В6 (пиридоксин), нейробион – комбинированный препарат. |
| Лекарства, улучшающие микрциркуляцию | Улучшают питание нервной ткани | Используются, преимущественно, после острого периода болезни при выраженном снижении зрительных функций. Из препаратов: Трентал, Ницерголин, Актовегин |
Особенности ретробульбарного неврита
Интрабульбарный неврит (папиллит) — расстройство зрительного нерва от сетчатой оболочки до решетчатой пластины глазной склеры (головки рассматриваемого нерва). Врач детально может отследить течение болезни, так как эта часть диска нерва наиболее доступна при офтальмоскопии. Все нарушения фиксируются, а по результатам обследования назначается лечение.
Поражение зрительного нерва в таких случаях происходит, как уже отмечалось, из-за попадания в организм бактериальной инфекции. Нередко причинами изменений диска нерва бывают возбудители малярии, оспы, тифа, дифтерии, сифилиса, гонококковых поражений, бруцеллеза.
Таким образом, воспалительный процесс при интрабульбарном неврите всегда вторичный. При возникновении болезни консультация терапевта обязательна.
Предлагаем ознакомиться Проблема с однодневными линзами
Как правило, начало болезни всегда острое. Возможно частичное и полное заболевание нерва. Если такое поражение наблюдается по всей длине нерва, то зрение падает практически до сотых долей. Нередки появления в зрительном поле скотом (в виде овала, арки, круга). При осмотре цвет глазных оболочек и нервов почти всегда несколько измененный.
При этом наступает его дегенерация, после чего следует и тотальная слепота. Болезнь таит в себе большую опасность, так что лечить ее надо очень тщательно.
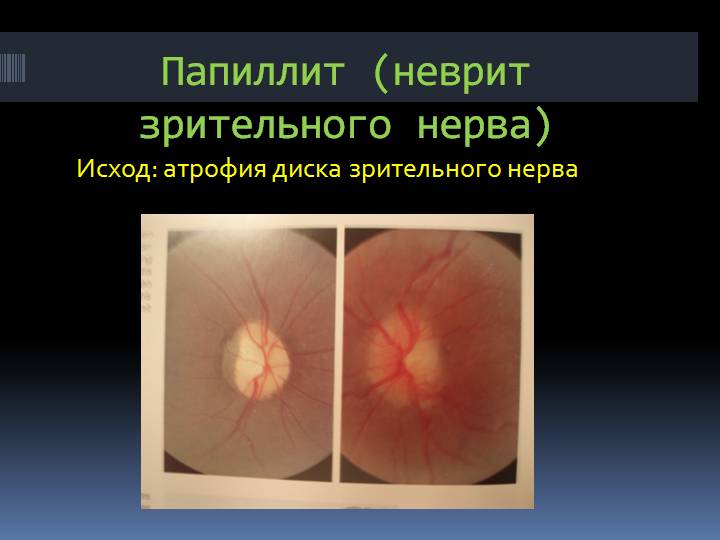
Папиллит
Эта болезнь характеризуется наличием воспалительного процесса от яблока и до хиазмы. Причины болезни те же, что и при ретробульбарном неврите. Однако в последнее время такая патология встречается как следствие демиелинизирующих изменений в ЦНС.
Существует несколько форм такого заболевания:
- Периферическая форма. Если развивается такой неврит зрительного нерва, симптомы его проявляются в виде болей в глазу. Боковые границы зрения незначительно сужаются.
- Аксиальная разновидность бывает достаточно часто. Центральное зрение падает довольно резко. Формируются центральные скотомы.
- Самой тяжелой является трансверсальная форма заболевания. Проявляется резким снижением зрения, вплоть до слепоты. Это объясняется тем, что воспалительные явления затрагивают всю ткань. Функции глаза при этом значительно нарушаются.
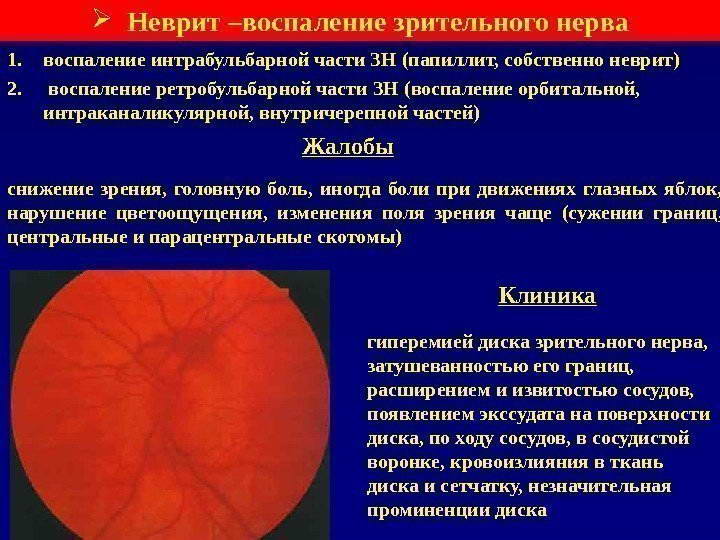
Клиническая картина заболевания
Указанное заболевание требует госпитализации. До того как будет обнаружена причина поражений глаза, терапевтические меры направляются в основном на то, чтобы снизить интенсивность инфекционных процессов и воспалительных явлений. Проводится дегидратация, десенсибилизация, коррекция иммунитета.
Лечение неврита зрительного нерва зависит от причины, вызвавшей его. На практике установить точную причину патологии можно быстро не всегда. Любые болезни зрительного нерва требуют тщательной и внимательной терапии.
В качестве терапии подходят следующие средства и способы:
- Прием антибиотиков преимущественно пенициллинового ряда. Стрептомициновые антибиотики применять нежелательно.
- Сульфаниламиды.
- Противогистаминные препараты.
- Проводится местная гормональная терапия (в запущенных случаях она должна быть общей).
- Антивирусное лечение проводится, если заболевания зрительного нерва связаны с проникновением в организм вирусов. Применяются такие препараты, как «Ацикловир», «Ганцикловир», «Полудан», «Пирогенал» и другие.
- Показана и симптоматическая терапия — например, прием глюкозы, «Реополиглюкина». Полезны и витаминные комплексы, в состав которых входят витамины С и группы В.
- На поздних стадиях назначаются спазмолитические препараты («Трентал», «Серминон», «Ксантинол» и другие).

По каким признакам можно определить неврит зрительного нерва
Неотложное лечение включает в себя:
- прием 30%-ого раствора этилового алкоголя (около 100 мл) с повторением каждые 2 часа введения половины дозы;
- промывание желудка бикарбонатом натрия;
- другие меры, связанные с лечение острого отравления.
Профилактика заболевания включает в себя:
- отказ от употребления алкогольных напитков;
- отказ от курения;
- прохождение профилактических медицинских осмотров у офтальмолога;
- своевременное лечение вирусных и бактериальных инфекций.

Другие болезни зрительного нерваРазные разновидности неврита зрительного нерва отрицательно сказываются на состоянии глаз. Хотя прогноз такой болезни в общем благоприятный, все же существует опасность развития дистрофических изменений глаза и утраты зрения.
Чтобы такого не произошло, необходимо внимательно относиться при неврите зрительного нерва к лечению, всегда выполнять требования офтальмологов по профилактике — все это поможет сохранить зрение.
Предлагаем ознакомиться Виды глаукомы — какие симптомы и методы лечения
Неврит зрительного нерва: причины, симптомы, диагностика, лечение. Доставка контактных линз и очков по Москве и России
Невритом зрительного нерва называют острый воспалительный процесс, поражающий оптический (зрительный) нерв. Данная патология чаще наблюдается у людей среднего возраста в возрасте от 20 до 50 лет.
Отмечены отдельные случаи проявления болезни в детском и старческом возрасте. Воспалительный процесс поражает диск зрительного нерва и сами нервные волокна и обычно затрагивает одну сторону.
Что происходит при неврите зрительного нерва?
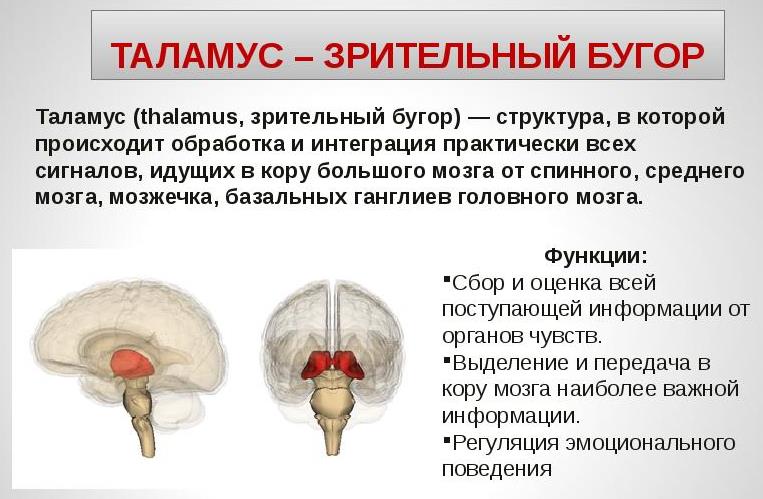
Зрительный нерв покрыт миелиновой оболочкой, главной функцией которой является передача нервного импульса от сетчатки к зрительным буграм головного мозга.
При воспалении миелиновая оболочка постепенно разрушается и заменяется рубцовой тканью. Это явление называется демиелинизацией и оно приводит к постепенному ухудшению зрения вплоть до развития стойкой необратимой слепоты.
Причины неврита зрительного нерва
Причины развития неврита зрительного нерва весьма разнообразны. Неврологические болезни являются частым спутниками демиелинизации. Поэтому для постановки правильного диагноза требуется полноценное обследование пациента.
Поражение зрительного нерва нередко наблюдается на фоне некоторых острых и хронических инфекций, таких как например бруцеллез, грипп, малярия, туберкулез и др.
При менингите и энцефалите – серьезных воспалительных заболеваниях головного мозга и его оболочек – патологический процесс может распространиться и поразить волокна зрительного нерва, став тем самым причиной неврита.
К развитию данного заболевания также могут привести интоксикации, например отравление метиловым спиртом, тонзиллиты, синуситы, черепно-мозговые травмы.
Но наиболее частой его причиной являются глазные болезни – воспалительные процессы во внутренних оболочках глазниц и глаза.
Симптомы неврита зрительного нерва
Симптоматика неврита зрительного нерва во многом определяется степенью активности воспалительного процесса. Но самым главным симптомом заболевания является прогрессирующее снижение зрительной функции.
Чем активнее воспаление, тем быстрее ухудшается зрение и тем хуже прогноз заболевания. Больные предъявляют жалобы на понижение остроты и уменьшение полей зрения.
Характерным симптомом неврита зрительного нерва является нарушение цветовосприятия сначала в отношении красного, а затем и в отношении других цветов. Другим признаком болезни служит синдром «горячей ванны», при котором симптомы болезни нарастают по мере повышения окружающей температуры или температуры тела.
Диагностика неврита зрительного нерва
Диагностируется заболевание довольно точно и легко при офтальмологическом осмотре пациента. В соответствии с основными симптомами заболевания визуально определяются мелкие очаги кровоизлияния в тканях диска или сетчатки.
Характерным признаком при наличии соответствующей симптоматики является отсутствие изменений в глазном дне, определяемое путем флюоресцентной ангиографии. Обязательно проводят исследование реакции зрачков на световое раздражение.
При этом больной глаз не реагирует на свет или его реакция выражена в ослабленной форме, а в здоровом глазу она сохраняется. При необходимости проводятся дополнительные исследования.
Методы лечения
Необходимо помнить, что как и любое заболевание, неврит зрительного нерва легче вылечить при ранней диагностике и соответственно раннем начале терапии.
Прежде всего, необходима госпитализация больного. Изначально принимаются меры по ликвидации инфицирования и купированию воспалительного процесса. Кроме этого обязательно используются препараты, нормализующие метаболические процессы, проводится корректировка иммунной системы. При бактериальной этиологии заболевания назначают антибиотики.
В лечении неврита зрительного нерва широко используются кортикостероиды, обладающие мощным противовоспалительным эффектом. Обычно используют преднизолон или дексаметазон. Эти лекарственные средства могут применяться как местно (в виде глазных капель), так и системно (в виде инъекций или таблеток).
Заболевание, к огромному сожалению, лечится не всегда успешно. Погибшие нервные волокна восстановить невозможно. Поэтому остаточные явления могут снизить качество зрения пациента.
В тяжелых случаях может произойти полная или частичная атрофия нерва.
Но хотелось бы повторить – чем раньше будет начата терапия неврита зрительного нерва, тем выше шансы на сохранение зрительной функции на достаточно высоком уровне.
Коллектив врачей Ochkov.Net
Прогнозы
Офтальмологи отмечают: зачастую прогнозы вполне благоприятные
Самое важное – своевременно приступить к лечению. Когда проводится правильная терапия, болезнь не находится в запущенном состоянии, зрение можно восстановить полностью уже за два-три месяца
При этом особое внимание специалисты обращают на следующий фактор риска. Всегда имеется возможность развития рассеянного склероза
Это вероятно в отдаленном будущем, при достижении определенного возраста. Особенно подвержены недугу женщины. Именно поэтому появляется еще один весомый повод на регулярной основе посещать офтальмолога, проходить обследование в профилактических целях.
Также надо помнить о симптомах рассеянного склероза: это запоры и мышечная слабость, нарушение координации движений. Необходимо регулярно приходить на прием к неврологу, а особенно при достижении пожилого возраста.
Видео
При несвоевременной терапии болезней зрения могут развиваться серьезные осложнения. Неврит имеет несколько форм, которые подразделяются согласно офтальмоскопической и этиологической классификациям. Первая базируется на данных, полученных путем исследования глазного дна, а вторая – на причине, вызвавшей нарушение функции зрительного нерва. Выделяют следующие виды неврита: ретробульбарную форму, нейроретинит, папиллит. Каждое из этих воспалений имеет симптомы и лечение, о которых вы узнаете из приведенного ниже видео с ютуба.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Классификация
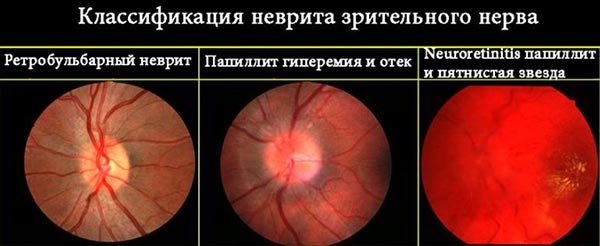
Воспалительный процесс провоцируется иными факторами, связанными с неполадками в работе человеческого организма. Учитывая форму патологии, врачом-офтальмологом назначается лечебная терапия.
В зависимости от причин, вызвавших воспалительный процесс, выделяют следующие формы неврита зрительного нерва:
- Инфекционную (вызванную возникновение инфекции);
- Ишемическую (порождающуюся в процессе перенесенного инсульта);
- Аутоиммунную (нарушение работы иммунной системы);
- Параинфекционную (возникает вследствие заболеваний вирусного характера, либо последствием неправильной вакцинации);
- Демиелинизирующую (резкое поражение диска нерва);
- Токсическую (развивающуюся на фоне сильнейшего отравления опасными веществами).
Специалисты выделяют 2 основные формы заболевания:
- Интрабульбарная: воспаление локализуется в начальном отделе нерва, не выходящего за пределы глазного яблока.
- Ретробульбарная: патология поражает зрительные пути, находящиеся вне глаза.
Интрабульбарный неврит
Интрабульбарный неврит имеет острое начало. Его первые симптомы появляются и набирают интенсивность за 1-2 дня. Чем сильнее поражение нерва, тем ярче проявления патологии.
Основные симптомы нарушения:
- Скотомы. У человека в поле зрения появляются слепые пятна. Чаще всего они локализуют по центру глаза. Так, больной видит пораженным глазом все предметы, кроме тех, что располагаются в определенной зоне, например, прямо перед ним.
- Миопия. Острота зрения падает у каждого 2 пациента, но незначительно, на 0,5-2 диоптрия. По мере прогрессирования неврита зрение может быть утрачено полностью. Иногда патология носит обратимый, а иногда необратимый характер. Все зависит от того, вовремя ли было начато лечение.
- Ухудшение сумеречного зрения. В норме, человек начинает различать предметы в темноте через 40-60 секунд после выключения света. При развивающемся неврите глаз адаптируется не ранее, чем через 3 минуты.
- Ухудшение цветовосприятия. Человек может перестать видеть некоторые цвета. Иногда в поле зрения начинают появляться цветные пятна.
Интрабульбарный неврит продолжается 3-6 недель. За этот период зрение человека либо восстановится, либо человек полностью ослепнет. Чтобы исход болезни был максимально благоприятным, нужно как можно быстрее обращаться к доктору.
Ретробульбарный неврит зрительного нерва
Ретробульбарный неврит делится на три типа воспалительных процессов:
- Аксиальный. Распространяется на аксоны нервов. В центральной зрительной области образуются уплотнения. Качество зрения ухудшается.
- Периферический. Воспаление переходит с оболочек нервов на глубинные слои нервного ствола. В его области образуется жидкость. Зрительное поле сужается, а остальные показатели функциональности глаза могут быть в норме.
- Трансверсальный. Самая тяжёлая форма неврита, при которой зрительный нерв повреждён полностью. Глаза теряют способность выполнять свои функции, в результате чего может наступить окончательная потеря зрения.
При ретробульбарном неврите дефекты диска обнаруживаются через месяц после начала заболевания. В это время может обнаружится и атрофия зрительного нерва различной степени.
Для ретробульбарной формы характерно появление двух главных симптомов:
- полное исчезновение зрения на одном или сразу на обоих глазах;
- выпадение отдельных участков из поля зрения. Человек может видеть боковые участки помещения и не видеть центральную часть. Или, наоборот, видеть все, что впереди, но не охватывать зрением предметы, которые находятся сбоку.
Заболевание протекает в острой и хронической форме. Для первого варианта характерно резкое снижение зрительной функции, появление боли при движении глазами, а также нарушение определенных цветовых оттенков.
При хронической форме отсутствует ярко выраженная клиническая симптоматика. Зрение ухудшается постепенно. Возможно появление слабости, тошноты рвоты, температуры. Неприятные симптомы усиливаются при попадании в стрессовые ситуации или после тяжелого физического труда.
Причины воспаления зрительного нерва
Существует ряд причины, которые способны вызвать данное заболевание. В некоторых случаях болезнь может вызвать не один, а сразу несколько факторов.
К самым распространенным причинам и факторам можно отнести:
-
Бактериальные инфекции. Неврит является вторично приобретенным заболеванием при инфекционном поражении рядом находящихся тканей.
Чаще всего это происходит при синуситах, гайморитах, фронтитах, а так же заболеваниях ушей, мозга и его оболочек (энцефалит, менингит).
- Поражение нервной системы, в частности развитие рассеянного склероза. При рассеянном склерозе организм по ошибке начинает разрушать миелиновый слой, которым покрыты нервные клетки.
- Заболевания вирусной этиологии. Вирус кори, мононуклеоза, ветряной оспы, герпес-вирусы и многие другие вирусные заболевания.
- Патогенные грибки.
- Воспалительные процессы глаза (конъюнктивит, увеит, кератит, иридоциклит).
- Воспаления при специфических заболеваниях. При таких заболеваниях как саркаидоз, сифилис, туберкулез в тканях происходит гранулематозный воспалительный процесс.
- Неврит идиопатической природы. Врач не может определить причину возникновения неврита, даже после его благополучного излечения.
- Химическое или алкогольное отравление.
- Сахарный диабет.
- Интоксикация организма в период приема антибиотиков с ототоксическим действием (стрептомицин, гентамицин и др.).
- Авитаминозы.
Лечение
 Лечение проводится в стационаре после постановки диагноза и выявления причин возникновения неврита. Возможны консультации со стоматологом, отоларингологом, инфекционистом, венерологом.
Лечение проводится в стационаре после постановки диагноза и выявления причин возникновения неврита. Возможны консультации со стоматологом, отоларингологом, инфекционистом, венерологом.
К основные лекарственным группам, которые применяют при лечении относят:
- применение кортикостероидов;
- антибактериальные препараты;
- мочегонные препараты. Назначаются для уменьшеня отеков.
- препараты для улучшения микроциркуляции. Назначаются для более быстрого восстановления нерва;
- антигистаминные препараты. Могут облегчить симптоматику.
Применение кортикостероидов
Основная терапия направлена на прием кортикостероидов. Назначения кортикостероидов уменьшает риск наступления рассеянного склероза в будущем. Прием данной группы лекарственных средств, прекращает разрушение оболочки нервов и помогает ее восстановлению.
Лечение начинается с внутривенного введения гормона в организм, а при улучшении состояния больного переходят на внутримышечное введение или прием таблеток.
Прием кортикостероидов осуществляется по двум схемам: назначение оптимальной дозы или пульс-терапия.
При назначении оптимальной дозы прием гормонов продолжается длительное время. Параллельно с кортикостероидами, необходимо введение препаратов, улучшающих микроциркуляцию и дезинтоксикационных препаратов.
 Пульс-терапия применяется в редких случаях, когда заболевание имеет аутоиммунный характер. Данный вид терапии заключается в введении больших доз кортикостероидов.
Пульс-терапия применяется в редких случаях, когда заболевание имеет аутоиммунный характер. Данный вид терапии заключается в введении больших доз кортикостероидов.
После купирования симптомов и снятия воспаления, пациент переводится на оптимальную дозу.
Схема лечения подбирается врачом в каждом индивидуальном случае, в зависимости от симптоматики, сопутствующих болезней и осложнений.
Дополнительно врач может назначить введение витаминов (никотиновая кислота, тиамин или комбинированные растворы).
Плазмаферез
Если кортикостероидная терапия не дает результатов, и пациент продолжает терять зрение, врач назначает плазмаферез. Это процедура забора крови, ее очистки и введение ее обратоно в кровоток.
Некоторым людям данный вид терапии помог восстановить зрение. Но исследования не подтвердили достаточную эффективность этого метода при неврите глазного нерва.
Иммуноглобулин для внутривенного введения (ИГВВ)
Иммуноглобулин эффективен при аутоиммунных невралгических заболеваниях. То есть, если неврит имеет аутоиммунную этиологию, то применение данного вида терапии будет эффективно.
Антибиотики и противовирусные
 Антибиотики назначаются в случае инфекционной причины возникновения неврита. Применяются антибиотики широкого спектра действия, например:
Антибиотики назначаются в случае инфекционной причины возникновения неврита. Применяются антибиотики широкого спектра действия, например:
- Левомицетин;
- Амоксициллин;
- Ципрофлоксацин;
- Ампициллин и др.
Запрещается использование противомикробных препаратов с ототоксическим действием (гентамицин, стрептомицин, неомицин). Антибиотики не назначаются, если неврит вызвал вирус.
В таких случаях применяются противовирусные препараты:
- Ацикловир;
- Циклоферон;
- Панавир;
- Валацикловир и др.
Терапия при РС
Если при неврите на МРТ обнаружили два и более повреждения мозга, то есть риск быстрого развития рассеянного склероза.
Для предотвращения и задержки развития РС следуют применять бета-интерфероны. Пациентам, у которых в анамнезе рассеянный склероз, также назначается кортикостероидная терапия и витамины.