Полисегментарная пневмония: что это такое, симптомы, лечение, прогноз
Содержание:
- Каковы осложнения?
- Профилактика
- Лечение полисегментарной пневмонии
- Особенности при разной локализации
- Причины и классификация заболевания
- Бронхолегочный синдром
- Диагностика
- Симптоматика заболевания у взрослых и детей
- Левосторонняя разновидность пневмонии
- Как лечить
- Как проникают указанные агенты в организм?
- Лечебный процесс
- Как проявляется сегментарная пневмония?
- Диагностика пневмонии
- Симптомы полисегментарной пневмонии
Каковы осложнения?
В случае тяжелого течения недуга, у пациента могут наблюдаться осложнения в любой из периодов и даже во время лечения. Доктора различают легочные осложнения и те, которые проявляются в других органах и системах. Внелегочные проявления:
- Менингит.
- Эндокардит (воспаление внутренней оболочки сердца).
- Нарушение свертываемости крови.
- Анемия.
- Гепатит.
Легочные нарушения в качестве осложнений:
- Абсцесс легких.
- Плеврит.
- Сильный бронхит.
- Дыхательная недостаточность.
Среди симптомов, которые проявляются при осложнении:
- усилившиеся хрипы;
- интенсивный кашель;
- отделение мокроты;
- боли в грудине;
- затрудненное дыхание при сильном отеке легких.
Когда развитие инфекции прогрессирует, возможны осложнения любых типов. Проявляться они могут одновременно в разных органах с осложнениями в самих легких. Нельзя допускать, чтобы в легких скапливалась жидкость. Очищаются дыхательные пути посредством кашля с выбросом мокроты, но если этого недостаточно, приходится прибегать к хирургическим вмешательствам.
Сильные боли в грудной клетке чаше всего обусловлены воспалительным процессом, который затронул плевру (оболочку, покрывающую легкие). В плевре болевых рецепторов немало, поэтому когда они раздражаются, человек ощущает острый дискомфорт как в покое, так и при движении. Первым делом после того, как стало ясно, что больной страдает полисегментарной пневмонией, назначается курс антибиотиков. Самостоятельно, без рекомендации специалиста употреблять любые препараты категорически нельзя. Поскольку происхождение недуга имеет различную природу, доктора выбирают в соответствии с этим разновидности лекарств.
Профилактика
Для людей старше 65 лет рекомендуется использовать пневмококковую вакцинацию. Прививка также полезна для тех, кто курит на протяжении долгого времени, имеет заболевания сердечно-сосудистой системы или обладает слабым иммунитетом. Она не даёт 100% гарантии, но значительно снижает риск возникновения болезни.
Общие рекомендации по профилактике:
Прививка от пневмококковой инфекции
- избегание контактов с людьми, больными пневмонией или инфекционными заболеваниями (корь, грипп, ангина, ветрянка);
- соблюдение правил личной гигиены;
- систематическое укрепление иммунитета;
- регулярное прохождение плановых медицинских осмотров;
- дыхательная гимнастика, закаливания;
- минимизация стрессовых ситуаций и переохлаждений.
Лечение полисегментарной пневмонии
На начальных стадиях болезнь управляема на амбулаторном уровне.
 Лечение полисегментарной пневмонии у взрослых и детей
Лечение полисегментарной пневмонии у взрослых и детей
Правильно назначенное лечение пневмонии позволяет бороться с недугом без госпитализации пациента:
- человека находится дома;
- принимает выписанные лекарства в соответствии со схемой;
- систематически посещает врача местной поликлиники;
- делаются контрольные анализы;
- лечение корректируется и ведется до абсолютного подавления патогенных микроорганизмов не только в очагах воспаления, но и в зонах риска.
Важно: лечение бактериального и вирусного заболевания отличается. В первом случае назначаются антибактериальные препараты (но ни в коем случае не антибиотики), во втором антибиотические средства.
Критерии при выборе лечения
Чтобы безошибочно назначить лечение, врач учитывает:
- уровень лейкоцитов в крови;
- вид микроорганизма, ставшего возбудителем инфекции (иногда возбудителей несколько);
- наличие/отсутствие осложнений;
- персональная чувствительность к любы препаратам (а не только к антибиотикам);
- состояние легочной паренхимы — насколько она вентилируется;
- частота дыхания;
- наличие температуры, лихорадки, кашля и характера выделяемых мокрот.
Повод для госпитализации:
- спутанность сознания (велика вероятность поражения вещества головного мозга, желательно помещение больного в реанимацию);
- необходимость ИВЛ (искусственной вентиляции легких);
- тахипноэ с частотой дыхательных актов выше 55-60 в минуту;
- высокая температура (выше 38 градусов).
Лечение бактериальной пневмонии
Во-первых, на фоне любых медикаментов необходимо:
- больше спать;
- обеспечить аэрацию помещения;
- исключить курение, алкоголь;
- помогать мокроте отходить с помощью травяных отваров.
В-третьих, допускаются антибиотики, но выборочно с учетом:
- четкой выявленности паразита;
- возраста пациента;
- наличия/отсутствия побочных заболеваний, исключающих антибиотические препараты;
- состояния микрофлоры на момент начала лечения антибиотиками.
Лечение вирусной пневмонии
Подавить возбудителей вирусного воспаления легких удается при следующем наборе средств:
антибиотики (важно начать их принимать в течение первых 2-х суток);
общеукрепляющие средства на протяжении всего лечебного курса;
иммуномодуляторы («Ацикловир», «Осельтамивир», «Занамивир», «Амантадин» и др.).
Внимание: на протяжении всего лечения необходимо следить за эффектом. Каждый организм индивидуален
Поэтому результаты отличаются и требуют корректировки.
Особенности при разной локализации
Какие доли легких поражает полисегментарная пневмония?
Выше упоминалось о том, что локализация различна — справа, слева либо на обеих сторонах легочной системы.
У каждой из трех разновидностей имеются нюансы. Их следует учитывать, когда встает вопрос об эффективности дальнейшего лечения и о тех осложнениях, которые возможны при некорректном подходе.
Правосторонняя полисегментарная пневмония
Этот вид пневмонии затрагивает легочную систему слева:
- предпосылкой является анатомическое строение бронхиального дерева справа. С правой стороны главный бронх расположен сверху вниз наискосок;
- бактерии забрасываются в нижние отделы легкого;
- там колониеобразующие единицы бактерий накапливается в огромное количестве (то есть очень высока их концентрация в одном месте);
- практически невозможно предотвратить воспаление легочной паренхимы в проекции нижнего легочного поля справа;
- терапия затруднена тем, что справа бронхиальное дерево находится в условиях слабого кровоснабжения;
Внимание: при высоких концентрациях микроорганизмов они во время лечения антибиотиками размножаются быстрее, чем погибают.
- немалое значение имеет вид бактерий, которые явились причиной воспаления легочной паренхимы. Например, пневмококки за несколько суток из левого сегмента распространяются на противоположное легкое (если у пациента слабый иммунитет или терапия неадекватна);
- от диагностов требуется максимальная тщательность, от лечащих врачей — компетентность и постоянный контроль.
Левосторонняя полисегментарная пневмония
Ситуация аналогична описанной выше, но все происходит зеркально.
- микроорганизмы беспрепятственно преодолевают границу между разными органами;
- из пораженных тканей инфекция стремительно проникает в кровоток;
- из кровотока — в сосудистую систему, сердечную аорту и мышечную ткань сердца.
Внимание: если у взрослых остановить поражение сердечной системы возможно, то детей оно почти всегда приводит к смерти — нарушаются сердечные ритмы, подача кислорода через кровь ослабевает, сходит на нет.
Двусторонняя полисегментарная пневмония
При двустороннем воспалении легких довольно высок уровень смертности, если возбудителями являются пневмококк или стрептококк.
Эти бактерии провоцируют ангину, гайморит, тонзиллит, ларингит.
Чрезвычайно опасны для таких категорий больных, как:
- люди пожилого и старческого возраста (начиная от 60-65 лет);
- малыши в возрасте до 1 года.
Инфекция поражает альвеолярные ацинусы. При локализации с обеих сторон нагрузка на организм невероятно высока.
Внимание: двусторонней пневмонии следует остерегаться диабетикам и курильщикам. Для них максимальную опасность представляют кишечная и гемофильная палочка соответственно.
Причины и классификация заболевания
Такой тип пневмонии излечим. Необходимо вовремя начать терапию. Полное выздоровление наступает через гораздо больший срок, нежели в ходе лечения обычной пневмонии. Но не все так радужно. Если организм человека ослаблен, произошла сильная интоксикация, неправильно назначены антибиотики, полисегментарная пневмония может стать затяжной. Такая ситуация по статистике отмечается в 30-35% случаев. Чаще страдают этим недугом пациенты в возрасте или недоношенные новорожденные дети.
Если в результате флюорографического обследования у больного выявляется несколько очагов воспалений в легких, врач ставит диагноз «полисегментарная пневмония». Процесс идет в разных сегментах и непредсказуем. Болей на начальном этапе человек не ощутит, поскольку в легких нет скопления рецепторов, отвечающих за передачу тревожных импульсов. Поэтому даже сильный воспалительный процесс может оставаться незамеченным долгое время.
Причины полисегментарной пневмонии:
- Инфекции бактериального типа.
- Вирусы.
- Грибковые инфекции.
- Неправильное лечение антибактериальными препаратами.
- Позднее лечение уже имеющихся инфекций.
- Осложнение пневмонии традиционного типа.
- Недоношенность новорожденного младенца.
- Интоксикация в результате чрезмерного приема спиртного.
У детей такое заболевание характеризуется гиперчувствительностью в период развития недуга. От быстро разрастающегося отека легких ребенок начинает задыхаться. К главным причинам возникновения затяжной пневмонии у всех категорий больных врачи относят общее ослабление иммунной системы. Поначалу воспаление может протекать вяло, но позже резко перейти в острую форму.
Затяжная пневмония классифицируется по ряду признаков:
- сегментарная (когда воспаление затрагивает 1 сегмент);
- в зависимости от места дислокации — односторонняя, двусторонняя, в нижней или в верхней части легкого;
- долевая, когда воспаление охватывает всю долю легкого.
Признаки этого заболевания и его различных форм у каждого больного разнятся, но общие характеристики схожи. Поднимается высокая температура (до 40°С). Такая реакция отмечается как у малышей, так и у взрослых. Человека лихорадит, он потеет. Даже когда температуру немного удается сбить, больной чувствует себя крайне плохо. Ткани легких стремительно повреждаются. В результате продукты распада — токсины — попадают в кровь и, концентрируясь в ней, приводят к сильной интоксикации. У пациента кружится и болит голова, нарушается снабжение кровью мозга. Такое состояние сопровождает пациента постоянно, даже в период проведения терапии.
Появляются боли в суставах, ломота в мышцах. Это объясняется повышенным жаром. Температура даже при адекватном лечении держится в течение недели или чуть дольше. Пациента в любом случае необходимо срочно обследовать и госпитализировать. Симптомы в некоторых случаях и не проявляются так открыто, если человек до этого какое-то время бесконтрольно принимал антибиотики. Течение болезни сглаживается за счет их действия. Но это опасно, поскольку коварный недуг будет прогрессировать скрыто и в какой-то период наступит резкое ухудшение.
При осмотре пациента с жалобами на боли, одышку, температуру врач обязательно услышит хрипы и направит на рентген (флюорографию). Пневмония левосторонняя полисегментарная, как и правосторонняя, характеризуется отеком и давящими ощущениями именно в той части, где концентрируется воспаление.
Бронхолегочный синдром
Бронхолегочный синдром возникает при массовом размножении бактерий в бронхах и трахее. Также способствует его развитию скопление инфильтрата в терминальной части бронхиального древа. В случае с полисегментарной пневмонией организм будет пытаться очистить дыхательные пути от скапливающейся жидкости. Это вызовет длительный и изнуряющий кашель.
Признаки бронхолегочного синдрома:
- Продуктивный кашель (с выделением мокроты);
- Мелкопузырчатые хрипы;
- Воспаление плевральных листков с болью в грудной клетке.
Эти симптомы явно говорят о том, что человек страдает воспалением легких, но выявить точную локализацию очагов и их количество с их помощью нельзя. Для точной диагностики требуется рентген легких.
Диагностика
Для постановки диагноза врач оценивает данные анамнеза, осмотра и аускультации. При выявлении хрипов для подтверждения пневмонии назначаются анализы крови и рентгенологическое исследование легких.
В крови определяется лейкоцитоз, сдвиг лейкоцитарной формулы влево и повышенная скорость оседания эритроцитов. Эти данные свидетельствуют о наличии воспалительного процесса в организме.
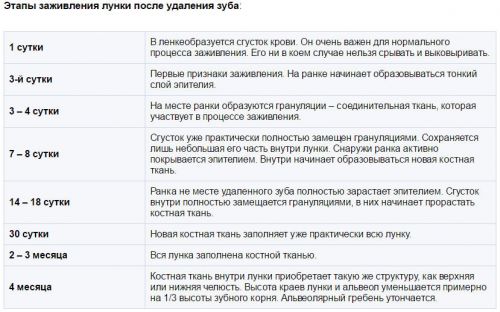
На рентгене выявляются очаги затемнения, которые соответствуют участкам поражения в легких. При сомнениях в диагнозе дополнительно назначают КТ и МРТ.
Патологические изменения на рентгене
С целью определения конкретного возбудителя болезни проводят бактериологическое исследование мокроты, результаты которого используются для подбора максимально эффективной антибактериальной терапии (подробнее тут).
https://youtube.com/watch?v=D1tuDHsa14s
Симптоматика заболевания у взрослых и детей
Клинические проявления воспаления лёгких сразу в нескольких сегментах условно разделяют на симптомы бронхолёгочного и интоксикационного синдрома. Патологические признаки интоксикации способны значительно ухудшать состояние больного, тем самым отягощая течение болезни.
К основным проявлениям интоксикационного синдрома относят:
- Повышение температуры тела до критических показателей, которая держится от нескольких дней до недели. При этом сбить её нелегко даже специальными лекарственными препаратами.
- Озноб, вызванный лихорадкой.
- Усиленное потоотделение.
- Головокружение и появление сильных головных болей (провоцируются недостатком поступления кислорода в мозг, вызванным нарушенным кровоснабжением).
- Боль в грудине и суставах (в первом случае причиной патологического состояния является воспаление плевры, имеющей нервные окончания, во втором – реакция на высокую температуру тела).
- Мышечная слабость.
- Высыпания на кожных покровах.
- Нарушения желудочно-кишечного тракта (изменения стула, появление дискомфорта в желудке).
Скопление инфильтрата в лёгких приводит к развитию бронхолёгочного синдрома.
Его основными признаками являются:
- Приступообразный кашель с выделением мокроты либо без неё. В слизи также могут присутствовать прожилки крови.
- Сильные хрипы.
- Давящие болевые ощущения в грудине.
Заболевание зачастую протекает остро. Организм больного вынужден бороться не только с лёгочным воспалением, но и интоксикационными процессами
Именно поэтому важно своевременно помочь ему справиться с болезнью.
При своевременном обращении за медицинской помощью зачастую удаётся избежать негативных последствий полисегментарной пневмонии. Однако в таких ситуациях многое также зависит от компетентности специалистов. Залог полного выздоровления — проведение грамотной диагностики, а также правильной комплексной терапии.
Левосторонняя разновидность пневмонии
При левосторонней пневмонии в нескольких сегментах на рентгеновском снимке должны быть видны множественные очаги воспалительного процесса, локализация которых происходит в левом легком. Эта часть дыхательной системы расположена близко к сердечной мышце.
И поэтому состояние пациента становится намного хуже, чем при развитии правостороннего полисегментарного воспаления.
Это объясняется следующими фактами:
- Микроорганизмы преодолевают границы между соседними органами;
- Инфекция из пораженных тканей быстро попадает в кровоток;
- Она стремительно захватывает сосудистую систему, аорту, сердечную мышечную ткань.
Симптоматика, на которую должен обратить внимание больной, почти такая же, как и при развитии правостороннего воспаления. Только болевые ощущения будут локализоваться по большей мере с левой стороны и может появиться сильная одышка (ощущение сильной нехватки кислорода)
Лечением патологии должен заниматься, не один специалист.
Обязательно в случае подтверждения левосторонней пневмонии помимо пульмонолога пациента следует отправить для прохождения дополнительного обследования к кардиологу, особенно если у больного и без того имеются проблемы с сердцем. Курсовое лечение проводится под строгим наблюдением врачей.
Как лечить
При выявлении полисегментарной пневмонии лечение всегда проводит только врач. Пренебрегая медицинской помощью:
- Повышается риск перехода в хроническую форму.
- Развивается ряд осложнений, вплоть до летального исхода.
- При поступлении в стационар терапия проводится эмпирически. Обычно назначают антибиотики широкого спектра действия.
- После получения результата бактериологического посева проводится корректировка. Препараты либо остаются те же, либо вводят в курс другие вещества. Все зависит от чувствительности инфекционного агента.
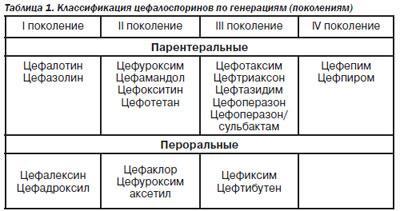
Лечение проводят следующими группами антибиотиков:
- Защищённые пенициллины. Оказывают выраженное бактерицидное действие и способствует быстрой гибели патологической флоры. Часто у пациентов развивается аллергия, поэтому препараты подбираются с учётом этой особенности.
- Цефалоспорины 3-го поколения. Влияют на большинство известных микробов, быстро способствуют их гибели.
- Аминогликазиды, тетрациклины, фторхинолоны.
Дополнительно к этой терапии назначают симптоматические препараты. Используют:
- Отхаркивающие и разжижающие мокроту.
- НПВС. Из них используют жаропонижающие.
При необходимости проводится коррекция водно-электролитного баланса, дыхания. Обязательно пациенту назначают витамины, которые способствуют укреплению иммунитета. В некоторых случаях прибегают к модуляторам.
Развитие пневмонии на фоне гриппа носит определённые особенности. Как правило, она течет прогрессивно и быстро осложняется. Несвоевременное обращение приводит к повышению риска летального исхода. Использовать противовирусные препараты при развитии такой пневмонии нет смысла. Они эффективны только в первые дни от момента заболевания, дальше терапия проводится только антибиотиками.
Как проникают указанные агенты в организм?
Путей передачи несколько:
Первый путь — воздушно-капельный. При вдыхании частичек слюны, слизи инфицированного человека неминуемо наступает инфицирование. Перейдет оно в пневмонию или нет — зависит от силы иммунного ответа организма потенциального нового носителя вируса или бактерии.
Достаточно некоторое время находиться рядом с больным или инфицированным чтобы самому стать носителем.
- Бытовой или контактно-бытовой путь. Бактерии и вирусы проникают в организм нового носителя через рукопожатия, поцелуи, другие физические контакты неполового плана.
- Следующий путь — половой. Особенно часто посредством полового пути транспортируются венерические инфекции: микоплазмы разных видов, хламидии и другие. Наиболее опасны орально-генитальные контакты незащищенного характера.
- Нисходящий путь. При прохождении ребенка по родовым путям матери.
- Перинатальный или внутриутробный путь. По плаценте к ребенку.
По организму агенты передвигаются с током лимфы и крови.
Лечебный процесс
Лечение патологии противовоспалительное, иммуносупрессивное. Проводится оно гормональными препаратами — кортикостероидами и химиотерапевтическими средствами — цитостатиками. Для повышения эффективности этиотропной терапии и устранения неприятных проявлений болезни показано симптоматическое лечение.
Основная цель лечебных мероприятий и задача лечащего врача – замедление патологического процесса. Комплекс медикаментозных и физиотерапевтических процедур позволяет улучшить общее состояние пациента и предупредить развитие осложнений.
- Больным назначают высокие дозы «Преднизолона» в сочетании с «Циклоспорином», «Метотрексатом» и тщательным наблюдением за работой внутренних органов. Проводится длительный курс гормонотерапии и химиотерапии – от 3 до 6 месяцев или до года.
- Антибиотикотерапия показана при инфекционной этиологии процесса — пенициллины «Амоксициллин», «Аугментин», цефалоспорины «Цефотаксим», Цефтриаксон», макролиды «Сумамед», «Клацид».
- Пробиотики для поддержания нормальной микрофлоры кишечника – «Линекс», «Бифидумбактерин», «Бифиформ».
- Антифиброзные препараты препятствуют замещению легочной ткани соединительнотканными волокнами – “D-пеницилламин”, “Колхицин”, “Интерферон”.
- Муколитики, разжижающие и выводящие мокроту – «Амброксол», «Флюдитек», «Бронхолитин».
- Бронхолитики, расширяющие просвет бронхов и устраняющие бронхоспазм – «Сальбутамол», «Беродуал», «Пульмикорт».
- Жаропонижающие препараты показаны при лихорадке – «Ибуклин», «Нурофен», «Парацетамол».
- Препараты, влияющие на функциональную активность эндотелия – антиагреганты, ангиопротекторы и антиоксиданты: «Актовегин», «Трентал», «Пентоксифиллин».
- Поливитаминные комплексы, ускоряющие процессы выздоровления и восстановления организма.
Пациенты с острой формой пневмонии нуждаются в поддержании дыхательной функции с помощью оксигенотерапии и ИВЛ. Физиотерапия улучшает общее состояние больного и ускоряет регенерационные процессы. Наиболее эффективными при пневмонии являются следующие процедуры: ингаляции, дециметровая терапия, УВЧ-терапия, дренажный массаж, ЛФК. Кислородотерапия повышает выносливость организма при незначительных физических нагрузках, но никак не влияет на продолжительность жизни. Трансплантационные операции показаны при формировании «сотового легкого».
Прогноз интерстициальной пневмонии неоднозначный. Он зависит от формы заболевания и степени фиброзного поражения легочной ткани. Отказ от курения – обязательное условие при лечении патологии. Если соблюдать все врачебные предписания, наступает длительная ремиссия. При наличии сопутствующих патологий – пневмосклероза, дыхательной недостаточности и кардиоваскулярных расстройств продолжительность жизни редко превышает 3-5 лет. Заболевание отличается тяжелым течением и высокими показателями смертности. В редких случаях удается достичь стойкого клинического выздоровления. Наиболее опасной является острая форма патологии, характеризующаяся стремительным ухудшением дыхательной функции.
Лица, пренебрегающие лечением, должны помнить, что неуклонное прогрессирование пневмонии приводит к развитию опасных осложнений, поражению внутренних органов и пожизненной инвалидизации.
Мероприятия, минимизирующие риск развития интерстициальной пневмонии:
- Борьба с вредными привычками, особенно табакокурением,
- Регулярная вакцинация против гриппа и пневмококковой инфекции,
- Защита организма от влияния негативных провоцирующих факторов,
- Укрепление иммунитета,
- Исключение контактов с инфекционными больными,
- Рациональный режим труда и отдыха,
- Белковое и обогащенное витаминами питание.
Интерстициальная пневмония – опасное воспаление легких, требующее своевременного проведения лечебно-диагностических мероприятий. В противном случае здоровье больных необратимо ухудшается, может наступить летальный исход.
Как проявляется сегментарная пневмония?
Сегментарная пневмония развивается в пределах легочного сегмента. Этот участок паренхимы легкого имеет конусовидную форму, собственный (сегментарный) бронх и отдельную сегментарную ветвь легочной артерии для кровоснабжения. Каждое легкое состоит из множества сегментов: в правом их 10, в левом — 9. При воспалении сегмента легкого справа или слева, последний спадается, уплотняется, пропитывается воспалительным экссудатом, становится безвоздушным.
Обычно наряду с воспалением легочной паренхимы обнаруживается и локальный бронхит со скоплением в просвете бронха слизисто-гнойного отделяемого и воспалительным пропитыванием стенки бронха. Локальный сегментарный бронхит дает начало очаговой пневмонии. Наиболее часто диагностируется правосторонняя сегментарная пневмония, которая в абсолютном большинстве случаев оказывается односторонней, значительно реже — двухсторонней полисегментарной.
Начинается сегментарная пневмония, как правило, остро:
- Ощутимо повышается температура тела (до 39 и выше);
- Нарастают симптомы интоксикации, усиливается слабость, сонливость, но возможно и возбуждение;
- Пациента беспокоит сильная потливость;
- Появляются боли в мышцах, головная боль;
- Учащается дыхание и пульс.
Описанные симптомы характерны для сегментарной пневмонии у взрослых. У детей же на фоне лихорадки и интоксикации может нарушиться сознание, иногда появляются судороги. К третьему дню заболевания становится заметным кашель, нарастают боли в груди, области эпигастрия. Если поражается одновременно несколько сегментов либо вовлекаются сразу оба легких, можно диагностировать признаки дыхательной недостаточности — выраженная одышка, цианоз.
Независимо от этиологии, при пневмонии наступает серьезная интоксикация, которая связана с попаданием в кровь большого количества как микробных токсинов, так и продуктов воспалительной реакции, разрушенных тканей. Токсины очень быстро разносятся кровью по всему организму, отравляя его.
Недостаточно эффективное лечение или его отсутствие могут привести к осложнениям не только со стороны легких, но и других органов. Возможны:
- Хроническая пневмония, которая длится свыше 3 месяцев и до нескольких лет;
- Образование рубцов на месте воспаленного сегмента;
- Бронхоэктазы — очаговое расширение бронхиального просвета со скоплением гнойного содержимого;
- Бронхообструктивный синдром, проявляющийся приступами мучительного кашля, свистящими хрипами в легких;
- Воспаление плевры;
- Абсцесс (очаг гнойного расплавления) в пораженном сегменте легкого;
- Поражение миокарда токсинами с развитием острой сердечной недостаточности;
- Артериальная гипотония, коллапс, шок;
- Поражение нервной системы.
Генерализация воспаления наиболее вероятна у лиц с иммунодефицитом, системными заболеваниями соединительной ткани, лечащихся цитостатиками, глюкокортикостероидами, у пациентов с онкопатологией. При распространении инфекции в другие органы и возникновении там вторичных очагов гнойного воспаления говорят о сепсисе, и тогда могут диагностировать гнойный нефрит, полиартрит, перитонит, абсцессы в печени и т. д.
Диагностика пневмонии
В целях диагностики полисегментарного воспаления легких учитывают совокупность данных анамнеза, осмотра, лабораторных и инструментальных анализов.
Диагноз подтверждает выявление хрипов в легких, характер и локализация которых зависит от вида и стадии поражения. В крови обнаруживаются данные, указывающие на развитие воспалительного процесса в организме.
Окончательно установить диагноз помогает рентгенографическое исследование или компьютерная томография. А бактериологический анализ мокроты позволяет установить конкретного инфекционного возбудителя.
Таблица 2. Лабораторная диагностика пневмонии
Симптомы полисегментарной пневмонии
Все проявления полисегментарной пневмонии можно разделить на две большие группы:
- симптомы со стороны легких;
- общие симптомы.
Общие проявления обусловлены развитием в организме интоксикации. Легочные симптомы возникают вследствие воспалительного процесса в тканях легких. Чем больше сегментов вовлечено в полисегментарную пневмонию, тем более выраженная клиническая картина болезни.
Таблица 1. Степени тяжести пневмонии
Общие симптомы пневмонии
Воспаление легких начинается с продромальных явлений, которые проявляются слабостью, сонливостью, повышенной утомляемостью, болями в мышцах и другими подобными симптомами. На этом фоне поднимается температура, появляется озноб и усиливается ночная потливость.
Некоторые пациенты жалуются на снижение или отсутствие аппетита, тошноту, диспепсические расстройства. У других может возникать бессонница и повышенная тревожность.
Все эти симптомы в той или иной степени наблюдаются на протяжении всей болезни и полностью исчезают только после ее излечения.
Симптомы со стороны легких
Все легочные проявления обусловлены воспалительным процессом в легких. Из-за скопления в них жидкости возникает кашель. В первое время он носит сухой характер, затем становится влажным. Кашлевые приступы интенсивные, сопровождаются отхождением слизистой или слизисто-гнойной мокроты.
Если в процесс вовлекается плевра, при кашле и даже в покое отмечается сильная болезненность грудной клетки, что приводит к поверхностному дыханию у больных и нередко вынужденному положению тела (на пораженной стороне, чтобы ограничить ее движения и уменьшить боль).
Основные симптомы при пневмонии
Из-за нарастающей дыхательной недостаточности появляется одышка, а кожные покровы бледнеют и приобретают синий оттенок.
Объективно врач отмечает усиление частоты дыхания и шумы в легких при аускультации. Иногда при глубоком вдохе и выдохе шумы слышны и без стетоскопа. Это плохой прогностический признак.