Болезнь кавасаки
Содержание:
Болезнь Кавасаки
Как правило, болезнь Кавасаки возникает в первые 5 лет жизни, отдельные случаи заболевания отмечались у детей до 8-ми лет. Пик заболеваемости болезнью Кавасаки приходится по одним данным на возраст 9-11 мес., по другим — 1,5-2 года. В течении болезни Кавасаки выделяют три периода: острый — 7-10 дней, подострый — 14-21 день и период выздоровления, который может занимать от нескольких месяцев до 1-2 лет.
Болезнь Кавасаки начинается с подъема температуры тела. Без лечения лихорадка сохраняется в течение 2-х недель. Увеличение лихорадочного периода считается прогностически неблагоприятным симптомом.
Кожные проявления
болезни Кавасаки могут возникнуть в течение 5 недель от начала заболевания. Они характеризуются полиморфными диффузными элементами в виде мелких плоских пятен красного цвета (макулярная сыпь), волдырей, скарлатиноподобных или похожих на корь высыпаний. Элементы сыпи располагаются в основном на коже туловища, паховой области и проксимальных отделов конечностей. Со временем возникают эритематозные участки, отмечается болезненное уплотнение кожи ладоней и подошв, обуславливающее ограничение движений в пальцах. Разрешение элементов сыпи при болезни Кавасаки начинается примерно через неделю после их появления. Эритематозные пятна сохраняются 2-3 недели, после чего их поверхность начинает шелушиться.
Поражения слизистых оболочек
глаз и ротовой полости. У большинства заболевших болезнью Кавасаки в течение первых 7 дней отмечается появление конъюнктивита обоих глаз, обычно не сопровождающегося выделениями. В некоторых случаях ему сопутствует передний увеит. Наблюдается также сухость и покраснение слизистой оболочки ротовой полости, кровоточащие трещины на губах, малиновая окраска языка и увеличение миндалин. Болезнь Кавасаки в 50% случаев сопровождается увеличением шейных групп лимфатических узлов, чаще односторонним.
Поражение сердца и сосудов
при болезни Кавасаки может носить характер миокардита, проявляющегося тахикардией, болями в сердце, аритмией и часто приводящего к острой сердечной недостаточности. У 25% пациентов с болезнью Кавасаки через 5-7 недель от начала заболевания выявляются аневризматические расширения коронарных сосудов сердца, которые могут приводить к развитию инфаркта миокарда. В редких случаях появляется перикардит, аортальная или митральная недостаточность. Возможно возникновение аневризм по ходу крупных артерий: локтевых, подключичных, бедренных.
Суставной синдром
наблюдается в 35% случаев болезни Кавасаки и длится обычно до 1 месяца. Типичны артралгии и артриты голеностопных и коленных суставов, поражения мелких суставов кистей и стоп.
Возможно поражение органов ЖКТ с возникновением болей в животе, рвоты, поноса. В отдельных случаях наблюдается менингит, уретрит.
Причины развития синдрома Кавасаки
Ревматология до настоящего времени не располагает однозначными точными данными о причинах воспаления стенок сосудов. Есть несколько теорий развития синдрома. Наиболее признанная – наследственная предрасположенность вкупе с влиянием на организм микроорганизмов вирусной и бактериальной природы – вируса Эпштейна-Барра, парвовируса, риккетсии, вируса герпеса простого, спирохет, ретровируса, стрептококков, стафилококков. До 10% людей, у которых предки перенесли болезнь Кавасаки, тоже заболевают ею.
Предпосылки для развития синдрома:
- Расовая принадлежность. Склонность к заболеванию обнаружена у азиатов.
- Снижение защитных функций иммунитета.
Классификация и стадии развития болезни Кавасаки
Существует две формы болезни Кавасаки:
- полная — наличие лихорадки не менее пяти дней и 4-5 клинических признаков, описанных выше;
- неполная ( «атипичная») — типичные клинические признаки заболевания отсутствуют; может наблюдаться, например, почечная недостаточность, которая не характерна для полной формы .
Клинические проявления болезни Кавасаки меняются с течением времени. Условно выделяют три стадии заболевания: острую, подострую и выздоровление . Некоторые авторы добавляют четвёртую хроническую стадию.
Острая стадия начинается с внезапного повышения температуры и длится примерно 7–14 дней. Лихорадка обычно сопровождается сильным всплеском и периодическими пиковыми температурами 39-40 °С и выше. Если лихорадка сохраняется, это может быть признаком рецидивирующей болезни Кавасаки. При таком течении заболевания высокая температура не снижается от приёма жаропонижающих препаратов и может сохраняться до 3–4 недель. После введения ВВИГ (внутривенного иммуноглобулина) лихорадка обычно проходит в течение 36 часов.
Подострая стадия начинается, когда лихорадка утихла, и продолжается до 4–6 недель. Отличительные признаки этой стадии: шелушение кожи пальцев, тромбоцитоз (количество тромбоцитов может превышать 1 млн/мкл) и развитие аневризмы. Если лихорадка держится более 2–3 недель возрастает риск сердечных осложнений. На этой стадии наиболее высок риск внезапной смерти.
Фаза выздоровления характеризуется полным исчезновением клинических признаков болезни, как правило, в течение трёх месяцев после начала заболевания. Эта стадия начинается с возврата к исходному уровню показателей: снижению количества тромбоцитов, лейкоцитов, СОЭ. На стадии выздоровления сердечные аномалии всё ещё могут быть выражены. Небольшие аневризмы в 60 % случаев разрешаются самостоятельно, но крупные могут расширяться, что создаёт риск инфаркта миокарда.
Хроническая стадия имеет клиническое значение только у тех пациентов, у которых развились сердечные осложнения. Она продолжается всю жизнь. В некоторых случаях недиагностированные разрывы аневризм во взрослом возрасте и эпизоды лихорадок неясного происхождения в детстве могут быть нераспознанными случаями болезни Кавасаки.
Болезнь Кавасаки. Симптомы и проявления
Клиническая картина болезни Кавасаки колеблется с течением времени. Клиническое течение можно условно разделить на 3 этапа: острый, подострый и этап выздоровления. Некоторые исследователи добавляют еще четвертую, хроническую фазу.
Этап 1: стадия острой лихорадки
Острая стадия начинается с резкого появления лихорадки, которая длится примерно 7-14 дней. Лихорадка, как правило, характеризуется переменным течением с пиками в 39-40 °C или выше. Эта лихорадка не реагирует на антибиотики или жаропонижающие и она может сохраняться до 3-4 недель, если ее не будут лечить. С соответствующей терапией, высокими дозами аспирина и внутривенным введением иммуноглобулина, лихорадка, как правило, начинает спадать уже в течение 48 часов. В дополнение к лихорадке, признаки и симптомы этой стадии могут включать в себя:
- Раздражительность
- Неэкссудативный двусторонний конъюнктивит (90%)
- Передний увеит (70%)
- Перианальная эритема (70%)
- Эритема и отек на руках / ногах
- Появление пупырышек на языке и трещин на губах
- Дисфункции печени, почек, ЖКТ
- Миокардит и перикардит
- Увеличение лимфатических узлов
Этап 2: подострый этап
Подострый этап начинается с того момента, когда лихорадка стихнет, этот этап продолжается в течение 4-6 недель. Отличительными чертами этой стадии включают в себя шелушение кожи на пальцах, тромбоцитоз (количество тромбоцитов может превышать 1 млн/мкл) и коронарные аневризмы. Риск наступления внезапной смерти самый высокий именно на данном этапе. Другие особенности подострого этапа включают в себя стойкую раздражительность, отсутствие аппетита и конъюнктивит. Появление лихорадки на 2-3 неделе второго этапа может быть признаком рецидива болезни Кавасаки. Если лихорадка будет сохраняться, то прогноз для пациентов будет менее благоприятным, из-за большей опасности развития сердечных осложнений.
Этап 3: фаза выздоровления
Эта фаза характеризуется полным улучшением всех клинических признаков болезни. Этот этап начинается с возвращения к клиническим аномалиям острой фазы (скорость оседания эритроцитов, уровни С-реактивного белка). На данном этапе, большинство клинических особенностей уже проходят, однако, у некоторых лиц могут появиться глубокие поперечные канавки на ногтях. Небольшие аневризмы коронарных артерий, как правило, проходят самостоятельно (60% случаев), но крупные аневризмы могут расширяться, в результате чего может произойти инфаркт миокарда.
Хроническая фаза
Этот этап имеет клиническое значение только у тех пациентов, у которых появились сердечные осложнения. Его продолжительность, как правило, пожизненная, поскольку аневризма, которая появилась в детском возрасте, может разорваться в принципе в любом возрасте.
Профилактика
Людям, которые перенесли болезнь в детстве, стоит аккуратно относиться к собственному здоровью, а именно:
- избегать вредных привычек (курение и алкоголь);
- соблюдать умеренную физическую активность;
- проходить осмотр в больнице раз в несколько лет;
- избегать жирной, жареной и вредной пищи.
В России невозможно составить точную статистику переболевших этим синдромом. Но, по последним данным, лечение заболевания осуществляется в клиниках очень успешно, так как медицинская сфера накопила достаточно сведений о васкулитах острого некротизирующего характера невыясненной этиологии.
Несмотря на опасность заболевания, по статистике полное выздоровление происходит достаточно часто. Но это при условии правильно проведенного лечения.
Однако стоит помнить о том, что болезнь может вызывать серьезные проблемы со здоровьем в будущем. Поэтому вторичная профилактика крайне важна. Для этого переболевшего ребенка обязательно ставят на учет в местной поликлинике. Он регулярно наблюдается у кардиолога.
А вот первичные меры профилактики до сих пор не разработаны ввиду отсутствия информации о причинах ее возникновения.
Самым опасным временем считается первые 2-3 недели после развития лихорадочного синдрома. Именно в этот период необходим тщательный уход за больным. Дальше болезнь идет на спад и опасность осложнений постепенно сокращается.
Симптомы
Первым признаком болезни Кавасаки становится резкое повышение температуры до 38-40 °C. Лихорадку невозможно устранить при помощи обычных жаропонижающих средств, и она длится около 5 дней. При отсутствии лечения повышение температуры сохраняется на протяжении 14 дней, а увеличение длительности лихорадочного периода считается неблагоприятным прогностическим симптомом.
Через несколько дней у ребенка появляются другие признаки болезни Кавасаки.
Кожа и слизистые оболочки
Глаза
У большинства детей в первые 7 дней появляется конъюнктивит. Обычно он не сопровождается характерными для этого заболевания выделениями из глаз, и в некоторых случаях сопровождается передним увеитом.
Дыхательные пути
У ребенка появляется сухость слизистой рта и возникают кровоточащие трещины на губах. Язык становится отечным и малиновым, зев краснеет, а миндалины увеличиваются. Кроме этого, происходит отек слизистой носа, проявляющийся его заложенностью.
Кожа
Один из характерных признаков данной патологии — сыпь, локализующаяся на туловище, нижних отделах конечностей и в паху.
В первые 5 недель после начала болезни возникают различные полиморфные и диффузные поражения кожных покровов:
- сыпь в виде красных пятен разного размера;
- волдыри;
- кореподобная или скарлатиноподобная сыпь.
Локализация сыпи обычно типичная, ее элементы обнаруживаются на:
- туловище;
- нижних частях рук и ног;
- паховой зоне.
Через какой-то промежуток времени у ребенка появляются эритематозные изменения и уплотненные участки на подошвах и ладонях. Они мешают нормальному движению пальцев и спустя некоторое время начинают шелушиться.
При болезни Кавасаки обратное развитие высыпаний начинается через 7 дней после их появления, а эритематозные пятна сохраняются на протяжении 2-3 недель.
Лимфатические узлы
Примерно у половины детей болезнь Кавасаки сопровождается увеличением лимфоузлов на шее. Как правило, оно является односторонним.
Пищеварительная система
Нарушения стула (в виде водянистого поноса), боли в животе и рвота могут появляться в начальном периоде болезни. У некоторых детей в острой стадии может развиваться кишечная непроходимость или инвагинация.
На протяжении 2 недель у ребенка с болезнью Кавасаки могут присутствовать симптомы особой формы холецистита, который сопровождается рвотой, поносом, болями в животе (вплоть до печеночной колики). В некоторых случаях заболевание провоцирует развитие панкреатита.
Нервная система
Признаки поражения нервной системы при этом заболевании обычно наблюдаются у детей до года. Они могут проявляться симптомами серозного менингита или синдрома Гийена-Барре. Как правило, они возникают в остром периоде на фоне лихорадки и могут проявляться изолированными параличами, нарушениями слуха и обмороками.
При высокой активности заболевания у детей могут развиваться нервно-мышечные заболевания – миопатии, миозиты, поражение мышц диафрагмы.
Суставы
Примерно в 35 % случаев болезнь Кавасаки сопровождается поражениями суставов – артралгиями и артритами. Суставный синдром чаще длится не более месяца. Обычно происходит поражение коленных, голеностопных и мелких суставов стоп и кистей.
Сердце и сосуды
Поражения сердечно-сосудистой системы при болезни Кавасаки проявляются в виде миокардитов, провоцирующих появление болей в сердце, учащение пульса и аритмии. Нередко патологические процессы вызывают развитие острой сердечной недостаточности.
Примерно через 1,5-2 месяца после начала заболевания у больного могут формироваться аневризмы коронарных сосудов, провоцирующие инфаркт миокарда. Иногда аневризматические расширения формируются на стенках других артерий: подключичных, локтевых, бедренных.
Эти проявления болезни Кавасаки являются наиболее опасными для жизни и здоровья. Как правило, обратное развитие аневризм происходит через месяц, но высокий риск летального исхода от тромбозов и инфаркта миокарда сохраняется на протяжении 3 месяцев.
В более редких случаях болезнь Кавасаки провоцирует развитие других сердечно-сосудистых патологий:
- кардиомегалия;
- гемоперикард;
- вальвулит;
- митральная или аортальная недостаточность;
- перикардит.
На фоне всех вышеописанных симптомов дети с болезнью Кавасаки становятся беспокойными, чрезмерно раздражительными или вялыми.
Симптомы болезни
Различают 3 периода генерализованного васкулита:
- Острый. Длиться первые 7–10 дней.
- Подострый с продолжительностью 2–3 недели.
- Период реконвалесценции (выздоровления). Занимает от нескольких месяцев до 2 лет.
Синдром Кавасаки у детей начинается резко и бурно. Температура поднимается до 39,0–40,0 градусов, носит перемежающийся характер, сохраняется на протяжении первых 5–7 дней, а без лечения – до 2 недель. Увеличение продолжительности лихорадочного периода – плохой признак для дальнейшего прогноза. На фоне фебрильной температуры увеличиваются региональные (чаще шейные) лимфоузлы, присоединяются симптомы выраженной интоксикации – сильная слабость, учащение пульса, боли в животе, тошнота, диарея. Ребенок тяжело переносит болезнь, становясь раздражительным, беспокойным. Он часто плачет, отказывается от пищи, плохо спит.
Кожные проявления развиваются на протяжении первых 5 недель болезни. На теле появляются мелкие волдыри, скарлатино- или кореподобная сыпь. Ее элементы располагаются на конечностях, теле, в паху. Постепенно на стопах и ладонях появляются покрасневшие участки, кожа уплотняется, начинает болеть, из-за чего ограничиваются движения пальцами. Стопы отекают. Высыпания проходят через 7 дней после появления, а эритема сохраняется до 3 недель, после чего кожа начинает шелушиться.
Поражение слизистых в остром периоде проявляется в виде конъюнктивита обоих глаз. У некоторых к нему присоединяется передний увеит – воспаление одновременно нескольких элементов сосудистой оболочки глаз. Слизистая рта краснеет, становится сухой, губы покрываются болезненными кровоточащими трещинками, миндалины увеличиваются, цвет языка меняется на малиновый.
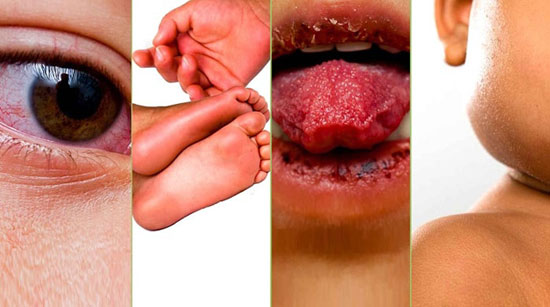 Симптомы синдрома Кавасаки: покарснение глаз, покарснение и уплотнение кожи стоп, малиновый цвет языка, увеличенные шейный лимфоузлы
Симптомы синдрома Кавасаки: покарснение глаз, покарснение и уплотнение кожи стоп, малиновый цвет языка, увеличенные шейный лимфоузлы
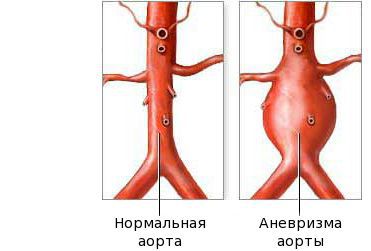
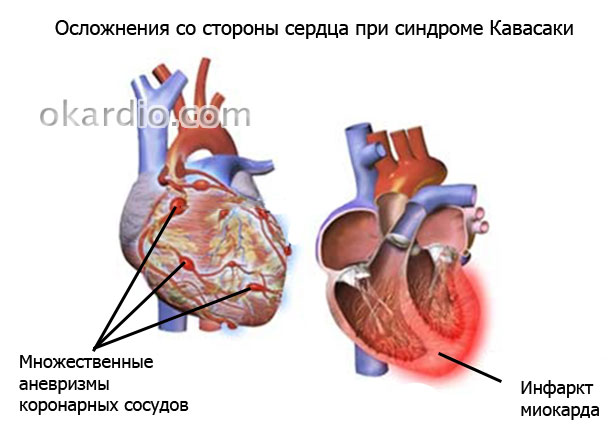
Изменения со стороны сосудов и сердца при болезни Кавасаки у детей приводят к развитию миокардита с болями, тахикардией или аритмией, одышкой, осложняющегося часто острой недостаточностью сердца. Реже воспаляется околосердечная сумка – перикард – и формируется митральная либо аортальная недостаточность. У 25% больных на 5–7 неделе возникают расширения отдельных участков стенок коронарных сосудов. Не исключено появление аневризм подключичных, локтевых или бедерных артерий.
Поражение суставов выявляют примерно у 35% больных, у которых воспаляются как мелкие, так и крупные суставы с соответствующей симптоматикой.
Воспаление коронарных артерий при синдроме Кавасаки у взрослых приводит к потере их эластичности и множественным аневризмам (расширениям), вследствие чего у них резко возрастает риск развития дистрофии или инфаркта миокарда, тромбозов, кальциноза и раннего атеросклероза. Пациентов беспокоят боли в сердце и суставах, нарушение сердечного ритма и работы пищеварения. В отдельных случаях возможно развитие менингита, уретрита, поражения органов пищеварительного тракта.
У больного возникают проблемы с выполнением привычной физической нагрузки. Некоторые повседневные действия, такие как подъем в гору, быстрая ходьба или бег, поднятие тяжестей, становятся затруднительны.
После лечения патологические расширения стенок сосудов у взрослых остаются, но со временем уменьшаются и могут исчезнуть полностью.
Прогноз и профилактика
Длительность болезни чаще всего не превышает 2,5 месяцев. Большинство больных выздоравливает, хотя возможен летальный исход. Смертность при этом синдроме не превышает 0,5% заболевших детей. Чаще всего умирают дети до 1 года.
- ишемическая болезнь сердечной мышцы;
- инфаркт миокарда;
- воспаление сердечной мышцы или оболочки сердца;
- воспаление клапанов сердца;
- повреждение коронарных сосудов и нарушение питания сердца;
- аневризма коронарных сосудов и кровоизлияние в сердечную сумку.
Другие системные нарушения:
- артрит;
- неинфекционное воспаление оболочек мозга;
- неинфекционный отит;
- нарушение проходимости желчных протоков;
- периферический некроз тканей (гангрена).
Существует небольшая вероятность рецидива синдрома в течение одного года после перенесенного заболевания. Чаще всего рецидивы развиваются у детей младше 3 лет.
К сожалению, нет эффективных мер профилактики синдрома Кавасаки, поскольку точно не выяснены механизмы, которые запускают этот процесс
Для предотвращения развития заболевания важно беречь детей от инфекционных болезней, укреплять иммунитет ребенка
Для этой цели нужно вводить в рацион ребенка свежие овощи и фрукты, сухофрукты, орехи, натуральные фруктовые и овощные соки, мед. Также для укрепления иммунитета чрезвычайно полезно закаливание. Для начала ребенка с определенного возраста можно начинать обливать холодной водой. Полезны для укрепления организма прогулки на свежем воздухе, активные игры, спорт.
Укрепление иммунитета позволит предотвратить развитие инфекционных заболеваний и снизить вероятность аутоиммунного процесса. Считается, однако, что синдром имеет генетическую природу, и нет эффективных средств, которые позволят предотвратить его наверняка.
Важно соблюдать ряд рекомендаций и после перенесенной болезни. Детям, перенесшим этот синдром, необходимо укреплять сердечную мышцу и сосуды, вести здоровый образ жизни, избегать инфекций и системных заболеваний
Здоровое богатое витаминами питание и занятия спортом помогут снизить вероятность развития вторичных нарушений сердечнососудистой системы.
Симптомы синдрома Кавасаки
Синдром Кавасаки характеризуется цикличностью проявлений, выраженностью лихорадки, на фоне которой развиваются симптомы поражения слизистых оболочек, кожи, лимфатических узлов и различных систем, прежде всего сердечно-сосудистой.
Общие проявления
Синдром Кавасаки начинается остро с повышения температуры тела, как правило, до высоких цифр (39 °С и выше). Характерна возбудимость больного, выраженная в большей степени, чем при других лихорадочных состояниях у детей. Больные страдают от высокой температуры, нередко им причиняет мучение боль в мелких суставах, животе. В отсутствие лечения лихорадка продолжается 7-14 дней (иногда до 36).
Поражение слизистых оболочек. На фоне высокой лихорадки в течение нескольких дней появляется гиперемия конъюнктив без выраженных экссудативных проявлений. Двусторонний конъюнктивит сохраняется в течение 1-2 нед и исчезает. С первых дней болезни наблюдают сухость, гиперемию и трещины губ, гиперемию слизистой оболочки ротовой полости, отёк сосочков языка, который на второй неделе становится «малиновым».
Поражение кожи. Вскоре после дебюта или с началом лихорадки на туловище, конечностях и паховых областях возникает сыпь в различных вариантах: неправильной формы эритематозные бляшки, скарлатиноподобная сыпь, мультиформная эритема. Возможна эритема промежности, которая в течение 48 ч переходит в десквамацию. Через несколько дней от начала болезни появляется эритема и/или уплотнение кожи ладоней и подошв, сопровождающееся резкой болезненностью и ограничением подвижности пальцев кистей и стоп. Одновременно возникают гиперемия ладоней и подошв, интенсивная эритема и плотный отёк кистей и стоп. На второй неделе сыпь отцветает. Спустя 2-3 нед появляется периногтевое пластинчатое шелушение с распространением на пальцы, а иногда – на всю кисть или стопу.
Поражение лимфатических узлов. Характерно значительное увеличение (не менее 1,5 см в диаметре) одного или нескольких шейных лимфатических узлов.
Поражение сердечно-сосудистой системы. Патологические изменения сердечно-сосудистой системы встречаются почти у половины больных. Кардиальные изменения клинически проявляются тахикардией, аритмией, ритмом галопа, появлением сердечных шумов; может развиться застойная сердечная недостаточность. Характер и локализацию патологии определяют с помощью инструментальных методов. Чаще это перикардиальный выпот, изменения миокарда и митральная регургитация. Изменения оболочек сердца сопровождают острую фазу болезни и обычно имеют положительную динамику по мере улучшения состояния больного и выздоровления. В то же время отличительная особенность данного васкулита – риск быстрого развития аневризм коронарных артерий. Аневризмы коронарных артерий обычно возникают в сроки от 1 до 4 нед от начала лихорадки, новые поражения редко удаётся зафиксировать спустя 6 нед. Одно- или двустороннее поражение коронарных артерий представлено расширением сосуда, поражаются преимущественно проксимальные отделы сосудов.
Помимо коронарных артерий, могут быть вовлечены другие сосуды, включая брюшную аорту, верхнюю брыжеечную, подмышечные, подключичные, плечевые, подвздошные и почечные артерии с дистальной ишемией и некрозом в результате активного васкулита.
[], [], [], [], [], [], [], [], []
Другие проявления
У половины пациентов возникает боль в суставах, в 40-45% – поражение ЖКТ, печени, реже развиваются признаки поражения почек, ЦНС. Артралгии или полиартрит мелких суставов кистей и стоп, с последующим поражением коленных и голеностопных суставов появляются на первой неделе болезни. Проявления со стороны ЖКТ включают гепатомегалию, водянку жёлчного пузыря, диарею и панкреатит. Редко встречаются такие проявления как асептический менингит, лёгочные инфильтраты и плевральный выпот. Указанные синдромы и симптомы проходят бесследно через 2-3 нед.
Течение
Синдром Кавасаки отличается циклическим течением с чередованием трёх стадий: острая лихорадочная стадия продолжительностью 1-2 нед, подострая стадия – 3-5 нед, выздоровление – через 6-10 нед с момента начала болезни. В отдельных случаях (3%) возможны рецидивы, которые обычно развиваются в течение 12 мес, чаще у детей до 3 лет и у тех, кто имел кардиальные проявления в дебюте синдрома Кавасаки.
Болезнь Кавасаки: роковое заболевание маленьких детей
Инфаркт миокарда вовсе не характерен для детского возраста. Но в настоящее время мы наблюдаем, как казуистика переходит в разряд проблем мирового масштаба — причем не только на территории стран Восточной Азии, родины данного синдрома, но и на территории Российской Федерации.
Когда в 70-е годы прошлого века японские педиатры впервые описали системный некротизирующий васкулит, его не считали опасной болезнью. Однако очень скоро предположение о том, что симптомы проходят без следа, было опровергнуто — и сегодня болезнь Кавасаки признают, ни много ни мало, ведущей причиной приобретенного заболевания сердца у детей и серьезной опасностью для жизни маленького пациента.
Оказалось, что в основе лежит аномальный воспалительный ответ в эндотелии сосудов среднего и мелкого калибра, а коронарные сосуды являются «слабым звеном» и первыми попадают под удар (хотя могут пострадать и почечные, бедренные, подключичные и др.). У четверти детей формируются аневризмы (мешотчатые углубления в стенке сосудов) примерно на 14-й день развития болезни, и в каждом 6-м случае они имеют гигантские размеры. Поскольку такой «мешочек» с воспаленной стенкой является идеальным местом для формирования сгустка крови, становится понятной главная опасность данной болезни: ребенок может внезапно погибнуть от закрытия просвета сосуда тромбом, сформировавшимся в аневризме. Именно эта причина является ведущей, согласно протоколам истории болезней, кроме того, возможен разрыв аневризмы. Вероятность гибели составляет около 0,8%.
Болезнь Кавасаки изучена во множествах эпидемиологических исследованиях, вот ее особенности, согласно данным статистики:
- До 90% пострадавших — детки младше пяти лет, младенцы в возрасте до года болеют чаще. У деток младше 6 месяцев и старше 9 лет возможна стертая клиническая картина, так называемый «неполный синдром Кавасаки».
- Возникновение болезни требует двух базовых условий — генетическая предрасположенность и провоцирующее воздействие инфекционного агента, что обусловливает нетипичное протекание иммунных реакций и в результате — существенную травму эндотелия (внутренней оболочки сосудов).
- Девочки болеют в полтора раза реже мальчиков.
- Если у заболевшего малыша есть братья или сестры, риск возникновения заболевания у них повышается в 10 раз, по сравнению с детками из общей популяции. В будущем у детей переболевших вероятность развития синдрома в два раза выше.
- Для развития заболевания характерна сезонность и вспышки эпидемий: пик приходится на зимние месяцы (84% зарегистрированных заболеваний), а спад — на летние и осенние.
- Вероятность развития инфаркта миокарда — около 2%, из которых примерно каждый второй приводит к смерти.
- Так как эндотелий выстилает не только сосуды, но и сердечные клапаны, они также могут повреждаться — вероятность поражения структур клапанов около 1,2%.
- Начинать терапию необходимо в первые 8-10 дней заболевания. Вовремя начатая терапия (в первую очередь, иммуноглобулины, а также ацетилсалициловая кислота) позволяет сократить риск возникновения аневризм на 73%.
Перенесенный в детском возрасте синдром Кавасаки достоверно повышает риск атеросклероза и сердечно-сосудистых заболеваний в ближайшее время и во взрослом возрасте. В первую очередь это относится к тем лицам, у кого системный васкулит не обошелся без формирования аневризм. Поэтому им необходимо более бережно относиться к своему здоровью, тщательно контролировать физическую активность, рацион, вес, артериальное давление, уровень сахара и холестерина в крови.