Синдром wpw на экг: что это? рекомендации кардиолога
Содержание:
- Особенности патологии
- Синдром WPW сердца – что это?
- Проведение диагностики
- Операция при синдроме WPW
- В клинической кардиологии на сегодня различают два вида синдрома:
- Симптоматика
- «Индикаторы» ВПВ на электрокардиограмме
- Причины синдрома WPW
- Методики диагностики синдрома
- Симптомы
- Симптомы и диагностика синдрома WPW
Особенности патологии
Все заболевания, известные медицине, условно делят на 3 категории:
- распространённые и хорошо известные,
- новейшие формы болезней,
- редко встречающиеся.
У синдрома WPW третья категория. Заболевание встречается очень редко, из-за чего не были разработаны эффективная диагностика и лечение. Но это не означает отсутствия у врачей методов, способных помочь справиться с нарушением.
Синдромом WPW называют врождённые пороки, которые характеризуются образованием лишних мышечных пучков на сердечных мышцах у детей и более взрослых пациентов. По этим пучкам проходит нервный электроимпульс, обходя обычный путь, как у человека без этой патологии.
При такой работе импульса в обход нарушается сердечный ритм, проявляются признаки тахикардии. Долгое время пациент не испытывает никаких жалоб, чувствует себя хорошо.
Признаки ВПВ синдрома встречаются в основном у молодых людей. Это усложняет вопрос диагностики, поскольку организация обследований в школах и садиках оставляет желать лучшего. Потенциальные пациенты, не подозревающие о наличии патологии, не обращаются к врачам, а наличие болезней обычно обнаруживается случайно при плановой кардиограмме.
Синдром может не проявлять себя в течение многих лет. Но на ЭКГ болезнь сразу же будет обнаружена. Вот почему в целях профилактики родителям рекомендуется периодически водить своих детей на обследования.

Формы
Квалифицированные специалисты не всегда могут точно поставить диагноз синдрома ВПВ, поскольку феномен имеет много общего с:
- гипертензией,
- ишемической болезнью,
- миокардитом и пр.
У патологии нет специфических симптомов, пациенты чувствуют себя нормально, а случайные учащения сердечного ритма обычно списывают на усталость или стресс. Точно определить, из-за чего возникает заболевание, не удаётся.
Из-за этого WPW синдром классифицируют по двум признакам:
- локализация пучков (пучки Кента), то есть обходных путей импульсов,
- клинические проявления.
Их можно рассмотреть только на ЭКГ и с помощью вспомогательных мероприятий, которые проводятся в стационаре. В этом и заключается главная проблема, поскольку только в случае ярко проявляющихся симптомов болезни человек обращается за помощью.
В зависимости от расположения пучков или обходных путей феномен бывает:
- правосторонним (идёт к правым желудочкам от правых предсердий у пациентов),
- левосторонним (идёт к левым желудочкам от левых предсердий),
- парасептальным (проходит в области сердечных перегородок).
Определить тип нарушения работы сердца крайне важно. Это объясняется необходимостью провести операцию соответствующим путём
Хирург будет использовать вену или бедренную артерию в зависимости от расположения обходных пучков сердца.

Если классифицировать по характеру проявления или симптомам, то здесь выделяют три формы феномена ВПВ:
- Скрытый синдром WPW. Наиболее тяжёлая форма с позиции постановки точного диагноза. Объясняется возможным отсутствием характерных симптомов и изменениями рисунков на ЭКГ.
- Манифестирующая форма. Из-за приступов тахикардии электрокардиографический рисунок меняется, даже если пациент находится в состоянии покоя.
- Преходящий синдром WPW. В этом случае учащённые сердечные сокращения не коррелируют с показателями на ЭКГ, поскольку они могут быть специфическими и нормальными.
Из-за этого точно распознать признаки феномена и поставить точный диагноз крайне сложно. Проблематика выявления нехарактерных симптомов обусловлена тем, что на ЭКГ, как главном диагностическом инструменте кардиологии, изменения ни о чём не скажут врачу.
Симптоматика
При синдроме ВПВ симптомы также могут дать минимум полезной информации при диагностике. Список признаков незначительный. Это усложняется тем, что феномен WPW не характеризуется наличием специфических проявлений.
Заподозрить факт наличия синдрома можно по следующим симптомам:
- меняется частота биения сердечной мышцы (сердцебиение может быть учащённым или неритмичным, носить приступный характер проявления),
- в груди ощущаются вибрации интенсивного типа,
- наблюдаются признаки удушья, нехватки кислорода,
- возникает головокружение,
- проявляется общая слабость,
- некоторые люди могут упасть в обморок.
Последние 4 пункта встречаются в редких ситуациях. Потому такая ограниченная симптоматика редко заставляет человека обратиться к кардиологу. Да и не каждый специалист, опираясь на жалобы пациента и показатели кардиограммы, сможет точно поставить диагноз.
L o a d i n g . . .
Тест: А что вы знаете о человеческой крови?

ответ:
В действительности феномен WPW замечают в исключительных ситуациях при обследованиях. Нарушения могут быть выявлены в ходе проведения хирургической операции.
Синдром WPW сердца – что это?
Синдром ВПВ – синдром Вольфа-Паркинсона-Уайта – впервые был описан в 1930 году тремя выдающимися американскими врачами-кардиологами, по фамилиям которых и назвали аномалию. Встречаемость среди населения во всем мире составляет по разным данным примерно от 0,2-0,4 % до 1-2 %, причем зачастую синдром диагностируется у детей (в том числе у младенцев), подростков и молодых людей до 20 лет, а у лиц старшего возраста выявляется значительно реже.
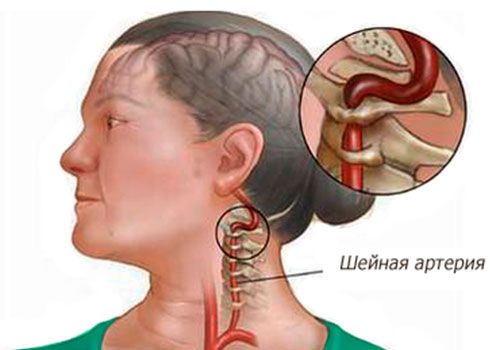
Сердце работает за счет электрических импульсов, заставляющих его сокращаться и перекачивать кровь. В норме возбуждение сердечной мышцы, генерируемое в клетках синусно-предсердного узла, распространяется по проводящим путям от правого предсердия в желудочки, на некоторое время задерживаясь в скоплении клеток между желудочками – атриовентрикулярном соединении. Такая задержка импульса необходима для того, чтобы желудочки наполнились кровью. Благодаря описанному «маршруту» нервного импульса достигается необходимая координация и синхронизация сокращений сердца.
При данной патологии возбуждение идет в обход атриовентрикулярного узла по аномальному дополнительному проводящему пути (пучку Кента), соединяющему предсердия и желудочки. Скорость перемещения импульса по «обходному» пути превышает скорость его перемещения по нормальному пути, из-за чего часть желудочков возбуждается и сокращается преждевременно. То есть синдром WPW характеризуется предвозбуждением желудочков. На фоне этого изменения проводимости сердца со временем могут развиваться серьезные нарушения ритма.
В зависимости от клинических проявлений синдром ВПВ классифицируют на такие формы:
- манифестирующая;
- интермиттирующая (преходящая);
- скрытая (транзиторная).
Манифестирующий WPW синдром
В этой форме синдром Вольфа-Паркинсона-Уайта проявляется периодическими эпизодами наджелудочковой тахикаритмии, при которых пациенты отмечают интенсивное сердцебиение. Кроме того, стабильно присутствуют характерные для патологии изменения на электрокардиограмме в состоянии полного покоя больного. Сердечный ритм в данном случае синусовый.
Интермиттирующий синдром WPW
Данный вид патологии именуют еще перемежающимся или преходящим, что отображает процессы, протекающие при нем. Так, путями проведения в этом случае поочередно становятся то нормальный «маршрут» с атриовентрикулярным соединением, то обходное направление через пучок Кента. Ввиду этого синдром ВПВ сердца на ЭКГ будет обнаруживаться по стандартным признакам не всегда, а только во время приступов тахикардии. У пациентов с таким диагнозом ритм синусовый.
Скрытый синдром WPW
Самым сложным в плане возможности диагностирования является скрытый ВПВ синдром, который удается выявить достоверно только посредством электрофизиологического метода исследования, когда желудочки получают искусственную стимуляцию электротоком. У пациентов наблюдаются приступы тахикоаритмии, при этом происходит ретроградное проведение импульсов по дополнительным предсердно-желудочковым соединениям (то есть в обратном направлении).
Множественный синдром WPW
При множественной форме синдрома Вольфа-Паркинсона-Уайта определяется два и более добавочных мышечных соединения, по которым могут проходить импульсы от предсердия в желудочки. Аномальные каналы проведения имеют разные электрофизиологические свойства. Это обнаруживается при проведении электрокардиограммы. У пациентов случаются внезапно начинающиеся приступы тахикардии.
Феномен Вольфа-Паркинсона-Уайта
Следует знать, что различают феномен и синдром ВПВ в кардиологии. Эти понятия не равнозначны, так как феноменом называют патологию, не сопровождающуюся клиническими проявлениями, а обнаруживаемую только по ЭКГ-признакам, тогда как при синдроме пациенты предъявляют определенные жалобы. Хотя при установлении феномена ВПВ не назначается лечение, пациенту требуется периодически проходить профосмотры, относиться внимательно к состоянию своего здоровья.
Проведение диагностики
Диагностика синдрома ВПВ у детей и взрослых включает проведение комплексного клинико-инструментального обследования. Проводятся:
- Регистрация ЭКГ в 12 отведениях;
- Мониторирование ЭКГ по Холтеру. На область сердца крепятся электроды, идущие к портативному аппарату-рекордеру. С ними больной ходит от одних суток и более. При этом он ведет обычный образ жизни, все свои действия и ощущения записывает в дневник;
- Трансторакальная эхокардиография. Современный метод неинвазивной визуализации сердца с помощью отражаемых ультразвуковых сигналов. Позволяет оценить морфологические и функциональные структуры органа;
- Чреспищеводная электрокардиостимуляция. Включает введение в пищевод электрода, подачу стимулирующих электрических импульсов, определение пороговых значений стимуляции, интерпретацию информационных показаний ЭКГ;
- Эндокардиальное электрофизиологическое исследование сердца. Направлено на регистрацию и мониторирование разных показателей работы сердца с помощью регистрационной аппаратуры и специальных датчиков. Дает возможность максимально точно определить количество и расположение дополнительных путей (пучков Кена), верифицировать клиническую форму заболевания и оценить эффективность лекарственной терапии или ранее проведенной радиочастотной катетерной абляции;
- Ультразвуковая диагностика. Позволяет выявить сопутствующие патологии пороки сердца, кардиомиопатию.
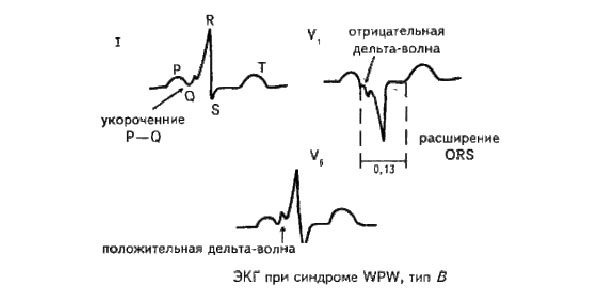
К электрокардиографическим признакам синдрома сердца ВПВ относятся:
- укороченный PQ-интервал (не превышает 0,12 с);
- дельта-волна;
- деформированный сливной QRS-комплекс.
В ходе постановки диагноза обязательно проводится дифференциальная диагностика синдрома ВПВ с блокадами ножек пучка Гиса.
Синдром WPW часто наблюдается в скрытой форме. Для диагностики скрытого синдрома применяется электрофизиологическое исследование. Скрытая форма проявляется в виде тахиаритмии, ее диагностирование происходит в результате электростимуляции желудочков.
Синдром WPW явного типа наделен стандартными ЭКГ-признаками:
- небольшой (менее 0,12 с.) интервал P — R (P — Q);
- присутствие волны Δ, которая вызвана «сливным» типом сокращения желудочков;
- расширение (благодаря волне Δ) комплекса QRS до 0,1 с. и более;
- наличие тахиаритмий (наджелудочковые тахикардии: антидромная или ортодромная; трепетание и фибрилляция предсердий).
Количество и место нахождения электродов зависит от степени тяжести аритмии и задач, стоящих перед электрофизиологом. Эндокардиальные многополюсные электроды устанавливают в полости сердца в таких отделах: область Гиса, правый желудочек, коронарный синус, правое предсердие.
Пациент готовится согласно общим правилам, применяющимся при осуществлении катетеризационных процедур на крупных сосудах. Общий наркоз не используется, как и прочие седатирующие препараты (без крайней нужды), по причине их симпатических и вагусных воздействий на сердце. Также подлежат отмене любые препараты, оказывающие антиаритмическое действие на сердце.
Наиболее часто катетеры вводят через правое сердце, для чего необходим доступ по венозной системе (яремная и подключичная, передне-кубитальная, бедренная вены). Пункция делается под анестезирующим раствором новокаина или иным препаратом-анестетиком.
При наличии приступов тахикардии у молодых людей следует подозревать развитие синдрома ВПВ и проводить соответствующие обследования для подтверждения или исключения диагноза. Основной метод исследований — ЭКГ в 12-ти отведениях, показатели которого позволят выявить заболевание даже при его бессимптомном течении.
Более точным способом диагностики является чреспищеводная электростимуляция. К стенке пищевода ставится электрод, который заставляет сердце сокращаться с нужной частотой. Когда частота составляет 100-150 ударов, регистрируется прекращение деятельности пучка Кента.
- Суточное мониторирование. Необходимо для выявления преходящей формы синдрома.
- УЗИ сердца с допплерографией. Позволяет обнаружить сопутствующие патологии сердца, в том числе — пороки и прочие органические поражения.
- Эндокардиальное ЭФИ (введение катетеров с электродами в сердце через венозную систему). Требуется для детализации расположения и числа аномальных путей проведения и верификации формы патологии. Также данная методика обследования помогает оценить эффективность проводимой медикаментозной терапии. Проводится в специальной операционной, оборудованной рентгеновской аппаратурой, выполняется под местной анестезией, усиленной действием седативных препаратов.
Дифференцировать болезнь Вольфа следует с разными вариантами блокады ножек пучка Гиса.
Операция при синдроме WPW
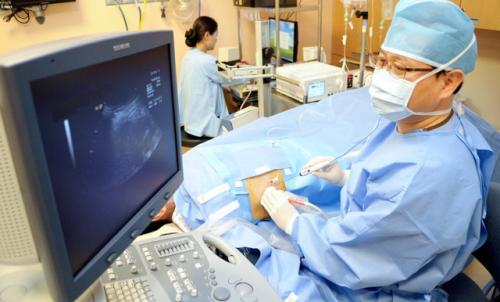
Операция является радикальным способом лечения данной патологии, ее эффективность достигает 95% и помогает навсегда избавиться пациентам от приступов тахикардии. Суть оперативного лечения заключается в разрушении (деструкции) патологических нервных волокон пучка Кента, благодаря чему возбуждение от предсердий к желудочкам проходит физиологическим путем через предсердно-желудочковое соединение.
Показания к операции:
- Пациенты с частыми приступами тахикардии.
- Длительные приступы, плохо поддающиеся медикаментозному лечению.
- Пациенты, родственники которых умирали от внезапной сердечной смерти, с семейной формой WPW-синдрома.
- Рекомендована операция также людям с профессиями, требующими повышенного внимания, от которых зависят жизни других людей.
Как проводится операция?
Перед операцией необходимо тщательное обследование пациента для того, чтобы выяснить точное расположение патологических очагов в проводящей системе сердца.
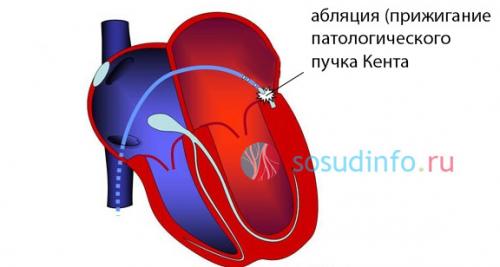
Техника операции:
- Под местной анестезией вводится катетер через бедренную артерию.
- Под контролем ренген-аппарата врач вводит этот катетер в полость сердца, достигая необходимого участка, где проходит патологический пучок нервных волокон.
- Через электрод подается энергия радиоизлучения, благодаря которой происходит прижигание (абляция) патологических участков .
- В некоторых случаях используют криовоздействие (при помощи холода), при этом происходит “замораживание” пучка Кента.
- После проведения данной операции катетер выводится через бедренную артерию.
- В большинстве случаев ритм сердца восстанавливается, лишь в 5% случаев возможны рецидивы. Как правило, это связанно с недостаточным разрушением пучка Кента, либо наличием дополнительных волокон, которые не разрушили во время операции.
***
Синдром WPW занимает первое место в числе причин, вызывающих патологические тахикардии и нарушения ритма у детей. Кроме того, даже при бессимптомном течении данная патология таит в себе скрытую опасность, ведь спровоцировать приступ аритмии, или даже вызвать внезапную сердечную смерть может избыточная физическая нагрузка на фоне “мнимого” благополучия и отсутствия жалоб. Становится очевидным, что синдром WPW является “платформой”, или основой, для реализации срыва сердечного ритма. Именно по этой причине необходимо как можно раньше поставить диагноз, а также назначить эффективную терапию. Хорошие результаты показали оперативные методы лечения синдрома WPW, которые в 95% случаев позволяют пациенту навсегда избавиться от приступов, что существенно повышает качество жизни.
В клинической кардиологии на сегодня различают два вида синдрома:
- Синдром Вольффа-Паркинсона-Уайта (WPW-синдром или Wolff-Parkinson-White). Характеризуется укороченным интервалом в P-Q(R), незначительная деформация и уширение QRS и образование дополнительной дельта-волны, а также изменение зубца Т и сегмента ST. Чаще встречается при аномальном АВ-проведении пучка Кента. Существует целый ряд типов данного вида синдрома, а также интермиттирующий (перемежающийся) и транзиторный (переходящий). Некоторые авторы, вообще выделяют аж до десяти подтипов WPW-синдрома.
- Синдром Клерка-Леви-Кристеско (синдром короткого интервала PQ или CLC-синдром). В английских источниках его именуют как синдром Lown-Ganong-Levine (LGL-синдром). Характеризуется также укороченным интервалом P—Q(R), но без изменения комплекса QRS. Обычно возникает при аномальном АВ-проведении пучка Джеймса.
СимптомыСам синдром никак себя не проявляет. Человек может жить долго и счастливо, даже не подозревая, что у него есть патологический дополнительный проводящий путь в сердечной мышце. Первые признаки могут возникнуть в любом возрасте, как правило на фоне другого заболевания, при чём не обязательно миокарда. Это могут быть, например любые инфекционные болезни.
У пациентов с CLC-синдромом часто первые проявления начинаются с пароксизмальных тахикардий.WPW-синдром проявляется следующими нарушениями ритма:
— Наджелудочковые реципрокные тахикардии, которые с возрастом переходят в мерцательную аритмию. Данное проявления WPW-синдрома встречается у 80% пациентов.- Пароксизмальных тахиаритмии встречаются у 75% пациентов с WPW-синдромом.- Фибрилляция встречается у 15-30% людей с WPW-синдромом.- Трепетание или мерцание предсердий встречается у 5% пациентов.
Симптоматика
У большинства пациентов не обнаруживается никаких проявлений синдрома. Это затрудняет диагностирование, что приводит к тяжелым нарушениям: экстрасистолия, трепетание и мерцание предсердий.
У больных с более отчетливой клинической картиной, основным проявлением заболевания (50% исследованных случаев) является пароксизмальная тахиаритмия. Последняя проявляется в фибрилляции предсердий (у 10-40% пациентов), наджелудочковой реципрокной тахиаритмии (у 60-80% пациентов), трепетании предсердий (5% случаев).
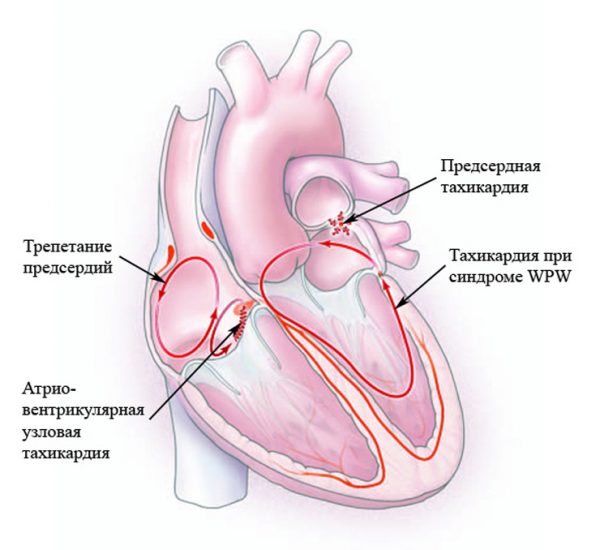
Симптомы синдрома ВПВ обычно слабо выраженные. К ним относятся нарушения сердечного ритма:
- трепетание предсердий;
- фибрилляция предсердий;
- реципрокная наджелудочковая тахикардия;
- желудочковая тахикардия;
- желудочковая/предсердная экстрасистолия.
В свою очередь приступы учащенного ритмичного/неритмичного сердцебиения сопровождаются:
- «трепыханием»/замиранием сердца;
- приступами удушья (чувство нехватки воздуха);
- головокружениями;
- учащением пульса;
- артериальной гипотензией;
- слабостью, потерей сознания.
Ухудшение состояния больного может возникать после употребления спиртного, эмоционального либо физического перенапряжения.
Синдром ВПВ может длительно существовать, не проявляя себя клинически. Его манифестация способна случиться в любом возрасте, но чаще это происходит у подростков или молодых людей, у женщин — при беременности.
Специфической симптоматики не существует, но основной признак — пароксизмальная аритмия — при появлении в молодом возрасте в 70% случаев присуща именно данному синдрому. У грудничков, новорожденных и детей до 3 лет первым симптомом может стать приступ пароксизмальной тахикардии, способной спровоцировать развитие острой сердечной недостаточности.
В подростковом возрасте болезнь тоже может появляться внезапно, но развивается менее тяжело. Как правило, наблюдается приступ тахикардии с частотой сокращения сердца более 200 (до 320) ударов в минуту.
Порой приступу предшествует стресс, физическая нагрузка, прием алкоголя, но часто он возникает без видимых причин. Во время приступа, который может продолжаться от пары секунд до нескольких часов, появляются такие симптомы:
- боль в сердце;
- слабость;
- склонность к головокружениям и обморокам;
- аритмия в покое и при движении;
- ощущение биения и замирания сердца, его «выпрыгивания» из груди;
- нехватка воздуха;
- шум в ушах;
- усиление выделения холодного пота;
- бледность, синюшность кожи;
- цианоз пальцев и ногтевых пластин, носогубного треугольника;
- падение давления крови;
- диспепсические симптомы — тошнота, боль в животе, рвота;
- окончание приступа — самопроизвольное или после приема специальных препаратов.
В 80% случаев аритмия представлена приступами атриовентрикулярной или предсердной тахикардией, в 15% случаев — фибрилляцией предсердий, в 5% случаев — мерцанием и трепетанием предсердий. Частые приступы пароксизмальной тахикардии влекут за собой прогрессирование сердечной недостаточности, а также застойные явления в печени и ее увеличение.
Осложнениями патологии могут стать и желудочковые аритмии — тахикардия, экстрасистолия. Все виды описанных аритмий при неблагоприятном течении могут переходить в фибрилляцию желудочков, которая чаще всего оканчивается остановкой сердца и смертью.
«Индикаторы» ВПВ на электрокардиограмме
Если внимательно взглянуть на ленту, на которой изображены результаты электрокардиографии, можно заметить несколько видов квадратных ячеек: крупных и маленьких. Горизонтально расположенная сторона каждой малой клеточки приравнивается к 1 мм (или 0,04 секунды). Большая клетка слагается из пяти малых, следовательно, её длина приравнивается к 0,2 секундам (или 0,04*5). Вертикальные стороны отражают напряжение: высота одной маленькой ячейки равна 1 мВ.
Эти данные являются важной составляющей шкалы, с помощью которой можно исследовать график и определить, присутствует ли какой-либо сбой в сердечной деятельности или нет. Теперь о показательных элементах самого графика
При подробном изучении результатов показаний ЭКГ обнаруживается определенная закономерность: изогнутая линия состоит из череды повторяющихся промежутков, в которых прямая либо изгибается, либо движется в неизменяемом направлении.
Расшифровка ЭКГ при синдроме
Эти участки и именуются зубцами. Те из них, что приподнимаются над нулевой линией, считаются положительными, а те, что «проседают» – отрицательными. Каждому зубцу присвоены собственные имена – латинские буквы и индивидуальная характеристика. Всего различается 5 типов.
| Название зубца | Описание |
| P (полож.) | Выражает длительность сердцебиения. В нормальном состоянии сердечной мышцы приравнивается к 0,12-2 секундам |
| Q (отриц.) | Фиксирует текущее состояние межжелудочковой перегородки. Располагается у основания зубца R. Q не должен быть чрезмерно углубленным, такое явление с высокой долей вероятности, указывает на инфаркт Миокарда |
| R (полож.) | Самый высокий (в норме) зубец, регистрирующий любые изменения миокарда желудочков |
| S (отриц.) | Находится сразу по правую сторону от R. Указывает на завершающийся в желудочках процесс. Также как и Q, не должен слишком сильно «погружаться» вниз |
| T (полож.) | Приподнятый бугорок отражает проявление потенциала сердца |
Также стоит обратить внимание на комплекс QRS, объединяющий 3 одноименных зубца. Их длительность не должна превышать максимально возможный показатель – 0,11 секунды
При расшифровке результатов следует уделять внимание и прописыванию зубцов данного комплекса. Отрицательные зубцы обозначаются малыми буквами, положительные – заглавными буквами, например, qRs.
Поскольку нормальное состояние зубцов уже известно, сейчас стоит обратиться к графику, отражающему синдром WPW:
- P – находится в хорошем состоянии.
- Q – положителен, а интервал PQ не только укорочен, но и приподнят.
- R – расширен у свода, комплекс QRS значительно превышает 0,11 секунд.
- S – практически не изменен.
- T – вместо купола больше напоминает желоб.
Если при самостоятельном анализе пациент, как ему кажется, выявляет данное заболевание, ему нужно не придаваться панике, а найти специалиста, который проведет более профессиональную расшифровку ЭКГ. Люди далекие от медицины достаточно часто неправильно интерпретируют результат.
Причины синдрома WPW
Причины синдрома WPW как утверждает основная масса ученых в области медицинской науки, обосновываются преимущественно врожденными факторами. А именно – тем, что в процессе незавершенного формирования сердца сохраняются добавочные атриовентрикулярные соединения. Сопутствует этому то, что в период, когда в митральном и трикуспидальном клапане формируются фиброзные кольца, мышечные волокна не регрессируют в полной мере.
Нормальным ходом развития является постепенное истончение и впоследствии (с достижением срока в 20 недель) полное исчезновение всех дополнительных мышечных путей существующих на ранних стадиях у всех эмбрионов. Аномалии, с которыми могут формироваться фиброзные атриовентрикулярные кольца, способствуют сохранению мышечных волокон, что и становится главной анатомической предпосылкой к синдрому WPW.
Семейная форма синдрома WPW значительно чаще характеризуется наличием большого числа добавочных атриовентрикулярных соединений.
Приблизительно в третьей части всех клинических случаев синдром связан с тем, что имеют место врожденные пороки сердца – пролапс митрального клапана, аномалия Эбштейна. В качестве причины выступают помимо этого деформированная межжелудочковая, межпредсердная перегородка тетрада Фалло, дисплазии соединительной ткани — дизэмбриогенетические стигмы. Немаловажную роль играет кроме того фактор наследственности, в частности наследственная гипертрофическая кардиомиопатия.
Причины синдрома WPW, как видим, главным образом состоят в нарушении формирования такого столь важного органа как человеческое сердце в процессе эмбрионального развития. Тем не менее, хотя данный синдром в значительной степени имеет причинами неблагоприятные врожденные анатомические особенности, первые его проявления могут быть выявленными как в детстве, так и во взрослом возрасте
Методики диагностики синдрома
Основная методика диагностики – это ЭКГ. Чтобы диагностировать даже скрытые формы, потребуется исследование в 12-ти отведениях. ЧСС может превышать 220 ударов за минуту, иногда даже достигает крайней границы – 360. На ЭКГ наблюдается укороченный интервал P-R, увеличение комплекса QRS.
Самым точным методом диагностики считается чреспищеводная электростимуляция. Через пищевод на сердце устанавливается электрод, он принудительно заставляет сердце сокращаться в нужном ритме. Когда частота достигает 100-150 уд/мин, определяется прекращение работы пучков Кента. Это помогает со 100% достоверностью доказать, что существуют дополнительные пути для проведения импульса.
Иногда используются и другие методики, а именно:
- Суточное монтирование. Такая процедура нужна для диагностики переходящей формы, для нее необходимо определенное время отслеживать состояние пациента.
- Ультразвуковая диагностика сердца с допплерограммой. Дает возможность определить пороки сердца и его сосудов.
- Эндокардиальное ЭФИ – вводятся катетеры в мышцу через вены. Таким методом удается детализировать участки и количество аномальных путей проведения импульсов.
Симптомы
Признаки гетерогенны (разнятся от одного к другому случаям). Если речь о скрытой форме их нет вообще. Интермиттирующая или первичная разновидности определяются клинической картиной неодинаковой полноты и интенсивности симптомов.
Примерный перечень выглядит так:
- Наиболее характерным моментом при наличии дополнительного пути импульса является аритмия. Вариантов множество. Желудочковые, предсердные типы (первые много опаснее), тахикардия, замедление кардиальной деятельности, групповая или единичная экстрасистолия, фибрилляция. Редко сохраняются правильные интервалы между сокращениями. Это относительно поздний признак отклонения. На его развитие уходит не один год. Свидетельствует в пользу запущенного синдрома. В начальной фазе все ограничивается тахикардией.
- Боли в грудной клетке неясного происхождения. Могут быть связаны с эпизодами или же представлять собой их усеченную версию. Характерны жгучие ощущения, давящие. Покалывание не встречается. Возможно развитие сопутствующих заболеваний.
- Одышка. На фоне интенсивной физической нагрузки или в состоянии полного покоя. Зависит от этапа патологического процесса.
- Слабость, сонливость, снижение способности к трудовой деятельности. Особенно при физическом характере работы.
- Цианоз носогубного треугольника. Посинение околоротовой области.
- Бледность кожных покровов, потливость, ощущение жара, приливов.
- Обмороки и синкопальные состояния. Регулярного характера.
- Нарушения мыслительной деятельности, памяти.
Многие представленные признаки не имеют прямого отношения к синдрому ВПВ, они обусловлены вторичными или третичными состояниями, текущими параллельно.
Определить, где заканчивается сама болезнь, и начинаются ее осложнения не трудно. WPW характеризуется аритмиями разной степени тяжести. Остальные признаки сугубо для нее не типичны.
Симптомы и диагностика синдрома WPW

Наиболее часто выявляются следующие симптомы:
- Чувство сердцебиения, дети могут охарактеризовать это состояния такими сравнениями, как “сердце выпрыгивает, колотится”.
- Головокружение.
- Обморочное состояние, чаще встречается у детей.
- Боли в области сердца (давящие, колющие).
- Чувство нехватки воздуха.
- У грудных детей во время приступа тахикардии возможен отказ от кормления, повышенная потливость, плаксивость, слабость, при этом частота сердечных сокращений может достигать 250-300 уд. в мин.
Варианты течения патологии
- Бессимптомное течение (у 30-40% пациентов).
- Легкое течение. Характерны непродолжительные приступы тахикардии, которые длятся 15-20 минут и самостоятельно проходят.
- Для средней тяжести синдрома ВПВ характерно увеличение продолжительности приступов до 3 часов. Тахикардия самостоятельно не проходит, необходимо применение противоаритмических препаратов.
- Тяжелое течение характеризуется длительными приступами (более 3 часов) с появлением серьезных нарушений ритма (трепетание, или беспорядочное сокращение предсердий, экстрасистолия и др). Данные приступы не купируются лекарственными препаратами. В связи с тем, что столь серьезные нарушения ритма опасны высоким процентом летального исхода (около 1,5-2%), то при тяжелом течении синдрома WPW рекомендовано хирургическое лечение.
Диагностические признаки
При обследовании пациента можно выявить:
- Перебои в области сердца при выслушивании (тоны сердца неритмичны).
- При исследовании пульса можно определить неритмичность пульсовой волны.
-
На ЭКГ выявляются следующие признаки:
-
укорочение интервала PQ (что означает передачу возбуждения непосредственно от предсердий к желудочкам);
- появление так называемой дельта-волны, которая появляется при преждевременном возбуждении желудочков. Кардиологи знают, что между выраженностью дельта-волны и скоростью проведения возбуждения по пучку Кента имеется прямая связь. Чем выше скорость проведения импульса по патологическому пути, тем большая часть мышечной ткани сердца успевает возбудиться, а значит, тем больше будет дельта-волна на ЭКГ. Напротив, если скорость проведения возбуждения в пучке Кента будет примерно равна таковой в предсердно-желудочковом соединении, то дельта-волна практически не будет видна. Это одна из сложностей при диагностике синдрома ВПВ. Иногда проведение провоцирующих проб (с нагрузкой) могут помочь диагностировать дельта-волну на ЭКГ;
- расширение комплекса QRS, который отражает увеличение времени распространения волны возбуждения в мышечной ткани желудочков сердца;
- снижение (депрессия) сегмента ST;
- отрицательный зубец Т;
- различные нарушения ритма (учащение сердечного ритма, пароксизмальные тахикардии, экстрасистолии и др.).
-
Иногда на ЭКГ регистрируются нормальные комплексы в сочетании с патологическими, в таких случаях принято говорить о “преходящем синдроме ВПВ”.