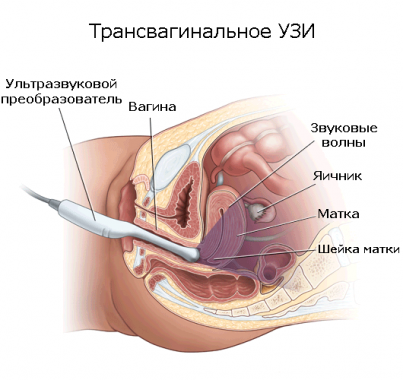
Для чего проводится трансвагинальное ультразвуковое исследование и что помогает выявить
Содержание:
Когда назначают интравагинальное введение?
У лекарственных препаратов, которые нужно вводить интравагинально, существует своя классификация. Их условно разделяют на три группы:
- Лекарственные препараты непосредственно для лечения — их применяют при инфекционных и воспалительных заболеваниях женских половых органов. К ним относятся специальные вагинальные таблетки, свечи, гели, мази, эмульсии и др.
- Профилактические препараты — их применяют в основном перед гинекологическими операциями. К ним относят средства для поддержания флоры внутри влагалища, которые одновременно помогают женские половые органы подготовить к инвазивному вмешательству. Существуют и вещества, помогающие предотвратить беременность или заражение инфекционными заболеваниями.
- Лекарственные препараты, применяемые при диагностике гинекологических заболеваний. В основном это рентгеноконтрастные вещества, которые вводятся интравагинально непосредственно перед какой-либо диагностической процедурой. Их применяют перед компьютерной томографией, во время кольпоскопии, рентгеновскими снимками.
Подготовка к влагалищному исследованию
Перед посещением гинеколога рекомендуется соблюдать следующие правила:
- Во избежание появления лишних выделений нужно исключить половые контакты за сутки до обследования.
- За это же время желательно воздержаться от употребления продуктов, вызывающих повышенное газообразование. Несоблюдение данной рекомендации не исказит результат, но может спровоцировать неловкую ситуацию.
- В день обследования перед процедурой нужно тщательно провести гигиену наружных половых органов.
- Непосредственно перед осмотром рекомендуется опорожнить мочевой пузырь.
Таким образом, подготовка к бимануальному исследованию не требует выполнения каких либо особенных действий. Главное – соблюдение гигиены, всё остальное зависит от уровня профессионализма врача.

Подготовка к процедуре должна начаться с тщательной гигиены полового органа. Накануне лучше воздержаться от интимных отношений без предохранения, чтобы избежать ненужных выделений из влагалища во время осмотра. Проводить осмотр можно в любой день менструального цикла, кроме тех дней, когда идет менструальная кровь. Лобковую зону и зону бикини лучше привести в порядок, удалив лишнюю растительность.
Накануне проведения процедуры лучше отказаться от приема пищи, которая способствует повышенному газообразованию, чтобы не оказаться в неловкой ситуации.
Поскольку данный метод заключается только в пальпационном исследовании, именно знания и практика гинеколога помогут достоверно и правильно оценить состояние половых органов женщины, выявить возможные заболевания. Если при осмотре возникнет подозрение на наличие патологических процессов, то потребуются дополнительные обследования половых органов (УЗИ и т.п.).
Общая характеристика скрытых половых инфекций
Клиническое течение скрытых ЗППП отличается.
Несмотря на отсутствие симптомов в периоды снижения иммунной системы, могут развиваться определенные признаки происходящих патологических процессов, которые важно не упустить. В группу скрытых инфекций гениталий входят такие заболевания, как:
В группу скрытых инфекций гениталий входят такие заболевания, как:
- Герпетическая инфекция – вирусное заболевание, возбудитель которого поражает слизистые покровы, реже кожу и проявляется в виде образования мелких пузырьков с прозрачным содержимым внутри. За несколько дней до формирования пузырьков возникают физические ощущения в виде жжения и зуда, дискомфорта, болезненности. После появления пузырьков в области гениталий, во рту или вокруг ануса, спустя 2-3 дня пузырьки вскрываются, образовывая язвочки, которые со временем исчезают. Инфекция требует применения противовирусных средств, в противном случае спустя время возбудитель может проникать в ЦНС или зрительный аппарат, вызывая нарушение их функционирования.
- ВПЧ – внедрение вируса папилломы вызывает формирование кондилом и бородавок. Некоторые штаммы вирусной инфекции отличаются высокой онкогенностью и без своевременной диагностики и лечения приводят к развитию раковых процессов шейки матки у женщин либо полового члена у мужчин. Опасностью ВПЧ является тот факт, что в большинстве случаев появление кондилом не сопровождается никакими физическими признаками.
- Гарднереллез – данное заболевание называется также дисбактериозом. Гарднерелла – инфекция, которая присутствует в нормальной флоре мочеполового тракта в незначительных количествах. При определенных условиях происходит патологическое размножение данных микроорганизмов, которые приводят к воспалительным процессам. Чаще заболевание развивается у женщин и имеет скрытое течение, во время которого возможна передача инфекции половым партнерам. При обострении симптомы могут проявляться в виде обильных выделений из половых путей серого оттенка, сопровождающихся зловонием. Иногда содержимое может быть пенистым и иметь желто-зеленый цвет. Совместно с выделениями пациента мучают болезненность, жжение и зуд, препятствующие сексуальной жизни. Очень часто последствиями гарднереллы становятся воспаление мочеиспускательного канала, эндометрия, шейки матки, аборт.
- Кандидоз (молочница) – грибковая инфекция, вызывающая характерные симптомы у женщин в виде творожистых выделений из влагалища, у мужчин в виде белого налета на головке пениса. Заболевание сопровождается у представителей обоих полов зудом и жжением, болью во время интимной близости. Не несут серьезной угрозы здоровью человека, но при рецидивах доставляют сильный дискомфорт.
- Микоплазмоз – практически не имеет признаков, длительно возбудитель паразитирует в слизистой оболочке мочеполового тракта. Среди признаков болезни отмечают появление из половых путей незначительного количества прозрачных выделений, развитие дискомфорта при мочеиспускании и половом акте. Микоплазмы могут спровоцировать бесплодие, поражение уретры у мужчин, слизистой влагалища.
- Уреаплазмоз – клиника может развиваться при снижении иммунитета в виде выделения слизи из влагалища или уретры у мужчин, неприятные ощущения отмечаются при опорожнении мочевого пузыря и интимной близости. Может стать причиной спаечных процессов у женщин и нарушения формирования сперматозоидов у мужчин.
- Хламидиоз – опасное заболевание половой системы, практически никак не проявляется. Указывают на развитие инфекции незначительный зуд в области гениталий и дискомфорт при мочеиспускании. При обострении возможно повышение температурного режима тела, общая слабость, боли в нижней части живота, у женщин расстройство менструации. При отсутствии лечения возможно распространение инфекции и поражение органов брюшной полости, прямой кишки, шейки матки, простаты.
У женщин
Такое исследование называется еще гинекологическим. Основная цель его проведения – оценить состояние женских половых органов, пространства около матки и связок, которые поддерживают этот орган. В народе такое исследование иногда называют исследование внутренних женских половых органов, что не совсем верно, ведь у женщин нет половых органов вне тела.
Что можно увидеть на таком УЗИ
Исследование женских половых органов показывает следующие заболевания и процессы в женском организме:
- беременность (в том числе внематочную);
- разные аномалии анатомического строения и положения матки (так, врач может заметить седловидную, двурогую, инфантильную матку и проч.);
- воспалительные заболевания маточных труб (при этом женщине дополнительно назначают обследование проходимости труб);
- воспаление полости матки;
- скопление в маточной трубе слизи, гноя, крови, а также другого вида жидкости, которую трудно дифференцировать;
- разные послеродовые осложнения;
- осложнения, возникшие после абортов;
- опухоли матки и других половых органов;
- полипы;
- миому;
- кисты, находящиеся в матке и яичниках;
- скопление патологической жидкости в области малого таза.
Как проводится УЗИ у женщин
Многих женщин интересует, как делается такое исследование. Существует несколько способов проведения ультразвукового исследования женских половых органов.
При трансвагинальном обследовании женщина раздевается до пояса, ложится на кушетку и немного сгибает ноги. Затем ей во влагалище вводится ультразвуковой датчик (на который с гигиенической целью надевается презерватив). Врач может двигать таким датчиком во время обследований (при этом не должно возникать никаких болезненных ощущений).
При трансректальном исследовании женщина также раздевается, однако ультразвуковой датчик вводится не во влагалище, а в анальное отверстие. Датчик для этого берется немного тоньше. Так же, как и в предыдущем случае, используется презерватив.
При фолликулометрии исследуются только яичники и фиксируется процесс созревания в них яйцеклеток. Такое обследование делается только трансвагинально.
Трансабдоминальное исследования надо проводить у девственниц, а также если необходимо обнаружить патологическое состояние органов малого таза. При этом врач водит ультразвуковым датчиком по животу.
Как подготовиться к процедуре обследования
В случае если женщине назначено трансабдоминальное обследование, то готовиться к нему надо таким образом.
- За несколько дней до процедуры обследования надо исключить из повседневного рациона все то, что вызывает образование газов в кишечнике или процесс брожения. Это, в частности, жирная пища, газировка, ягоды, фруктов, ржаной хлеб и капуста.
- Накануне такой диагностики надо поесть в 6 часов вечера. С утра нежелательно принимать пищу, можно только пить негазированную воду. Только в том случае, если обследование назначается на вечер, допускается позавтракать (не позднее чем в 11 часов). Пища должна быть диетической.
- Примерно за один час до диагностики надо выпить около литра негазированной воды (для того, чтобы наполнился мочевой пузырь).
При трансвагинальном ультразвуковом исследовании такую диету надо соблюдать не менее двух суток. За четыре часа до проведения диагностики надо вовсе отказаться от приема пищи. А вот перед обследованием необходимо помочиться: мочевой пузырь должен быть пустым.
Подготовка к трансректальному исследованию несколько иная. Пациентка должна соблюдать диету, не есть продуктов, стимулирующих газообразование как минимум сутки. Накануне обследования надо сделать клизму (подойдет и микроклизма, которую надо выпить вечером). Прямая кишка в любом случае должна быть пустой, так как в нее будет вводиться ультразвуковой датчик).
Что трактуется в результатах обследования
Непосредственно после проведения такого обследования врач сравнивает полученные результаты с ультразвуковой нормой. В протоколе ультразвукового обследования обязательно записываются такие параметры:
- форма и размеры матки;
- толщина слизистой (этот параметр может изменяться в зависимости от того, на каком дне месячного цикла проводится данное обследование);
- размер яичника;
- отсутствие (или наличие опухолевидных образований в полости матки);
- степень доброкачественности или злокачественности имеющихся образований в матке;
- наличие кист и их тип.
Если врач назначает УЗИ женских органов, его не стоит игнорировать.
Какие есть женские болезни
Список патологических состояний репродуктивных органов у женщин можно условно разделить на четыре большие группы.
1. Воспалительные гинекологические заболевания.
Список: гнойно-воспалительные (кольпит, вульвовагинит, вульвит, эндометрит, аднексит и др.), заболевания, передающиеся половым путем (гонорея, трихомониаз, хламидиоз, уреаплазмоз, кандидоз), вирусные заболевания (генитальный герпес, папилломавирусные инфекции, цитомегаловирус). В результате происходит поражение наружных и внутренних половых органов. Возникают на фоне ослабленного иммунитета, переохлаждения, хронических инфекций, гормонального дисбаланса, механических и химических травм, плохой гигиены и других факторов. Из симптомов: эти болезни проявляются обильными патологическими выделениями (белями), распиранием и болями внизу живота, дискомфортом, жжением при половом акте, мочеиспускании и др.
2. Болезни, вызванные эндокринными нарушениями.
Сбои в работе эндокринных органов — яичников, гипофиза, надпочечников, щитовидной железы — являются причиной гормонозависимых заболеваний у женщин. Нарушения в эндокринной системе организма приводят к патологиям полового созревания (задержка или преждевременное половое развитие, нарушения менструального цикла, аномалии развития половых органов). Сюда также относят нарушения менструального цикла (предменструальный синдром, аменорея, альгодисменорея), отсутствие овуляции, маточные кровотечения и т.д. Основные провоцирующие факторы: инфекции, аборты, стрессы, плохое питание, врожденные патологии, аутоиммунные процессы, травмы, опухоли. Приводят к эндокринной дисфункции, бесплодию, маскулинизации, росту частоты новообразований.
3. Гиперпластические, дистрофические, опухолевые.
Патологическое разрастание тканей и развитие опухолей половых органов — наиболее опасные из всех групп гинекологических заболеваний у женщин. Данная группа гинекологических заболеваний включает в себя доброкачественные и злокачественные новообразования (перечень: миома, эрозия, дисплазия, полипы, гиперплазия эндометрия, эндометриоз, лейкоплакия шейки матки, кисты, кистомы, рак шейки матки, тела матки, яичников, вульвы и влагалища). Большинство способов устранения данных патологий — хирургические малоинвазивные или радикальные.
4. Аномалии строения и развития половых органов.
Список женских болезней в гинекологии, связанных со структурными отклонениями: двурогая, седловидная матка, удвоение влагалища, отсутствие матки, атрезия (заращение просвета) влагалища, матки, слепая девственная плева, загиб матки, гипоплазия матки, половой инфантилизм и др. Таким образом, в эту группу гинекологических болезней относятся врожденные патологии, такие как: неправильная форма, отсутствие органа полностью или частично, наличие перегородок, удвоений, недоразвитие. Заращение и непроходимость гимена, сужение отверстия могут быть как врожденными, так и приобретенными. Не все они обнаруживаются сразу после рождения, многие из них проявляются в период полового созревания и с началом половой жизни, обычно это касается патологий девственной плевы.
Наиболее частые симптомы гинекологического заболевания у женщин в этом случае это: аменорея, боль, связанная со скоплением менструальной крови во влагалище (гематокольпос), бесплодие, невынашивание. Лечение в большинстве случаев оперативное и должно проводиться у интимного хирурга своевременно.
Причины болезни женских органов
- Наследственные и внутриутробные факторы,
- Регулярные либо периодические стрессы,
- Частая смена половых партнеров,
- Незащищенный секс, в т.ч. однополый,
- Плохая экология и нездоровый образ жизни,
- Злоупотребление антибиотиками,
- Имеющиеся инфекции, в т.ч. ЗППП,
- Раннее начало половой жизни,
-
Несоблюдение правил интимной гигиены.
Способы диагностики
- визуальный осмотр;
- пальпация матки и придатков;
- осмотр в зеркалах;
- ректальное исследование;
- мазки из влагалища на флору;
- цервикальная онкоцитология;
- бакпосев с антибиотиками;
- ПЦР анализы на инфекции;
- исследование крови на гормоны;
- УЗИ малого таза;
- кольпоскопия шейки матки;
- рентген и МРТ;
-
лапароскопия.
Гинекологическое исследование
4.
Инструментальные методы исследования
(зондирование матки, раздельное
диагностическое выскабливание, биопсия,
аспирационный кюретаж, пункция брюшной
полости, продувание маточных труб,
катетеризация мочевого пузыря).
5.
Цитологические и функциональные
исследования.
6.
Гормональные исследования
7.
Эндоскопические методы
8.
Ультразвуковая диагностика
9.
Рентгенологические методы
Основные
симптомы гинекологических заболеваний:
1)
нарушение менструальной функции:
а)
аменорея — отсутствие месячных свыше
6 мес, может быть физиологической и
патологической, первичной и вторичной
б)
гипоменструальный синдром — выражается
в ослаблении, укорочении и урежении
менструаций (гипо, олиго, опсоменорея)
в)
гиперменструальный синдром — проявляется
в виде частых, продолжительных и обильных
менструация (поли, гипер, пройменорея)
г)
меноррагия — кровотечение, связанное
с менструальным циклом
д)
метроррагия — ациклические маточные
кровотечения, не связанные с менструальным
циклом
е)
альгодисменорея — болезненные менструации
ж)
овуляторные нарушения — заболевания с
сохранением овуляции
з)
ановуляторные нарушения — заболевания
при отсутствии овуляции
2)
нарушения половой функции:
отсутствие полового чувства (либидо),
отсутствие удовлетворения (оргазма),
болезненное половое сношение, наличие
кровянистых выделений после полового
акта (контактные кровотечения)
3)
нарушение детородной функции
4)
бесплодие
— как результат воспалительных
заболеваний, травм мягких тканей родовых
путей, аномалиях положения органов,
нарушения менструальной функции
5)
патологическая секреция (бели)
— бывают:
а)
вестибулярные — обусловлены воспалительными
процессами наружных половых органов
или больших желез преддверия влагалища
б)
влагалищные — при экстрагенитальных
заболеваниях (туберкулез легких,
гипотиреоз), местной инфекции, глистной
инвазии, инородном теле во влагалище
в)
шеечные — при воспалении шейки матки,
эрозиях, разрывах, полипах, раке,
туберкулезе шейки матки
г)
маточные — при эндометрите, подслизистой
миоме, полипах, злокачественных опухолях
д)
трубные — при воспалительных заболеваниях
маточных труб, злокачественных
заболеваниях
6)
боли
— возникновение и характер болевых
ощущений определяется особенностями
иннервации половых органов, состоянием
ЦНС и характером заболевания
7)
расстройства функции мочевыводящих
путей:
учащение или затруднение мочеиспускания,
недержание мочи, наличие болей при
мочеиспускании
8)
расстройства функции кишечника:
запоры, диареи, боли при дефекации,
недержание кала и газов
Гинеколог: лечение инфекций
Половые инфекции – заболевания половых органов, передающиеся при сексуальном контакте. Медицине известно более 100 типов ИППП, но наиболее распространен:
- гонорея;
- хламидиоз;
- сифилис;
- микоплазмоз;
- ВИЧ;
- гарднереллез;
- генитальный герпес.
Половые инфекции
Возбудителями инфекционного процесса становятся грибки, бактерии, вирусы, простейшие микроорганизмы.
Заражение ИППП можно распознать по таким признакам:
- патологические выделения из влагалища;
- неприятный запах от половых органов;
- отек и покраснение гениталий;
- зуд и жжение во влагалище;
- высыпания в области малого таза;
- нарушения менструального цикла;
- боли внизу живота.
Многие половые инфекции имеют схожую симптоматическую картину. Поэтому идентифицировать возбудителя можно только при помощи лабораторной диагностики. Применяется, например, цитограмма, которая покажет признаки воспаления в мазках и присутствие определенного типа микроорганизма. Клинические анализы позволяют определить тип инфекции и оценить ее устойчивость к разным группам антибиотиков. Это необходимо для определения лучшей схемы лечения.
Залог успешного лечения половой инфекции – одновременная терапия обоих партнеров. В зависимости от типа инфекции для лечения назначают такие группы препаратов:
- противогрибковые (молочница, другие грибковые поражения);
- антибиотики (гонорея, сифилис, др.);
- противовирусные (генитальный герпес, ВПЧ, др.);
- иммуномодуляторы (гепатит В).
Лечение подкрепляют витаминами и препаратами, которые стимулируют работу иммунитета. Терапевтический комплекс чаще всего позволяет полностью избавиться от болезни. Однако в некоторых случаях врач может только снять острые проявления инфекции. ВИЧ, генитальный герпес и некоторые другие вирусные инфекции вылечить невозможно.
Применяемые инструменты
Существуют некоторые приспособления и инструменты, которые применяются для женского осмотра гинекологом. Основными инструментами являются зеркальца, которые могут отличаться по назначению и конструкции:
- Падерсон. Применяется для женщин, живущих активной половой жизнью.
- Зеркало Куско. Является более универсальным. Имеет створчатую форму.
- Зеркало Грейва. Его эффективность и конструкция такая же, как и у зеркала Куско.
Этот инструмент проходит тщательную стерилизацию в специальном устройстве — стерилизаторе. Благодаря этому можно не бояться, что занесётся инфекция. На сегодняшний день учёные смогли изобрести зеркала одноразового предназначения. Применяются они в основном для женщин, у которых имеется опасное инфекционное заболевание, а также для представительницы прекрасного пола с ослабленной иммунной системой. Если женщина желает, она может пробрести личный гинекологический набор, которым специалист воспользуется при осмотре.
Когда врач начинает осматривать шейку, он выбирает зеркало малого размера и под косым углом вводит его во влагалище. Приблизительно после половины введённой длины специалист переворачивает зеркальце, чтобы хорошо просматривалась вся маточная полость. При достижении правильного ракурса приспособление фиксируется в нужном положении.
Зеркала нашли применение и для проведения оперативного вмешательства в маточной полости. Благодаря зеркалу, врач оценивает следующие критерии:
- Присутствие дефектов матки и надрывов шейки.
- Наличие различных выделений.
- Размер и форму шейки матки.
- Присутствие опухолей.
- Анатомически изменения влагалищной области.
- Оттенок слизистой и стенок.
- Общее состояние: размер складок, нарушенная целостность оболочки, дефекты покрова и прочие.
При помощи зеркала могут быть выявлены разнообразные полипы, которые нуждаются в удалении.
Возможности
Бимануальное исследование (другое его название – двуручное) позволяет оценить состояние матки и яичников, тканей таза. В ходе процедуры врач тщательно изучает шейку матки, сам орган, определяет её форму и размер, консистенцию, подвижность и характер поверхности. Всё это позволяет своевременно выявить наличие патологического процесса, диагностировать беременность.
В норме процедура не связана с какими либо болевыми ощущениями, пациентка может ощущать лишь небольшой дискомфорт.
В целях профилактики различных заболеваний каждая женщина должна дважды в год посещать гинеколога. Бимануальное исследование является обязательным пунктом при каждом осмотре пациентки.
Особенности вагинального УЗИ
Для исследования органов малого таза используются разные приемы и методы. Вагинальное УЗИ, в силу особенностей метода, используется для различных целей.
Для женщин, которые бережно относятся к своему здоровью, это один из способов следить за состоянием своей мочеполовой системы. Профилактические исследования делают по определенному графику.
Когда возраст переваливает за сорокалетний рубеж, посещать кабинет УЗИ необходимо каждый год.
Такая предосторожность позволит без серьезных проблем подготовиться к менопаузе. После очередного вагинального обследования можно получить рекомендацию гинеколога
Гинекологическое исследование
За состоянием мочеполовой системы каждая женщина должна следить, начиная с момента первой менструации. Процедуру вагинального УЗИ рекомендуется проводить в первой половине цикла.
Именно в этот период слизистая оболочка внутренней части матки имеет минимальную толщину. На этом сроке данные о состоянии органов малого таза считываются наиболее точно.
Фото:
При наличии каких-либо патологий, которые вызывают неприятный зуд, их можно диагностировать без дополнительных анализов.
Практика последних лет показывает, что вагинальное УЗИ делают как при плановых осмотрах у врача-гинеколога, так и в качестве специального обследования.
Исследование при беременности
Практика последних лет убедительно доказала, что вагинальное УЗИ позволяет уже на сроке три недели прослушивать сердцебиение плода.
Действуют строгие предписания, которые ограничивают проведение ультразвукового исследования. Максимальный срок составляет 12 недель.
На этом сроке беременности риск осложнений для плода и женщины сведен к нулю.
Основанием для проведения вагинального УЗИ служат следующие запросы:
- подтверждение беременности;
- диагноз внематочной беременности;
- угроза выкидыша;
- оценка состояния яичников и шейки матки.
УЗИ вагинальным датчиком дает точные данные именно на раннем сроке беременности.
Внематочная беременность является серьезной патологией, которая не только вызывает дискомфорт и зуд, но и может нанести серьезный ущерб здоровью женщины.
Если своевременно ее не обнаружить, то возможен летальный исход из-за большой потери крови. Результат вагинального УЗИ на раннем сроке четко покажет расположение плода.
Фото:
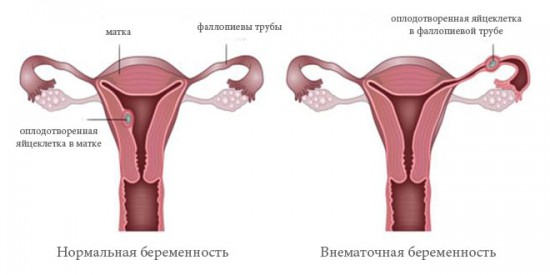
После обработки полученных данных можно принимать решение о проведении курса лечения.
Некоторые женщины считают, что эрозия матки не требует лечения.
Это серьезное заблуждение. Наличие эрозии при беременности может привести к воспалению и выкидышу. Состояние яичников на раннем сроке тоже необходимо контролировать.