Непроходимость пищевода
Содержание:
- Грыжа пищеводного отдела диафрагмы
- Лечебные мероприятия
- Что такое язва пищевода
- Сужения пищевода анатомические и физиологические
- ГЭРБ (гастроэзофагеальная рефлюксная болезнь)
- Диагностика
- Кандидозный эзофагит — что это такое?
- Диагностика заболевания
- Новообразования
- Симптомы
- Заболевание номер один
- Сосудистые заболевания
- Симптомы и осложнения
- Диагностика
- Аномалии пищевода (врожденные и приобретенные)
Грыжа пищеводного отдела диафрагмы
По статистике симптомы гастроэзофагеального рефлюкса как основного проявления грыжи пищеводного отдела диафрагмы постоянно растёт. В настоящее время заболевание пищеварительной системы диагностируется у 10% населения планеты, и сравнимо по своей распространенности с хроническим холециститом, язвенной болезнью желудка или язвой двенадцатиперстной кишки.
Что такое грыжа пищеводного отдела диафрагмы (ГПОД)
По международной классификации болезней (МКБ10) данному виду заболеваний пищевода присвоен код К44.9. Болезнь образуется в результате смещения в грудную клетку одной из частей анатомического органа – абдоминального отрезка или кардиального отдела пищевода, которые в нормальном состоянии расположены под диафрагмой. Диафрагмальная грыжа может быть как врожденным дефектом из-за эмбрионального порока, так и иметь приобретенный характер клинического состояния. Наиболее вероятными причинами образования грыжи пищеводного отдела диафрагмы, считают:
- Слабость связочного аппарата пищеводного отверстия диафрагмы. Как правило, такое состояние встречается у людей после 60-65 лет.
- Повышенное внутриутробное давление из-за травмы пищевода, хронического запора, тяжелых условий труда и прочих условий.
- Нарушение моторики пищеварительного тракта, например, из-за дискинезии пищевода, хронического панкреатита или холецистита.
- Результат астенического телосложения.
Наиболее тяжелое осложнение при грыже пищеводного отдела диафрагмы – кровотечение, пептическая язва или стриктура пищевода, метаплазия (пищевод) Баррета.
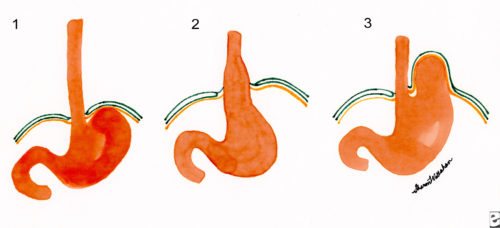
Виды и симптомы грыжи пищевода
По клинико-морфологическим признакам грыжи пищеводного отдела диафрагмы подразделяют на три вида (смотреть таблицу).
| Тип ГПОД | Признаки заболевания пищевода |
| Скользящая (аксиальная) грыжа | Данный вид патологии, при которой диафрагмально-пищеводная мембрана не нарушена, диагностируется в 90% случаев и характеризуется свободным проскальзыванием верхнего отдела желудка и нижнего сфинктера в брюшную полость и обратно. |
| Параэзофагеальная (фиксированная) грыжа | Клиническое состояние – это перемещение дистальной части пищеводного отверстия и кардии под диафрагму, при этом часть желудка располагается над диафрагмой. |
| Смешанная | Патология сочетает в себе обе разновидности грыжи пищеводного отдела. |
Симптомы заболевания пищевода имеют схожие признаки с прочими патологиями желудочно-кишечного тракта:
- из-за грыжевого мешка раздражается диафрагмальный нерв, и возникает икота,
- из-за гастроэзофагального рефлюкса в пищевод попадает кислое содержимое желудка, что обеспечивает человеку мучительную изжогу и частую отрыжку,
- перемещение грыжевого мешка при скользящей грыже, вызывает у больного жгучую и нестерпимую боль за грудиной,
- нарушение акта глотания (дисфагия) возникают даже при употреблении жидкой пищи.
Лечение диафрагмальной грыжи
Выбор способа лечения при грыже пищеводного отверстия диафрагмы зависит от степени обострения. На начальном этапе эффективно применение консервативных терапевтических мероприятий. В комплексную программу лечения входят медикаментозные препараты:
- Прокинетики, улучшающие состояние слизистой стенки пищевода – Тримедат, Мотилак, Ганатон и пр.
- Препараты антацидной группы, способствующие нейтрализации соляной кислоты, входящей в состав желудочного сока – Гасталом, Маалокс и т. д.
- Ингибиторы протонной помпы (насоса), нейтрализующие желудочную кислотность.
- Витамины группы В, позволяющие ускорить восстановление желудка.
Обязательным терапевтическим условием лечения грыжи пищевода является диета, которая исключает продукты питания, вызывающие повышенную кислотность и газообразование. Из рациона исключаются спиртные напитки, жареные, жирные, соленые, копченые и маринованные продукты. Рекомендуется дробное питание 5-6 раз в день.
При неэффективности медикаментозной терапии, рассматривается вариант хирургического вмешательства.
Лечебные мероприятия
После подтверждения диагноза индивидов интересует вопрос о том, как снять спазмы желудка и пищевода. Если не выявлена точная причина недуга, то медики не рекомендуют проводить лечение самостоятельно. Терапия подразумевает использование:
- лекарств;
- физиотерапевтических процедур;
- соблюдение диеты;
- изменение образа жизни;
- лекарственных трав.
Если имеется основное заболевание ЖКТ, провоцирующее эзофагоспазм, то первоначально лечение следует начинать с него, чтобы предупредить появление новых приступов. Далее рассмотрим более подробно, чем лечить спазм пищевода рефлекторный. Для этого применяют препараты разных фармакологических групп:
- Антациды, или противокислотные – защищают слизистую пищеварительного канала.
- Стимуляторы моторики ЖКТ – содействуют прохождению комка пищи благодаря улучшению перистальтики мышечной трубки.
- Спазмолитики – убирают спазм.
- Альгинаты – обволакивают слизистую, защищая ее от агрессивной соляной кислоты.
- Седативные – успокаивающее действие на ЦНС.
- Антидепрессанты, транквилизаторы и лекарства, нормализующие сон – назначают при необходимости.
- Анальгетики и анестетики – оказывают местный обезболивающий эффект.
- Витамины группы B.
Вышеперечисленные медикаменты, дозы и схемы лечения подбирает лечащий доктор индивидуально.
Рассмотрим, как снять спазмы желудка и пищевода с помощью физиотерапевтического лечения. Оно направлено на нормализацию функций нервной системы и включает:
- Электрофорез с анестетиком – на пораженный орган воздействует постоянный электрический ток совместно с лекарственным средством, что позволяет ослабить болевые ощущения.
- Радоновые ванны – благодаря им снижается чувствительность нервных окончаний.
- Гальванизация – посредством электродов подается ток с постоянной частотой, небольшой силы и малого напряжения. В результате чувствительность нервных волокон ослабевает. Этот метод особо эффективен при спазме пищевода, который возник на фоне остеохондроза.
- Теплые ванны с отварами лекарственных трав, обладающих седативным действием.
- Индуктотерапия – воздействие высокочастотного электромагнитного поля с преобладанием магнитной составляющей. Исключительность этой манипуляции в том, что в мышечном слое образуется тепло, в итоге снижается тонус и устраняется спазм пищевода. Как его снимать можно еще? Особо важна физическая активность, т. е. выполнение несложных упражнений, направленных на укрепление позвоночного столба и нормализацию работы ЦНС.
Фитотерапевтическое лечение подразумевает использование лекарственного растительного сырья, обладающего разными эффектами:
- противовоспалительный – девясил;
- седативный – пион, валериана, пустырник;
- спазмолитический – ромашка, шалфей, мята.
К альтернативным методам лечения относится:
- Иглорефлексотерапия. Курс лечения – до десяти дней, трижды в год.
- Медицинская гипнотерапия.
- Психотерапевтические способы – пескотерапия, аутогенная тренировка по Шульцу, арт-терапия.
Массаж определенных точек, которые находятся на срединной линии груди – это еще один нестандартный способ лечения спазма пищевода. Как его снимать этим методом? Расположение точек следующее:
- под шейной ямкой;
- между грудью;
- между первой и второй точкой (на равном расстоянии от каждой).
Эти зоны массируют косточками пальцев, делая вращательные движения по часовой стрелке в течение пяти минут. Отмечается, что при выполнении этой манипуляции у индивида появляются сильные болевые ощущения. Существует мнение, что это нормальное явление, и по истечении двадцати минут интенсивного воздействия на эти точки боль полностью исчезнет.
Все вышеперечисленные способы дают хороший результат.
Что такое язва пищевода
Язва пищевода – это глубокое воспалительное поражение стенки органа, включающее слизистую, подслизистую, а иногда и мышечную оболочки.

Существует две основные формы заболевания:
- симптоматическая;
- пептическая.
Симптоматические язвы в пищеводе
Симптоматическое изъязвление возникает как проявление или осложнение других болезней и патологических состояний, возникающих:
- в результате гипоксии тканей пищевода, вызванной сдавлением (например, опухолью);
- под действием повреждающих факторов лекарственных препаратов (противовоспалительные, обезболивающие, гормоны);
- при постоянном нахождении в полости пищевода зонда для кормления пациента (декубитальные язвы);
- при тяжелых ожогах, травмах, в терминальных стадиях болезней сердца, печени, почек.
Пептическая язва пищевода
В этом случае повреждающим фактором выступают химическая и биохимическая среды, в норме находящиеся в желудке. Пептические язвы пищевода – это результат действия на слизистую желудочного содержимого при гастроэзофагеальной рефлюксной болезни – ГЭРБ. Это основная причина возникновения заболевания.
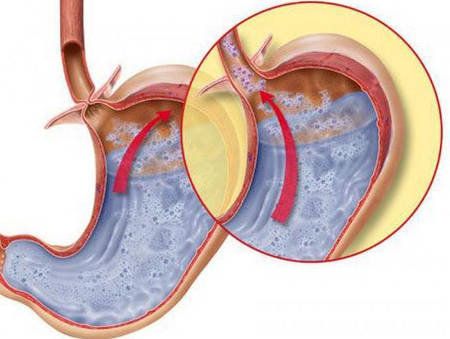
Также истинную пептическую язву могут вызывать:
- аксиальная хиатальная грыжа;
- системная склеродермия.
Язвы пищевода локализуются в его дистальном отделе. Обычно это единичные образования, но могут встречаться и множественные дефекты.
Сужения пищевода анатомические и физиологические
В верхнем отделе мышечная оболочка пищевода представлена поперечно полосатыми мышечными волокнами, а остальная часть гладкой мускулатурой. Мышечные волокна располагаются в два слоя. Продольный мышечный слой составлен внешними волокнами, а внутренние мышечные волокна образуют циркулярный слой. Сокращение и небольшие утолщения внутреннего слоя создают пять естественных сужений: три анатомических и два функциональных.
Эти сужения на функцию пищевода не влияют. Их клиническое значение и особенность состоит в том, что именно в этих местах обнаруживаются проглоченные инородные тела. Кроме того, анатомические и физиологические сужения пищевода – это излюбленная локализация многих патологических процессов.
Анатомические сужения
Анатомия человека такова, что в тех местах, где пищевод проходит вблизи других органов, внутренний циркулярный слой мышц образует небольшие утолщения – это анатомические сужения пищевода, которые обладают постоянством, обнаруживаются как при жизни человека, так и при патанатомическом исследовании это:
- фарингеальное сужение – место начального отрезка органа;
- бронхиальное сужение – место соприкосновения пищевода с левым бронхиальным стволом;
- диафрагмальное – место прохождения через диафрагму.
Сколько физиологических сужений у человека
Физиологические сужения пищевода непостоянны. Причина их возникновения – спазм мышечного слоя. Обнаружить эти сужения можно только при жизни. У человека существуют два физиологических сужения:
- аортальное – место соприкосновения с дугой аорты;
- кардиальное – переход органа в желудок.
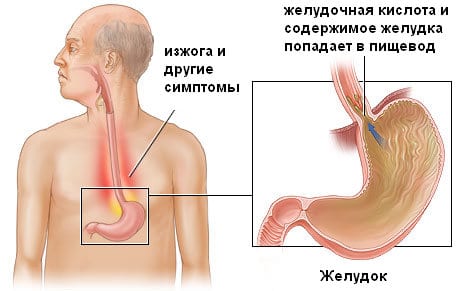
ГЭРБ (гастроэзофагеальная рефлюксная болезнь)
При этом недуге из желудка в пищеводную трубку периодически поступает пища из-за слабости нижнего сфинктера (это является результатом частого поедания острых продуктов, спиртосодержащих напитков и кофе) или на фоне некоторых болезней (язва желудка, грыжа диафрагмы и пр.).

Гастроэзофагиальная рефлюксная болезнь
ГЭРБ (гастроэзофагеальная рефлюксная болезнь) может быть внепищеводной или пищеводной. В первом случае наблюдаются такие симптомы: отрыжка, рвота, частая икота, изжога, затрудненное и болезненное прохождение еды по пищеводу, дискомфорт в области груди.
Во втором случае больной часто страдает заболеваниями органов дыхания, больше остальных подвержен кариесу и стоматиту, у него наблюдается анемия, боли в области сердечной мышцы.
Стоматит
Диагностика
Болезни желудка и пищевода диагностируются с помощью разных методов с использованием высокотехнологического оборудования. Нужную информацию о протекании и причинах заболевания получают при применении следующих процедур и методик:
- Рентгенологического исследования – контрастной рентгеноскопии. Выполняются рентгеновские снимки до и после введения контрастного вещества (сульфата бария). С помощью этого метода можно охарактеризовать положение пищеводной трубки в грудной клетке, ее размеры, диаметр внутреннего канала, общее состояние стенок, наполнение органа. На снимках выявляются причины затруднения прохождения частиц пищи, деформации. Проводят провоцирующие пробы – делают рентгеноскопию в положениях стоя, лежа и при наклоне вперед. С помощью этого метода можно диагностировать гастроэзофагальный рефлюкс, параэзофагеальную грыжу, полипы, дивертикулы, язвы.
- Эзофагоскопии. Натощак с использованием фиброэзофагоскопа в специально оборудованном кабинете проводят эндоскопическую процедуру. Осуществляют прицельную биопсию, извлекают инородные предметы. Предварительно используют обезболивание, обследуемый помещается на специальный стол. С помощью прибора осматривают слизистую на предмет воспаления, эрозии. Отмечают размеры и положение пораженного участка, из него отщепляют кусочек ткани (проводят биопсию). Далее полученный материал исследуют с помощью микроскопа, описывая отдельные клетки. Этот метод позволяет установить непроходимость пищевода в каком-либо участке или неразмыкание сфинктеров. При наличии на стенках органа рубцов просвет пищеводной трубки необходимо расширить, используя жесткие или гибкие стержни. Эзофагоскопия помогает установить причины дисфагии, диагностировать опухоли, обнаружить в полости инородные тела.
- Пищеводной рН-метрии. С помощью рН-зонда регистрируются показатели кислотно-щелочного баланса в нижней части трубки. Так как значения могут колебаться в течение суток, исследование проводят на протяжении дня. Результаты обрабатываются с использованием компьютера. Выявляют характер гастроэзофагального рефлюкса. Он может быть кислым (желудочным), щелочным (панкреатическим) или желчным. Регистрируют продолжительность этого явления.
- Компьютерной томографии. Используется для диагностики опухолевых заболеваний. Параллельно отмечают состояние лежащих рядом органов, кровеносных и лимфатических сосудов.
- Функциональной рентгенодиагностики. Применяется при негативном изменении моторики мышц пищеводной трубки, повышенном или сниженном тонусе сфинктеров.
- Эзофаготонокимографии, эзофагоманометрии. Комплексные методы исследования с помощью зондов. Измеряя давление в разных его отделах и в области сфинктеров, находят участки с нарушенным тонусом. Регистрируют показатели в покое и при глотании.
- Функционального тестирования для диагностики гастроэзофагеального рефлюкса. Включает в себя тест Степенко, кислотный тест Бейкера и Бернштейна, рефлюксный кислотный тест. Проводится зондирование желудка с применением метиленового синего красителя.
- Радиоизотопного исследования. Изотоп 32Р помогает диагностировать злокачественные опухоли пищевода.
Кандидозный эзофагит — что это такое?
Грибы рода Candida являются частью нормального биоценоза человека. Разные заболевания приводят к снижению иммунитета и нарушению равновесия микрофлоры. Поэтому происходит активное размножение условно-патогенных микроорганизмов.
Кандидозный эзофагит – это воспаление пищевода, спровоцированное грибами рода Candida albicans.
Быстрый рост мицелия отмечается на слизистой оболочке, где эпителий многослойный. Чаще грибковая инфекция поражает ротовую полость и верхние отделы пищеварительного тракта. Формируется кандидозный эзофагит. Патология в большинстве случаев носит хронический характер, с периодическими обострениями симптомов на фоне снижения иммунного статуса.
Как диагностировать состояние, и чем лечить заболевание — актуальные вопросы, которые рассматриваются в статье. Главной задачей гастроэнтеролога является выяснение основной причины развития инфекции для определения стратегии лечения.
Причины
Причины возникновения кандидозного эзофагита связаны с нарушением защитных механизмов. Существуют факторы антифунгальной резистентности, которые формируют оптимальный баланс условно-патогенной микрофлоры и препятствуют развитию инфекционных процессов.
Они представлены:
- целостностью слизистой оболочки;
- мукополисахаридами слизи;
- антагонистической активностью полезных и условно-патогенных бактерий;
- противогрибковой активностью лизоцима;
- фагоцитарной активностью полиморфноядерных клеток;
- антифунгальным гуморальным ответом за счет образования антител к грибам B-лимфоцитами.
Важно!
Причины кандидозного эзофагита обусловлены дефектом иммунной системы.
Первичное развитие заболевания встречается крайне редко. Возникает на фоне врожденного иммунодефицита, связанного с генетическим дефектом.
В других случаях патология проявляется на фоне:
- Физиологического иммунодефицита — периодов спада активности иммунной системы у детей, людей пожилого возраста, на этапе вынашивания ребенка.
- Синдрома приобретенного иммунодефицита.
- Опухолей, особенно после облучения и химиотерапии.
- Аллергических заболеваний.
- Длительного лечения глюкокортикостероидами.
- Аутоиммунных нарушений.
- Патологических изменений эндокринной системы — сахарного диабета, ожирения, гипотиреоза.
- Дисбактериоза на фоне антибактериальной терапии.
- Обменных хронических заболеваний.
- После трансплантации органов и тканей.
Классификация
Грибковая инфекция поражает вначале поверхностные слои эпителия. Разрастание мицелия приводит к глубоким изменениям слизистой оболочки, иногда с захватом мышечных клеток. Разделяют кандидозный эзофагит по морфологическим признакам и тяжести заболевания.
Эндоскопическая классификация включает 4 степени поражения, представленных в таблице 1.
Таблица 1. Классификация по степени поражения
| Уровень поражения | Критерии |
| 1 степени | На слизистой расположены единичные бляшки до 2 мм в диаметре на фоне гиперемии, отека тканей не отмечается. |
| 2 степени | Распространение налета, занимающее более половины поверхности пищевода, бляшки 2-5 мм в диаметре на гиперемированном и отечном фоне. |
| 3 степени | Поражение органа занимает более 50% тканей, сливного характера, могут быть узловые и выпуклые элементы, иногда с образованием язвенных дефектов. |
| 4 степени | Распространение пленок на весь пищевод, с признаками сужения органа. В таком случае затруднено эндоскопическое исследование, потому что аппарат плохо проходит по пищеводу. |
Существует другой вариант морфологической классификации, который отражает уровень повреждения эпителия и визуальные изменения.
Таблица 2. Классификация по глубине поражения и эндоскопическим симптомам
| Форма | Глубина
поражения |
Эндоскопические
признаки |
| Катаральная | Проникновение грибка в поверхностный эпителиальный слой | Определяется отек и гиперемия с образованием тонкой «паутинообразной» пленки. |
| Псевдомембранозная
флегмонозная |
Прорастание мицелия в слизистую и подслизистую оболочку | Формируются рыхлые бляшки бело-серого цвета до 5 мм в диаметре, расположенные на ярко гиперемированной слизистой, при контакте эпителий ранимый и кровоточит. |
| Фибринозно-эрозивная | Внедрение Candida albicans в мышечную оболочку пищевода | Наблюдаются грязно-белые бахромчатые налеты, расположенные лентами или крупными сливными очагами вдоль складок на фоне воспаления; при прикосновении к бляшкам, обнажаются эрозивные зоны. |
Диагностика заболевания
При появлении симптомов, похожих на проявления эзофагита, следует обратиться к терапевту, гастроэнтерологу, или вызвать скорую помощь, например, при отравлениях химическим веществом или проглатывании инородного тела. Кроме опроса и осмотра пациента, врач назначает какие-либо из дополнительных методов диагностики. В зависимости от того, острое или хроническое течение эзофагита у данного пациента, обследование может быть проведено экстренно при поступлении в стационар или планово в поликлинике. Могут быть назначены:
— Общие анализы крови и мочи.- Специфические исследования крови при подозрении на инфекционные заболевания (определение титра антител к цитомегаловирусу, возбудителю брюшного тифа, дифтерии, анализ крови на ВИЧ и др).- Эзофагография – введение рентгеноконтрастного вещества через рот и проведение рентгенографии. Позволяет определить инородное тело, оценить проходимость пищевода. Может быть назначена при химическом ожоге пищевода уже через сутки после отравления, когда пациент выведен из шокового состояния.- Эзофагоманометрия – определение давления внутри пищевода и его сократительной активности с помощью специального катетера, вводимого через рот, также позволяет провести измерение pH (реакции среды) в просвете пищевода и определение скорости его опорожнения (клиренса пищевода).- Эзофагоскопия – осмотр пищевода изнутри с помощью вводимого через рот эзофагоскопа. Позволяет определить признаки, характерные для той или иной формы заболевания (покраснение и слизистое отделяемое, язвы и эрозии, геморрагии, фибринозные пленки и тд), а также определить степень поражения участков пищевода. Возможно проведение биопсии (забор материала) ткани с дальнейшим гистологическим исследованием.
Необходимость применения такого метода при острых эзофагитах определяется тщательным сбором анамнеза при осмотре пациента. Например, если есть опасность вклинивания и перфорации стенки пищевода острым инородным телом, пациента сразу готовят к операции без проведения эзофагоскопии или ее проводят под общим наркозом. При химических ожогах и остром эзофагите обследование может быть проведено только через несколько дней (на 8-10 день) во избежание еще большего травмирования слизистой оболочки. Диагноз и лечение тут будет полностью зависеть от истории болезни пациента, а точнее, от того, что было выпито и съедено накануне заболевания.
При хроническом эзофагите эзофагоскопия проводится в плановом порядке после общеклинического обследования пациента.
Рефлюкс-эзофагит при эзофагоскопии
Новообразования
В пищеводной трубке может образоваться доброкачественная опухоль – лейомиома. При этом человеку становится трудно глотать пищу. Развитие новообразования может сопровождаться слюнотечением, отрыжкой, слабо выраженными болями за грудиной. Больной теряет аппетит и худеет.
К злокачественным новообразованиям пищевода относят лимфому и карциному. Развитие раковой опухоли сопровождается такими симптомами: угнетенное состояние, снижение аппетита (иногда до полного отвращения к еде), быстрое истощение, анемия. При разрастании новообразования появляется жгучая боль за грудиной, может измениться тембр голоса.
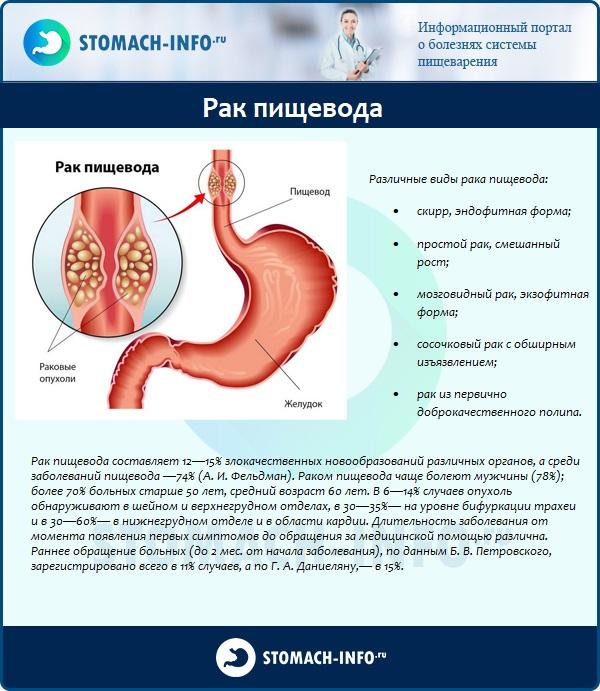
Рак пищевода
Распад злокачественной опухоли приводит к осложнениям. Развивается сильное пищеводное кровотечение, при этом больного рвет кровью алого цвета, в ней присутствуют сгустки. Фекалии меняют цвет на черный. Образование отверстия в пищеводе приводит к затруднению дыхания и интоксикации. При осложнениях больного немедленно госпитализируют.
Симптомы
Фото: health.facty.com
В клинике заболевания присутствуют загрудинные боли, которые появляются в момент принятия пищи и локализуются преимущественно за мечевидным отростком. Если присутствует поражение нижней части пищевода, боль локализуется в эпигастральной области (верхней части живота). Боль зачастую имеет жгучий характер. Кроме болевого синдрома в клинике заболевания могут присутствовать тошнота, изжога, отрыжка кислым. Появление изжоги в большинстве случаев обусловлено забросом желудочного содержимого в просвет пищевода. При этом пациенты отмечают высокую степень интенсивности изжоги, что заставляет их обратиться за помощью к врачу или в домашних условиях применять средства, снижающие кислотность желудочного сока. На высоте выраженной изжоги и боли в области мечевидного отростка может возникать рвота, которая чаще всего однократная, приносящая временное облегчение.
Чтобы избавить себя от боли, которая появляется во время приема пищи, человек воздерживается от еды, что может привести к потере массы тела. На фоне изъязвления формируется отек окружающей слизистой оболочки пищевода, что приводит к нарушению его моторики. Это влечет к нарушению акта глотания (дисфагии). Помимо этого, причиной развития дисфагии может явиться стенотическое сужение пищевода, сформировавшееся в результате рубцевания язвы.
Выделяют 4 степени дисфагии:
- 1 степень характеризуется периодическим затруднением проглатывания твердой пищи, что может проявляться появлением болезненных ощущений во время глотания;
- 2 степень обусловлена стойким нарушением проходимости по пищеводу твердой пищи, при этом сохраняется возможность употреблять пищу в полужидком состоянии;
- 3 степень характеризуется нарушением проходимости по пищеводу полужидкой пищи. Человек может употреблять только жидкую пищу;
- 4 степень, при которой становится невозможным проглотить не только воду, но даже собственную слюну.
Заболевание номер один
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) – одно из самых распространенных заболеваний пищевода.
Классификация ГЭРБ включает два состояния: 70 % случаев протекают без эрозии нижней части пищевода.
В оставшихся 30 % случаев наблюдаются доброкачественные образования – эрозии. Такое состояние называют рефлюкс-эзофагит.
Болезнь развивается из-за ослабления тонуса нижнего пищеводного сфинктера, что способствует гастроэзофагеальному или дуаденофагеальному рефлюксу.
Рефлюкс – это явление, когда биологические жидкости в организме человека под влиянием различных факторов начинают обратное движение.
Классификация рефлюксов в человеческом организме включает свыше 10 наименований. Два упомянутых выше рефлюкса – это попадание в пищевод жидкости из желудка или даже двенадцатиперстной кишки.
Слизистая оболочка пищевода не приспособлена к воздействию этих жидкостей, которые для нее являются агрессивными. В результате возникает раздражение слизистой оболочки, возможна эрозия, изъязвление и даже прободение пищевода, если вовремя не провести необходимое лечение.
Видео:
У этой болезни пищевода есть пищеводные и внепищеводные симптомы. Самый распространенный пищеводный симптом – изжога.
Жжение за грудиной (некоторые люди воспринимают изжогу как тепло, боль или давление), возможный неприятный привкус во рту могут быть и у вполне здоровых людей.
Однако если изжога случается слишком часто и ее сопровождают другие признаки: трудности глотания или болезненное глотание, боли в эпигастрии и за грудиной, отрыжка, икота, рвота и другие, возможно это пищеводные симптомы ГЭРБ и необходимо лечение.
Внепищеводные симптомы: частые заболевания уха, горла, носа, бронхов и легких, анемия, боли в сердце, стоматологические проблемы (частые язвочки в полости рта – стоматиты, «плохие зубы» – предрасположенность к кариесу).
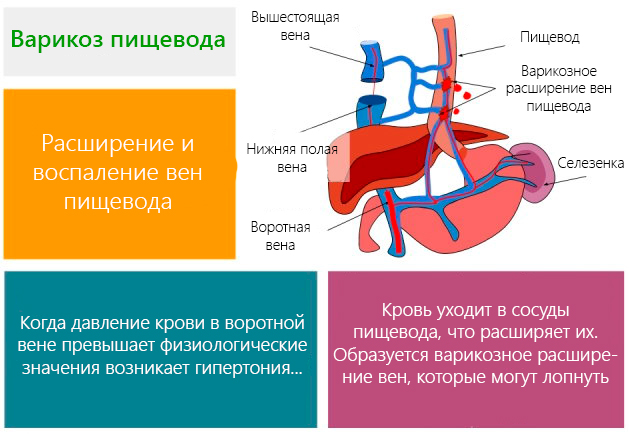
Сосудистые заболевания
К сосудистым заболеваниям пищевода относят варикозное расширение вен этого органа, ангиому и некоторые другие патологии, сопровождающиеся нарушением состояния сосудов в области пищеводного отверстия.
Характерным общим симптомом указанной группы заболеваний является кровотечение. Остальные признаки зависят от разновидности недуга.
Варикозное расширение вен пищевода может возникать у пациентов, страдающих артериальной гипертензией, при сдавлении верхней полой вены или в случае общего повышения давления при сердечной недостаточности.
До начала появления кровотечений варикозное расширение вен протекает, как правило, бессимптомно. Заболевание может быть обнаружено путем проведения рентгенологического обследования или эзофагоскопии.
Лечение варикозного расширения вен должно быть направлено на эффективное устранение угрозы появления кровотечения
Особенно важно устранить симптомы основного заболевания, ставшего причиной возникновения патологии сосудов
Также больным показано назначение специальной диеты, ограничение физических нагрузок, периодический прием антацидных и вяжущих лекарственных средств.
При появлении кровотечений в условиях стационара применяют специальный зонд с двумя баллонами, которые сдавливают расширенные пищеводные вены в области кардии и препятствуют выделению из них крови. Дополнительно проводится гемостатическая терапия (введение кровезаменителей, хлорида кальция и других веществ).
Ангиому пищевода можно рассматривать как геморрагический синдром сосудистого происхождения. Также ее можно отнести к группе доброкачественных опухолей.
Лечение ангиомы заключается в ее удалении при помощи специальной петли.
Симптомы и осложнения
Чаще всего при данном заболевании встречается изжога. Характерной особенностью является то, что такое дискомфортное жжение появляется в верхней части тела. Симптом возникает преимущественно после еды, раздражающей желудок, например, после употребления спиртных напитков, кофеина, жирных или горячих продуктов.
Симптомами заболевания считаются:
- Дисфагия (проблемы с глотанием и прохождением пищи по пищеводу). Употребление пищи сопровождается сильной болью. Возникает из-за воспалительных процессов слизистой оболочки пищевода;
- Отрыжка воздухом. Возможна, как и воздушная, так и с содержанием кислоты;
- Бронхообструкция (закупорка бронхов). В простонародье – «легочная маска». Симптом является хроническим и вызывает приступы кашля. Появляется из-за наличия частиц в бронхах из пищевода или желудка;
- Боли в груди. Симптом похож на стенокардию, но отличается временем появления, только после еды. Имеет название «кардинальной маски»;
- Воспалительный процесс в носовой полости. Возможно развитие ринита, фарингита и других похожих заболеваний. Появляется из-за частого контакта желудочного сока и гортани;
- Разрушение эмали зубов («стоматологическая маска»). Вызвано постоянным контактом желудочного сока и зубов (при выходе первого). Осложнением данного симптома является быстрое развитие кариеса или потеря зубов;
Симптомы заболевания очень схожи с другими, поэтому крайне распространенным является то, что, как и неопытный врач, так и больной, занимаясь самолечением, назначает или применяет препараты, которые никак не устраняют заболевание или вообще не имеют к нему никакого отношения. Такое лечение результатов не даст. При наличии симптомов необходимо обращение к гастроэнтерологу.
Осложнения
Осложнения при заболевании рефлюкс эзофагит связаны непосредственно с нарушением нормального функционирования пищеварительной системы, отдельного внимания стоит тот факт, что такое развитие заболевания и степень поражения могут зависеть от многих факторов, начиная от генетической предрасположенности и, заканчивая последствиями самолечения.
Однако рефлюкс эзофагит, в данном случае, можно считать «спусковым крючком», позволяющим осложнениям развиться и не быть обнаруженными
Для того, чтобы не допустить развития осложнений важно вовремя пройти обследование и получить правильный курс лечения
Наиболее распространенными осложнениями при рефлюксе считаются:
- Стеноз. Это изменение размера просвета в пищеводе, которое возникает из-за постоянного воспалительного процесса. Мышечные стенки становятся толще и появляются боли при глотании или так называемый «ком в горле».Лечение возможно только с помощью операции;
- Язвенная болезнь пищевода. Появляется из-за постоянного контакта пищевода с кислотой. Язва опасна возможными кровотечениями. При их появлении проводится операция, которая называется эндоскопия (прижигание сосуда в пищеводе);
- Болезнь Барретта. Характерна тем, что клетки пищевода заменяются клетками желудка. При данном заболевании велика вероятность появления рака пищевода (злокачественной опухоли);
Диагностика
Фото: diagnost-nsk.ru
Диагностика начинается со сбора жалоб пациента. Человек обращается к врачу с болью в области мечевидного отростка или эпигастрии, изжогой, тошнотой или дисфагией
Так как болевой синдром является одним из основных в клинике язвы пищевода, важно детально опросить пациента о характере боли, времени ее появления, с чем это может быть связано и т.д.. Как правило, боль появляется во время приема пищи и имеет среднюю степень интенсивности
Появление загрудинной боли в первую очередь указывает на проблемы со стороны сердечно-сосудистой системы, в частности возникают подозрения в пользу приступа стенокардии, который, в свою очередь, провоцируется не приемом пищи, а физической нагрузкой или психоэмоциональным стрессом. Поэтому крайне важно тщательно собрать анамнез и произвести необходимую дифференциальную диагностику.
Из инструментальных методов диагностики наиболее информативным является ЭФГДС (эзофагогастродуоденоскопия), которая позволяет оценить состояние не только слизистой оболочки пищевода, но также и нижележащих отделов пищеварительного тракта – желудка и двенадцатиперстной кишки. При обнаружении в ходе исследования язвы пищевода выполняется краевая биопсия с последующими гистологическими и морфологическими анализами образца. С помощью биопсии производится дифференциальная диагностика с образованиями злокачественной природы.
Также может использоваться рентгенография пищевода, при которой пищевод визуализируется с помощью рентгеновского излучения. Во время исследования оценивается расположение пищевода, состояние стенок органа, его сфинктеров и диаметр просвета, а также делаются выводы об особенностях его моторики, что косвенно свидетельствует о наличии язвенного дефекта в слизистой оболочке пищевода.
Для выявления заброса содержимого желудка в просвет пищевода, что неблагоприятно влияет на слизистую пищевода, выполняется внутрипищеводная рН-метрия. Данное исследование заключается в оценке кислотности в полости пищевода, осуществляется с помощью рН-метрического внутрипищеводного зонда, который соединен с ацидогастромером.
Обнаружение расслабления кардиального сфинктера, что способствует забросу желудочного содержимого в полость пищевода, возможно не только с помощью ЭФГДС, но также с помощью эзофагеальной манометрии. В ходе исследования определяется сократительная способность пищевода, а также оценивается деятельность верхнего и нижнего сфинктеров пищевода.
Аномалии пищевода (врожденные и приобретенные)
К врожденным аномалиям относят дивертикул пищевода (встречается чаще всего), укороченный пищевод или его отсутствие, стеноз пищевода, удвоение пищевода и др.

При дивертикуле происходит выпячивание стенки пищевода, чаще встречается у людей в возрасте от 50 лет. Заболевание характеризуется затрудненным глотанием, постоянным срыгиванием, тошнотой. У больного першит в горле, из-за чего он постоянно кашляет. Иногда наблюдается повышенное слюноотделение.
Стенозом пищевода называют сужение канала в этом органе. Такое состояние может быть приобретенным или врожденным. Маленькие дети с этим заболеванием часто срыгивают молоком, а у взрослых наблюдается затрудненное глотание и повышенное выделение слюны.