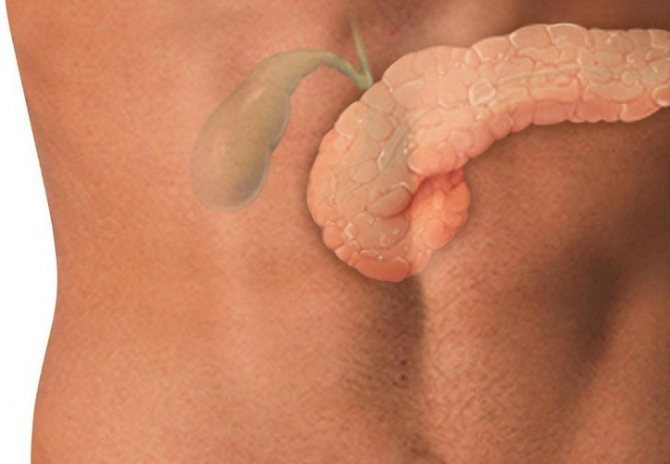
Хронический колит: причины, симптомы и методы лечения
Содержание:
- Лечение патологии
- Причины
- Колит язвенный неспецифический
- Патогенез хронического колита
- Что это такое
- Осложнения патологии
- Этиология
- Диагностика
- Общая информация
- Лечение хронического колита
- Неспецифический язвенный колит, код по МКБ 10
- Симптомы (признаки)
- Особенности течения болезни
- Какой прогноз имеет неспецифический язвенный колит?
- Классификация
Лечение патологии
Лечение при спастическом колите нуждается в индивидуальном подходе. Комплексное воздействие снижает нервное напряжение, способствует ускорению восстановления двигательной функции толстой кишки, способствует улучшению пищеварения.
Терапия больного имеет три составляющие:
- лекарственные средства (народные средства лечения);
- диета;
- психотерапия.
Медикаментозная терапия прописывается в зависимости от результатов обследования.
Для снижения боли назначают спазмолитики — «Но-шпа», «Дицетел». Когда мучают запоры, назначают ферментативные средства: «Дигестал», «Фестал». При диарее — «Креон», при вздутии живота — «Мезим». При повышенном газообразовании употребляют энтеросорбенты («Энтеросгель», «Полисорб», активированный уголь), для уменьшения уровня кислотности – «Ацидин-пепсин», прописывают ферментные препараты для стабилизации функции пищеварения.
При развитии дегидратации из-за поноса проводят инфузионное восполнение жидкости, которая была потеряна организмом.
В стадии обострения принимают лекарственные средства — в зависимости от причин болезни, это могут быть противовоспалительные или противопаразитарные препараты. Когда спастический колит возникает на фоне хронического стресса, употребляются успокоительные препараты. Для нормализации кишечной микрофлоры прописывают пробиотики.
При хронической форме терапия проводится с целью устранения запоров, могут применяться для этого очистительные клизмы. Использование слабительных средств в данном случае нежелательно. Они способствуют раздражению слизистой кишечника, что является дополнительным фактором раздражения слизистой органа.
Очистительные клизмы бывают двух видов: действующие сразу и с последующим действием.
В первом случае клизмы стимулируют деятельность кишечника за счет температуры воды и объема жидкости. При спастическом колите запрещается применение клизм для очищения с холодной водой, это может привести к еще большему спазму кишечника.
Во втором варианте клизмы ставят таким образом: жидкость вводят в кишку и оставляют в ней, поэтому воздействие наступает через некоторое время. Подобные клизмы ставят с растительным маслом или водно-масляной взвесью, объем их бывает разным – 200-500 мл. Вводимое масло распространяется вверх и отделяет от кишечных стенок плотные каловые массы, мягко стимулируя перистальтику.
Питание при спастическом колите
Диета при колите данного типа очень важна из-за того, что она способствует восстановлению работы пищеварительной системы. При поносах советуют соблюдать лечебную диету «Стол №4», а при запорах — «Стол №2».
При запорах в рационе должно присутствовать большое количество свежих фруктов и овощей, соки из них, хорошо включить в рацион вареную и печеную свеклу и тыкву, цельнозерновой хлеб, выпечку с отрубями, сухофрукты.
Питание при патологии опирается на такие принципы:
- пища не должна раздражать слизистую ЖКТ;
- употребляемые блюда должны быть легкоусвояемые, но достаточно калорийные;
- готовить рекомендуется на пару, варить или тушить;
- питание должно быть дробным — до 5 раз в сутки;
- из рациона исключаются продукты, вызывающие газообразование, брожение (рекомендуется отказаться от мучного и выпечки);
- к запрещенным продуктам относятся острые, жирные, жареные блюда;
- рекомендуется употреблять вместо молока кисломолочные продукты;
- в рационе обязательно преобладание свежих овощей и фруктов. Но следует ограничить употребление капусты, бобовых, фруктов с большим содержанием сахара;
- белый хлеб заменяют на черный;
- следует избегать продуктов с консервантами.
Народные способы лечения патологии
- 1 ч. ложку аниса залить кипятком (1 стакан), настоять и пить небольшими порциями в течение дня;
- для расслабления кишечника и снятия судорог и спазм принимают сок тысячелистника обыкновенного;
- для нормализации процесса пищеварения употребляют сок сельдерея. Он способствует выводу излишков газа, помогает избавиться от запоров. Корнеплод очищают, измельчают, выжимают из массы сок и принимают по 3 ч. ложки за полчаса до еды;
- высушенные листья мать-и-мачехи принимают по одной трети ч. ложки трижды в день за полчаса до еды, запивая горячим молоком или медовой водой.
Причины
Колит является полиэтиологическим заболеванием. Причины развития колита включат: • Инфекционная природа заболевания. Колит может быть вызван бактериями, вирусами, грибками, простейшими Колит может наблюдаться при сальмонеллезе, дифтерии, холере. • Лекарственная этиология колита. Длительный прием некоторых антибиотиков (например, линкомицина) и других лекарств (слабительных, нейролептиков и ) может провоцировать развитие воспалительного процесса в толстом кишечнике; • Ишемический колит развивается вследствие нарушения кровоснабжения в стенке кишки (наблюдается у пожилых людей); • Неправильный режим питания (избыточное количество мучной и животной пищи в рационе, злоупотребление острой пищей и алкоголем, однообразное питание); • Неблагоприятное воздействие радиации вызывает лучевой (радиационный) колит; • Глисты; • Пищевая аллергия; • Дисбактериоз кишечника; • Развитие колита на фонеэкзогенных отравлений тетераэтилсвинцом, мышьяком и ; • Отягощенная наследственность; • Распространение инфекции из желчного пузыря и поджелудочной железы; • Психогенный фактор; • Неустановленные причины. В частности, до сих пор этиологии неспецифического язвенного колита и болезни Крона не выяснена до конца.
Локализация колита в слепой кишке
Колит язвенный неспецифический
Неспецифический язвенный колит (НЯК) — хроническое воспалительное заболевание толстой кишки неизвестной этиологии, характеризующееся язвенно — некротическими изменениями её слизистой оболочки.
Код по международной классификации болезней МКБ-10:K51 Язвенный колит
Заболевание всегда начинается с прямой кишки и распространяется в проксимальном направлении. Тотальное поражение толстой кишки встречается в 25% случаев. В тяжёлых случаях поражение может распространяться на подслизистую, мышечную и серозную оболочки кишечной стенки.
Характерны образование язв в толстой и прямой кишках, кровотечения, абсцедирование крипт слизистой оболочки и воспалительный псевдополипоз.
Заболевание часто вызывает анемию, гипопротеинемию и электролитный дисбаланс, с меньшей частотой может приводить к перфорации или образованию рака ободочной кишки.
Частота — 2–7:100 000. Два пика заболеваемости — 15–30 лет (больший пик) и 50–65 лет (меньший). Преобладающий пол — женский.
Классификация
По клиническому течению
- Острая форма;
- Хроническая рецидивирующая;
- Хроническая непрерывная.
По степени тяжести
- Лёгкая степень тяжести. Стул 4 р/сут и реже, кашицеобразный. Примесь крови в кале в небольшом количестве. Лихорадка, тахикардия, анемия нехарактерны; масса тела неменяется, СОЭ не изменена;
- Тяжёлое течение. Стул 20–40 р/сут, жидкий. Кал в большинстве случаев содержит примесь крови. Температура тела 38 °С и выш. Пульс 90 в минуту и чаще. Уменьшение массы тела на 20% и более. Выраженная анемия. СОЭ более 30 мм/ч;
- Средняя степень тяжести включает показатели, находящиеся между параметрами лёгкой и тяжёлой степеней.
Симптомы (признаки)
Клиническая картина
- Начало заболевания может быть острым или постепенным;
- Основной признак — многократный водянистый стул с примесью крови, гноя и слизи в сочетании с тенезмами и ложными позывами на дефекацию. В период ремиссии диарея может полностью прекратиться, но стул обычно кашицеобразный, 3–4 р/сут, с незначительным включением слизи и крови;
- Схваткообразные боли в животе. Чаще всего это область сигмовидной, ободочной и прямой кишок, реже — область пупка и слепой кишки. Типично усиление боли перед дефекацией и ослабление после опорожнения кишечника. Локализация болей зависит от уровня поражения. Типично усиление боли перед дефекацией и ослабление после опорожнения кишечника;
- Возможно поражение других органов и систем. Кожа и слизистые оболочки: дерматит, афтозный стоматит (5–10%), гингивиты и глосситы, узловатая (1–3%) и мультиформная эритема, гангренозная пиодермия (1–4%), язвы нижних конечностей. Артралгии и артрит (в 15–20% случаев), в т.ч. и спондилит (3–6%). Офтальмологические осложнения (4–10%): эписклерит, увеит, иридоциклит, конъюнктивит, катаракта, ретробульбарный неврит зрительного нерва, язвы роговицы. Печень: жировой гепатоз (7–25%), цирроз (1–5%), амилоидоз, первичный склерозирующий холангит (1–4%), хронический активный гепатит.
Дифференциальная диагностика
Острая дизентерия. Болезнь Крона. Туберкулёз кишечника. Диффузный семейный полипоз толстой кишки. Ишемический колит.
Синонимы
Колит язвенно — геморрагический неспецифический. Колит язвенный идиопатический.Колит язвенно – трофический. Проктоколит язвенный. Ректоколит язвенно – геморрагический. Ректоколит геморрагический гнойный.
Патогенез хронического колита
Основными патогенетическими факторами хронического колита являются следующие:
- Непосредственное повреждение слизистой оболочки толстой кишки под влиянием этиологических факторов. Это относится прежде всего к влиянию инфекции, лекарственных веществ, токсических и аллергических факторов.
- Нарушение функции иммунной системы, в частности, снижение защитных функций гастроинтестинальной иммунной системы. Лимфоидная ткань желудочнокишечного тракта выполняет функцию первой линии специфической защиты от микроорганизмов; большинство Ig-продуцирующих клеток организма (В-лимфоцитов и плазмоцитов) находятся в L. propria кишечника. Наличие местного иммунитета, оптимальный синтез кишечной стенкой иммуноглобулина А, лизоцима является надежной защитой против инфекции и предупреждает развитие инфекционно-воспалительного процесса в кишечнике. При хронических энтеритах и колитах снижается продукция кишечной стенкой иммуноглобулинов (прежде всего IgA), лизоцима, что способствует развитию хронического колита.
Что это такое
Хронический колит кишечника представляет собой воспалительный процесс, поражающий слизистую оболочку и подслизистый слой данного органа. Расстройство одинаково часто встречается и у женщин, и у мужчин, но у последних оно проявляется в более позднем возрасте.
Хроническая форма колита предполагает фазы обострения и фазы ремиссии, когда никаких признаков нет. Симптомы при такой форме выражены слабее, чем при остром колите. Диагностируется патология просто, лечится комплексно.
Факторы риска
Факторы риска для возникновения колитов следующие:
- сниженный иммунитет;
- неправильное питание;
- частые стрессы;
- злоупотребление алкоголем;
- наличие в анамнезе аутоиммунных заболеваний;
- аномальное строение сосудов в кишечнике.
Осложнения патологии
При спастическом колите не бывает нарастания симптомов и не развиваются прочие патологические процессы со стороны пищеварительного тракта. Хотя патология и снижает качество жизни, но не приводит к осложнениям и отдаленным последствиям.
У детей
Симптомы и лечение у взрослых спастического колита несколько отличаются от симптоматики колита у детей, так как у последних он возникает обычно из-за паразитарных инвазий и частых аллергических реакций на продукты питания. Ребенок становится беспокойным, у него нарушается стул, он может отказываться от еды, жаловаться на боли в животе. Лечение проводится для устранения причины развития болезни, после — выполняется симптоматическая терапия и нормализация кишечной микрофлоры.
У беременных
У беременных колит может появиться вследствие гормональных изменений или смещения, из-за увеличивающейся матки, органов брюшной полости. Симптоматика патологии во время беременности не имеет явных отличий. Лечение выполняется симптоматическое, оно направлено на нормализацию полезной микрофлоры ЖКТ. После родов проводится полноценная терапия.
У пожилых
У пожилых пациентов спастический колит обнаруживается в 2 раза чаще, чем у пациентов молодого возраста, так как с возрастом наблюдается физиологическое снижение кишечной перистальтики. Патология сопровождается хроническими запорами, из-за этого основная терапия должна быть направлена на регуляцию стула. Кроме медикаментозной терапии, при спастическом колите используется специальная диета. Очистительные клизмы проводятся в исключительных случаях.
Этиология
Этиология НЯК точно не известна. В настоящее время рассматриваются следующие причины.
- Генетическая предрасположенность (наличие у родственников болезни Крона или язвенного колита повышает риск развития язвенного колита у пациента). Изучается большое число генов, для которых выявляется связь с развитием заболевания. Однако в настоящее время не доказана роль только генетических факторов, то есть наличие мутаций определенного гена не обязательно вызовет развитие язвенного колита.[источник не указан 2992 дня]
- Бактерии, вирусы — роль этих факторов до конца не ясна.
- Факторы внешней среды вызывают значительный рост числа воспалительных заболеваний кишечника. Наиболее исследованы: употребление оральных контрацептивов, влияние курения и диет.
Иммунологические нарушения и аутосенсебилизация — факторы, несомненно участвующие в патогенезе заболевания [источник не указан 2992 дня]
Защитные факторы
- Аппендэктомия в молодом возрасте по поводу «истинного» аппендицита считается защитным фактором, снижающим риск развития язвенного колита.[источник не указан 2992 дня]
- Потребление олеиновой кислоты с пищевыми продуктами на 90 % снижает риск развития болезни. Кислота предупреждает развитие язвенного колита, блокируя химические вещества в кишечнике, которые усугубляют воспаление при заболевании. Двух-трёх столовых ложек оливкового масла в день достаточно для проявления защитного эффекта его состава.
- Грудное вскармливание: Имеются противоречивые сообщения о защитном эффекте грудного вскармливания в развитии воспалительного заболевания кишечника. Одно итальянское исследование показало потенциальный защитный эффект.
- Никотин: корреляция заболевания с курением давно известна, однако подробные исследования выявили меньшую распространенность язвенного колита у курильщиков, чем у некурящих, в отличие от болезни Крона, но вероятность развития заболевания многократно возрастает у бросивших курить. Исследования эффективности использования накладок никотинового пластыря показали клиническое и гистологическое улучшение. В одном двойном слепом, плацебо-контролируемом исследовании, проведенном в Великобритании, 48,6% пациентов, которые использовали никотиновый пластырь, в сочетании с их стандартным лечением, полностью избавились от симптомов. Другое рандомизированное, двойное слепое плацебо-контролируемое централизованное клиническое исследование, проведенное в США показало, что 39% пациентов, которые использовали пластырь показали значительное улучшение, по сравнению с 9% тех, кто получал плацебо. Использование только пластыря без других стандартных средств, имеет частоту рецидивов сходную с методами лечения без никотина.
- Железосодержащие препараты: Постепенная потеря крови из желудочно-кишечного тракта, а также хроническое воспаление, часто приводит к анемии, поэтому профессиональные рекомендации предлагают регулярный мониторинг количества железа с помощью анализов крови раз в три месяца при обострении болезни и ежегодно при стабилизации состояния. Разные руководства по лечению рекомендуют разные типы добавок железа, но все сходятся в мнении о необходимости введения парентерального железа при случаях тяжелой анемии (уровень гемоглобина менее 100 г/л).
Диагностика
Постановка диагноза язвенный колит в большинстве случаев не вызывает затруднений. Клинически он проявляется наличием крови и слизи в стуле, учащение стула, болью в животе. Объективное подтверждение диагноза происходит после проведения фиброилеоколоноскопии с осмотром подвздошной кишки и гистологическим исследованием биоптатов, до этого момента диагноз является предварительным.
В клиническом анализе крови — признаки воспаления (увеличение общего количества лейкоцитов, палочкоядерных лейкоцитов, тромбоцитов, повышение СОЭ) и анемии (снижение уровня эритроцитов и гемоглобина).
В биохимическом анализе крови — признаки воспалительного процесса (повышение уровня С-реактивного белка, гамма-глобулинов), анемии (снижение уровня сывороточного железа), иммунного воспаления (повышены циркулирующие иммунные комплексы, иммуноглобулины класса G).
Один из современных маркеров диагностики воспалительных заболеваний кишечника (в том числе и язвенного колита) является фекальный кальпротектин. При обострении его уровень повышается (выше 100—150).
В ряде случаев диагноз язвенного колита может быть выставлен ошибочно. Имитируют это заболевание другие патологии, в частности, острые кишечные инфекции (дизентерия), протозойные инвазии (амебиаз), болезнь Крона, глистные инвазии, рак толстой кишки.
Для исключения инфекций необходимо получить отрицательные бак посевы кала, отсутствие антител к возбудителям в крови. Ряд кишечных инфекций определяются или исключаются путём определения возбудителя методом ПЦР в кале. Этим же методом определяют наличие гельминтов в кале (желательно также проводить определение антител к гельминтам в крови пациента). Необходимо помнить, что выявление гельминтов не исключает диагноз язвенного колита.
Трудным является проведение дифференциальной диагностики между язвенным колитом и болезнью Крона. Язвенный колит поражает только толстую кишку (в редких случаях при тотальном поражении толстой кишки наблюдается ретроградный илеит, когда при илеоколоноскопии выявляется неспецифическое воспаление слизистой подвздошной кишки). Для язвенного колита характерно непрерывное поражение слизистой толстой кишки, тогда как при болезни Крона это чаще всего сегментарное поражение (например, сигмоидит и илеит)
Важно также проведение гистологического исследования взятых из разных отделов толстой и подвздошной кишок. Определение специфических антител нередко помогает отличить язвенный колит от болезни Крона
Так, например, антитела к цитоплазме нейтрофилов с перинуклеарным типом свечения (р-ANCA) более характерны для язвенного колита (выявляются у 35—85 % пациентов), а при болезни Крона их находят только в 0—20 % случаев.
Общая информация
Краткое описание
Неспецифический язвенный колит (НЯК) — хроническое воспалительное заболевание толстой кишки, характеризующееся язвенно-некротическими изменениями слизистой оболочки, которое локализуется преимущественно в ее дистальных отделах. Изменения первоначально возникают в прямой кишке, в дальнейшем распространяются последовательно в проксимальном направлении и примерно в 10% случаев захватывает всю толстую кишку.
Болезнь Крона — неспецифическое первично-хроническое, гранулематозное воспалительное заболевание с вовлечением в процесс всех слоев стенки кишечника, характеризующееся прерывистым (сегментарным) поражением различных отделов желудочно-кишечного тракта. Следствием трансмурального воспаления является образование свищей и абсцессов.
Протокол «Неспецифический язвенный колит. Болезнь Крона. Язвенный колит»
Коды МКБ-10: К 50; К 51
К 50.0 Болезнь Крона тонкой кишки
К 50.1 Болезнь Крона толстой кишки
К 50.8 Другие разновидности болезни Крона
К 51.0 Язвенный (хронический) энтероколит
К 51.2 Язвенный (хронический) проктит
К 51.3 Язвенный (хронический) ректосигмоидит
Мобильное приложение «MedElement»
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»
Лечение хронического колита
Лечение при хроническом колите отличается в зависимости от фазы заболевания. На стадии ремиссии достаточно соблюдения диеты, при обострении нужна медикаментозная терапия. Лечение должно назначаться индивидуально с учетом типа расстройства, выраженности признаков и общего состояния пациента
Медикаментозное лечение
Обычно при хроническом колите используются следующие группы медикаментов:
- антибиотики;
- пробиотики — направленные на восстановление количества полезных микроорганизмов в микрофлоре кишечника;
- спазмолитики — снижают болевые ощущения;
- слабительные либо скрепляющие средства в зависимости от симптомов (диарея или запор);
- медикаменты, содержащие ферменты;
- кортикостероиды, иммунодепрессанты (при неспецифическом язвенном колите);
- обволакивающие медикаменты и успокоительные средства (при спастическом колите).
Нелекарственные способы лечения
Из немедикаментозных методов при хроническом колите может быть показано санаторно-курортное лечение. Полезны минеральные воды, ванны, микроклизмы, промывание кишечника.
Иногда врачи рекомендуют курсы физиотерапевтических процедур, таких как магнитотерапия, иглотерапия, грязевые аппликации. Оперативное вмешательство может потребоваться при наличии неотложных показаний в случае осложненного течения колита.
Также могут применяться некоторые народные рецепты:
- Справиться с воспалением помогает отвар шалфея, зверобоя, тмина, мяты.
- При повышенном газообразовании полезна мята, пустырник, крапива.
- Для устранения спазмов в кишечнике могут проводиться микроклизмы с отваром календулы либо ромашки.
- При язвенном колите полезна микроклизма с маслом облепихи на ночь.
Дополнительные методы лечения проводятся курсами. Перед их использованием рекомендовано проконсультироваться с врачом.
Диета при хроническом колите
Терапия не будет эффективна, если пациент не будет соблюдать специальный режим питания. Правила диеты при хроническом колите заключаются в следующем:
- В рационе должно быть много клетчатки. Она содержится в овощах, крупах, хлебе.
- Пищу нужно употреблять 4-6 раз в день.
- Нежирная рыба и мясо употребляются в вареном виде. Можно также употреблять отварные яйца.
- В рационе должно быть много первых блюд, приготовленных на овощных бульонах.
- Полезны морепродукты.
- Фрукты и овощи надо обязательно очищать от кожуры.
- Из рациона должны быть устранены продукты, раздражающие кишечник. К ним относится молочная и кисломолочная продукция, бобовые, острая и соленая пища, орехи, алкоголь.
Диета при колите — это одна из мер, входящих в комплексное лечение заболевания
Неспецифический язвенный колит, код по МКБ 10
Опубликовано: 14 августа 2015 в 13:50
Такое заболевание кишечника, как язвенный колит, по международной классификации болезней (МКБ 10) имеет 51 код. В нём объединены 8 разновидностей этого тяжёлого недуга. Все их объединили между собой следующие факторы:
- Начинаются эти болезни с прямого отдела толстой кишки, а дальше распространяется в проксимальном направлении;
- В 25% случаев встречается тотальное поражение толстой кишки;
- В самых тяжёлых случаях дефективные поражения распространяются на серозную, подслизистую и мышечную оболочки, расположенные в кишечной стенке;
- Для них характерны как кровоточащие язвы в толстой кишке, так и воспалительный псевдополипоз.
Собранные под 51 кодом по МКБ 10 разновидности неспецифического колита часто вызывают электролитный дисбаланс, гипопротеинемию и анемию. Реже они могут приводить и к таким страшным последствиям, как рак ободочной кишки или перфорация стенки кишечника.
Подразделяются все разновидности язвенного колита, имеющиеся в МКБ по следующим факторам:
- По течению. Оно бывает хроническим с периодическими рецидивами или имеющим непрерывное течение, а также острым, иногда даже молниеносным;
- По распространённости в кишечнике процесса воспаления у разновидностей неспецифического язвенного колита, собранных в МКБ 10, они могут быть тотальными или левосторонними. Представлены здесь также проктит и проктосигмоидит;
- Имеется у собранных под этим кодом патологий кишечника и общее подразделение по степени тяжести. В самых тяжёлых случаях их сопровождает частая и сильная диарея, которая бывает больше 6 раз за сутки, а в выделившихся из кишечника массах видны макроскопические включения крови. Общее состояние пациента при этом можно назвать достаточно плохим: слабость, сильно выраженная анемия, тахикардия и повышенная температура;
- По стадиям заболевания разновидности неспецифического язвенного колита, объединённых в одну группу по МКБ, подразделяются на активную (болезнь протекает в острой форме) и пассивную, которая является состоянием ремиссии, в любой момент способным дать рецидив болезни;
- Имеется у них также подразделение и по наличию внекишечных проявлений. В классификации заболеваний по МКБ язвенный колит может быть как с ними, так и без;
- Отмечается у этой патологии кишечника и наличие или отсутствие осложнений.
Все разновидности кишечной патологии, объединённые в одну группу международной классификации болезней, требуют немедленного обращения к специалисту и начала адекватного лечения. При промедлениях ситуация может быть чревата хирургическим вмешательством с полным удалением кишки.
Симптомы (признаки)
Клиническая картина
• Начало заболевания может быть острым или постепенным.
• Основной признак — многократный водянистый стул с примесью крови, гноя и слизи в сочетании с тенезмами и ложными позывами на дефекацию. В период ремиссии диарея может полностью прекратиться, но стул обычно кашицеобразный, 3–4 р/сут, с незначительным включением слизи и крови.
• Схваткообразные боли в животе. Чаще всего это область сигмовидной, ободочной и прямой кишок, реже — область пупка и слепой кишки. Типично усиление боли перед дефекацией и ослабление после опорожнения кишечника. Локализация болей зависит от уровня поражения. Типично усиление боли перед дефекацией и ослабление после опорожнения кишечника.
• Возможно поражение других органов и систем •• Кожа и слизистые оболочки: дерматит, афтозный стоматит (5–10%), гингивиты и глосситы, узловатая (1–3%) и мультиформная эритема, гангренозная пиодермия (1–4%), язвы нижних конечностей •• Артралгии и артрит (в 15–20% случаев), в т.ч. и спондилит (3–6%) •• Офтальмологические осложнения (4–10%): эписклерит, увеит, иридоциклит, конъюнктивит, катаракта, ретробульбарный неврит зрительного нерва, язвы роговицы •• Печень: жировой гепатоз (7–25%), цирроз (1–5%), амилоидоз, первичный склерозирующий холангит (1–4%), хронический активный гепатит.
Особенности течения болезни
У больных превалируют жалобы на болевые ощущения в области живота и нарушения стула.
Нередко пациенты страдают запорами или наоборот – диареей. В МКБ 10 хронический колит относится к разделу болезней пищеварительного тракта, поэтому диагностикой патологии должен заниматься гастроэнтеролог или проктолог. Ранняя диагностика позволяет существенно повысить шансы успешного излечения, при условии, что пациент будет придерживаться специальной диеты и следовать рекомендациям доктора. При несвоевременном обращении к специалисту могут возникнуть серьезные осложнения в виде кровотечения, интоксикации или развития злокачественной опухоли.
https://youtube.com/watch?v=6Q1pPfkczKQ
Сохраните ссылку, или поделитесь полезной информацией в соц. сетях
Сбой в работе кишечника, проявляющийся такими симптомами, как боли в животе, чередующиеся с диареей и запорами, называется спастический колит (или симптом раздраженного кишечника). Эта патология является одной из форм воспалительного процесса, происходящего в толстом кишечнике и сопровождающегося недостаточностью перистальтики.
Какой прогноз имеет неспецифический язвенный колит?
Обычно язвенный колит протекает хронически с рецидивами обострений и ремиссиями. Приблизительно у 10 % пациентов первые атаки заболевания развиваются остро с массивным кровотечением, перфорацией или сепсисом и токсемией. Полная регенерация после единственного эпизода наблюдается у 10 %.
У пациентов с локализованным язвенным проктитом прогноз более благоприятный. Тяжелые системные проявления, интоксикационные осложнения и неопластическое перерождение маловероятны, и в отдаленном периоде распространение заболевания наблюдается приблизительно только у 20-30 % пациентов. Хирургическое вмешательство требуется редко, а продолжительность жизни — в пределах статистической нормы. Течение заболевания, однако, может оказаться упорным и мало восприимчивым к лечению. Кроме того, так как распространенная форма язвенного колита может начаться с прямой кишки и прогрессировать проксимально, проктит нельзя рассматривать как ограниченный процесс в течение более 6 месяцев. Ограниченный процесс, который позже прогрессирует, является часто более тяжелым и более интолерантным к лечению.
Рак толстой кишки
Риск развития рака толстой кишки пропорционален продолжительности болезни и протяженности поражения толстой кишки, но не обязательно активности заболевания. Рак обычно начинает проявляться через 7 лет после начала болезни у пациентов с распространенным колитом. Общая вероятность рака — приблизительно 3 % через 15 лет от начала болезни, 5 % — через 20 лет и 9 % — через 25 лет, при этом ежегодно риск рака возрастает приблизительно на 0,5-1 % после 10 лет заболевания. Скорее всего, риск развития рака среди пациентов, страдающих колитом с детства, отсутствует, несмотря на более продолжительный период заболевания.
Регулярное колоноскопическое наблюдение, предпочтительно в период ремиссии, показано пациентам с продолжительностью заболевания более 8-10 лет (за исключением изолированного проктита). Эндоскопическая биопсия должна выполняться через каждые 10 см по всей длине толстой кишки. Любая степень установленной дисплазии в пределах пораженной колитом области склонна к прогрессированию к более выраженной неоплазии и даже раку и является строгим показанием для тотальной колэктомии; если дисплазия строго ограничена отдельной зоной, полному удалению подлежит полип
Важно дифференцировать установленную неопластическую дисплазию от реактивной или вторично регенеративной атипии при воспалении. Однако если дисплазия четко определена, задержка с колэктомией в пользу дальнейшего наблюдения является рискованной стратегией
Псевдополипы не имеют никакого прогностического значения, но могут быть трудными в дифференциальной диагностике с неопластическими полипами; таким образом, любой подозрительный полип подлежит эксцизионной биопсии.
Оптимальная частота колоноскопического наблюдения не определена, но некоторые авторы рекомендуют исследование каждые 2 года в течение 2 десятилетий заболевания и затем ежегодно.
Долгосрочное выживание после установленного диагноза рака, связанного с язвенным колитом, составляет приблизительно 50 %, что сопоставимо в целом с колоректальным раком в общей популяции.
[], [], [], [], [], [], [], [], [], [], [], []
Классификация
Классификация (в зависимости от локализации поражения)
Неспецифический язвенный колит:
1. По локализации: дистальный колит (проктит, проктосигмоидит), левосторонний колит (поражение до селезеночного изгиба), субтотальный колит, тотальный колит, тотальный колит с ретроградныи илеитом.
2. По форме: острая (1 атака), молниеносная (фульминантное течение — лихорадка, геморрагии, левосторонний или тотальный колит с осложнениями: токсический мегаколон, перфорации); хроническая рецидивирующая; хроническая непрерывная. Хроническая форма — клинические симптомы свыше 6 мес.
3. По фазе: обострения, ремиссии.
4. По течению (степени тяжести):
4.1 Легкое: стул до 4 раз в день с незначительной примесью крови, лихорадка и тахикардия отсутствуют, умеренная анемия, СОЭ не выше 30 мм/час, не характерны осложнения и внекишечные проявления.
4.2 Средней тяжести: стул от 4 до 8 раз в день со сгустками или ярко-красной кровью, субфебрильная температура, тахикардия свыше 90 уд./мин., анемия 1-2 ст., СОЭ в пределах 30 мм/час, потеря веса до 10%, не характерны осложнения, могут быть внекишечные проявления.
4.3 Тяжелое: стул чаще 8 раз в день с кровопотерей свыше 100 мл, фебрильная температура, анемия 2-3 ст., СОЭ свыше 30 мм/час, выраженная тахикардия, потеря веса более 10%, характерны осложнения и внекишечные проявления.