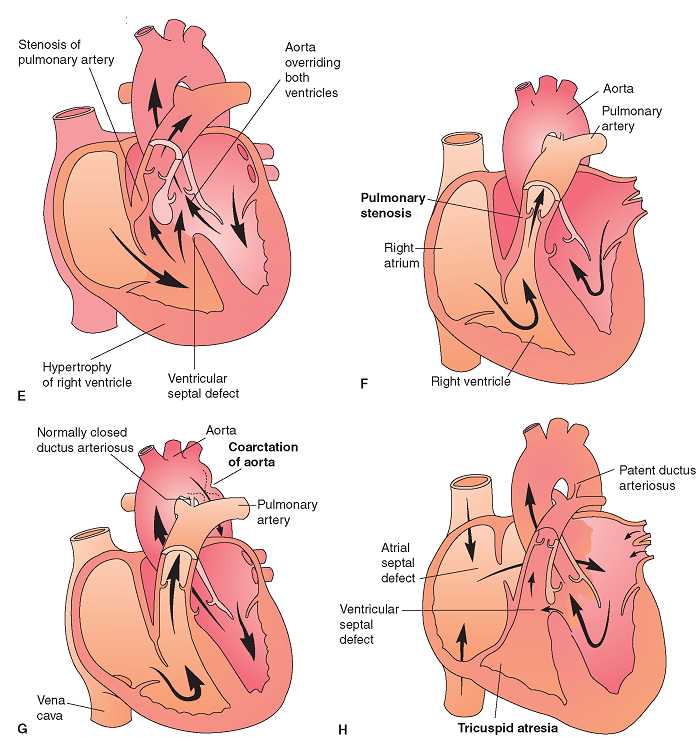
Симптомы гипертрофии правого желудочка, методы выявления и лечения патологии
Содержание:
- Есть ли специфическое лечение?
- Лечение
- Осложнения гипертрофии
- Как клинически проявляется гипертрофия правого желудочка?
- Гипертрофия правого предсердия при беременности
- Рекомендации и впечатления пациентов, лечившихся традиционными методами
- Перегрузка левого желудочка что это такое
- Признаки ГПЖ на ЭКГ
- Особенности патологии, степени ее развития
- Профилактика
- Виды гипертрофии
- Немного физиологии
- Методы лечения ГЛЖ
- Симптоматика
- Особенности лечения
- Проявления гипертрофии
Есть ли специфическое лечение?
Однозначный ответ – нет: лечить нужно патологию, что привела к развитию ГПП. Для этого может понадобиться медикаментозное, а в случае дефекта сердечных клапанов – и хирургическое лечение.
Но иногда для нормализации размеров предсердия достаточно просто скорректировать образ жизни:
- пересмотреть схему питания (в частности, исключить холестеринсодержащие продукты), нормализовать массу тела;
- установить режим работы и отдыха;
- добавить несложные регулярные физические нагрузки;
- избавиться от вредных привычек;
- больше находиться на свежем воздухе;
- по возможности, избегать эмоциональных потрясений.
Конечно, несложно найти оправдания, чтобы этого не делать, но имейте в виду: процесс может пройти «точку невозврата», и вызванное неправильным режимом увеличение размеров предсердия станет необратимым. Основные ЭКГ-признаки увеличения правого предсердия вам теперь известны: скорее всего, вы без труда определите, присутствуют ли они на вашей электрокардиограмме. Но поскольку ГПП – заболевание вторичное и отдельного лечения, которое вам могли бы «назначить» в ближайшей аптеке, не допускает, консультации врача не миновать. Только кардиолог владеет знаниями, достаточными для определения первичной патологии и назначения адекватного лечения.
В большинстве случаев назначают пожизненный прием определенных препаратов. Терапия обычно проводится под строгим контролем специалиста. Для адекватного индивидуального лечения может потребоваться помещение в стационар.
Медикаментозная терапия ГПП при разных типах патологии включает:
| Основные заболевания | Лечение |
|---|---|
| Болезни легких | Относительно выявленной патологии назначают компенсаторную терапию бронхолитическими средствами, глюкокортикостероидами, антикоагулянтами, фибринолитическими или антибактериальными препараты |
| Патологии сердечной мышцы | Прописывают антиаритмические препараты, кардиопротекторы, антиагреганты |
| После инфаркта или миокардита | Прием средств кардиопротекторного действия, ингибиторы АПФ, нитраты |
| ИБС | Назначают нитроглицерин, адреноблокаторы, антиагреганты |
| При пороках сердца | Применяют коррекцию хирургическим путем |
Лечение
Основная цель лечения — привести размеры сердца в нормальное состояние до обычных размеров. Предусмотрены следующие этапы лечения, направленные первоочередно на устранение причины, вызвавшей гипертрофию:
- медикаментозное лечение (устранение стеноза, нормализацию легких, лечение сердечных пороков);
- корректировка питания и образа жизни больного.
Кроме основного приема диуретиков, бета-адреноблокаторов и антагонистов кальциевых каналов назначают и препараты для нормализации работы легких и ликвидации стенозов легочного клапана. В некоторых случаях большую часть лекарственных средств придется принимать на протяжении всей жизни.
Терапию проводят под регулярным наблюдением специалиста. Во время лечения систематически проверяют работу сердца, частоту его сокращения.
При отсутствии положительной динамики лечения больному рекомендуют хирургическое вмешательство. В случае прогрессирования гипертрофии и развития порока сердца, назначают оперативное вмешательство. Операция подразумевает имплантацию искусственного клапана. Операцию также проводят на протяжении первого года жизни детям, которым поставили диагноз гипертрофии.
В том случае, если источник возникновения гипертрофии сердца выявлен, лечение направляют на устранение основного заболевания. Самолечение в таких случаях недопустимо. Полным людям и тем, кто периодически подвергается физическим нагрузкам, рекомендуется наблюдаться у кардиолога.
Осложнения гипертрофии
На поздних стадиях развития этого заболевания появляются признаки так называемого легочного сердца. Главнейшие симптомы легочного сердца такие:
- появление сильной и внезапной боли в загрудинной области;
- резкое понижение давления (вплоть до развития признаков коллаптоидного состояния);
- набухание шейных вен;
- прогрессирующее увеличение размеров печени (к этому процессу присоединяется боль в области правого подреберья);
- резкое психомоторное возбуждение;
- появление резкой и патологической пульсации.
В случае развития тромбоэмболии легочной артерии быстро, буквально за несколько минут у человека развиваются признаки шока с выраженным отеком легких. При отеке легких появляется массивный выход транссудата в легочную ткань из области капилляров. Развивается резкая одышка в состоянии покоя, человек ощущает стеснение в груди. Позже наступает удушье, цианоз, к которым присоединяется кашель. В трети всех случаев тромбоэмболии легочной артерии может наступить внезапная смерть.
А вот в стадии декомпенсации постепенно развиваются признаки недостаточности левого желудочка. Проявление такой декомпенсации — сильная одышка, которая не утихает даже в состоянии покоя. Она усиливается, если человек меняет положение тела, особенно на лежачее. Другие симптомы свидетельствуют о том, что у человека развивается так называемая сердечная недостаточность застойного типа.
Как клинически проявляется гипертрофия правого желудочка?
Гипертрофия ПЖ не всегда проявляется какими-либо симптомами, поэтому на начальных стадиях, в случае умеренной гипертрофии, распознать ее удается лишь с помощью дополнительного обследования. Чаще всего у пациента отмечаются признаки основного заболевания, например, приступы бронхиальной астмы или клиника воспаления легких. Тем не менее, по мере прогрессирования гипертрофии и нарастания хронической правожелудочковой недостаточности у пациента могут отмечаться следующие признаки гипертрофии правого желудочка:
- Сухой кашель, иногда с кровохарканьем,
- Снижение переносимости обычной физической активности из-за приступообразной одышки,
- Повышенная утомляемость, сниженная работоспособность,
- Ощущение учащенного сердцебиения и перебоев в работе сердца, часто обусловленные нарушениями ритма сердца (экстрасистолия. мерцательная аритмия),
- Боли в области сердца по типу стенокардитических (давящая загрудинная боль, жжение в сердце), связанные с кислородным голоданием клеток увеличенной сердечной мышцы, что провоцирует ишемию миокарда правого желудочка.
По мере прогрессирования сердечной правожелудочковой недостаточности у пациента появляются клинические признаки застоя крови по большому кругу кровообращения – отеки голеней и стоп, иногда принимающие выраженный характер, вплоть до распространения отеков по всему телу (анасарка); боли в правом подреберье из-за того, что кровь застаивается в печени, перерастягивая ее капсулу; расширенные вены на передней брюшной стенке и пульсирующие яремные вены; варикозно расширенные вены пищевода (вплоть до кровотечения из пищеводной стенки) при развитии кардиального цирроза печени.
Гипертрофия правого предсердия при беременности
К достаточно сложным экстрагенитальным заболеваниям при вынашивании малыша относят сердечно-сосудистые патологии. Любую беременность характеризует динамика постепенного, постоянного, иногда внезапного типа с явными физиологическими и гормональными изменениями
Сердечно-сосудистая система претерпевает колоссальные нагрузки в процессе беременности, по этой причине важно своевременно установить правильный диагноз, а также оценить способность женщины к вынашиванию и родам. Идеальным вариантом будет решение вопроса о допустимости беременности до зачатия, чтобы предупредить риск здоровья и угрозу жизни матери и малыша
Рекомендации и впечатления пациентов, лечившихся традиционными методами
Лица, которые столкнулись с таким заболеванием как гипертрофия левого желудочка, отмечают, что лечение должно проводиться в комплексе.
Прежде всего, необходимо устранить причину, которая привела к развитию заболевания. Первой ступенью лечения будет нормализация артериального давления. Для этого нужно избегать стрессовых ситуаций и нервных перегрузок, а также принимать ингибиторы АПФ (они помогают расширить кровеносные сосуды, именно это помогает снизить артериальное давление и уменьшить нагрузку на сердечную мышцу).
К таким препаратам относятся:
- Эналаприл (Вазотек).
- Каптоприл (Капотен).
- Лизиноприл (Принивил, Зестра).
Необходимо заметить, что препараты данной группы могут приводить к появлению кашля, в таком случае назначают блокаторы рецепторов ангиотензина, а именно такие препараты как:
- лозартан (козаар);
- валсартан.
Еще одной группой препаратов, которые помогают добиться снижения артериального давления, считаются диуретики, ведь их действие основано на выведение жидкости из организма, что приводит к уменьшению объема циркулирующей крови и снижению давления.
Бета-адреноблокаторы обладают свойствами, которые помогают осуществить нормализацию артериального давления. Они также помогают уменьшить частоту сердечных сокращений, устранить болевые ощущения и одышку.
В группу таких медицинских препаратов относят:
- Бисопролол.
- Карведилол.
- Метопролол, Атенолол (тенормин).
Блокаторы кальциевых каналов помогают избежать поступлений кальция внутрь клеток тканей сердца. Тем самым помогают расслабить мышечные ткани сосудистых стенок, снизить сократительную функцию миокарда.
Из данной группы используют, чаще всего:
- Нифедипин (Прокардиа).
- Верапамил (Калан, Ковера, Велеран).
- Дилтиазем (Кардизем, Тиазак).
Что касается данной группы препаратов, а именно Верапамила, то его назначают чаще всего, в сочетании с бета-адреноблокаторами. Такое действие позволяет достичь уменьшения риска увеличения сердечных стенок и потребности сердца в кислороде. В результате появляется положительное влияние на функционирование сердечной мышцы.
Однако при проведении медикаментозного лечения необходимо быть настороже, ведь перечисленные препараты обладают значительным количеством противопоказаний и побочных эффектов. И поэтому все препараты должны назначаться только лечащим врачом.
Еще одним моментом, на который советуют обратить внимание при лечении гипертрофии, считается образ жизни. Необходимо помимо избавления от вредных привычек добиться снижения веса, ведь это также поможет снизить давление и риск прогрессирования гипертрофии
Нужно заниматься спортом, фитнесом или йогой и больше ходить.
Перегрузка левого желудочка что это такое
Систолическая перегрузка желудочков
при врожденных пороках сердца наблюдается при изолированном стенозе легочной артерии (для правого желудочка), стеноза устья аорты и коарктации аорты (для левого желудочка), диастолическая — при сбросах крови слева направо: дефекте межпредсердной и межжелудочковой перегородок, открытом артериальном протоке, транспозиции магистральных сосудов. С развитием легочной гипертензии при этих пороках к диастолической перегрузке желудочков присоединяется систолическая.
Вследствие перегрузки сердца
(систолической или диастолической) рано развиваются гиперфункция и гипертрофия миокарда всех отделов сердца, но преимущественно того желудочка, на который падает максимальная нагрузка (Л. Д. Крымский, 1962, 1963).
Г. Ф. Ланг
предложил различать следующие причины сердечной недостаточности: I — вызывающие переутомление сердечной мышцы (пороки сердца, гипертоническая болезнь); II — нарушения кровоснабжения миокарда (заболевания кровеносных сосудов, анемии); III — непосредственное химическое воздействие на миокард (интоксикации, голодание, авитаминозы, инфекции); IV — нейротрофические и гормональные (эндокринные заболевания).
Иногда у одного и того же больного
отмечается сочетание нескольких причин. Например, у большинства больных с врожденными пороками сердца к переутомлению мышцы гипертрофированного сердца присоединяется нарушение кровообращения, обусловленное инфекцией (пневмония, детские инфекции), что приводит к более раннему развитию клинически выраженной сердечной недостаточности. При цианотических пороках сердца играет роль также нарушение кровоснабжения миокарда, обусловленное тем, что в коронарные артерии поступает смешанная кровь, бедная кислородом.
Все виды сердечной недостаточности
характеризуются следующими сдвигами внутрисердечной гемодинамики: увеличением остаточного систолического объема, крови; повышением конечно-диастолического давления; дилатацией сердца; уменьшением минутного объема сердца; повышением давления в тех отделах системы кровообращения, откуда притекает кровь.
Эти сдвиги
приводят к клиническим проявлениям сердечной недостаточности и нарушениям обмена веществ в различных органах и тканях: нарушениям водного и электролитного обменов, поражениям печени в виде кардиального цирроза, поражениям почек и надпочечников, в частности повышенному выделению альдостерона, приводящего к еще большему нарастанию отеков.Клиническая картина сердечной недостаточности многообразна. Это зависит от темпа развития сердечной недостаточности (острая или хроническая) и локализации застойных явлений.
Г. Ф. Ланг
выделяет четыре типа сердечной недостаточности в зависимости от локализации явлений застоя в легких (левожелудочковая); в большом круге, с увеличением печени и отеками (правожелудочковая); в системе воротной вены, обычно в связи с развитием цирроза печени; в области головы, шеи и верхних конечностей (при сдавливающем и выпотном перикардите).Иностранные авторы разделяют сердечную недостаточность на правожелудочковую, левожелудочковую и смешанную формы.
Классификация сердечной недостаточности
, которой в настоящее время пользуются большинство терапевтов и педиатров, предложена Г. Ф. Лангом (1934) и paзpaботана Н. Д. Стражеско и В. X. Василенко (1949). Сердечная недостаточность по течению разделяется на три стадии:
I — латентная: в покое отсутствуют симптомы сердечной недостаточности; при физической нагрузке появляются одышка, сердцебиение, быстрая утомляемость; отмечаются гипертрофия и тоногенная дилатация того или другого отдела сердца;
II — выраженная: одышка и тахикардия, возникающие при легкой физической нагрузке. Сердце увеличивается за счет миогенной дилатации. Развиваются застойные явления по большому или малому кругу, в зависимости от того, какой отдел сердца декомпенсирован.
Эту стадию
обычно делят на два периода: 1) явления сердечной недостаточности не резко выражены; 2) выраженная клиническая картина сердечной недостаточности, протекающей по большому и малому кругу кровообращения: увеличение печени, застойные явления в легких, отеки;
III — дистрофическая: к симптомам сердечной недостаточности присоединяются необратимые нарушения функции внутренних органов, нарушения обмена.
Признаки ГПЖ на ЭКГ
Многие пациенты, их родные стремятся узнать, как отражается гипертрофия правого желудочка сердца на ЭКГ, что это значит, о чем говорит каждый показатель. Постараемся описать значение данных электрокардиографии наиболее простым языком.
Для облегчения восприятия предоставим информацию в виде таблицы.
L o a d i n g . . .
Тест: А что вы знаете о человеческой крови?

ответ:
| Отведения и сегменты | Резко выраженная | Классическая ГПЖ | Умеренная |
| V1 | Комплекс QRS приобретает вид qR, R. Зубец q отражает возбуждение правой части межжелудочковой перегородки (гипертрофированной).
Присутствует связь зубца R с возбуждением гипертрофированного ПЖ. |
Комплекс QRS представлен видом rsR, rSR. Зубец r связывают с возбуждением левой доли межжелудочковой перегородки, началом возбуждения ПЖ.
Зубец S(s) связан с возбуждением ЛЖ. Зубец R высокий регистрируют при конечном возбуждении ПЖ. |
Комплекс QRS представлен так: rS, RS, Rs (R V1>,S V1, R V1=S V1, R V1<,S V1).
Зубец r(R) отражает возбуждение левой доли межжелудочковой перегородки, начальное возбуждение ПЖ. Высота указанного показателя выше нормы. Зубец S(s) отражает возбуждение ЛЖ. При этом его амплитуда меньше нормальной. |
| V6 | В этом случае комплекс QRS приобретает вид rS, RS (в более редких случаях Rs). Зубец r(R) в данном случае связан с возбуждением правой части межжелудочковой перегородки, начальным возбуждением ЛЖ. Зубец S(s) представлен деполяризацией ПЖ гипертрофированного вида. | Комплекс QRS приобретает такой вид qRS. При этом зубец q связан с возбуждением левой части межжелудочковой перегородки.
Зубец R показывает возбуждение ЛЖ. Зубец S (высокий) фиксируется при конечном возбуждении ПЖ. |
Комплекс QRS представлен qR. При этом зубец q отражает возбуждение левой половинки межжелудочковой перегородки.
Зубец R отражает возбуждение ЛЖ. Высота показателя меньше нормы. |
| R V1, S V6 | С более сильной гипертрофией ПЖ отмечается высокий показатель R V1, глубокий S V6 | С ростом гипертрофии R V1 меньше, а S V6 глубже, амплитуды s V1, R V6 уменьшаются. | Развитие гипертрофии ПЖ сопровождается ростом R V1, снижением амплитуды s V1, R V6. |
| ST V1 | Сегмент располагается ниже изолинии. При этом T V1 ассиметричный отрицательный. | ||
| ST V6 | Располагается указанный сегмент выше изолинии. При этом зубец T V6 является положительным. |
Кардиологи могут поставить пациенту диагноз «гипертрофия правого желудочка», изучив изменения ЭКГ в каждом из грудных отведений. О развитии рассматриваемой патологии свидетельствуют такие критерии:
- высокий зубец R V1,V2 при условии R V1 ≥ S V2,
- возникновение на кардиограмме глубокого зубца S V5,V6.
При гипертрофии ПЖ электрическая ось сердца (ЭОС) располагается вертикально. Также может фиксироваться ее отклонение вправо.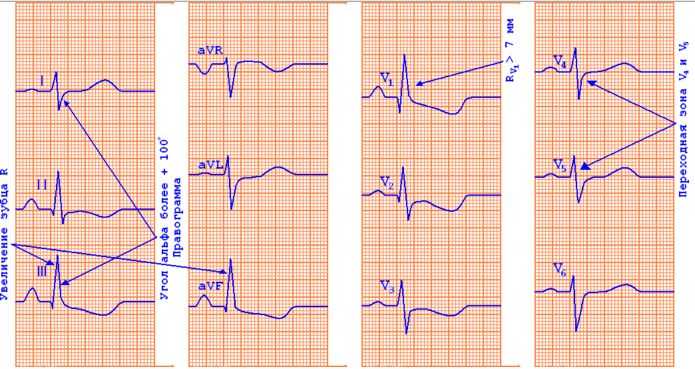
Укажем количественные признаки развития рассматриваемого нарушения:
- R V1 >, 7 мм,
- S V1,V2 ≤ 2 мм,
- S V5 ≥ 7 мм,
- RV5,V6 <, 5 мм,
- R V1+S V5(V6) >, 10,5 мм,
- R aVR >, 4 мм,
- отрицательный T V1.Фиксируют при условии снижения ST V1,V2 (R V1>, 5 мм), а также при условии отсутствия коронарной недостаточности.
Выдавая заключение, кардиологи на ЭКГ отмечают изначально характер ритма, затем описывают локализацию ЭОС, пишут характеристику гипертрофии ПЖ, а затем общую характеристику ЭКГ. Признаки рассматриваемой патологии на ЭКГ выражены менее ярко, чем симптомы гипертрофии ЛЖ. Соответственно, не исключена вероятность ложноположительных, ложноотрицательных результатов. Данные ЭКГ кардиологам следует рассматривать только в контексте с клинической картиной патологии.
Особенности патологии, степени ее развития
При рассматриваемой болезни кардиологи фиксируют рост миокарда. Он способен спровоцировать многие нарушения. Увеличение правого желудочка (ПЖ) связывают обычно с ростом кардиомиоцитов.
При проведении кардиограммы у здоровых людей врачи чаще наблюдают усиленные сигналы от левого отдела. Его принято считать более сильным. Специалисты объясняют эту особенность большим весом данного участка. Он в 3 раза больше правого. Сигналы от ЛЖ всегда преобладают на показателях электрокардиограммы. Иногда эта норма нарушается. Это объясняют развитием правожелудочковой гипертрофии.
Специалисты выделяют 3 степени рассматриваемой патологии:
- Резко выраженная. Фиксируют заметный набор веса ПЖ. Он намного тяжелее левого желудочка (ЛЖ).
- Классическая. Данной ситуации свойственно увеличение ПЖ, но этот участок легче левого. Возбуждение в ПЖ является намного продолжительней.
- Умеренная. Рост ПЖ врачи фиксируют визуально. Масса остается меньше, чем у левого участка.
Перегрузка правых зон сердечной мышцы считается серьезным симптомом. Он намного опасней перегрузки левой половины мышцы. Это объясняется работой данного участка с малым кругом кровообращения. Обычно в нем незначительные нагрузки, поэтому стеноз легочной артерии, сброс лишней крови из ЛЖ повышает нагрузку. ПЖ к ней не привык, он неспособен ее выдержать. Поэтому он увеличивает свой размер, массу. Таким образом возникает гипертрофия ПЖ.
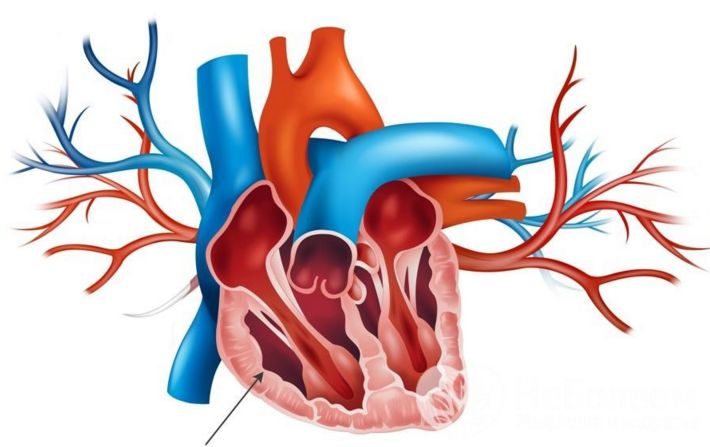 Гипертрофия стенки правого желудочка
Гипертрофия стенки правого желудочка
Обнаружить признаки ГПЖ кардиологи могут на ЭКГ. Электрокардиографию считают ведущим способом первоначальной диагностики. Но указать точные размеры исследуемого желудочка этот способ не может. Он показывает лишь нарушения проводимости, спровоцированные изменением размеров. Указанный метод исследования относят к косвенным, способным лишь показать признаки патологии. Но дать более детальную информацию он не может.
Более точным диагностическим способом считается эхокардиография. При изучении сердца посредством ультразвука дается оценка размера камер сердечной мышцы, определяется локализация дефектов, устанавливается сброс крови. Также возможно определение давления внутри камер.
Профилактика
Чтобы избежать гипертрофических изменений в правой стороне сердца, нужно принимать меры для профилактики флеботромбоза нижних конечностей. Для этого:
- При первых проявлениях болезни нужно посетить врача.
- Обращаться к специалистам не реже раза в год для профилактического осмотра.
- Если было выполнено оперативное вмешательство для устранения флеботромбоза, нужно составить нормальный режим физической активности, больше двигаться.
- Нужно с точностью следовать всем рекомендациям специалистов.
- Не пребывать в условиях низких температур и на сквозняке.
- Избегать курения и не находиться рядом с людьми, которые курят.
- Проводить терапию легочных патологий на начальных стадиях развития.
- Отдавать предпочтение адекватным и умеренным нагрузкам, избегать малоподвижного образа жизни.
- Употреблять кислородные коктейли.
Чтобы своевременно обнаружить патологические изменения, нужно периодически делать кардиограмму, не курить и не употреблять спиртное, следить за состоянием своего организма.
Виды гипертрофии
Исходя из механизма развития патологического процесса, выделяют две формы отклонения. Они уже были названы.
Первый — гипертонический. Суть заключается в росте давления, сужении сосудов, в том числе и легочных артерий. Кровь не проходит в достаточном количестве из-за сопротивления стенозированных (суженных) полых структур. Отсюда необходимость большего АД для проталкивания адекватного объема в русло.
Симптомы этой формы развиваются почти сразу: одышка, нарушения ритма, боли в грудной клетке.
Однако эпизодические проявления. Только на поздних стадиях они стабилизируются и преследуют человека постоянно.
Второй — дилатационный. Возникает совмещенный процесс. С одной стороны правая камера растягивается, увеличивается в объеме и переполняется кровью. Отсюда рост давления на локальном уровне. Дальнейшая схема идентична.
Независимо от формы, состояние полежит обязательному лечению.
Внимание:
ГПЖ — первый шаг на пути к сердечной недостаточности. Как только она разовьется, кардинальным образом помочь уже невозможно. Вероятность смерти резко возрастает.
Немного физиологии
Известно, что сердце человека четырёхкамерное: оно состоит из двух предсердий и двух желудочков. В норме все полости изолированы друг от друга. Сердце является мышечным насосом, который действует в определенной последовательности, благодаря проводящей системе сердца и сократимости миокарда. Цикл работы выглядит так:
- левый желудочек выбрасывает богатую кислородом кровь в органы и ткани – в большой круг кровообращения;
- кровь, пройдя все более мелкие артерии, попадает в капиллярную сеть, где происходит газообмен и меняет цвет на темный, попадает в мелкие вены, затем в крупные, которые втекают в правое предсердие;
- из правого предсердия, которое выполняет функцию венозной «цистерны», она протекает во время диастолы (расслабления) в правый желудочек;
- правый желудочек во время сокращения с силой выбрасывает венозную кровь в легочную артерию в малый круг кровообращения, который находится в лёгких для насыщения ее кислородом;
- алая, обогащенная кислородом кровь собирается в легочные вены, а затем по легочным венам попадает в левое предсердие;
- из левого предсердия кровь выбрасывается в левый, самый сильный желудочек, и теперь она готова повторить весь путь – круги кровообращения замкнулись.
Многие недоумевают: почему легочная артерия называется артерией, хотя в ней течет венозная кровь, и, наоборот, легочные вены именуются венами, но содержат ярко алую артериальную кровь? Ответ очень простой: в основу номенклатуры положен не цвет и состав крови, а характер расположения сосудов: все сосуды, впадающие в предсердия, являются венами, и все, вытекающие из желудочков, являются артериями.
Мы это рассказали для того, чтобы было ясное понимание, что сердечная мышца работает вовсе не как единое целое: левый желудочек обеспечивает снабжение кислородом всего организма, а правый – направляет кровь в легкие.
Методы лечения ГЛЖ
Лечение назначается с учетом изученных прогнозов заболевания и степени поражения органа, а также процента летального исхода и появлению различных осложнений в сердечно-сосудистой системе (сердечная недостаточность, аритмия).
Лечение гипертрофии ЛЖ включает в себя цели:
- снижение интенсивных проявлений болезни;
- продление жизни;
- уменьшение дальнейшего развития заболевания и его последствий;
- профилактические меры.
Лечение может происходить с подачи самого пациента.
Он самостоятельно может соблюдать некоторые меры по возникновению заболевания.
К мерам относится:
- правильный режим сна и отдыха;
- минимальные психологические и физические нагрузки;
- отсутствие вредных привычек;
- выполнение всех рекомендаций лечащего врача.
Любое заболевание сопровождается применением некоторых медикаментозных препаратов. В данном случае лекарства назначаются, если заболевание проявляется клиническими способами.
К основным медикаментам, которые назначаются при ГЛЖ, относят:
- бета-адреноблокаторы (атенолол, пропранолол, надолол, соталол);
- блокаторы кальциевых каналов;
- амиодарон и дизопирамид при нарушении сердечного ритма.
После применения препаратов значительно улучшается качество жизни больного путем снижения симптомов заболевания. Единственным недостатком данной группы препаратов является невозможность в продлении жизни пациента.
Иногда применяют дополнительные лекарственные препараты:
- антиаритмические (к примеру, дизопирамид дозой от 300-600 мг);
- антикоагулянты – при развитии тромбоэмболии;
- антигипертензивные средства;
- препараты с магнием и калием.
Симптоматика
Проявления ГПП зависят от сопутствующей патологии, а также от того, насколько увеличено правое предсердие.
Общая симптоматика:
- повышенная утомляемость;
- проблемы с концентрацией, ухудшение внимания;
- покалывание или легкие дискомфортные ощущения с левой стороны груди;
- пароксизмальные перебои сердечного ритма (Экстрасистолия);
- кашель, одышка. отеки;
- нарушение дыхательной функции, особенно в положении лежа;
- бледный оттенок кожи, вплоть до цианоза (синюшности);
На ранней стадии развития гипертрофия правого предсердия протекает без видимых изменений общего состояния. Признаки зависят от болезни, ставшей причиной изменений в отделах сердца.
К примеру, при формировании легочного сердца наблюдаются такие страшные симптомы:
- появление одышки при физической нагрузке или в состоянии покоя;
- сухой надсадный кашель по ночам;
- отхаркивание кровью.
Недостаточность кровообращения по главному кругу проявляется при большой нагрузке на правое предсердие, с которой оно не может справиться. Это связано с застоем венозной крови.
Чем это угрожает:
- болезненность со стороны правого подреберья;
- отечность ног, особенно в утренние часы;
- рост живота с развитием варикоза.
Особенности лечения
Гипертрофия правого желудочка (на ЭКГ отправляют пациентов только при средних и тяжелых формах патологии) требует комплексного подхода в лечении, включающие в себя прием медицинских препаратов, соблюдение диеты. В редких случаях могут проводиться оперативные вмешательства.
Препараты
Медикаментозная терапия является обязательной и проводится на протяжении длительного времени.
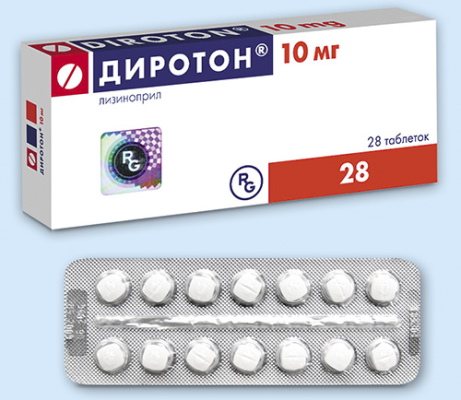
| Группа препаратов | Действие | Наименование средств |
| Мочегонные | Данная группа средств способствует выведению из организма лишней жидкости. При этом облегчается и восстанавливается сердечная деятельность по перекачиванию крови. | Индапамид, Фуросемид, Верошпирон |
| Ингибиторы АПФ | Действие данной группы медикаментов направлено на снижение гипертрофических процессов и замедление прогрессирования дефектных изменений в сердечной мышце. | Энам, Диротон, Престариум |
| Нитроглицерины | Данные медикаменты способствует снижению тонуса вен, расположенных в области легких. Благодаря подобному действию происходит снижение нагрузки на миокард. | Моночинкве, Нитросорбид |
| Антагонисты кальция | Препараты этой группы оказывают расслабляющее действие на миокард и способствуют снижение частоты сердечных сокращений, восстанавливая сократительную способность органа. | Верапамил, Амлодипин |
Дозировки и длительность курса определяются лечащим специалистом с учетом характера и вида патологического процесса.
Народные методы
Существует множество различных рецептов из народной медицины, которые помогут устранить симптоматику и предупредить дальнейшее прогрессирование болезни.
Рецепты:
-
Капли на основе цветков ландыша. Для приготовления капель необходимо взять небольшую горсть цветков и положить их в темную стеклянную посуду. Затем содержимое следует залить водкой хорошего качества (не более 0,2 л). Полученную смесь необходимо поставить на 2 недели в темное прохладное место. По прошествии этого времени полученный настой следует процедить и принимать по 15 капель 3 раза в сутки. Можно разбавлять небольшим количеством воды. Длительность курса – не менее 2-х месяцев. При необходимости курс продлевают еще на 1 месяц.
- Средство из чеснока и меда. Для приготовления настоя необходимо взять несколько зубчиков чеснока и перемолоть его до образования кашицы. Затем к полученной смеси следует добавить мед в пропорциях 1:1. После этого кашицу необходимо поставить на 1,5 недели в темное место и периодически встряхивать. Употребляют средство по 1 ст. л. 3 раза в сутки. Длительность терапии – 24 месяца с небольшими перерывами.
- Травяной сбор. Чтобы приготовить травяной настой необходимо в равных количествах смешать цветки боярышника, траву горца птичьего и полевой хвощ. Затем берут 0,3 л воды и готовят настой. Употребляют средство 5-6 раз в сутки небольшими порциями.
Перед применением народных средств рекомендуется предварительно проконсультироваться с лечащим врачом.
Диета
Гипертрофия правого желудочка (на ЭКГ заболевание выявляется не во всех случаях) также требует соблюдения правил питания.
Основные принципы диетического питания:
- отказ от жирных сортов мяса, рыбы, мучной и кондитерской продукции;
- исключение из рациона соли и соленых продуктов;
- отказ от консервированных продуктов;
- ежедневное потребление свежих фруктов и овощей;
- добавление в рацион морепродуктов, сухофруктов, орехов.
При заболевании рекомендуется употреблять следующие продукты:
- нежирные сорта мяса, рыбы;
- кисломолочная продукция;
- крупа;
- растительная пища;
- свежие овощи и фрукты;
- свежие натуральные соки, морсы, компоты.

Следует ограничить следующие виды продуктов:
- пища животного происхождения;
- свежий хлеб;
- острое, жареное, соленое, копченое;
- кондитерские и мучные изделия.
Правила питания: пищу употребляют небольшими порциями по 5-6 раз в день. Интервал между приемом должен составлять не менее 2-3-х ч. Рекомендуется воздержать от приема пищи в вечернее и ночное время суток.
Проявления гипертрофии
ГПЖ на начальной стадии имеет довольно смазанную симптоматическую картину, а в отдельных случаях симптомы не распознаются совсем. Однако при выраженном проявлении патологии может наблюдаться такая картина:
- пациенты жалуются на боль и сдавливание в грудной клетке, дыхание при этом затруднено;
- нарушается координация движений, присутствуют приступы головокружения, приводящие к временной потере сознания;
- наблюдается нарушение сердечного ритма, больные отмечают «хлюпы» и перебои в работе сердца, словно пропускаются некоторые удары;
- выраженная одышка даже в спокойном состоянии;
- отечность в области нижних конечностей, которая в вечернее время становится более выраженной;
- стабильный упадок сил и апатия;
- выраженная бессонница или сонливость.
У детей такое состояние иногда расценивают как естественное проявление физиологии на фоне возросшей нагрузки на правую половину сердца. Но чаще такое отклонение становится результатом врожденных аномалий развития сердца и диагностируется у новорожденных. У такого ребенка наблюдается выраженная синюшность кожных покровов.
ГПЖ и ГЛЖ могут предшествовать развитию серьезных кардиологических заболеваний, связанных с увеличением сердечной мышцы. Для данной патологии характерно то, что поперечно-полосатая сердечная ткань растет, но внутренние размеры желудочков остаются неизменными. Это серьезное отклонение от нормы и оставлять возникшую проблему без внимания недопустимо. Чтобы исключить дальнейшее неблагоприятное развития событий, следует в срочном порядке обратиться за медицинской помощью.