Как возникает ишемическая кардиомиопатия и можно ли ее вылечить
Содержание:
- Рестриктивная кардиомиопатия
- Гипертрофическая кардиомиопатия
- Важная информация
- Диагностика
- Симптомы кардиомиопатии, которые могут появиться у больного.
- Разновидности патологии и причины
- Гипертрофическая кардиомиопатия – что это такое
- Как лечится кардиомиопатия?
- Кардиомиопатия
- Миодистрофии
- Анализы и диагностика
- Особенности терапии
- Кардиомиопатия: симптомы
- Причины
- У детей
- Кардиомиопатия причины
Рестриктивная кардиомиопатия
Рестриктивная кардиомиопатия — это заболевание миокарда, характеризующееся нарушением сократительной функции сердечной мышцы, пониженным расслаблением его стенок. Миокард становится ригидным, стенки не растягиваются, страдает наполнение кровью левого желудочка. Утолщение стенок желудочка или его расширение при этом не наблюдается, в отличие от предсердий, испытывающих повышенную нагрузку.
Рестриктивная кардиомиопатия — наиболее редкая форма, она существует как в самостоятельном варианте, так и при поражении сердца при достаточно большом круге заболеваний, которые должны исключаться в ходе уточнения диагноза.
Это амилоидоз, гемохроматоз, саркоидоз, эндомиокардиальный фиброз, болезнь Лёффлера, фиброэластоз, иногда поражения проводящей системы сердца (болезнь Фабри), системная склеродермия и другие. У детей встречаются поражения сердца вследствие нарушений обмена гликогена.
Симптомы
Коварство данного заболевания заключается в том, что жалобы у больного впервые возникают только на стадии развития сердечной недостаточности, относящейся к терминальной части болезни. Обычно причиной обращения является появление периферических отеков, увеличение в размере живота (асцит — жидкость в брюшной полости), набухание яремных вен на шее. Чуть позже к клинике присоединяется одышка.
Диагностика
На рентгенограмме сердце имеет обычные размеры, но выявляется увеличение предсердий и признаки застоя крови в малом круге кровообращения.
Изменения ЭКГ не носят специфического характера.
УЗИ сердца (эхокардиография) дает ценную информацию:
- измерение толщины миокарда (выраженное утолщение стенок наблюдается при амилоидозе и несколько меньшее их изменение при других заболеваниях),
- увеличение размеров левого предсердия, оценка перикарда (дифференциальная диагностика с заболеваниями перикарда, которые могут дать ту же симптоматику; наличие кальцинатов в перикарде исключает диагноз рестриктивной кардиомиопатии).
Лабораторная диагностика рестриктивной кардиомиопатии не имеет специфических признаков, но важна для выявления вторичных причин поражения сердца.
Лечение рестриктивной кардиомиопатии
Лечение представляется сложной задачей из-за поздней обращаемости больных, трудности диагностики, отсутствия надежных методов остановки процесса. Пересадка сердца может быть неэффективна из-за рецидива процесса в трансплантированном сердце.
При установленном вторичном характере поражения имеются специфические способы воздействия, например кровопускание при гемохроматозе, кортикостероиды при саркоидозе.
В остальном лечение симптоматическое, направленное на устранение клиники сердечной недостаточности. При нарушениях ритма сердца назначаются антиаритмические препараты. Для профилактики тромбоэмболических осложнений используются антикоагулянты.
Прогноз
Больные рестриктивной кардиомиопатией нетрудоспособны. Прогноз заболевания неблагоприятен, летальность за 2 года достигает 50%.
Гипертрофическая кардиомиопатия
Гипертрофическая кардиомиопатия — заболевание, характеризующееся значительным увеличением толщины стенки левого желудочка без расширения его полости. Гипертрофическая кардиомиопатия может быть как врожденной, так и приобретенной. Вероятной причиной болезни являются генетические дефекты.
Симптомы гипертрофической кардиомиопатии
Чаще всего болезнь протекает бессимптомно или с незначительными симптомами. Многие больные порой даже не подозревают, что у них серьезное сердечное заболевание.
Проявления гипертрофической кардиомиопатии определяется жалобами на одышку, боли в грудной клетке, склонностью к обморокам, сердцебиению.
Вследствие нарушений ритма больные часто умирают внезапно. Гипертрофическая кардиомиопатия нередко обнаруживается у молодых мужчин, умерших во время занятий спортом.
У части больных постепенно развивается сердечная недостаточность. Иногда, особенно у пожилых, недостаточность кровообращения развивается внезапно после длительного благоприятного течения болезни на протяжении многих лет.
В результате нарушения расслабления левого желудочка наблюдается картина сердечной недостаточности, хотя сократимость левого желудочка остается на нормальных показателях вплоть до начала терминальной стадии болезни.
Причиной нарушения кровообращения при гипертрофической кардиомиопатии является снижение растяжимости камер сердца (прежде всего левого желудочка). Левый желудочек изменяет свою форму, что определяется преимущественной локализацией участка утолщения миокарда.
Диагностика
Для обследования пациента с подозрением на гипертрофическую кардиомиопатию используют лабораторные и инструментальные методы.
Лабораторные
1. Рутинная лабораторная диагностика:
- общий анализ крови,
- общий анализ мочи,
- глюкоза,
- кардиальные ферменты — КФК, АСТ, АЛТ, ЛДГ),
- липиды крови,
- гормоны щитовидной железы,
- почечные и печеночные тесты,
- электролиты,
- мочевая кислота.
Все это позволяет выявить внесердечные состояния, которые могут ухудшить течение сердечной недостаточности.
2. Анализ крови на уровень мозгового натрийуретического пептида для оценки тяжести сердечной недостаточности. Его высокий показатель четко коррелирует с выраженностью диастолической (расслабляющей) функции сердца.
Инструментальные
Электрокардиограмма характеризуется прежде всего признаками утолщения левого желудочка, а также различными нарушениями ритма сердца.
Рентгенологически заболевание может не обнаруживаться долгое время, так как внешний контур сердца не меняется. Позднее появляются признаки легочной гипертензии.
УЗИ сердца (эхокардиография) — надежный способ ранней диагностики данного заболевания, поскольку способен обнаружить изменение внутреннего очертания полости левого желудочка.
Магнитно-резонансная томография МРТ сердца — более затратный метод, нежели УЗИ, но обладает большей разрешающей способностью. Благодаря ему специалисты получают более четкую картинку и информацию о структуре органа.
Прогноз при гипертрофической кардиомиопатии
Прогноз заболевания наиболее благоприятен в сравнении с другими формами кардиомиопатий.
Больные остаются длительное время работоспособны (с учетом их профессии). Однако у таких больных с повышенной частотой регистрируются случаи внезапной смерти.
Клиника сердечной недостаточности формируется достаточно поздно. Присоединение мерцательной аритмии ухудшает прогноз. Беременность и роды при гипертрофической кардиомиопатии возможны.
Лечение
Лечение направлено на снижение выраженности симптомов заболевания, улучшение качества жизни больного и предупреждение приступов внезапной сердечной смерти и прогрессирования заболевания.
Чаще всего используется верапамил или дилтиазем. Широко используются бета-блокаторы, которые способствуют уменьшению сердцебиения, препятствуют возникновению нарушений ритма и снижают потребность миокарда в кислороде.
Рекомендуется применение дизопирамида (ритмодан).
При выявленных нарушениях ритма (мерцательная аритмия) применяют амиодарон или соталол. В этом же случае необходима профилактика тромбообразования в левом предсердии, для чего вводят антикоагулянты (варфарин).
Также существует и хирургическое лечение гипертрофической кардиомиопатии:
- иссечение части межжелудочковой перегородки в ее основании;
- прижигание гипертрофированного основания перегородки 96% спиртом при помощи катетера;
- в последние годы рекомендовано применение пейсмекера для двухкамерной постоянной электрокардиостимуляции.
Важная информация
В самом раннем возрасте необходимо тщательно следить за состоянием здоровья малыша во время разных подвижных игр. Также рекомендовано обследование у кардиолога хотя бы один раз в течение года. При этом обязательно необходимо снятие показаний электрокардиограммы. На фоне патологии шумы в сердце можно обнаружить далеко не всегда. К более поздним проявлениям заболевания относят нарушения в сердечном ритме, проявляющиеся в виде экстрасистолии и тахикардии. Доводить до этого не стоит. Специалисты рекомендуют предпринимать своевременные меры по предупреждению патологии и поддержанию здоровья ребенка.
Диагностика
Проводится под контролем кардиолога, по мере необходимости привлекаются сторонние специалисты. Определить заболевание трудно. Перечень мероприятий:
- Устный опрос. По характеру жалоб выявить процесс невозможно.
- Сбор анамнеза. Учитывается возраст. Так, дилатационная форма чаще встречается у молодых мужчин до 35 лет, гипертрофическая у лиц около 40, рестриктивная после 45, причем наблюдается и у женщин.
Также образ жизни, характер питания, перенесенные заболевания, пагубные привычки, семейная история и прочие факторы.
- Измерение артериального давления и частоты сердечных сокращений. Оба показателя отклонены от нормы. Первый в сторону увеличения сначала, затем по типу падения, что указывает на недостаточность. ЧСС повышается, наступает тахикардия.
- Аускультация. Выслушивание сердечного звука. На фоне пороков клапанов возникает синусовый шум. Тона приглушенные.
- Суточное мониторирование. В спорных случаях. Регистрирует частоту сердечных сокращений и артериальное давление в течение 24 часов. Дает картину в динамике.
- Электрокардиография. Специфические проявления представлены аритмиями по типу тахикардии, фибрилляции, экстрасистолии
- Эхокардиография. Профильная методика. Направлена на оценку анатомического состояния мышечного органа, замер давления в аорте, легочной артерии.
- МРТ при необходимости для уточнения степени нарушений.
- Анализ крови общий, биохимический, на гормоны. В том числе печеночные пробы.
- Исследование мочи. Необходимо для оценки работы выделительной системы.
Выявить причину кардиомиопатии трудно. В 15-20% случаев диагностируется идиопатическая, то есть клинически необъяснимая форма.
Это осложняет терапию, приходится ограничиваться симптоматическими мерами. Обследование повторяют каждые 6-12 месяцев. При угрожающих формах чаще, поскольку присутствует риск летального исхода.
Симптомы кардиомиопатии, которые могут появиться у больного.
Симптомы могут появиться в любом возрасте, обычно они не сильно заметны для пациента и не вызывают у него волнения до определенного момента. Больные с кардиомиопатией достигают нормальной продолжительности жизни и доживают до глубокой старости. Тем не менее, течение заболевания может осложниться развитием грозных осложнений.
Симптомы довольно распространенные и спутать их с другими заболеваниями достаточно легко. К ним относится одышка, которая в начальной стадии возникает только при выраженной физической нагрузке; боль в грудной клетке, головокружение, слабость. Данные симптомы возникают из-за дисфункции сократительной способности сердца.
Возникает вопрос, когда же обратится за помощью к врачу? Многие из перечисленных симптомов могут являться физиологической особенностью каждого из нас или иметь не серьезный характер, как проявление хронической патологии. Стоит задуматься, если боль в груди носит длительный «ноющий» характер и сочетается с выраженной одышкой. Если имеются отеки ног, чувство нехватки воздуха во время физической нагрузки и расстройство сна. Необъяснимые обмороки, которые могут возникать из-за нехватки кровоснабжения головного мозга. Не стоит ждать развития дальнейших осложнений обратитесь к врачу.
Разновидности патологии и причины
Кардиомиопатию подразделяют на 2 группы:
- первичная (идиопатическая). Этиология такой разновидности поражения миокарда на сегодняшний день является точно не установленной. Термин «идиопатическая» обозначает самостоятельно развивающаяся;
- специфическая (вторичная). В данном случае природа происхождения недуга четко прослеживается.
Идиопатическая кардиомиопатия делится на:
- застойную (дилатационную). Характеризуется расширением сердечных камер вследствие их переполнения кровью. При этом стенки внутреннего органа могут утолщаться либо оставаться в нормальном состоянии;
- гипертрофическую. В результате происходит резкое утолщение стенок желудочков или предсердий;
- рестриктивную. Она характеризуется припаиванием внутренней или наружной оболочки сердца (эндокарда, перикарда) к миокарду, что сопровождается ограничением его подвижности.
Первичной кардиомиопатии причины хоть и имеют невыясненную природу происхождения, большинство специалистов предполагает, что к факторам, провоцирующим образование склеротических и дистрофических нарушений в сердце, относятся:
- наследственность. Наличие врожденных генетических аномалий в строении белковых соединений, кардиомиоцитов и в мутационных процессах, возникающих в генах человека в период внутриутробного развития;
- патологии иммунной этиологии, которые способствуют отмиранию сердечных клеток;
- перенесенные инфекционно-вирусные недуги, например гепатит C, B, цитомегаловирус, вирус Коксаки и прочие.
Специфическое поражение миокарда
Вторичные кардиомипатии подразделяются на следующие виды:
- инфекционные. Выражаются в виде воспалительных процессов в сердечной мышце, в результате чего возникают патологические изменения в ее структуре. Развивается болезнь на фоне хронических очагов вирусно-бактериальных или инфекционных заболеваний. Например, тонзилогенное поражение миокарда появляется вследствие размножения в миндалинах различных болезнетворных микробов;
- алкогольные. Возникают в случае злоупотребления алкогольными напитками;
- аритмогенные. Их основные причины кроются в вирусном или химическом воздействии на сердечную мышцу и при этом сочетаются со всевозможными разновидностями аритмии (нарушения ритмичности, последовательности и частоты сокращения сердца);
- лекарственные. Развиваются вследствие длительного приема антибактериальных препаратов антрациклинового ряда или медикаментов, пагубно воздействующих на миокард;
- тиреотоксические. Появляются на фоне чрезмерного выделения в кровь гормонов щитовидной железы, что приводит к интоксикации организма;
- нейроэндокринные. Образуются в результате нейроэндокринных нарушений, например, ожирения и вегето-сосудистой дистонии;
- токсические. Являются следствием отравления организма химическими веществами и ядами;
- постлучевые. Развитие таких кардиомиопатий связано с проведением лучевой терапии в районе грудной клетки для ликвидирования того или иного опухолевого новообразования. Кроме этого, постлучевое поражение миокарда может появляться после воздействия на человека ионизирующего излучения, которое в основном наблюдается на вредных производствах;
- перипартальные. Фиксируются только у женщин после родов в течении 5 месяцев или в период последних 4 недель беременности. Такой вид вторичных кардиомиопатий часто приводит к летальному исходу;
- дисгормональные. Связаны с различными гормональными нарушениями.
Кроме этого, возникновению вторичных дистрофических нарушений в кардиомиоцитах могут способствовать курение, повышенное содержание в крови холестерина, хроническое высокое артериальное давление, стрессовые ситуации, сахарный диабет, болезни почек и возрастные изменения.
Гипертрофическая кардиомиопатия – что это такое
Эта патология сердца в большинстве случаев поражает мышцы левого желудочка и намного реже правого. Мышечный субаортальный стеноз, или гипертрофическая кардиомиопатия – это тяжелое сердечно-сосудистое заболевание, при котором происходит утолщение, фиброз миокарда с уменьшением межжелудочкового пространства. По МКБ присвоен код 142. От патологии чаще страдают мужчины в возрасте от 20 до 50 лет.
Во время болезни нарушается диастолическая функция, происходит дистрофия стенок миокарда. 50% пациентов не удается спасти. Некоторым помогают лекарственные препараты, а остальные должны пройти через сложную операцию по удалению гипертрофированной или утолщенной ткани. Существует несколько форм болезни:
- Симметричная. Может характеризоваться одновременным разрастанием миокарда. Разновидность этой формы – концентрическая, когда увеличение располагается по кругу.
- Асимметричная. Утолщение стенок происходит неравномерно, в большинстве случаев в межжелудочковой перегородке (МЖП), верхней, нижней или средней части. Задняя стенка не изменяется.
Как лечится кардиомиопатия?
Хотя сердечная недостаточность и другие особенности кардиомиопатии поддаются лечению, единственным реальным средством от большинства форм этого заболевания является трансплантация (пересадка) сердца.
Обычно трансплантация рассматривается только в тяжелых случаях, а в некоторых ситуациях заболевание может вернуться и после пересадки сердца. Лечение симптомов кардиомиопатии включает терапию сердечной недостаточности, аритмий, стенокардии и эмболии стандартными фармакологическими средствами.
Лечение будет варьироваться в зависимости от тяжести ваших симптомов. Факторы образа жизни, такие как отказ от физических нагрузок, занятия спортом у пациентов с ГКМП, также являются другими важными аспектами управления симптомами болезни.
Сердечная недостаточность лечится с помощью лекарств, действующих на почки (диуретики), кровеносные сосуды (ингибиторы АПФ, блокаторы кальциевых каналов) и на сердце (бета-блокаторы, дигоксин). На самом деле, большинство из этих лекарств оказывают влияние на многие разные части тела.
Реабилитация также важна пациентам с сердечной недостаточностью легкой и средней тяжести. Электрическая стимуляция ног может быть полезна пациентам с более тяжелой сердечной недостаточностью, которые не могут заниматься физическими упражнениями из-за сильной одышки.
Аритмии лечат с помощью лекарств, воздействующих на электрические свойства сердечной мышцы, или путем введения кардиостимулятора. Стенокардия лечится целым рядом препаратов, которые расширяют артерии и улучшают приток крови к сердечной мышце (нитраты, бета-блокаторы, блокаторы кальциевых каналов). Эмболы, возникающие из разных отделов сердца, предотвращаются с помощью разжижителей крови, таких как Аспирин и Варфарин, у пациентов в группе риска.
В тяжелых случаях ДКМП и РКМП может потребоваться пересадка сердца, но это ограничено количеством доступных доноров. В первом случае общие результаты выживания хорошие. ГКМП также можно лечить частично хирургическими методами, чтобы удалить часть закупорки мышечной перегородки.
В дополнение к вышеперечисленным методам лечения ваш доктор, скорее всего, предложит обследовать ваших близких родственников, чтобы убедиться, что они не страдают от одного и того же состояния. Исследования будут включать физическое обследование у кардиолога, ЭКГ и эхокардиографическое исследование через регулярные промежутки времени в течение всей жизни.
Кардиомиопатия

Кардиомиопатия – первичное поражение сердечной мышцы, не связанное с воспалительным, опухолевым, ишемическим генезом, типичными проявлениями которого служат кардиомегалия, прогрессирующая сердечная недостаточность и аритмии. Различают дилатационную, гипертрофическую, рестриктивную и аритмогенную кардиомиопатии.
В рамках диагностики кардиомиопатии проводится ЭКГ, ЭхоКГ, рентгенография грудной клетки, МРТ и МСК сердца.
При кардиомиопатиях назначается щадящий режим, медикаментозная терапия (диуретики, сердечные гликозиды, противоаритмические препараты, антикоагулянты и антиагреганты); по показаниям проводится кардиохирургическое вмешательство.
Определение «кардиомиопатии» является собирательным для группы идиопатических (неизвестного происхождения) заболеваний миокарда, в основе развития которых лежат дистрофические и склеротические процессы в сердечных клетках – кардиомиоцитах. При кардиомиопатиях всегда страдает функция желудочков сердца.
Поражения миокарда при ИБС, гипертонической болезни, васкулитах, симптоматических артериальных гипертензиях, диффузных болезнях соединительной ткани, миокардитах, миокардиодистрофии и других патологических состояниях (токсических, лекарственных, алкогольных воздействиях) являются вторичными и рассматриваются как специфические вторичные кардиомиопатии, вызванные основным заболеванием.
Кардиомиопатия
Этиология первичных кардиомиопатий на сегодняшний день до конца не изучена. Среди вероятных причин, вызывающих развитие кардиомиопатий, называют:
- вирусные инфекции, вызываемые вирусами Коксаки, простого герпеса, гриппа и др.;
- наследственную предрасположенность (генетически наследуемый дефект, обусловливающий неправильное формирование и функционирование мышечных волокон при гипертрофической кардиомиопатии);
- перенесенные миокардиты;
- поражение кардиомиоцитов токсинами и аллергенами;
- нарушения эндокринной регуляции (губительное воздействие на кардиомиоциты соматотропного гормона и катехоламинов);
- нарушения иммунной регуляции.
Дилатационная кардиомиопатия (ДКМП) характеризуется существенным расширением всех полостей сердца, явлениями гипертрофии и снижения сократительной способности миокарда.
Признаки дилатационной кардиомиопатии проявляют себя уже в молодом возрасте – в 30-35 лет.
В этиологии ДКМП предположительно играют роль инфекционные и токсические воздействия, обменные, гормональные, аутоиммунные нарушения, в 10-20% случаев кардиомиопатия носит семейный характер.
Клинически дилатационная кардиомиопатия проявляется признаками левожелудочковой недостаточности (одышкой, цианозом, приступами сердечной астмы и отека легкого), правожелудочковой недостаточности (акроцианозом, болями и увеличением печени, асцитом, отеками, набуханием вен шеи), сердечными болями, некупирующимися нитроглицерином, сердцебиением.
Миодистрофии
Строго говоря, кардиомиопатией данная разновидность не считается. Суть заключается в развитии слабости мускулатуры, постепенном ослаблении сократимости, уменьшении общей массы активных тканей вобще. Страдает, в том числе и сердце. Объективно патологический процесс проявляет себя разрастанием кардиальных структур.
В чем причины становления?
Болезнь имеет чисто генетическое происхождение. Представлена группой синдромов: Нунан, Фридрейха, Дюшенна. Наследуется от родителей. Проявляет себя активно с первых же месяцев жизни.
Клиническая картина усугубляется постепенно, по мере прогрессирования состояния:
- Боли в грудной клетке, дискомфорт в мышцах. Сопровождает человека с самого начала.
- Слабость мускулатуры. Проявляется в недостаточной развитости мимических структур, пациент не может нормально выражать эмоции, у него неподвижное лицо, речь невнятная по тем же причинам. Дети с синдромами генетического плана позже встают на ноги. Движения неуверенные, возможны частые падения.
- Снижение интеллекта. Проявляется с самого начала.
- Одышка. В состоянии покоя из-за нарушенного газообмена.
- Аритмии опасного вида. Мерцательный тип или экстрасистолия, когда аномальных сокращений слишком много в течение суток.
Примерно на 10-12 году жизни пациенты полностью утрачивают способность ходить. Размеры миокарда достигают значительных величин, диагностируются изменения посредством эхокардиографии.
Сократимость мышечного слоя падает, отсюда гипоксия, ишемия тканей. Возможен инфаркт. Смерть наступает в результате сердечной недостаточности в 25-30 лет максимум. Есть исключения из правил, но они малочисленны и не имеют клинического значения.
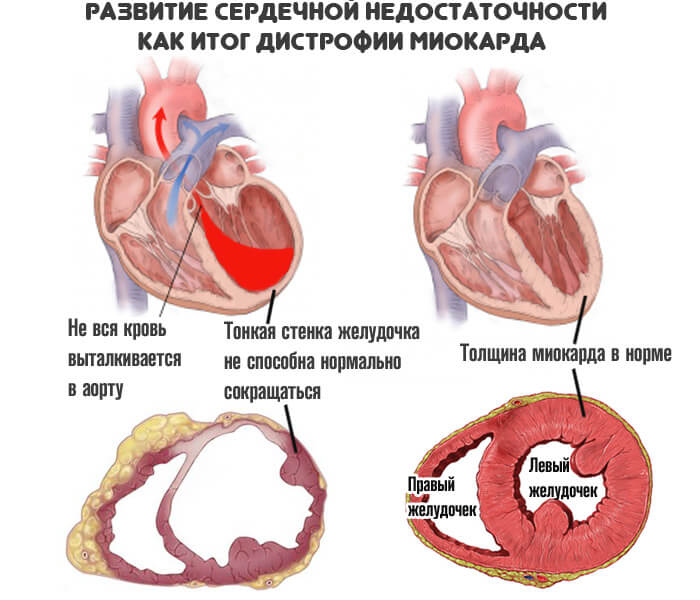
Лечение не представляется возможным, поскольку это генетические патологии. Они заложены в человека на фундаментальном уровне.
Есть шансы на замедление прогрессирования с помощью стероидных препаратов. Дополнительно назначается физкультура по утвержденному плану. Эффект частичный.
Анализы и диагностика
Для оценки состояния сердечно-сосудистой системы проводят такие обследования:
- Электрокардиограмму, которая показывает электрическую активность сердца, частоту и ритм сокращений.
- Эхокардиографияили УЗИ сердца – дает возможность увидеть все особенности строения и движения структур.
- Сцинтиграфияпозволяет оценить уровень кровоснабжения миокарда, обнаружить некрозированные участки, понять риск возникновения осложнений.
- Нагрузочные тесты – в результате проведения велоэргометрического теста можно оценить функциональные возможности сердца в условиях возрастающей нагрузки.
- Магнитно-резонансная томография как наиболее современный метод позволяет получить изображение сердца в различных плоскостях и высокой четкости, а также оценить скорость кровотока и увидеть особенности функционирования.
Особенности терапии
Лечение будет выбираться в соответствии с формой заболевания. К примеру, при функциональной кардиопатии применяется метод интерференцтерапии. При этом используется соответствующий аппарат. Им лечат пациентов в возрасте 10-14-ти лет. В связи с тем что в последнее время существенно повысилась чувствительность людей к лекарственным средствам, специалисты разрабатывают и внедряют новые немедикаментозные методы. Тем не менее при климактерической кардиопатии, например, врач назначает преимущественно фармацевтические препараты. Суть терапии в данном случае сводится к применению средств на основе валерианы. При наличии отрицательных зубцов Т врачи рекомендуют препараты “Анаприлин” и “Верапамил”. Данные медикаменты, однако, не следует принимать при слишком выраженной брадикардии. При особо тяжелых случаях специалист может назначить гормонотерапию. Основным показателем эффективности терапевтического курса в данном случае считается значительное снижение боли, что не зависит от показателя ЭКГ. Пациентам также рекомендуют ингибиторы АПФ («Беназеприл», «Квинаприл» и др.). Дозировка для каждого случая устанавливается индивидуально, в соответствии с особенностями организма и переносимостью. Тот или иной препарат имеет побочные эффекты (повышение давления и прочие). В связи с этим, при выборе медикамента следует учитывать вероятные осложнения. Достаточно распространены народные методы лечения кардиопатии. Однако перед применением того или иного рецепта следует проконсультироваться с доктором. Особое значение в лечении патологии, в особенности у детей, имеет правильная физкультура и регулярные занятия спортом на свежем воздухе.
{SOURCE}
Кардиомиопатия: симптомы
Признаки кардиомиопатии схожи с признаками других сердечно-сосудистых заболеваний – именно в этом основная сложность диагностики этих патологий. Среди основных признаков кардиомиопатии выделяют
- Нарушения дыхания, например, одышка, которая чаще всего возникает после физической нагрузки, во время стресса и может перерастать в приступы тяжелого удушья
- Приступы влажного кашля и хрипы в груди, которые возникают, когда способность левого желудочка выбрасывать кровь снижается
- Перебои в сердце и усиленное сердцебиение: вы чувствуете сильное и громкое биение в груди, пульсацию крови в шее или вверху живота
- Бледность кожи, которая, так же, как и кашель, возникает из-за ослабевающей способности левого желудочка выбрасывать кровь. Часто бледность кожи сопровождают синева ногтей, кончиков пальцев, а также холодность конечностей
- Отечность, особо заметная на нижних конечностях по утрам – чаще всего возникает из-за поражения правых отделов сердца. На запущенной стадии застойной сердечной недостаточности отеки могут быть практически постоянными
- Боль в груди и области сердца, которая возникает в результате кислородного голодания тканей миокарда
- Слабость, головокружения, обмороки, помутнения сознания и другие церебральные симптомы, которые провоцирует нехватка кислорода в тканях головного мозга, вызванная дефицитом крови из-за поражений сердца
- Увеличение печени и селезенки, которое возникает на поздних стадиях развития кардиомиопатии, когда уже есть застойная сердечная недостаточность: вы чувствуете дискомфорт или боль в области печени, потому кровь скапливается в полых венах и провоцирует застой в органах брюшной полости
Помните: если у вас есть любой из этих симптомов, заниматься бесполезным самолечением и затягивать с визитом к врачу в прямом смысле слова опасно для жизни. Нарушая работу сердца, кардиомиопатия пагубно влияет на весь организм и может стать причиной инвалидности или даже внезапной смерти.
Поэтому не откладывайте. Запишитесь на приём к нашему кардиологу прямо сейчас.
Записаться на приём
Причины
Существует три группы основных причин развития первичной кардиомиопатии: врожденная, смешанная, и приобретенная. К вторичным относятся кардиомиопатии вследствие какого-либо заболевания.
Врождённая патология сердца развивается вследствие нарушения закладки тканей миокарда во время эмбриогенеза. Причин очень много, начиная от вредных привычек будущей матери и заканчивая стрессами и неправильным питанием. Так же известны кардиомиопатии беременных и воспалительные кардиомиопатии, которые по существу можно назвать миокардитом.
К вторичным формам относятся следующие виды:
- Кардиомиопатия накопленная или инфильтративная. Для нее характерно накопление между клетками или в клетках патологических включений.
- Токсическая кардиомиопатия.
- Эндокринная кардиомиопатия (метаболическая кардиомиопатия, дисметаболическая кардиомиопатия) возникает вследствие нарушения обмена веществ в сердечной мышце.
- Алиментарная кардиомиопатия образуется в результате нарушения питания, а в частности при длительных диетах с ограничением мясных продуктов или голодании.
Проявления ГКМП многообразны и зависят от ряда факторов: степени гипертрофии миокарда, наличия и величины градиента давления, недостаточности митрального клапана, нередко встречающейся у больных, степени уменьшения полости левого желудочка и тяжести нарушения насосной и диастолической функций сердца и др. Жалобы часто отсутствуют.
Различают 3 группы КМП:
Гипертрофическую.
Дилатационную (застойную).
Рестриктивную.
Симптомы дилатационной кардиомиопатии:
- Нарастающая сердечная недостаточность.
- Одышка при физической нагрузке.
- Быстрая утомляемость.
- Отеки на ногах.
- Бледность кожи.
- Посинение кончиков пальцев.
Симптомы гипертрофической кардиомиопатии:
- Одышка.
- Боли в грудной клетке.
- Склонность к обморокам, сердцебиению.
Симптомы рестриктивной кардиомиопатии:
- Отеки.
- Одышка.
Основным инструментальным методом диагностики всех видов кардиомиопатий является УЗИ сердца.
Суточное холтеровское мониторирование электрокардиограммы позволяет оценить частоту и выраженность нарушений ритма сердца и внутрисердечных блокад, а так же эффективность проводимого лечения. Лабораторная диагностика важна для контроля эффективности проводимой терапии в оценке состояния водно-солевого баланса, для исключения некоторых побочных эффектов препаратов, а также для выявления вторичных причин поражения сердца.
У детей
Развивается кардиопатия у детей в тех случаях, когда при рождении у малышей находят патологии. Как пример можно назвать такие заболевания, как перегородка сердца или же поражённые клапаны. Также если у ребёнка поставлен диагноз «ревматизм», то появление кардиопатии может быть связано с этим недугом.
На сегодняшний день, медики выделяют два типа болезни у детей: врождённая (чаще всего встречается) и полученная.
Поражение сердечной мышцы и как именно она развивается, сказывается на виде болезни:
- Застойная. Причиной развития этого типа является первичное заболевание ревматизмом.
- Гипертрофическая. В левом желудочке у ребенка начинает расти сердечная стенка.
- Рестриктивная. Развивается из-за слабости в сердечных мышцах.
- Функциональная. Чаще всего причиной развития этого вида болезни является чрезмерная физическая нагрузка у ребенка. Это происходит по причине посещения разнообразных спортивных подразделений без рекомендации педиатра и прохождения всех нужных обследований.
Кардиомиопатия причины
При поражении сердечной мышцы во время кардиомиопатии могут быть как первичным, так и вторичным процессом из-за системных заболеваний и может сопровождаться развитием хронической сердечной недостаточности и в редких случаях быть причиной внезапной смерти.
Основные группы причин развития первичной кардиомиопатии являются врожденная, приобретанная и смешанная. Вторичная кардиомиопатия появляется из-за каких-либо заболеваний. Патология (врожденная) сердца появляется из-за нарушения в закладке клеток миокарда во время развития эмбриона. Причин для ее развития большое множество: это могут вредные привычки матери, стрессы, генные нарушения, неправильное питание и т.п. Бывает также кардиомиопатия беременных, а также кардиомиопатия воспалительного генеза. Их называют миокардитами.
К вторичным формам кардиомиопатии могут относится: инфильтративная кардимиопатия, для которой характерно скопление между клетками патологических включений. Такие накопления бывают и в самих клетках; кардимиопатия токсическая, тяжесть которой определяется поражением сердечной мышцы вследствие принятия противоопухолевых лекарственных препаратов. К ее развития можно отнести тот феномен от незначительных изменений на электрокардиограмме до быстрого развития сердечной недостаточности, а потом и смерти. А также длительное употребление алкоголя, особенно в больших количествах может приводить к возникновению воспаления в сердечной мышце. Нужно отметить, что данный вид вторичной кардиомиопатии стоит на первом месте в России.
Метаболическая кардиомиопатия развивается из-за нарушения обмена веществ в миокарде и приводит к дистрофии стенок, а также к нарушениям сократительной деятельности сердечной мышцы. Ее причины – климакс, избыточный вес, плохое и неправильное питание, заболевания ЖКТ, заболевания в эндокринной системе.
Алиментарная кардиомиопатия развивается из-за нарушения питания, особенно при длительных диетах.
Кардиомиопатия у детей является частым явлением, у которого могут быть как врожденные причины, так и приобретенные, образующиеся в ходе взросления ребенка. В своем большинстве кардимиопатия у детей вызывается из-за нарушения физиологического развития клеток сердечной мышцы.