Рак маточной трубы
Содержание:
Женская стерилизация
Трубная окклюзия – лигирование или перевязывание маточных труб – считается эффективным хирургическим методом контроля рождаемости. Он предотвращает оплодотворение яйцеклетки. Существует две основные методики операций: полостная (надлобковый надрез) и лапароскопическая (введение лапароскопа через небольшой разрез вблизи пупка).
| Анатомия репродуктивной системы человека | |
|---|---|
| Репродуктивная система мужчины | Кавернозные тела • Половой член • Предстательная железа • Придатки яичка • Семенные пузырьки • Сперма • Яички |
| Репродуктивная система женщины | Влагалище • Клитор • Матка • Фаллопиевы трубы • Яичники |
|
Анатомия придатков матки
менструациив частности, яичникиК придаткам матки обычно относят следующие органы и ткани:
- маточные трубы;
- яичники;
- связки матки.
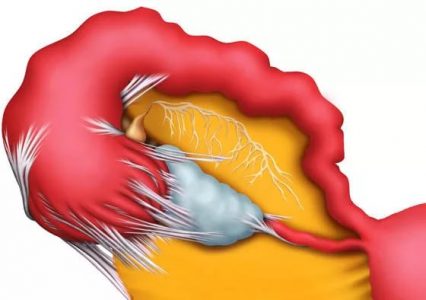
Маточные трубы
сбокуС точки зрения анатомии маточные трубы состоят из следующих частей:
- Интрамуральный участок (маточная часть) — данный элемент маточных труб располагается в стенке матки и соединяется с ее полостью. Просвет маточной части является наиболее узким. Его ширина составляет в норме всего 1 мм.
- Перешеек. Перешейком называется узкий (диаметром около 3 мм) участок маточной трубы, который образует боковой изгиб. Он следует за интрамуральным участком.
- Ампула – это наиболее широкий и наиболее длинный участок маточный трубы. Диаметр ампулы составляет около 8 мм. Данный участок имеет дугообразную форму. В норме он является местом оплодотворения яйцеклетки. Оно происходит вследствие слияния яйцеклетки, движущейся со стороны яичника, и сперматозоида, двигающегося из полости матки.
- Воронка – это конечный элемент маточной трубы, снабженный брюшным отверстием. Воронка окружена по краям так называемыми фимбриями (бахромками). Часть фимбрий располагается в непосредственной близости от яичников. Созревшая яйцеклетка попадает в брюшную полость, но тут же захватывается бахромками и направляется внутрь маточной трубы.
овуляциисозревания и выхода яйцеклеткивнематочной беременностью
Яичники
его переднезадний диаметр меньше боковогомедиальнуюлатеральнуюсвязанный с маткой посредством собственной связки яичникакрепится к боковой стенке таза за счет подвешивающей связки яичникаЯичник состоит из следующих частей:
- Строма яичника – это прослойка из соединительной ткани, находящаяся под зародышевым эпителием. Данный элемент яичника содержит в себе большое количество эластических волокон.
- Ворота яичника – это углубление в брыжеечном краю яичника. Сквозь эту часть в орган проходят артерии, вены, нервные окончания и лимфатические сосуды, обеспечивающие его работу.
- Внутренний слой (мозговое вещество) – это наиболее глубокий слой яичника, который состоит из соединительной ткани и содержит множество нервов, кровеносных и лимфатических сосудов. Здесь реализуются основные функции яичника.
- Наружный слой (корковое вещество) – это наиболее плотный слой, который состоит из соединительной ткани и несет в себе созревающие яичниковые фолликулы. Именно благодаря этому слою происходит процесс созревания яйцеклетки и производство женских половых гормонов.
- Репродуктивная функция. Данная функция заключается в способности женского организма к самовоспроизведению. Выполнение данной функции обеспечивается в ходе менструального цикла, в течение которого происходит рост фолликулов и формирование зрелой яйцеклетки. Помимо этого происходит синтез гормонов (эстрогены, прогестерон, частично андрогены). Их попадание в кровь влияет на слизистую оболочку матки, подготавливая ее для закрепления оплодотворенной яйцеклетки. В случае успешного оплодотворения начнется рост плода.
- Вегетативная функция. Данная функция заключается в поддерживании половых органов в нормальном состоянии и обеспечении их корректного кровоснабжения и питания. Она также реализуется через гормоны.
- Гормональная функция – это способность организма вырабатывать специфические женские гормоны, оказывающие влияние на весь организм и регулирующие работу других систем организма. Именно благодаря нормальной работе яичников происходит набор массы по женскому типу, увеличиваются молочные железы.
Связочный аппарат матки
связкификсирующие связкидно малого тазаНормальное положение придатков матки обеспечивают следующие связки:
- Широкие связки матки. На их задних лепестках располагаются яичники, а по их верхнему краю пролегают маточные трубы. Эти связки довольно широкие и дают придаткам некоторую подвижность.
- Собственные связки яичников. Они проходят от яичников к области, лежащей под местом отхождения маточных труб.
- Воронко-тазовые связки. Эти связки соединяют стенку таза с маточной трубой. Перекрут здоровых яичников возможен лишь в том случае, когда эти связки ослаблены.
В патологический процесс в результате перекрута придатков матки могут быть вовлечены следующие соседние органы:
- тело матки;
- брюшина;
- мочевой пузырь;
- мочеточники;
- петли тонкого кишечника;
- слепая и сигмовидная кишка.
Диагностика и дифференциальная диагностика
После тщательного сбора анамнеза (опроса) врач приступит к осмотру женщины на гинекологическом кресле.
-
Во время пальпации (прощупывания) области маточных труб могут наблюдаться: увеличение их размеров, отёчность без чётких контуров, резкая болезненность. Если процесс хронический, то чаще всего выявляется неподвижность придатков, так как из-за долгого периода воспаления развивается склероз и фиброз, в результате которых прогрессирует спаечный процесс. Кроме того, при быстром прогрессировании острой формы заболевания возможно такое осложнение, как пельвиоперитонит (локальное воспаление брюшины), возникающий в результате попадания патологического содержимого из маточных труб в брюшную полость. Эта жидкость скапливается в позадиматочном пространстве. Врач может определить это опасное состояние во время осмотра пациентки на гинекологическом кресле. Оно проявляется выбуханием заднего влагалищного свода, а также резкой его болезненностью.
- Следующим этапом после проведения осмотра будет забор мазков из влагалища, цервикального канала шейки матки и уретры. Необходимо это для выявления микрофлоры, вызвавшей воспалительный процесс, а также для определения чувствительности к антибиотикам.
Далее гинеколог направит женщину пройти небольшой ряд обследований:
- ПЦР-диагностика (полимеразная цепная реакция) и ИФА-диагностика (иммунно — ферментный анализ) применяются при выявлении специфических инфекций (хламидии, туберкулёз, гонорея и прочее) и необходимы для подтверждения микроскопического анализа.
- Общий анализ крови. Особую значимость имеют скорость оседания эритроцитов (СОЭ) и лейкоцитарная формула. При сальпингите, как и при любом инфекционно-воспалительном процессе будут наблюдаться сдвиг формулы влево (увеличение в крови палочкоядерных нейтрофилов) и увеличение СОЭ.
- Ультразвуковое исследование назначается всем пациенткам с подозрением на сальпингит. Может проводиться как трансабдоминальным, так и трансвагинальным датчиками (исследование при помощи последнего будет наиболее информативным). Маточные трубы на мониторе УЗИ-аппарата будут выглядеть утолщёнными (в норме они не визуализируются), при скоплении в них жидкости (гидросальпинкс) будут определяться, как толстостенное продолговатое с гипоэхогенным экссудатом образование. Кроме того, при помощи этого метода можно выявить наличие спаечного процесса и свободной жидкости в малом тазу.
- Гистеросальпингография. В маточную полость под давлением вводится контрастное вещество, которое далее распространяется в трубы. После этого проводится рентгеновское «фотографирование». По снимкам можно оценить проходимость и размеры фаллопиевой трубы. При сальпингите она будет выглядеть утолщённой, а при наличии в ней жидкости будет визуализироваться сильно увеличенной в размерах. К данному методу в основном прибегают при сомнениях в результатах ультразвукового исследования, а также при наличии хронического воспалительного процесса.
- Лапароскопия. Считается самым информативным методом диагностирования сальпингитов. Но используется в основном для дифференциальной диагностики (общие клинические симптомы сальпингита можно спутать с наличием аппендицита, яичниковой апоплексией, внематочной беременности и так далее). Лапароскопия даст чёткую картину воспалительной патологии «изнутри».
Современные методы лечения
Рак маточных труб лечат так же, как злокачественные опухоли яичников. Основные методики — хирургия и химиотерапия. Выбор тактики лечения в первую очередь зависит от стадии и локализации злокачественной опухоли, возраста, состояния здоровья женщины.
Хирургическое лечение
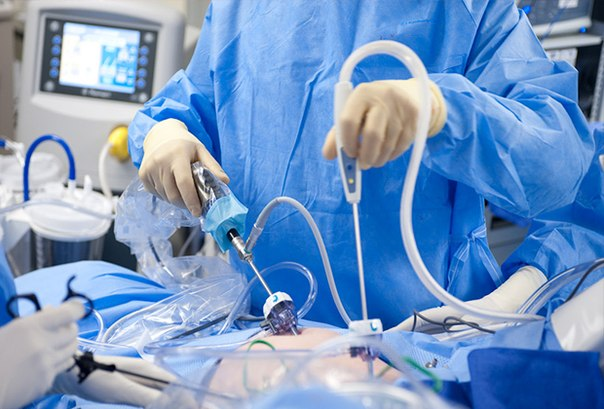
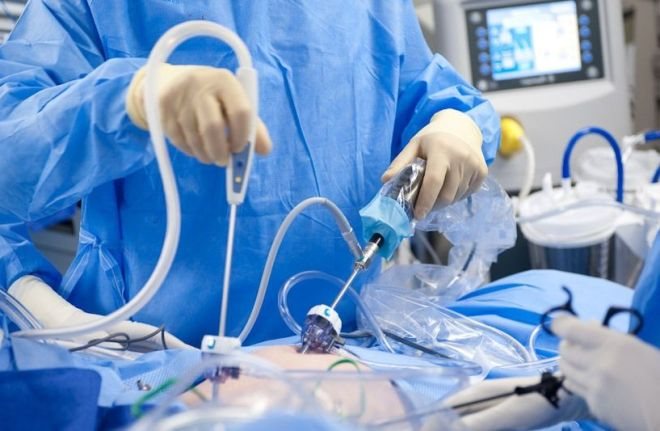
Иногда перед хирургическим удалением опухоли проводят малоинвазивные лапароскопические вмешательства, чтобы точнее определить стадию (это не всегда удается сделать по снимкам) и правильно спланировать лечение.
Объем хирургического вмешательства зависит от стадии опухоли. Проводят следующие виды операций (часто их сочетают):
- Сальпингоофорэктомия может быть выполнена на ранних стадиях. Удаляют пораженную маточную трубу и яичник — с одной или обеих сторон. После односторонней сальпингоофорэктомии женщина сохраняет способность забеременеть и родить ребенка.
- Гистерэктомия — удаление матки и, при необходимости, окружающих тканей. Может быть удалено только тело матки (субтотальная гистерэктомия, или ампутация матки) или тело вместе с шейкой (тотальная гистерэктомия, или экстирпация матки).
- Удаление лимфатических узлов в области таза, парааортальных лимфоузлов.
- Циторедуктивные операции выполняют при поздних стадиях. Их цель — удалить как можно больше опухолевой ткани.
Хирургические вмешательства проводятся как открытым способом, через разрезы, так и лапароскопически, с помощью специальных инструментов, введенных через проколы. Преимущества лапароскопических операций в том, что они сопровождаются меньшей травматизацией тканей, более низким риском осложнений, после них короче восстановительный период. Также применяется робот-ассистированная хирургия.
Химиотерапия
Чаще всего химиотерапию назначают после хирургического вмешательства (адъювантное лечение), чтобы уничтожить оставшиеся раковые клетки. В большинстве случаев применяют сочетание химиопрепаратов карбоплатина и паклитаксела.
В некоторых случаях назначают неоадъювантную химиотерапию перед хирургическим вмешательством. Она помогает сократить размеры опухолевых очагов, в итоге их становится проще удалить, уменьшается объем хирургического вмешательства.
Иногда помимо системной, проводят внутрибрюшинную химиотерапию: противоопухолевые препараты вводят непосредственно в брюшную полость.
При раке маточных труб также применяется таргетная, гормональная терапия. Например, в ряде случаев используют ингибиторы PARP — фермента, который принимает участие в восстановлении поврежденной ДНК, ингибиторы ангиогенеза — образования новых кровеносных сосудов, питающих злокачественную опухоль.
Лучевая терапия
Лучевая терапия при раке маточных труб применяется редко. Она может быть назначена после курса химиотерапии, операции, или при поздних стадиях злокачественной опухоли, чтобы сдержать прогрессирование заболевания, уменьшить симптомы.
Лечение асцита и канцероматоза брюшины при раке маточной трубы
Канцероматозом брюшины называется состояние, при котором раковые клетки распространяются по поверхности внутренней оболочки в брюшной полости. Асцит — скопление жидкости в брюшной полости, которое возникает в результате канцероматоза брюшины и поражения лимфатических узлов, печени.
При асците в качестве первичного лечения проводят лапароцентез (парацентез) — процедуру, во время которой в стенке брюшной полости делают прокол и удаляют жидкость. Для ее постоянного оттока устанавливают перитонеальные катетеры, порт-системы. Уменьшению асцита способствует системная и интраперитонеальная химиотерапия.
В клинике Медицина 24/7 применяется современный метод лечения канцероматоза брюшины — гипертермическая интраперитонеальная химиотерапия (HIPEC). Суть этого метода в том, что хирурги удаляют все опухолевые очаги в брюшной полости, а затем вводят в нее на некоторое время нагретый раствор химиопрепарата. Он эффективно проникает во все оставшиеся мелкие опухолевые очаги и уничтожает их.
Проверка маточных труб на проходимость
По многочисленным отзывам, очень часто пациентка даже не подозревает у себя наличие подобной патологии. Неблагополучие не проявляется отчетливой клинической картиной и не создает никаких сложностей при повседневном функционировании внутренних органов.
До тех пор, пока женщина не решается на зачатие, стеноз просвета не дает о себе знать. Только тогда, когда пациентка понимает, что долгожданное оплодотворение становится недостижимым, она обращается к врачу.
При этом очень часто ставится диагноз, связанный с нарушением проходимости труб. Иногда косвенными указаниями на патологию становятся частые воспалительные процессы гинекологических органов, отек матки и яичников, неясный болевой симптом.
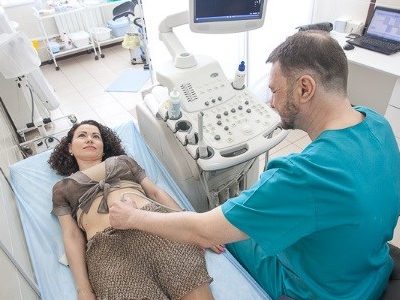
Специалист понимает, что в данном случае требуется основательная проверка маточных труб на проходимость. Поэтому наиболее часто он направляет пациентку на ультразвуковое исследование. Существуют и другие методы диагностики, но сонография является наиболее безопасным и быстрым из них.
Обычно ее предваряет традиционное трансвагинальное УЗИ. При наличии сомнений назначается более развернутая процедура с применением контрастного вещества.
Причины и виды непроходимости маточных труб
Основным фактором, приводящим к выраженному изменению просвета фаллопиевых труб, становится развитие хронического воспаления в гинекологической области пациентки. Оно быстро приводит к резкому изменению деятельности матки и ее придатков, а также способствует формированию сильной отечности, которая и затрудняет прохождение яйцеклетки.
Нередко трубная непроходимость бывает также вызвана:
- внематочной беременностью;
- инфекцией после аборта;
- врожденной аномалией;
- полипозом;
- разрастанием фиброзной ткани;
- спаечным процессом;
- стенозом просвета;
- травмой малого таза;
- частыми гормональными нарушениями;
- хирургическим вмешательством;
- эндометриозом;
- новообразованием;
- туберкулезом матки и др.
Виды патологии могут зависеть от самых разных причин ее развития. В основном трубная непроходимость возникает из-за стремительного размножения патогенной микрофлоры в тканях. Иногда же она бывает вызвана нарушением выработки слизи, закупоривающей просвет органа.
Выделяется также органический (в результате патологических изменений) и функциональный вид непроходимости (из-за изменения нормальной активности фаллопиевых труб различной этиологии).
Специалисты также различают двустороннюю (выраженное изменение просвета обоих органов) или одностороннюю (отмечающееся с правой или с левой стороны) непроходимость.
Выделяется также полный (когда беременность не наступает) и частичный (существует шанс прохождения яйцеклетки, но он значительно затруднен) ее вид.
Локализация спаечного процесса
При осуществлении ультрасонографии сонолог выявляет место возникновения непроходимости. Она способна сформироваться в самых разных точках.
Однако, очень многие пациентки не знают, как называется процедура проверки проходимости маточных труб, с чем она бывает связана и как проводится.
Гинекология обычно различает следующие виды локализации спаечного процесса:
- Вороночный, когда основные трудности с продвижением яйцеклетки приходятся непосредственно на прилегающий к яичнику отрезок фаллопиевой трубы.
- Извилистый отдел, когда патология размещается в наиболее протяженной части органа.
- Интрамуральный, когда она находится на стыке трубы с маткой.
- Перешеечный формируется на небольшом расстоянии от матки.
Обычно только гистеросальпингоскопия с применением контраста позволяет различить точную локализацию патологии.
Реабилитационный период
Для того чтобы быстрее восстановиться после иссечения маточной трубы, необходима ранняя двигательная активность. Если операцию проводили лапароскопическим способом, то женщине разрешают вставать через пять-шесть часов. Можно выпить немножко воды, но только в том случае, если пациентку не тошнит, у нее нет рвоты, что часто случается после оперативного вмешательства. После проведения лапаротомического вмешательства подниматься можно на вторые сутки. Но так как болевые ощущения могут мешать женщине двигаться, понадобится адекватное обезболивание.
Сразу после вмешательства рекомендуется употреблять продукты, которые легко перевариваются и не содержат много клетчатки. В особой диете нет необходимости. На первых порах лучше принимать жидкую пищу, полезно употребление протертых супов, жидких каш, молочнокислых продуктов. Если работа кишечника не нарушена, отсутствуют тошнота и рвота, разрешается приготовленная на пару или вареная пища. Свежих фруктов, овощей, мучных изделий и сладостей пока желательно избегать, так как они способствуют усилению газообразования. Если при проведении операции было потеряно много крови, в рацион необходимо включить продукты с повышенным содержанием витаминов, макро- и микроэлементов.
Физические нагрузки в период восстановления должны отсутствовать. К занятиям спортом можно возвращаться после разрешения врача, но очень постепенно и медленно. Нагрузки должны быть минимальными.
Категорически запрещено поднимать тяжелые предметы. От физической работы тоже придется отказаться как минимум на три месяца. Если такой возможности нет, то стоит хотя бы сократить нагрузки до минимума, иначе возможно появление осложнений и проблем со здоровьем.
Кроме того, накладываются ограничения и на сексуальные контакты. Половая жизнь возможна только после того, как пройдет месяц после операции. Главная причина такого запрета – вероятность проникновения инфекции в половые пути. Оперативное вмешательство приводит к снижению как общего, так и местного иммунитета, организм не способен обеспечить должную защиту. Кроме того, после хирургического лечения необходимо время на восстановление тканей, которые были затронуты при проведении операции. Обычно на это уходит примерно две недели.
Перед тем как начинать половую жизнь, желательно посетить врача. После проведения осмотра специалист сможет сказать, как проходит процесс заживления, не присоединилась ли инфекция, не возникли ли другие осложнения.
Послеоперационная терапия включает антибактериальные препараты, противовоспалительные средства, витамины. Чтобы предупредить возникновение воспалительного процесса, рекомендуется проведение физиотерапии. Чаще всего используют ионо- и фонофорез, лазерную и магнитотерапию.
Для предупреждения образования спаек рекомендуются:
- введение в брюшную полость в конце операции барьерных рассасывающихся гелей, которые предохраняют поверхности органов от соприкосновения;
- минимальная физическая активность на следующий день после вмешательства;
- проведение электрофореза с йодом и цинком;
- применение подкожных инъекций экстракта алоэ в течение двух недель, могут назначаться вагинальные свечи «Лонгидаза»;
- правильный уход за швами для предупреждения воспаления (вместо ванны рекомендуется принимать душ, прикрыв область шва, чтобы избежать попадания воды);
- ношение утягивающего нижнего белья в течение месяца после хирургического вмешательства.
После хирургического лечения женщина может наблюдать появление кровянистых выделений из влагалища, что не должно вызывать опасений. Это происходит по причине заброса крови в матку при проведении операции.
Месячные после удаления маточной трубы могут начаться через несколько дней, если восстановление происходит быстро или появились какие-то сбои на гормональном уровне. Это тоже не является причиной для беспокойства, если характер менструации не изменился. При обильном кровотечении может понадобиться выскабливание.
В том случае, если месячные не начинаются спустя два месяца после вмешательства, необходимо обратиться за консультацией к гинекологу. Женское здоровье требует внимания, потому не следует запускать ситуацию.
Послеоперационный период и осложнения
Послеоперационный период не имеет каких-либо существенных отличий от такового при других операциях. Если трубы перевязали при кольпо- или гистероскопии, то через сутки пациентка может покинуть клинику, после лапароскопии требуется наблюдение в течение 2-3 дней. Послеоперационный период при лапаротомии занимает 7-10 дней, по истечении которых снимают швы.
Хирургическая стерилизация требует соблюдения физического покоя на протяжении недели, этот же срок необходимо воздерживаться от половой жизни. Первые несколько дней крайне не рекомендованы водные процедуры.
Операция по перевязке маточных труб считается безопасной независимо от метода, который был применен. Тем не менее, в редких случаях бывают осложнения. Во время вмешательства есть риск кровотечений и повреждений других органов живота, особенно, при коагуляции труб. При несоблюдении техники операции возрастает риск инфицирования, воспаления в органах малого таза. Очень редко случаются аллергические реакции на медикаменты для анестезии. Среди отдаленных последствий возможны, хотя и маловероятны, нарушения менструального цикла, кровотечения, трубная беременность.
При перевязке маточных труб при кесаревом сечении последствия аналогичны таковым вне родов. Стерилизация никак не сказывается на гормональной функции, выработке молока и кормлении младенца. Не меняется и половое поведение, и общее самочувствие мамы, но ввиду низкой информированности и отсутствия четко сформулированных показаний в отношении родильниц, хирургическая перевязка маточных труб у этой категории женщин проводится довольно редко.
Расходы берет на себя государство. При желании, возможно пройти платное лечение в частных клиниках или даже в государственных, но с правом выбора более комфортных условий пребывания в стационаре.
Стоимость перевязки маточных труб колеблется между 7-9 и 50 тысячами рублей. В цену включаются оплата самой операции, расходных материалов и медикаментов, обследований, нахождение в палате, питание и т. д.
Отзывы пациенток, перенесших хирургическую стерилизацию, в основном положительны. Женщины, которые осознанно и тщательно обдумав свое решение шли на перевязку труб, остаются довольны результатом. Обычно это мамы троих и более детей, нередко – после нескольких кесаревых сечений. У части пациенток возникает психологический дискомфорт в связи с самим фактом потери способности родить, даже если больше детей семья не планирует. Вполне вероятно, что психологические проблемы возникают из-за недостаточно обдуманного решения либо когда на его принятие было мало времени.
В интернете полно информации о якобы вредном влиянии перевязки на гормональный фон и здоровье, многие считают, что женщина быстрее стареет, полнеет, теряет интерес к половой жизни. Множество необоснованных и неграмотных с точки зрения физиологии выводов строятся на недостаточных знаниях самих женщин об особенностях метода и увлечении расспросами у тех, кто якобы знает.
Операция.Инфо
Методы исследования маточных труб
Гистеросальпинография маточных труб (ГСГ) или метросальпинография (МСГ) маточных труб.
Гистеросальпинография маточных труб (ГСГ) или метросальпинография (МСГ) маточных труб – это рентгеновская диагностика фаллопиевых труб на наличие перетяжек маточных труб (на проходимость). Это метод, наиболее часто применяемый в обследовании пациенток с диагнозом бесплодие. Точность исследования достигает 80%.
Суть процедуры гистеросальпинографии маточных труб (или МСГ маточных труб) заключается во введении контрастного вещества в шейку матки, затем оно заполняет полость матки и маточные трубы, вытекая в брюшную полость. После производится рентгеновский снимок, по которому специалист может оценить состояние полости матки и расположение маточных труб, расширения, извитость и перетяжки маточных труб и т.д. (если таковые есть).
Но, несмотря на широкое применение специалистами данного метода исследования, у него имеются свои недостатки. Гистеросальпинография маточных труб (или МСГ маточных труб) проводится только при отсутствии воспалительных процессов, потому что при введении стерильной контрастной жидкости в полость матки (к примеру: пациентке с диагнозом эндометриоз) жидкость переносит отдельные фрагменты эндометрия в брюшную полость и через каких-то несколько месяцев проходимые фаллопиевы трубы становятся совсем не проходимыми.
К недостаткам можно отнести и то, что процедура довольно неприятная, если не сказать больше, многие пациентки просто кричат в голос при введении контрастной жидкости. Также не стоит забывать об облучении рентгеновскими лучами, именно поэтому процедуру назначают на 5-9-й день цикла, во избежание облучения яйцеклетки, или же рекомендуют следующий месяц предохраняться во время интимной близости.
Эхогистеросальпингография (Эхо-ГСГ) маточных труб или соногистерография маточных труб.
Эхогистеросальпингография (Эхо-ГСГ) маточных труб, или соногистерография маточных труб – это метод диагностики полости матки и фаллопиевых труб на основе метода УЗИ. При применении данного метода достигается наиболее высокая точность: от 80 до 90%, при этом он не несёт в себе лучевой нагрузки, а также является менее болезненным и минимально инвазивным.
Суть процедуры Эхо-ГСГ маточных труб или соногистерографии маточных труб заключается во введении специального контрастного вещества в полость матки, затем в маточные трубы и брюшную полость, что указывает на проходимость фаллопиевых труб. После проводят трансвагинальное и абдоминальное УЗИ матки с 3d реконструкцией, что даёт возможность специалисту оценить форму полости матки, поверхность образований в матке и состояние маточных труб (их проходимость).
Также применение обоих этих методов нередко приводят к беременности благодаря промыванию маточных труб или своего рода прочистке маточных труб контрастной жидкостью, но, к сожалению, эффект сохраняется недолго. Эти методы наиболее эффективны для выявления аденокарциномы маточной трубы. Ведущие специалисты настаивают на проведении диагностики маточных труб даже при малейшем подозрении на аденокарциному маточной трубы, потому что данное заболевание диагностировать крайне сложно, а симптомы появляются только на последних стадиях.
Оболочки
Фаллопиевы трубы у женщин с верхней и боковой стороны покрыты серозной оболочкой, которая входит в состав верхнебоковой поверхности широкой связки матки. С той стороны трубы, просвет которой смотрит в направлении широкой связки, она свободна от брюшины. В этой зоне отмечается соединение передних и задних листиков широкой связки, в результате чего формируется собственная связка между трубой и яичником, что называется брыжейкой.
Как устроены фаллопиевы трубы (фото показывает их отделы).
Как уже говорилось ранее, маточная труба строение имеет сложное, и поэтому, если заглянуть под серозную оболочку, там будут располагаться волокна соединительных тканей, имеющие рыхлую консистенцию, что называется подсерозной основой. Если рассмотреть яйцевод еще глубже, то там уже находится мышечная оболочка, состоящая из трех слоев:
- Тонкий – подбрюшинный или наружный продольный слой;
- Толстый – средний или циркулярный слой;
- Внутренний – продольный или подслизистый слой.
Лучше всего волокна продольного слоя визуализируются в зоне перешейка и маточной части. Что касается мышечных тканей, то максимальное их развитие отмечается в медиальном отделе, а ближе к дистальной зоне они истончаются. Маточная труба – это сложносоставной элемент репродуктивной системы, без корректной работы которого будут иметься различные гинекологические проблемы, вплоть до бесплодия.
Труба матки, а именно внутренний слой ее стенки окружен мышечной оболочкой, при этом здесь отмечается наличие трубных складок, расположенных продольно. Эти участки имеют высокий уровень степени выраженности, а из них формируются вторичные и третичные складки. В зоне перешейка эти складки будут слабее, поскольку они значительно ниже, менее всего выражены складки в интерстициальном отделе.
Маточные трубы и матка по краевой части бахромок слизистой оболочки находятся в приграничном контакте с покровом брюшины. На выстилающем слое имеется однослойный призматический и реснитчатый эпителий (мерцание в сторону матки). Также здесь есть и запасные (секреторные) клетки, у которых отсутствуют реснички.
Рассматривая отделы маточной трубы, анатомия которых достаточно сложная, следует отметить, что участок перешейка от матки идет под прямым углом, имея практически горизонтальное расположение. Что касается ампулы, то она располагается по типу дуги, очерчивая латеральную поверхность рассматриваемого органа. Концевая часть трубы, поскольку она проходит по медиальной поверхности яичника, достигает уровня горизонтальной части перешейка.