Микоплазма хоминис: симптомы
Содержание:
Лечение и профилактика
Лечение бластоцистоза у детей осуществляется так же, как и у взрослых. Лечащий врач разрабатывает медикаментозную на основе таких препаратов как Фуразолидон, Ниморазол и Метронидазол. Помимо этого доктором могут быть назначены Тинидазол, Нифурател и Тиберал.
Иммунная система ребёнка не столь крепка, ему прописывают различные средства для стимуляции иммунитета и ферментативные средства для нормализации пищеварительных процессов.
Так как основное проявление болезни у детей происходит через ярко выраженные аллергические реакции, врач может порекомендовать употребление антигистаминных препаратов.
Чтобы заражение не было повторным, следует добиться от ребёнка следования правилам гигиены и не допускать нарушения санитарных норм в его питании. Большое количество заражений бластоцистозом происходит как раз по причине плохо вымытых рук и при употреблении в пищу грязных фруктов и овощей.
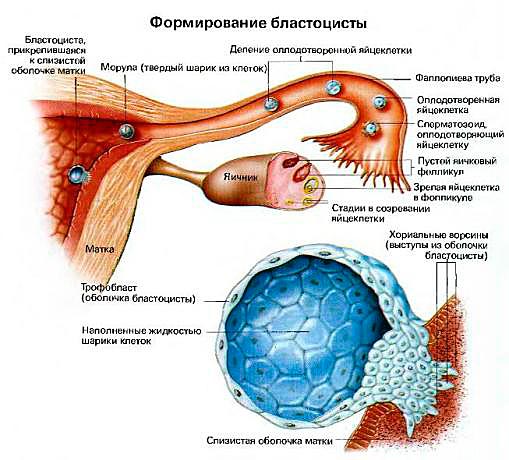
Что это такое, бластоцисты? Говоря о протозойных инфекциях, вызванных простейшими микроорганизмами, медики упоминают бластоцистоз. Его вызывают бактерии, которых ученые относят к условно патогенной микрофлоре. В небольшом количестве бластоцисты в кале обнаруживаются при проведении лабораторных анализов. Скопление более 4-5 одноклеточных в поле зрения говорит о патологии. Бластоциста не может бесконтрольно размножаться, когда ее развитие сдерживается крепкой иммунной системой. И, напротив, истощенный организм не в состоянии контролировать распространение инфекции.
Что такое бластоцисты? Это простейшие микроорганизмы, которые присутствуют внутри каждого человека. Если иммунная система даёт сбой, бластоцисты получают возможность бесконтрольно размножаться в кишечнике. Возникает патологическое состояние.
Признаки бластоцистоза кишечника проявляются в зависимости от формы микроорганизмов. Тщательное изучение влияния этих простейших на человека, наблюдение за процессом их жизнедеятельности привело к необходимости разделения их на определенные группы. Разработанная учеными классификация бластоцист позволяет установить точный диагноз после сбора необходимых данных на этапе обследования больного:
- Вакуолярная форма. Бластоцисты имеют диаметр от 5 до 20 мкм, покрыты цистоплазматическим слоем. Внутри клетки находятся 4 ядра. В вакуоли, расположенной в центре, сохраняются питательные вещества.
- Авакуолярная форма бластоцист. Обнаруживается в толстой кишке. Диагностика и лечение бластоцист затруднены из-за их маленького размера (до 5 мкм) и неспособности к активному движению. Эти микроорганизмы цепляются к слизистой стенке кишечника, а выходя за его пределы вместе с каловыми массами, сразу погибают.
- Мультивакуолярная форма бластоцист представляет собой скопление нескольких авакуолярнях клеток, окруженных плотной оболочкой. Единственная центральная вакуоль в этом виде простейших отсутствует – ее заменяют несколько вакуолей.
- Гранулярная форма по внешним признакам схожа с вакуолярной, но в ее цитоплазме содержатся гликогены, липидные соединения, миелиноподобные волокна.
Любая из форм бластоцист может стать причиной плохого самочувствия и взрослого, и ребенка. Простейшие попадают в организм человека извне и при благоприятных для них условиях начинают активное размножение. Такое бывает при истощении, послеоперационных состояниях, затяжных простудных заболеваниях, ослабленном иммунитете.
Признаки осложнений микоплазмоза
Возможные осложнения бактериальной инфекции:
- бесплодие
- синдром рейтера
- послеродовая лихорадка
- послеродовой эндометрит
У беременных женщин возможно самопроизвольное прерывание беременности. Возможны преждевременные роды.
Инфекция иногда передается новорожденному с развитием у него респираторных инфекционных заболеваний. Бесплодие вследствие микоплазмоза возможно как у мужчин, так и у женщин.
У мужчин оно происходит в результате длительного течения:
- простатита
- орхоэпидидимита
Простатит микоплазменной этиологии приводит к экскреторно-токсическому бесплодию.
Ухудшается качество спермы. Это связано с тем, что простата принимает активное участие в образовании эякулята. Хотя здесь не вырабатываются сперматозоиды, предстательная железа разжижает сперму и продлевает жизнь спермиев в половых путях женщины. Если простата поражена воспалительным процессом, она не в полной мере выполняет свою функцию. Результатом становится снижение шансов зачатия ребенка.
При поражении яичек и придатков возможны минимум три механизма развития бесплодия.
- Обструктивное бесплодие.
При двустороннем поражении семявыносящих путей формируется механическое препятствие в них. Развивается обструкция.
Сперматозоиды не могут проходить по семявыносящим протокам в уретру. Соответственно, они не попадают во внешнюю среду. В этом случае в эякуляте нет сперматозоидов или их количество значительно уменьшается. Бывает так, что их становится недостаточно для оплодотворения яйцеклетки. Это бесплодие тяжело поддается лечению.
В большинстве случаев не удается обойтись без хирургической реконструктивной операции. Преодоление бесплодие также возможно с использованием вспомогательных репродуктивных технологий.
- Экскреторное бесплодие.
Обусловлено нарушением выработки сперматозоидов.
При поражении яичек может разрушаться их ткань. Она замещается фиброзной тканью. Такие ткани создают объем, но не могут выполнять функции половых желез.
Во время обострений происходит отек яичка, нарушается кровоснабжение. Вследствие ишемии ткани постепенно разрушаются. Поэтому сперматозоидов вырабатывается меньше. Они могут иметь меньшую подвижность и худшую морфологическую структуру.
- Иммунологическое бесплодие.
Развивается в случае поражения гематотестикулярного барьера. Это гистогематический барьер, который отделяет яички от общей системы кровообращения.
Зачем это нужно?
Спермии несут не такой генетический материал, как остальные клетки. Они могут вызывать иммунные реакции.
В организме вырабатываются антиспермальные антитела. Но от них сперматозоиды защищены гематотестикулярным барьером. Если он поврежден, антитела атакуют сперматозоиды, ограничивая их подвижность и разрушая. Иммунологическое бесплодие не лечится.
При его возникновении беременность достигается только с помощью репродуктивных технологий. У женщин тоже развивается бесплодие при заражении микоплазмами. Длительное течение инфекции может нарушить проходимость маточных труб. В результате миграция яйцеклетки в матку не происходит.
Возможен также эндометрит.
В этом случае беременность не наступает по таким причинам:
- не созревает эндометрий
- меняется рельеф стенки матки, поэтому эмбрион не имплантируется в эндометрий
У некоторых пациентов возникают признаки поражения суставов.
Микоплазмы в них проникать не могут. Но некоторые их антигены способны провоцировать аутоиммунные реакции. Образующиеся против микоплазм антитела атакуют не только бактерий, но и собственные ткани.
Чаще всего воспаляется один сустав на ноге, реже – на руке. Обычно это один из крупных суставов, например, коленный.
Наблюдается его припухлость, покраснение. Человек ощущает боль. Она усиливается во время движений.
Воспаляться также могут сухожилия. В том числе сухожилия на ноге, в результате чего пациент хромает. Даже после излечения микоплазмоза симптомы сохраняются ещё несколько месяцев.
Анализы на микоплазму хоминис у мужчин
Есть несколько способов подтверждения диагноза.
При подозрении на микоплазмоз могут использоваться прямые или непрямые способы выявления этой бактерии.
К непрямым относится ИФА – анализ крови на антитела.
Более достоверные результаты дают прямые методы исследования.
Это ПЦР или культуральная диагностика.
ПЦР – методика молекулярной биологии, направленная на идентификацию микроорганизмов в материале по фрагменту генетического кода.
Содержащаяся в мазке (моче, эякуляте или другом материале) ДНК многократно копируется.
Затем она сравнивается с образцом.
Если фрагмент ДНК совпадает с тем, который характерен для микоплазм, диагноз считается подтвержденным.
ПЦР может быть качественной и количественной.
В диагностике микоплазмоза часто используется количественная ПЦР.
Она позволяет оценивать количество копий ДНК в единице объема клинического материала.
Так определяют бактериальную нагрузку.
Раньше результаты количественной ПЦР использовались для принятия решения о лечении.
Его назначали при концентрации микоплазмы хоминис в урогенитальном тракте в количестве 10 в 4 степени и больше.
Если же количество бактерий было 10 в 3 степени и меньше, считалось, что бактерии не опасны.
Но сегодня такой подход не применяется.
Хотя количество выявленных бактерий в ходе ПЦР коррелирует с риском воспалительных процессов, такая связь наблюдается не у всех пациентов.
Она отмечается лишь при массовой диагностике людей с микоплазмозом.
Но если взять одного конкретного пациента, то у него могут наблюдаться воспалительные поражения урогенитального тракта при низкой концентрации микоплазм.
Бывают и обратные ситуации: количество микоплазм большое, но воспаления нет.
Кроме того, количественные показатели постоянно меняются.
Они зависят от ряда факторов:
- откуда брался мазок;
- как его брали;
- как пациент готовился к исследованию;
- сколько он не мочился и т.д.
Концентрация бактерий у одного и того же пациента меняется даже в течение суток.
А через несколько дней различия могут быть кардинальными.
Поэтому на основе концентрационного теста ПЦР решение о необходимости терапии больше не принимают.
Ещё одним достоверным методом диагностики микоплазмоза является бак посев.
Он используется значительно реже.
Это связано с тем, что методика исследования занимает много времени.
Она стоит дороже, чем ПЦР, и имеет меньшую чувствительность.
При этом плюс культуральной диагностики состоит в более высокой специфичности.
Кроме того, врач получает возможность оценить чувствительность микоплазмы хоминис к антибиотикам.
Это способствует назначению правильной схемы антибиотикотерапии, которая с высокой вероятностью завершится элиминацией возбудителя.
Как и ПЦР, посев дает количественные показатели.
Они используются для оценки роли микоплазмы в протекающем воспалительном процессе урогенитального тракта.
Ещё одним методом, который используется как вспомогательный, является ИФА.
В крови определяются иммуноглобулины – антитела, вырабатывающиеся иммунной системой.
Они специфические – для борьбы с разными возбудителями синтезируются иммуноглобулины различной структуры.
Оценивают содержание в крови минимум двух классов антител – IgG и IgМ.
IgМ появляются рано и исчезают из крови через 2 месяца после инфицирования, даже если микоплазмоз не вылечен.
Их присутствие говорит об острой фазе инфекции.
IgG к микоплазме хоминис вырабатываются через 2 недели.
Он долго сохраняются в крови.
Небольшие титры определяются на фоне микоплазмоносительства.
После излечения инфекции IgG могут ещё несколько месяцев сохраняться в крови.
По нарастанию титра IgG оценивается клиническое течение микоплазмоза.
Об острой инфекции говорит возрастание титра в 4 раза и больше за 2 недели.
Если за тот же промежуток времени титр снижается в 4 раза, это свидетельствует о выздоровлении.
Результаты ИФА оцениваются в комплексе с другими тестами.
Потому что они могут давать ошибочные результаты.
Поэтому диагноз микоплазмоз не ставится и не снимается на основе серологических исследований крови.
Лечение микоплазмоза
Если методом ПЦР обнаружено, что во взятом на анализ материале найдена ДНК микоплазмы гоминис, или hominis, то это положительный результат. В этом случае в бланке анализа пишут так: «mycoplasma hominis (полукол.)». Полукол указывает на то, что найденное количество антител не точное, а приблизительное. Это не значит, что сразу же надо приступать к лечению микоплазмоза. Чтобы точно установить диагноз, необходимо исключить присутствие других сопутствующих заболеваний с похожими симптомами и вызываемых такими возбудителями, как трихомонада, гонококки, хламидии уреплазма. По возбудителю заболевания определяются способы лечения и профилактика заболевания, причем профилактика имеет более действенный результат, чем методы лечения
Схема лечения включают в себя как местное воздействие на возбудителя, так и системное. Основой лечения являются антибактериальные средства от венерических заболеваний. Поскольку микоплазма хоминис способна вырабатывать привыкание к антибиотикам, то схемы лечения постоянно меняются. Часто против возбудителя микоплазмоза применяют следующие антибиотики: «Цифран», «Доксициклин». Если к ним имеются противопоказания, то применяют антибактериальные препараты, такие как макролиды и хинолоны. Макролиды имеют меньше побочных эффектов, и они легче переносятся пациентом. Кроме воздействия на возбудителя микоплазмоза, они уничтожают и другие патогенные бактерии. По указанию врача эти препараты применяются перорально
Кроме антибиотиков используют противогрибковые средства, которые предотвращают кандидоз, укрепляют иммунитет пациента и устраняют дисбактериоз.
Для устранения микоплазмоза у мужчин практикуются поливитаминные инстилляции в уретру. У женщин применяют орошения с этими же поливитаминами с минеральными комплексами, а также трансвагинально используют свечи.
Возможно ли полное излечение микоплазмоза?
Да, от микоплазмоза можно полностью вылечиться. При появлении симптомов или случайном выявлении, нужно немедленно обратиться к врачу.
Доктор назначит правильную схему лечения, подберет грамотно антибактериальный препарат.
Что вызвало такую симптоматику, может определить только специалист.
Бездумное применение антибиотиков может привести к устойчивости возбудителя к препаратам в дальнейшем.
Нужно ли сдавать повторно анализы после курса антибиотиков?
После медикаментозной терапии нужно обязательно пересдать анализы. Контроль делается для того, чтобы в организме не осталось возбудителя, даже в небольшой концентрации. Сдавать анализы нужно через месяц после курса антибиотиков.
Что сдавать после лекарственной терапии:
- кровь;
- мочу;
- выделения из половых органов, мочевыделительного канала.
Стоит помнить, что инфекция может привести к необратимым последствиям. Могут развиться осложнения, пострадает детородная функция.
Симптомы осложнений
Коварство микоплазмоза заключается в том, что он зачастую протекает легко. Болезнь либо вовсе не сопровождается симптомами, либо имеет минимально выраженные клинические проявления.
Долгое время пациент не обращается к врачу. Патология может протекать годами. Как следствие, возникают осложнения. Иногда они бывают достаточно тяжелыми.
Микоплазмы могут вызывать бесплодие у представителей обоих полов. Они способны провоцировать болезнь Рейтера. Это реактивные воспалительные процессы, поражающие в основном суставы. Но они способны затрагивать и другие органы.
Симптомы поражения суставов
Реактивный артрит – это воспалительный процесс, поражающий суставы, при локализации воспалительного очага в другой части тела. Он иногда развивается на фоне длительно протекающего микоплазмоза. Риск патологии значительно возрастает при локализации хронического очага воспаления в предстательной железе мужчин.
Воспаляется чаще всего только один сустав. Как правило, это крупный сустав нижней конечности. Реже воспаляются суставы рук: локтевой, плечевой.
Длительность реактивного артрита, обусловленного микоплазмой хоминис, составляет в среднем полгода. Причем, воспаление продолжается, даже если микоплазмоз уже излечен. Ведь вызвано оно не самими бактериями.
Это «разбушевавшийся» иммунитет провоцирует повреждение сустава. После затухания воспаления оно может вновь рецидивировать через некоторое время. Это происходит в 50% случаев. У 20% пациентов воспаляются плантарная фасция или ахиллово сухожилие.
Патология проявляется болевыми ощущениями при ходьбе.
При микоплазмозе реактивные воспалительные процессы могут поражать кожные покровы.
Иногда возникает кератодермия, появляются язвы в полости рта.
В редких случаях происходит воспаление почек, структур сердечно-сосудистой системы или головного мозга.
Симптомы бесплодия
У мужчин и у женщин микоплазма хоминис может вызывать бесплодие. Это становится возможным при локализации воспалительного процесса во внутренних половых органах.
У женщин микоплазма может стать причиной воспаления матки.
При вовлечении в патологический процесс функционального и базального слоя эндометрия возникает эндометрит.
Он может быть хроническим. В этом случае нарушается процесс наращивания эндометрия. Он становится тонким, не приобретает необходимую трехслойную структуру через несколько дней после овуляции. Соответственно, эндометрий не может принять эмбрион.
Даже если яйцеклетка оплодотворяется и достигает матки, то она попросту погибает, так как не может имплантироваться в слизистую оболочку матки. Очень часто микоплазма хоминис, если она выявляется в эндометрии, находится в составе смешанной флоры. Известны случаи, когда эта бактерия вызывала воспаление маточных труб.
При длительном течении сальпингита проходимость их может нарушаться. Это чревато трубным бесплодием. Оно развивается только тогда, когда поражены обе трубы. Если непроходимой стала только одна из них, беременность возможна, но её вероятность снижается.
Поражение фаллопиевых труб микоплазмой хоминис опасно ещё и тем, что повышает риск внематочной беременности. Если плодное яйцо прикрепляется в трубе, её впоследствии могут удалить. Причем, это далеко не худший исход трубной беременности.
Если она останется недиагностированной, то угрожает жизни женщины. Ведь труба может в любой момент разорваться.
Возникает бесплодие при микоплазмозе и у мужчин.
При поражении простаты нарушается выработка секрета. А он необходим для поддержания жизнедеятельности мужских половых клеток. Качество спермы ухудшается, и наступление беременности становится невозможным.
При воспалении яичек нарушается сперматогенез.
Это процесс образования сперматозоидов. У мужчин он должен идти непрерывно. При его нарушении в эякуляте снижается количество спермиев, увеличивается процент морфологически неправильных форм половых клеток.
Иногда микоплазма хоминис вызывает двустороннее воспаление семявыносящих протоков. В этом случае развивается обструктивное мужское бесплодие.
Сперматозоиды продуцируются яичками. Но они не могут попасть в уретру и, соответственно, во влагалище женщины. Потому что «трубки», по которым двигаются половые клетки, перекрыты в результате длительно протекающего воспалительного процесса.
Микоплазма хоминис у женщин
При условии отсутствия негативных факторов, микоплазма хоминис не размножается.
Микроорганизм является частью микрофлоры влагалища без угрозы для здоровья. В таких случаях инфицирования женщина является микоплазмоносителем. Она может инфицировать полового партнера или ребенка при беременности. Но при снижении иммунитета или других предрасполагающих факторах, популяция возрастает. Это грозит определенными последствиями.
Микроорганизм начинает паразитировать, захватывая здоровые клетки женского организма. Может развиться бактериальный вагиноз, урогенитальный микоплазмоз. При беременности существует угроза неонатального инфицирования.
Микоплазменное поражение организма нередко приводит к бесплодию. Помимо развития патологий мочеполовой системы, поражение mycoplasma hominis может привести к атипичным последствиям – вызвать микоплазменную пневмонию (воспаление легких). Самым распространенным последствием является развитие микоплазмоза. Этим термином обозначается инфекционное поражение мочеполового тракта. Заболевание считается распространенным, так как согласно статистике, микоплазма хоминис обнаруживается примерно у 50% женщин на планете.
Урогенитальный микоплазмоз опасен, среди беременных женщин с таким диагнозом порядка 51% вынашивают детей с пороками внутриутробного развития. У 25% случаются преждевременные прерывания беременности.
Повышение популяции условно патогенного микроорганизма и развитие урогенитального микоплазмоза сопровождается такой симптоматикой:
- обильные выделения из влагалища с неприятным запахом;
- ощущение зуда в области промежности;
- присутствие жжения при завершении мочеиспускания;
- неприятные ощущения в процессе полового акта;
- болезненные ощущения внизу живота.
Хоть mycoplasma hominis считается условно патогенным агентом, норма показателей влагалищной микрофлоры исключает его присутствие. Если инфицированная женщина подвержена воспалительным процессам половых органов или развитию урогенитального микоплазмоза, необходима антибактериальная терапия для подавления инфекции.
В противном случае существует высокая вероятность развития бесплодия. Если активизация микоплазмы происходит во время беременности, последствия касаются не только мамочки.
Высок риск внутриутробного поражения почек и печени плода, центральной нервной системы, кожи, зрительных органов. Новорожденный, инфицированный вертикальным путем, может погибнуть в первые сутки после родов.
Комплексный подход к лечению
Опытный и квалифицированный венеролог всегда поможет консультацией, полноценным обследованием и эффективным лечением.
Избавиться от M. hominis надолго можно, если:
- обследовать и лечить полового партнера женщины
- предвидеть возможные осложнения лечения (дисбактериоз) и предупредить их
- вести пациентку под строгим лабораторным контролем эффективности терапии
- провести после окончания курса контрольные анализы крови и мазков с получением негативных результатов
Проблема в том, что в наше время каждый незащищенный сексуальный контакт представляет риск в плане заражения микоплазмой хоминис.
Так что только барьерные методы контрацепции оказываются для женщин эффективным средством профилактики при контакте с зараженным мужчиной.
И еще очень полезна своевременная консультация квалифицированного венеролога. Особенно, если микоплазма снова вскоре обнаружилась после лечения. Это обычно является следствием игнорирования комплексного терапевтического подхода, описанного чуть выше.
При подозрении на микоплазму хоминис обращайтесь к автору этой статьи – венерологу в Москве с многолетним опытом работы.
Симптомы
Инкубационный период после инфицирования продолжается от нескольких дней до месяца. Но даже по истечении этого срока обычно заболевание протекает малосимптомно или бессимптомно. В это время носители инфекции могут заражать здоровых людей. Симптоматика развивается при достижении количества 104 — 106КОЕ/мл.
Симптомы микоплазмоза у женщин
- вагинит (воспаление слизистой влагалища), характеризуется зудом, и жжением во влагалище, отмечаются необильные слизистые или гнойное выделения (см. фото выше), неприятный запах, половой контакт сопровождается болью;
- эндометрит (воспаление слизистой матки и шейки матки) проявляется болями в нижней части живота, кровянистыми выделениями, подобное поражение может приводить к бесплодию и выкидышам на раннем сроке беременности;
- аднексит (воспаление придатков матки) может привести к закупорке маточных труб; в таком случае микоплазма хоминис у женщин может стать причиной бесплодия;
Микоплазма гениталиум чаще вызывает уретрит (воспаление мочеиспускательного канала), сопровождающийся зудом, жжением, болями;
Помимо характерных признаков микоплазмоза, наблюдаются и неспецифические симптомы интоксикации: вялость, нарушение сна, головная боль. В случае распространения микоплазмы за пределы мочеполовой системы, поражаются другие органы: суставы, мозговые оболочки, легкие.
Симптомы микоплазмоза у мужчин
Микоплазма хоминис у мужчин вызывает поражение уретры и простаты:
- уретрит у мужчин характеризуется зудом, постоянным жжением, болью в области мочеиспускательного, канала, которая усиливается во время мочеиспускания и полового контакта; может отмечаться покраснение уретры, частые, иногда ложные позывы к мочеиспусканию;
- простатит у мужчин (воспаление предстательной железы) проявляется болью в промежности, которая усиливается при надавливании, отмечается снижение потенции и боль при половом контакте;
- орхит (воспаление яичек) характеризуется болевыми ощущениям в области мошонки, которые усиливаются при давлении;
- при прогрессировании инфекционного процесса, вызванного микоплазмой хоминис у мужчин возникает тяжелое осложнение – бесплодие, которое развивается при поражении простаты и яичек.
Неспецифические признаки микоплазмоза у мужчин соответствуют признакам инфицирования у женщин.
Повторное выявление микоплазм
Иногда лечение оказывается неудачным.
Контрольные анализы показывают, что микоплазма присутствует в мочеполовой системе.
Причин неудач может быть несколько:
1. Изначально неэффективная схема.
Это частое следствие лечения у неопытных врачей.
Либо если терапию назначал доктор, которому не слишком часто приходится иметь дело с микоплазмозом.
Например, это гинеколог или уролог.
Лучше, чтобы терапию подбирал венеролог.
2. Несоблюдение врачебных рекомендаций.
Часто врач назначает человеку схему, которая не работает из-за того, что не соблюдается.
Самые частые варианты:
- человек покупает не все препараты, чтобы сэкономить средства
- принимает меньшие дозы антибиотиков, потому что боится вреда для здоровья или побочных эффектов
- время от времени забывает принять очередную дозу
- заканчивает курс раньше, чем это требуется (обычно вскоре после исчезновения симптомов)
- меняет один препарат на другой (например, на дешевый аналог, который могут любезно предложить в аптеке)
3. Резистентность к антибиотикам.
Иногда бактерия оказывается нечувствительной к используемому препарату.
Нет такого антибиотика, к которому были бы восприимчивы 100% микоплазм.
Поэтому неудачи в лечении случаются, даже при правильно назначенной врачом схеме, которая идеально соблюдается пациентом.
В таких ситуациях проводится посев с антибиотикограммой.
По её результатам назначается повторный курс терапии другими антибактериальными препаратами, к которому микоплазма имеет наиболее высокую чувствительность.
С вероятностью около 95% он оказывается успешным.
Диагностика Mycoplasma hominis
Для постановки диагноза потребуется проведение лабораторных исследований.
Для этого:
- у женщин делают забор биоматериала со стенок вагины и проводят исследование мочи;
- при наличии очага инфекции в горле берут мазок из зева;
- у мужчин собирается сперма или урина;
- могут подвергаться исследованию внутрисуставная или спинномозговая жидкости.
Для обнаружения микоплазменной инфекции используют следующие диагностические методики:
- Культуральный посев. Полученный биоматериал высевают на питательные среды. Через некоторое время на них вырастают колонии микроорганизмов. Определяют их чувствительность к антибиотикам, выявляя наиболее эффективные.
- Микроскопия. Проводится микроскопическое исследование мазков из уретры, влагалища, секрета простаты под большим увеличением микроскопа.
- ПЦР-диагностика. Это наиболее точный метод, по сравнению с другими исследованиями, но и наиболее дорогостоящий. Он позволяет обнаружить генетический материал Mycoplasma hominis. Если по результатам исследования норма mycoplasma hominis не завышена, то анализ будет считаться отрицательным.
- ИФА. Исследование крови на наличие антител к возбудителю. При их обнаружении диагноз подтверждается.
- РИФ. Патоген выявляется при флуоресцентном освещении исследуемого биоматериала.
Каждая из методик имеет определенные преимущества и недостатки.
Точность, достоверность и цена анализа могут отличаться. Исходя из этого, доктор или пациент могут отдать предпочтение наиболее подходящей методике.