Опыт диагностики и лечения микоплазменной пневмонии
Содержание:
Причины
Легочное заболевание вызывают штаммы мелких прокариотических микроорганизмов, которые, не имея клеточной стенки, легко адсорбируются на поверхности эпителиальной ткани, выстилающей внутренние органы, встраиваясь в эпителиоциты трахеи и бронхов, альвеолоциты, эритроциты. Проникнув внутрь клетки-хозяина, микоплазмы ведут паразитический образ жизнедеятельности, превращая клетки-мишени в чужеродные для иммунитета человека.
Передача патогенных бактерий происходит воздушно-капельным путем со слизью из носоглотки. Во внешних условиях микроорганизмы малоустойчивы, отличаются высокой чувствительность к воздействию температуры, ультразвука, отсутствию влаги, высокой кислотности. Ввиду того, что механизм действия бета-лактамных антибиотиков (пенициллинов, цефалоспоринов) направлен на разрушение клеточной стенки микробов, ее отсутствие у микоплазм делает их резистентными к воздействию этой группы антибактериальных средств.
В норме организм человека населяют до 14 видов микоплазм, относящихся к условно-патогенным бактериям. Абсолютно здоровый человек может являться носителем микроорганизма, не ощущая его присутствия, но при появлении факторов, благоприятных для активизации, он начинает распространяться, вызывая такие заболевания, как:
|
Респираторные |
Нереспираторные |
|
Микоплазменная пневмония, фарингит, трахеит, легочный абсцесс, плевральный выпот, хронический обструктивный бронхит |
Болезни желудочно-кишечного тракта (ЖКТ) – гепатит, панкреатит, гастроэнтерит гематологические патологии – гемолитическая анемия, болезнь Верльгофа сердечно-сосудистые заболевания – миокардит, перикардит скелетно-мышечные нарушения – миалгия, артрит, полиартрит неврологические отклонения – невриты, менингит, менингоэнцефалит другие патологии – сепсис, пиелонефрит, уретрит |
Некоторые заболевания, вызванные проникновением в организм бактерии, носят неинфекционную этиологию – причиной их развития является аутоиммунная реакция на собственные клетки, превращенные микоплазмой в иммунологически инородные. Характер большей части симптомов микоплазменной пневмонии обусловлен спецификой ответной реакции организма на присутствие паразита в эпителиальных клетках.
Бактерии mycoplasma pneumoniae обладают способностью длительно персистировать в клетках эпителия или лимфаденоидном глоточном кольце, дожидаясь благоприятных условий для активного размножения. Факторами, способствующими активизации микроорганизмов и повышающими риск развития микоплазменной инфекции, являются:
- подавленный иммунитет, иммунодефицитные состояния;
- врожденные сердечные патологии;
- протекающие заболевания легких;
- ослабление защитных функций организма на фоне перенесенных инфекционных или вирусных болезней (грипп, ОРВИ и др.);
- легочные патологии;
- детский или пожилой возраст (до 5 и после 65 лет);
- гемоглобинопатия (серповидно-клеточная анемия);
- гипо- и авитаминозы;
- рецидивирующие хронические заболевания;
- регулярное употребление веществ, приносящих вред организму (курение, алкоголизм, наркомания).
Лечение
Всем больным с микоплазма пневмония проводят этиотропное антибактериальное лечение, выбирая препараты, к которым микроб максимально чувствителен.
Обычно применяют антибиотики из группы тетрациклинов – «Тетрациклин», «Доксициклин», макролидов – «Азитромицин», «Эритромицин», фторхинолонов – «Ципрофлоксацин», «Офлоксацин». Курс лечения составляет 21 день. Острую форму пневмонии лечат в стационаре. Больным назначают постельный режим, диетотерапию и полноценное питье до двух литров в день. Особенно полезны больным морсы, вода, соки, компоты, настой шиповника.
Симптоматическое лечение:
- Отхаркивающие препараты – «Амбробене», «Бромгексин», «АЦЦ»,
- Жаропонижающие средства – «Ибупрофен», «Парацетамол»,
- Анальгетики – «Анальгин», «Баралгин»,
- Иммуномодуляторы – «Имунорикс», «Исмиген»,
- Спреи для горла – «Ингалипт», «Тантум верде», «Каметон».
При выраженных респираторных проявлениях, затянувшемся течении болезни и малой эффективности обычных способов введения антибиотиков хорошее действие оказывает аэрозольный метод введения препаратов. Он дает особенно хороший результат при сочетании антибиотиков с протеолитическими ферментами — хемотрипсином и лидазой. Эти ферменты облегчают доступ лекарства непосредственно в очаг воспаления, способствуют разжижению бронхиального секрета и очищению от него дыхательных путей. Если пневмония протекает легко, достаточно применения симптоматических и общеукрепляющих средств.
Вспомогательными методиками, позволяющими больным быстрее реабилитироваться, являются: ЛФК, гидротерапия, физиотерапия, массаж, санаторно – курортное лечение.
Народные средства, повышающие эффективность медикаментозной терапии и ускоряющие процесс выздоровления – настой зверобоя, ромашки, василька, ежевики, ингаляции с хвоей и эвкалиптом.
Критериями выздоровления могут являться данные рентгеноскопии, а также показатели специфического и неспецифического иммунитета.
Лечение
Учитывая особенности возбудителя, трудность диагностики, тяжесть течения заболевания, лечение должно быть назначено исключительно врачом.
Mycoplasma pneumoniae в силу своего строения (не имеет клеточной оболочки, но покрыта трёхслойной мембраной), очень устойчива к β — лактамным антибиотикам (пенициллинового ряда и цефалоспоринам).

Основным средством, хорошо воздействующим на возбудитель микоплазматической пневмонии, являются антибактериальные препараты из группы макролидов:
- природные (I поколения) — Эритромицин, Ровамицин;
- полусинтетические (II поколение) — Азитромицин, Кларитромицин.
Новое поколение макролидов хорошо воздействуют на всех внутриклеточных паразитов, в т. ч. на микоплазмы, уреаплазмы, хламидии и считается препаратами первого ряда.
Они выпускаются в форме суспензий для детей, редко вызывают побочные эффекты. У взрослых и подростков можно применять Доксициклин (группа тетрациклинов).
Продолжительность антибиотикотерапии должна быть длительной — до 3 недель. Это обусловлено медленным ростом и развитием микоплазмы в организме. Отмена и решение об окончании лечения принимает только врач.
Параллельно с антибиотиком назначается симптоматическое лечение (противокашлевые и жаропонижающие препараты), если есть такая необходимость.
Симптомы недуга
Поскольку для заболевания характерно острое начало, на ранней стадии его развития могут проявляться выраженные симптомы.
При пневмонии проявляется характерная бледность кожи.
Чаще всего пациенты на раннем этапе развития недуга жалуются на следующие проявления:
- боль и чувство жжения в горле;
- ринит (заложенность носа);
- осиплость горла (может сопровождаться афонией).
Максимальное ухудшение самочувствия наблюдается спустя 2 недели. Пациента могут беспокоить следующие проявления:
- изнурительный кашель, сопровождающийся усиленным выделением мокроты;
- обструкция легких;
- побледнение кожных покровов;
- ощущение тяжести в мышцах;
- суставные боли;
- проявление отдышки.
В некоторых случаях проявляется и другая симптоматика:
- проявление характерной сыпи на кожных покровах;
- головная боль;
- расстройство пищеварения;
- бессонница;
- жжение кожных покровов.
Если терапевтические меры предприняты своевременно и недуг протекает без осложнений, процесс выздоровления занимает 10-14 дней.
Выздоровление – процесс взаимодействия врача и пациента.
Опасность патологии состоит в ее симптоматическом сходстве с ОРВИ, гриппом и бронхитов. В таком случае пациент пытается самостоятельно оказать себе помощь с использованием подручных средств.
Медикаменты, как правило, не проявляют эффективности и болезнь начинает прогрессировать. Своевременное обращение к специалисту и ранняя диагностика существенно повышают шансы пациента на полное выздоровление.
Пациент должен помнить о том, что воспаление легких может стать причиной следующих серьезных осложнений:
- менингит;
- энцефалит;
- миелит.
Если лечение было неоконченным, патология может проявиться вновь.
Диагностика
Для выявления патологии стандартных методов обследования пациентов с воспалением легких недостаточно. Безусловно, пациенты проходят рентгенографию для оценки очагов воспаления, но это лишь вспомогательный метод, позволяющий уточнить диагноз.
Какие методы используются для выявления недуга.
Основные мероприятия, используемые для постановки и подтверждения диагноза, рассмотрены в таблице:
| Допустимые методы диагностики | |
| Метод | Описание |
| Микробиологическое исследование | Подразумевает выполнение смывов носоглотки и бактериологического посева мокроты на специальные питательные среды. |
| Серодиагностика | Выполняется реакция связывания комплемента (РСК). |
| Радиоиммунный анализ | Наиболее чувствительный метод диагностики, позволяет обнаружить микоплазму, если она присутствует в биоматериале в небольших количествах. |
| Метод ДНК и РНК — зондов | Методы полимерной цепной реакции позволяющие выявить возбудителя в случае, когда другие способы неэффективны. |
| Непрямая иммунофлюоресценция | Используется для выявления антигенов в биосубстрате. |
Антитела к микоплазме позволяют установить или опровергнуть факт ранее перенесенного заболевания.
Лечение
Если недуг протекает в острой форме, лечение проводят исключительно в условиях стационара.
Микоплазменная пневмония у детей должна лечиться в условиях стационара.
Пациенту рекомендован постельный режим, подразумевающий отказ от любого рода нагрузок. Показано обильное питье: морс, соки, отвар трав, вода
Важно проводить регулярное проветривание и влажную уборку помещение. Если присутствует возможность можно использовать кварцевую лампу для обеззараживания помещения
В лечебных целях используют антибактериальные препараты следующих групп:
- макролиды;
- фторхинолы;
- тетрациклины.
Чаще всего медики назначают своим пациентам при микоплазменной пневмонии именно препараты группы макролидов.
Только специалист сможет грамотно рассчитать необходимую дозу лекарственного состава. Инструкция к медикаментам регламентирует средние дозировки и не является руководством к использованию.
Родители должны помнить о том, что дозы для детей рассчитываются с учетом многих факторов. Проводить лечение микоплазменной пневмонии у малышей в домашних условиях – запрещено, цена – здоровье ребенка.
Препараты для лечения пневмонии подбираются в индивидуальном порядке.
Поскольку заболевание требует комплексной терапии, могут применяться следующие средства:
- анальгетики;
- иммуномодуляторы;
- отхаркивающие препараты;
- поливитаминные комплексы.
После отступления патологии используют следующие методики физиотерапии:
- дыхательная гимнастика;
- озонотерапия;
- УВЧ;
- массаж;
- ЛФК.
Пациент должен помнить о том, что микоплазма достаточно быстро и активно размножается в организме человека, потому осложнения пневмонии могут быть тяжелыми
Важно уделять должное внимание процессу диагностики и лечению недуга. С особенным вниманием следует относиться к проявлению недуга у детей
Холодовые антитела при микоплазме пневмония
Антитела, вызывающие агрегацию эритроцитов при воздействии низких температур – это холодовые антитела. При микоплазме пневмония они чаще всего принадлежат к классу IgM. В норме они могут быть обнаружены и у здоровых людей, но существенно увеличиваются через 7-10 дней после начала заболевания. Холодовое воздействие вызывает острую переходящую гемолитическую анемию. Стойкое повышение титра агглютининов приводит к развитию хронической формы патологии.
Выделяют несколько типов холодовых агглютининов:
- Болезнь вызвана первичным внутрисосудистым гемодиализом с моноклональными антителами к I-антигену эритроцитов. В этом случае холодовые антитела формируются при лимфопролиферативных нарушениях.
- Болезненное состояние обусловлено вторичным внутрисосудистым гемолизом. Характеризуется поликлональными антителами в низком титре и активными в узком диапазоне температур. Проявляется при различных инфекциях. К примеру, при микоплазменной пневмонии возникают холодовые агглютинины к I-антигену эритроцитов.
Холодовые антитела при атипичной пневмонии могут выступать смесью различных иммуноглобулинов. Активация агглютининов начинается уже при 37 °C и вызывает такие патологические реакции: акроцианоз и гемолиз из-за активизации комплемента.
[], [], [], [], [], [], [], []
ссылки
- Koneman E, Allen S, Janda W, Schreckenberger P, Winn W. (2004). Микробиологический диагноз. (5-е изд.). Аргентина, редакция Panamericana S.A..
- Райан К.Дж., Рэй С. (2010). Sherris. микробиология Медицина. (6-е издание) Нью-Йорк, США McGraw-Hill.
- Гомес Г., Дуран Дж., Чавес Д., Ролдан М. Пневмония Mycoplasma pneumoniae: презентация кейса и краткий библиографический обзор. Med Int Mex 2012; 28 (1): 81-88
- Кашьяп С, Саркар М. Микоплазменная пневмония: Клинические особенности и управление. Лунг Индия: официальный орган индийского общества сундуков. 2010; 27 (2): 75-85. Доступно в: ncbi.nlm.nih.gov
- Чаудхри Р., Гош А., Чандолия А. Патогенез Mycoplasma pneumoniae: Обновление. Indian J Med Microbiol. 2016 январь-март; 34 (1): 7-16.
Симптомы
Mycoplasma pneumoniae вызывает у человека заболевания респираторного тракта инфекционной природы. Данный возбудитель был выделен при изучении атипичной пневмонии в 1930 году. Спустя 32 года Mycoplasma pneumoniae была зафиксирована в медицинской литературе как отдельный вид бактерий.
Микоплазменную пневмонию чаще всего фиксируют у детей и лиц до 35 лет. Наибольшая заболеваемость — у детей до 5 лет жизни и 11-13 лет. Путь передачи болезни: воздушно-капельный.
Исследователь В. И. Покровский предложил сгруппировать симптоматику микоплазменной пневмонии в такие категории:
1. Респираторные
- верхние дыхательные пути (бронхит, трахеит, фарингит)
- легочные (плевральный выпот, пневмония, абсцесс легких)
2. Нереспираторные
- желудочно-кишечные (панкреатит, гепатит, гастроэнтерит)
- гематологические (тромбоцитопеническая пурпура, гемолитическая анемия)
- сердечно-сосудистые (перикардит, миокардит)
- мышечно-скелетные (полиартрит, артралгия, миалгия)
- неврологические (мозжечковая атаксия, периферические и черепно-мозговые невриты, менингоэнцефалит, менингит)
- дерматологические (полиморфная эритема, высыпания)
- генерализованные инфекции (септикопиемия, полилимфоаденопатия)
При микоплазменной инфекции инкубационный период может длиться около трех недель. Если в организм попало сразу большое количество возбудителя, или организм ослаблен, то инкубация сокращается. Если же защитные силы организма очень активны, инкубационный период может быть больше 3-4 недель, но такое бывает крайне редко. Сначала появляются симптомы-предвестники, связанные с поражением верхних дыхательных путей. Болезнь начинается постепенно с таких проявлений:
- головные боли
- слабость в теле
- сухость и «першение» в горле
- насморк
- кашель (в начале болезни без мокроты, а потом начинает отделяться слизистая и вязкая мокрота)
Кашель длительный, имеет пароксизмальный характер. Во время приступа характеризуется как интенсивный. Задняя стенка глотки, язычок и мягкое небо во время болезни постоянно красный. Если инфицирование микроплазмами вызывает бронхит, врач выслушивает сухие хрипы, дыхание становится жестком. Легкое течение острого респираторного вирусного заболевания, вызванного микоплазмами, характеризуется зачастую фарингитом и катаральным ринитом.
Среднетяжелое течение характеризуется сочетанием поражения нижних и верхних дыхательных путей, вследствие чего развиваются такие болезни:
- ринофарингобронхит
- фарингобронхит
- ринобронхит
Болезнь проходит с субфебрильной температурой. При латентном течении или стертой симптоматике температура тела может оставаться нормальной или повышаться, но периодически.
Перечисленные выше проявления микроплазменной пневмонии становятся более явными на пятый-седьмой день. В этот период температура достигает отметки 39-40°С, и является такое на протяжении 5-7 суток. Далее она может опускаться до субфебрильных значений, и держится в этом промежутке от 7 до 12 суток, в некоторых случаях может быть повышенной и более долгое время.
Для пневмонии, спровоцированной микоплазмамами, типичны долго непроходящий и сильный кашель, при котором отходит слизистая мокрота в небольшом количестве. Кашель не проходит на протяжении 10-15 суток. В большинстве случаев врачи фиксируют такое проявление болезни как боль в грудной клетке, которая становится сильнее при вдохе и выдохе.
Физикальные проявления микоплазменной пневмонии появляются в большинстве случаев на 4-6 сутки от начала заболевания:
- крепитация
- ослабленное везикулярное дыхание
- укорочение перкуторного звука (редко)
- мелкопузырчатые хрипы
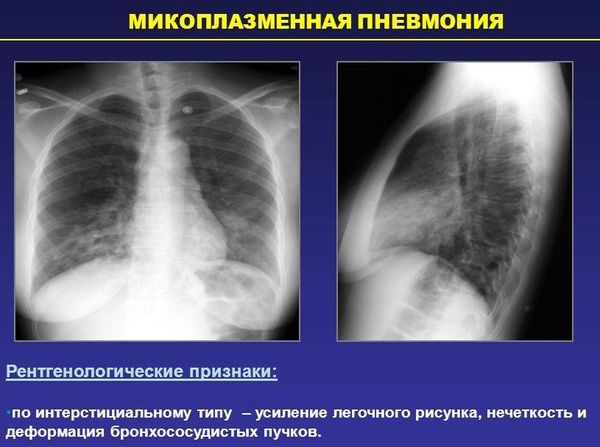
Данные признаки не обнаруживаются в 20 случаях из 100, а патологический процесс в легких можно обнаружить только на рентгенограмме. В части случаев развивается умеренно выраженный экссудативный или, чаще, фибринозный плеврит.
Что это за инфекция и как она передаётся
Микоплазменная пневмония вызывается бактерией Mycoplasma pneumoniae. Возбудитель тропен к слизистой дыхательных путей человека, может приводить к развитию трахеита и бронхита. Распространение инфекции на лёгочную ткань случается довольно редко, что подтверждается статистикой. Тем не менее в структуре пневмоний всех типов у взрослых людей доля микоплазменного воспаления составляет 11-17%. Среди небактериальных пневмоний заболевание является самым распространенным.
Рассмотрим, как передаётся инфекция. Для болезни характерен воздушно-капельный путь заражения. Важным фактором инфицирования является кашель. В связи с тем, что это заболевание заразно, наблюдаются сезонные вспышки с пиком в осенне-зимнее время. Обычно болезнь наиболее активно распространяется в тесных коллективах:
- школьном классе;
- студенческой группе;
- взводе военнослужащих и др.
Заболевание часто имеет лёгкое течение с клинической картиной ОРЗ. Поэтому миклоплазменная пневмония может быть не выявлена врачами и переноситься пациентом «на ногах». Но встречаются и сложные случаи с наличием у больного выраженной интоксикации, внелегочных симптомов и развитием тех или иных осложнений.
Микоплазма, хламидофила, ДНК (Mycoplasma pneumoniae, chlamydophila pneumoniae, ПЦР) плазма, кач
Микоплазмы – это группа одноклеточных микроорганизмов, занимающих промежуточное положение между вирусами и бактериями.
Микоплазмы обитают в почве на растениях и даже в гейзерах, но размножаются они лишь внутри клеток организма человека или животного (клетке хозяина). Размножение микоплазм происходит интенсивно за короткий промежуток времени.
Малые размеры микоплазм не позволяют им синтезировать все необходимые вещества для своего существования, поэтому для роста и развития они используют ресурсы клетки хозяина (внутриклеточный паразитизм). Обычно микоплазмы заселяют слизистые оболчки животных и человека.
Заражения микоплазмами способно вызывать воспаление дыхательных и мочеполовых путей, а также суставов. Заболевания вызванные микоплазмами входят в группу – микоплазмозов.
Одним из наиболее распространенных представителей семейства микоплазм является: Micoplasma pneumonia – возбудитель атипичной пневмонии и микоплазменного бронхита (легочной микоплазмоз у взрослых и детей). Эпидемиология. Путь передачи – воздушно-капельный. Источник инфекции – больной человек и здоровый (бациллоноситель). Обычно наблюдается сезонность – осеннее-зимний период, но сохраняется возможность заражения в течение всего года. Наиболее высока заболеваемость в организованных коллективах и семьях. Формирующийся иммунитет непродолжителен.
Клинические проявления:
Инкубационный период: до 3-х недель.
- Кашель от сухого надрывного со светлой мокротой.
- Кашель – самый частый симтом при поражении респираторного тракта. У больных с микоплазменной инфекцией присутствует всегда, но среди кашляющих всего 3-10% больных пневмонией.
- Одышка довольно редкий симптом микоплазменной инфекции, если возникает, то выражена слабо.
- Лихорадка – не достигает высокой степени выраженности.
- Симптомы фарингита у 6-59%.
- Ринорея у 2-35%.
- Боли в ухе (мирингит) у 5%.
- Бессимптомный синусит.
- При физикальном обследовании выявлются невыраженные хрипы (сухие или влажные мелкопузырчатые), перкуторно чаще изменений нет.
Одним из современных методов объективного обследования микоплазменной инфекции является ПЦР-диагностика.ПЦР (полимеразно-цепная реакция) – это метод, который позволяет найти в исследуемом клиническом материале небольшой участок генетической информации (ДНК) любого организма среди огромного количества других участков и многократно размножить его. Метод ПЦР основан на принципе репликации ДНК. Чувствительность метода – 93%, специфичность – 98%.
Хламидия пневмонии(Chlamidia pnеumoniae) – это патогенные облигатные внутриклеточные грамотрицательные микроорганизмы, которые по своим свойствам определяются как нечто среднее между бактериями и вирусами, паразитирующие на слизистых оболочкках человека и животных. Они также как и бактерии в своём составе содержат ДНК и РНК, а также имеют клеточную стенку, рибосомы, но также как и вирусы могут размножаться лишь находясь внутри клеток хозяина, т.к.для размножения использует ресурсы данной клетки (внутриклеточный паразитизм).
Эпидемиология. Заболевания вызываемые Chlamidia pneumonia – антропонозные инфекционные болезни с поражением органов дыхания. Источник инфекции больные и здоровые (бациллоносители). Путь передачи воздушно- капельный. Возбудитель выделяется во внешнюю среду с отделяемым из носоглотки при кашле, чихании, разговоре. Клинические проявления: обычно хламидийная (инфекция) пневмония начинается с респираторного синдрома, проявляющегося трахеобронхитом, назофарингитом, субфебрильной температурой тела, малопродуктивным, мучительным кашлем, скудными аускультативными данными. Характеризуется внелегочными проявлениями: кожными, суставными, гематологическими, гастрэнрологическими, неврологическими и другими. А также нетипичными лабораторными показателями – отсутствие лейкоцитоза и нейтрофильного сдвига в перифирической крови, умеренное повышение СОЭ. Для хламидийной и микоплазменной пневмонии характерно затяжное рецидивирующее течение. Одним из методов современной диагностики хламидийной инфекции является-ПЦР.
Другие анализы раздела
ПЦР-диагностика
| Вирус простого герпеса 1,2 (мазок) (кач.) | 19.23.2. | 1 день |
| Вирус простого герпеса 1,2 (мазок) (колич.) | 19.67.2. | 1 день |
| Вирус Эпштейна-Барр, ДНК (EBV, ПЦР) соскоб, кач. | 19.35.2. | 1 день |
| Вирус Эпштейна-Барр, ДНК (EBV, ПЦР) соскоб, кол. | 19.71.2. | 1 день |
| ВПЧ 16/18 типа, ДНК (HPV, ПЦР, определение генотипа) соскоб, кач. | 19.92.1. | 1 день |
| ВПЧ 16/18 типа, ДНК (HPV, ПЦР, определение генотипа) соскоб, кол. | 19.93.1. | 1 день |
Причины и механизм заболевания
Вызывает заболевание возбудитель, представленный только двумя видами микоплазма пневмонии – M. pneumoniae и М. hominis. Причем первый вид возбудителя заболевания является патогенным, а второй – условно-патогенным.
Это одноклеточные микроорганизмы, отличительной особенностью которых является отсутствие у клеток плотной стенки. Ее заменяет тонкая цитоплазматическая мембрана, состоящая из трех слоев. Такое строение позволяет патогену легко захватывать мембрану и рецепторы эпителия дыхательных путей. При этом происходит прорастание тканей и микоплазмы друг в друга. После проникновения в клетки организма возбудитель начинает в них разрастаться и образовывать колонии. С током крови микроорганизм может разноситься по всем органам и тканям, вызывая в них специфические заболевания, сопровождающиеся воспалением.
Поражение клеток происходит под воздействием токсических веществ, образовавшихся в результате процессов метаболизма. Особую опасность представляет наличие в тканях перекиси водорода.
Возбудитель болезни также агрессивен в отношении других систем организма:
- При попадании в кровеносное русло под воздействием патогена начинают разрушаться эритроциты, т.е. происходит процесс гемолиза.
- Микоплазмы обладают защитными механизмами, позволяющими им противостоять воздействию некоторых групп антибиотиков. А способность маскироваться под клеточные антигены больного дает возможность размножаться в организме человека бессимптомно. Это способствует переходу заболевания в хроническую форму.
- Также мимикрия под антигены организма приводит к развитию аутоиммунных процессов, при которых иммунная система начинает вырабатывать антитела против клеток тканей и органов, и развиваются аутоиммунные заболевания.