Панкреатит — как он проявляется?
Содержание:
Как помочь себе при приступе панкреатита?
Шаги
Что делать?
В чем смысл?
1. Снизить боль Принять обезболивающее средство. Таблетка 500 мг Парацетамол
1-2 таблетки, до 3 раз в день
Важно! Осторожно принимать лицам пожилым, людям с нарушениями функции печени и почек. Не принимать больше, чем написано в инструкции
Наиболее безопасное обезболивающее средство при панкреатите рекомендованное ВОЗ является парацетамол
Парацетамол обезболивает, уменьшает воспаление, снижает температуру. 2. Устранить спазм Принять спазмолитик Варианты:Таблетка 40-80 мг Дротаверин (Но-Шпа, Беспа, Биопша, Дроверин и др.), или спазмолитик из другой группы: Мебеверин (Дюспаталин, Ниаспам), Метеоспазмил ( 2 в 1 спазмолитик и пеногаситель) и др. Если есть возможность сделать внутримышечную инъекцию эффект наступить быстрее (Дротаверина, Папаверина). Основной симптом обострения панкреатита это боль. Боль вызвана в основном спазмом гладкой мускулатуры кишечника и сфинктеров. Поэтому назначение спазмолитиков является наиболее эффективным и в то же время безопасным способом устранения боли. Однако не стоит забывать, что такие препараты снижают давление и людям с низким артериальным давлением следует быть осторожными в приеме. 3. Снизить кислотность желудка Принять гастропротектор, препарат снижающий секрецию соляной кислоты в желудке Вариант: Ингибиотры протонной помпы: Омепразол, Лансопразол, Пантопразол и др. Достаточно 1 таблетки. Можно добавить обвалакивающие средства Маалокс, Фосфалюгель и др. При снижении кислотности в желудке, меньше раздражается кишечник и поджелудочная железа, что уменьшает спазмы, вздутия и тем самым болевые ощущения. 4. Снизить секрецию поджелудочной железы Принять ферментные препараты такие как: Мезим 20000, Пангрол, Креон 40000. 2-4 таблетки. Важно, чтоб ферментный препарат имел в своем составе большое количество протеаз. (>25 000 Ед). Принятие большого количества пищеварительных ферментов из вне, тормозит продукцию и выделение таких же ферментов из собственной поджелудочной железы. Поджелудочная железа выделяет мощные пищеварительные ферменты, которые могут перерабатывать продукты питания, но и способны повредить себя саму. При панкреатите происходит их неконтролируемый выброс, что вызывает повреждение тканей железы, усугубляя воспаление. 5. Снять вздутие Принять ветрогонные или пеногасители. Вариант: Симетикон 2-4 капсулы (Эспумизан, Симетикон и др.) Вздутие часто усиливает болевые ощущения при панкреатите. Вздутие вызывает растяжение гладкой мускулатуры кишечника, на что реагируют болевые рецепторы. Так же чрезмерное вздутие нарушает транзит по кишечнику, что еще больше усугубляет застой и газообразование, а с ним и симптомы заболевания. 6. Голод, холод и покой Ни есть ничего во время обострения. Соблюдать постельный режим. Основные принципы лечения, помогающие «остыть» воспаленной поджелудочной железе. Однако слишком долгое голодания, как показывают последние исследования, могут приводить к нарушению защитных механизмов слизистой пищеварительного тракта и развитию патогенной флоры, что может вызвать инфекционные осложнения со стороны поджелудочной железы. Поэтому возвращаться к питанию следует после стихания симптомов, но при этом должна соблюдаться строгая диета.
Острая и хроническая форма
Различают два основных типа заболевания – острый и хронический.
В большинстве случаев острый панкреатит возникает на фоне злоупотребления алкоголем, желчнокаменной болезни (до 30% случаев), а также вследствие отравления (интоксикации), вирусного заболевания или операции на желудочно-кишечный тракт. Острый панкреатит может возникнуть также как обострение хронического панкреатита.
Однако хронический панкреатит может возникнуть и как самостоятельное заболевание, без предварительной острой фазы. В этом случае причинами хронического панкреатита могут послужить, прежде всего, заболевания желчевыводящих путей – холецистит (воспаление желчного пузыря), дискинезия желчевыводящих путей, желчнокаменная болезнь.
Осложнения
Ранними осложнениями хронического панкреатита поджелудочной железы являются: обтурационная желтуха вследствие нарушения оттока желчи, портальная гипертензия, внутренние кровотечения вследствие изъязвления или прободения полых органов ЖКТ, инфекции и инфекционные осложнения (абсцесс, парапанкреатит, флегмона забрюшиннной клетчатки, воспаление желчных путей).
Осложнения системного характера: мультиорганные патологии, функциональная недостаточность органов и систем (почечная, легочная, печеночная), энцефалопатии, ДВС-синдром. С развитием заболевания могут возникать кровотечения пищевода, снижение массы тела, сахарный диабет, злокачественный новообразования поджелудочной железы.
Симптомы панкреатита
Как проявляется панкреатит? Основными симптомами панкреатита являются – сильные боли и признаки интоксикации организма. Однако, следует различать симптомы острого панкреатита и хронической формы данного заболевания, основное отличие которых заключается в болях и течении. Рассмотрим их более подробно.
Симптомы острого и хронического панкреатита
Боль при остром панкреатите. Тупая или режущая, интенсивная, на постоянной основе, боль. Локализация болевых ощущений – в левом или правом подреберье (в зависимости от участка воспаления органа), под ложечкой, или же опоясывающего характера (при полном воспалении железы). Боль также может отдавать в лопатку, грудь, спину. Обострение боли при панкреатите происходит при употреблении алкоголя, острой, жирной, жаренной и другой пищи, увеличивающей секрецию сока поджелудочной железы. При неоказании первой медицинской помощи, у больного может произойти развитие болевого шока, он может потерять сознание. При болевом шоке возможна даже смерть пациента.
Боль при хроническом панкреатите. Приступообразная боль при хроническом панкреатите может сопровождать человека на протяжении нескольких лет, и даже десятилетий, особенно усиливаясь, минут через 15-20 после приема пищи – острого, жаренного, жирного, копчености, алкоголь, и даже кофе с шоколадом. При одновременном употреблении подобных блюд, боль неимоверно усиливается. Длительность боли может быть от 1 часа до нескольких суток. Локализация, как и при острой форме болезни. Интенсивность боли снижается при наклонах и приседаниях.
Изменение окраса кожного покрова и других частей тела. Кожа лица при панкреатите бледнеет, а со временем приобретает серо-землянистый оттенок. В области поясницы и пупка, кожа часто приобретает синюшный оттенок, как будто мраморный. В паховой области кожа окрашивается в сине-зеленый оттенок. Изменение оттенков кожи объясняется нарушениями в кровотоке при воспалении поджелудочной железы, при котором кровь способна проникнуть под кожу.
Пожелтение кожи и склер. Данные изменения могут свидетельствовать о наличии склерозирующей формы панкреатита, которая обычно развивается при сдавливании увеличенной железой части общего желчного протока. Иногда желтизна кожи, например при хронической форме болезни проходит, однако белки глаз остаются желтоватого оттенка.
Среди основных симптомов острого панкреатита также можно выделить:
- Икота;
- Тошнота, иногда с рвотой (рвота обычно начинается с частиц пищи, далее содержит желчь);
- Вздутие живота (метеоризм), отрыжка;
- Изжога;
- Повышенная и высокая температура тела;
- Повышенная потливость с липким потом;
- Пониженное или повышенное артериальное давление, тахикардия;
- Сухость в ротовой полости, а на языке появляется налет желтоватого оттенка;
- Диарея или запор, часто с частицами не переваренной пищи;
- Затвердение мышц живота, а также их пребывание в постоянном напряжении;
- Одышка (диспноэ);
- Возможна стремительная потеря веса.
В случае вышеперечисленных симптомов и резкой невыносимой боли срочно вызывайте «скорую помощь», т.к. каждая минута может усложнить состояние больного!
Что еще происходит при хроническом панкреатите?
При хроническом панкреатите, в отличие от острой формы, начинают происходить деструктивные изменения в тканях поджелудочной железы. К сожалению, даже при купировании воспалительного процесса, данные изменения ПЖЖ требуют от пациента и далее соблюдать диету, а также различные профилактические меры, для недопущения возвращения острой фазы течения панкреатита.
Также, при структурных изменениях поджелудочной железы, нарушаются некоторые функции данного органа, например – нарушается выработка гормона инсулина, который отвечает за переработку углеводов. При его недостаточности, в крови повышается уровень глюкозы, что со временем может привести к развитию сахарного диабета.
Очень важно, чтобы больной, при острых приступах панкреатита, обратился к лечащему врачу, чтобы не допустить перехода острой формы данной болезни в хроническую. Важно! Часто, хронический панкреатит протекает бессимптомно, или с минимальными признаками
Важно! Часто, хронический панкреатит протекает бессимптомно, или с минимальными признаками
- Абсцесс железы;
- Хронический болевой синдром, периодически усиливающийся настолько, что человек может потерять сознание;
- Панкреонекроз (омертвление тканей поджелудочной железы);
- Образование ложной и настоящей кисты;
- Панкреатогенный асцит;
- Легочные осложнения в виде дыхательной недостаточности;
- Почечная недостаточность;
- Сахарный диабет;
- Стремительная потеря веса;
- Рак поджелудочной железы;
- Гипоксия;
- Перитонит;
- Летальный исход.
Лечение обострения хронического панкреатита
Острые симптомы и лечение обостренного панкреатита требуют особенного подхода.
Если при обострении панкреатического поражения поджелудочной железы не представляется возможным получение квалифицированной помощи медицинских работников, то необходимо знать, как правильно оказать первую помощь больному и улучшить его общее самочувствие.
Для этого необходимо сделать внутривенную инъекцию раствора но-шпы, папаверина, или Платифилина. Если нет навыков постановки внутривенных инъекций, то для облегчения общего самочувствия необходимо принять один из данных препаратов в таблетизированной форме. Как только пациенту станет легче, необходимо доставить его в медицинское учреждение для проведения полного обследования, госпитализации и назначения необходимого лечения.
Консервативное лечение в стационаре
Лечение хронического панкреатита в стадии обострения необходимо проводить амбулаторно под наблюдением медицинского персонала. Принцип устранения симптоматических признаков обостренного панкреатита заключается в проведении следующих мероприятий:
- Полное исключение употребления какой-либо пищи на два-три дня. Разрешено только дробное щелочное питье в виде минеральной воды по ¼ стакана через каждые 40-50 минут.
- Внутривенно вводится соляной раствор посредством постановки капельницы. Это необходимо для восполнения организма пациента жидкостью и полезными питательными веществами, так как перорально принимать какие-либо препараты на первом этапе лечения поджелудочной железы при обострении панкреатита категорически запрещено.
- Со второго либо третьего дня лечения пациенту вводится специальное диетическое питания со столом №5. Соблюдение строгой диеты является основой успешного проведения терапевтического лечения рецидива.
- В тяжелом случае может проводиться полное промывание брюшины, а также удаление желчного пузыря, после чего удаленный орган не будет провоцировать усугубление патологии поджелудочной и восстановить ее работоспособность станет гораздо проще.
- Из числа медикаментов спазмолитического спектра действия назначается прием Дротаверина, либо Спазмалгона.
- Также назначается ферментативный препарат – Креон.
- Для восстановления кислотно-щелочного баланса прописывается Омепразол, срок применения которого определяется лечащим врачом.
- Для снятия болезненности, в большинстве случаев, используются таблетки Парацетамола либо Анальгина.
Прием медикаментов зачастую комбинируется использованием народных рецептов.
Овсяной кисель обладает многокомпонентным составом, что обеспечивает ему широчайший спектр положительных целебных свойств. В его состав входят:
- незаменимые аминокислоты в виде триптофана, лизина, холина, лецитина и др.,
- витаминные комплексы групп А, В, Е и РР.
- минеральные микроэлементы, среди которых в большей концентрации находится железо, кальций, калий, фосфор и магний.
Овсяной кисель назначается для лечения печени и поджелудочной железы. Способствует устранению гастрита с повышенной кислотностью желудочного сока, холецистита, патологических нарушений в сфере сердечнососудистой системы. Помогает от сахарного диабета и гипертонии, а также от простатита, так как он способен полностью вылечить перечисленные патологии на определенный промежуток времени. Второе название данного чудо-средства – русский бальзам, способствующий полноценному очищению всего организма, нормализации метаболизма, улучшению работоспособности и укреплению иммунной системы защиты.
Обычный кисель является сладким десертным продуктом. Но, овсяной лечебный кисель должен готовиться только путем брожения и употребляться в виде самостоятельного блюда каждый день в утреннее время, так как он обладает еще и бодрящей силой.
Медикаменты, которые не рекомендуется использовать
При обострении хронического панкреатита не рекомендуется использовать в качестве лечения все медикаментозные средства, в составе которых имеется желчь. К такой разновидности лекарственных препаратов относятся: Фестал, Энзистал и Дигестал.
При тяжелом обострении, а также при умеренной степени тяжести рецидива нужно исключить прием препарата Креон. Медикаменты, имеющие слабительный эффект также запрещены к употреблению, так как обострение патологии сопровождается развитием диареи, а прием таких препаратов может спровоцировать серьезнейшие осложнения, вплоть до обезвоживания и летального исхода.
Диета №5 при панкреатите
При панкреатите железа не в состоянии справиться с большим набором разнообразной пищи, поэтому наилучший выход – это дробное раздельное питание. Полностью исключают продукты, стимулирующие повышенную секрецию: жирное, соленое, жареное, копченое, специи, шоколад, кофе, крепкий чай, мясные, рыбные, грибные бульоны, грубую клетчатку в виде свежих фруктов и овощей, а также любые алкогольные напитки.
Строгая диета №5п (по Певзнеру) актуальна в первые дни после обострений. Особенности:
- дробное питание мелкими порциями 8 раз в сутки; размер разовой порции – не более 300 г.;
- структура пищи – термически обработанные, измельченные в кашицу продукты: пюре, кисели, пудинги, слизистые каши на воде, размягченные в чае сухарики;
- состав пищи – отваренные в воде или на пару овощи (морковь, картофель, кабачки, тыква), нежирные мясо и рыба, нежирная молочная продукция, куриный белок, овощные бульоны, макароны, крупы, полусладкие ягоды и фрукты; акцент следует сделать на белковую пищу с пониженным содержанием жиров и углеводов;
- потребление соли – не более 10 г в сутки; вместо сахара желательно использовать сахарозаменитель;
- еда должна быть теплой – температура 20-52 градуса; горячее и холодное есть нельзя!
При достижении ремиссии требования диеты немного смягчаются:
- количество приемов пищи сокращают до 5 раз в день с увеличением порций;
- допускается употребление неизмельченных продуктов, тушеных и запеченных блюд, молочных каш;
- можно увеличить количество углеводов.
Внимание! Большое значение имеет отказ от курения, особенно если заболевание спровоцировано плохим состоянием сосудов. Единичный случай острого панкреатита при своевременном и качественном лечении может пройти без последствий для организма
При переходе заболевания в хроническую форму полное восстановление ПЖ невозможно. Однако при соблюдении строгой диеты и рекомендаций по медикаментозному лечению можно добиться стойкой ремиссии со значительным улучшением качества жизни
Единичный случай острого панкреатита при своевременном и качественном лечении может пройти без последствий для организма. При переходе заболевания в хроническую форму полное восстановление ПЖ невозможно. Однако при соблюдении строгой диеты и рекомендаций по медикаментозному лечению можно добиться стойкой ремиссии со значительным улучшением качества жизни.
Симптомы панкреатита
| Описание сиптома и его причины | |
| При хроническом панкреатите, развивается в результате следующих механизмов: нарушение оттока сока поджелудочной железы, недостаточное поступление кислорода к железе, в результате увеличенного её размера (отёк), воспаление нервных окончаний. Умеренная давящая или жгучая боль локализуется в левом боку или в левом боку с переходом на спину «опоясывающая боль». Чаще появляется через 3-4 часа, после обильного употребления жирной, жареной, острой пищи или злоупотребления алкоголя. Утихают боли при голодании или наклоне туловища вперёд в положении сидя. | |
| Заключается в том, что пациент отмечает ряд симптомов: усиленное слюноотделение, тошнота, рвота, вздутие живота, понос, отрыжка, отвращение от жирной пищи. Все эти явления вызваны тем, что поджелудочная не справляется со своей пищеварительной функцией — имеется ферментативная недостаточность поджелудочой. | |
| Из-за недостатка ферментов поджелудочной нарушется процесс расщепления сложных молекул потребляемой нами еды на более мелкие, которые способные усваиваться в кишечнике. В связи с этим обстоятельством, при панкреатите, даже усиленное питание может сопровождаться снижением массы тела, недостатомк витаминов в организме, сухостью кожи, ломкостью ногтей, недостатком железа в организме (анемия) и другиеми симптомами. | |
| Поражение поджелудочной, в результате нарушения выработки инсулина, может привести к развитию сахарного диабета | |
| Много неусвоенной пищи из тонкого кишечника посупает в толстый, где обитает множество бактерий. Излишнее снабжение бактерий толстого кишечника питательными веществами приводит к повышенному газообразованию, диарее, учащенным актам дефекации. |
Как снять боль при обострении хронического панкреатита?
Что делать?
Дозировка
Эффект
1. Принять таблетку Парацетамола. 1 таблетка – 500 мг, 1 прием 1-2 таблетки, В день 3-4 раза
Важно! В день не более 4 грамм парацетамола. Риск тяжелых осложнений со стороны печени
Пожилым и людям с нарушенной функцией печени или почек суточная доза должна быть менее 4 грамм в сутки. Действует на нейрогенный механизм боли. Оказывает обезболивающее действие, снижает температуру, уменьшает воспаление. Важно! Высокий профиль безопасности при правильном приеме. В отличие от других нестероидных противовоспалительных препаратов не повреждает слизистую пищеварительного тракта. 2. Принять таблетку Но-Шпы (или другого спазмолитика). 1 таблетка – 40мг или 80 мг На прием 40-80 мг, В день 3-4 раза. При возможности сделать внутримышечную инъекцию 2% раствором Дротаверина (Но-Шпа). Возможен прием любых других спазмалитиков (препаратов снимающих спазмы). Спазмы ведущий компонент боли при панкреатите. Препарат снимает спазмы гладкой мускулатуры кишечника, сфинктеров и протоков, улучшает отток, что приводит к снижению давления в протоках железы (внитрипротоковая теория). 3. Принять капсулу Омепразола (Лансопразола, Пантопразола и т.п.). 1 капсула – 20 мг (омепразол), 30мг — (Лансопразол); 1 капсула в день; Препарат снижает кислотность желудка тем самым: 1) уменьшает раздражение кишечника (спазмы, боль), соляной кислотой поступающей из желудка в верхние отделы кишечника; 2) Компенсируется нарушенная способность поджелудочной железы поддерживать щелочную среду в верхних отделах кишечника, необходимая для активации пищеварительных ферментов. 4. Принять ферментные препараты (Мезим 20000 или другие ферментные препараты). На прием до 4-8 таблеток. В день 3-4 раза; Важно, чтоб содержание протеазы в ферментном препарате было высокое (> 25000 Ед.) Назначение большого количества ферментов снижает секрецию поджелудочной железы, что способствует уменьшению давления в её протоках. Тем самым воздействуя на механизм формирования боли. Важно, чтоб принимаемые препараты не были в капсуле. Эффективность таблетированых форм была выше в ряде мировых исследований (США, Германия). 5. Принять Симетикон (Эспумизан и др.). На прием 2-4 капсулы; В день 2-3 раза. Избыточные газообразования в кишечники, растягивает гладкую мускулатуру, вызывая болевые ощущения. 6. Голод. Голод необходим на время обострения, как только симптомы стихают можно и даже нужно есть. Главное придерживаться правильной диеты. Последние научные исследования доказали, что длительное голодания после приступа панкреатита, может отрицательно сказаться на защитных функциях слизистой оболочки пищеварительного тракта, а это в свою очередь приводит к размножению патогенной микрофлоры и в дальнейшем может, приводит к осложнениям со стороны поджелудочной железы.
Что такое панкреатит
Панкреатит – это воспаление поджелудочной железы, которое приводит к глобальному нарушению пищеварения. Почему от поджелудочной настолько сильно зависит переваривание пищи? Дело в том, что этот орган вырабатывает панкреатический сок – проще говоря, ферменты, необходимые для расщепления белков, жиров и углеводов. Это протеаза, липаза и амилаза – для каждой группы питательных веществ свой тип ферментов. Без них процесс пищеварения невозможен, поэтому при панкреатите пациентам всегда назначают приём лекарств, содержащих ферменты.
Другая, не менее важная составляющая панкреатического сока – бикарбонат. Именно он нейтрализует соляную кислоту желудка и не даёт ей разрушить ферменты.
Здоровая поджелудочная железа производит 1-2 литра панкреатического сока в сутки. Этого более чем достаточно, чтобы переварить весь объём пищи. На самом деле, человек вообще не почувствует, если объём ферментов снизится на 10-20%, потому что поджелудочная вырабатывает их с запасом. Симптомы нехватки панкреатического сока появляются, когда их производство падает на 80-90%. И даже в этом случае поджелудочная железа может сильно не болеть. Как проявляют себя нарушения работы железы, мы писали здесь.
Каковы осложнения острого панкреатита?
- Ранние. Могут развиваться параллельно с возникновением первых симптомов острого панкреатита. Обусловлены выходом ферментов поджелудочной железы в кровоток, их системным действием и нарушением регуляции работы сосудов.
- Поздние. Обычно возникают спустя 7-14 дней и связаны с присоединением инфекции.
Ранние осложнения острого панкреатита
- Гиповолемический шок. Развивается в результате резкого уменьшения объема крови из-за воспаления и токсического влияния ферментов поджелудочной железы. В итоге все органы перестают получать необходимое количество кислорода, развивается полиорганная недостаточность.
- Осложнения со стороны легких и плевры: «шоковое легкое», дыхательная недостаточность, экссудативный плеврит (воспаление плевры, при котором между ее листками скапливается жидкость), ателектаз (спадение) легкого.
- Печеночная недостаточность. В легких случаях проявляется в виде небольшой желтухи. В более тяжелых развивается острый токсический гепатит. Поражение печени развивается в результате шока и токсического воздействия ферментов. Больше всего рискуют пациенты, которые уже страдают хроническими заболеваниями печени, желчного пузыря, желчевыводящих путей.
- Почечная недостаточность. Имеет те же причины, что и печеночная недостаточность.
- Нарушение функции сердечно-сосудистой системы (сердечно-сосудистая недостаточность).
- Кровотечения во внутренних органах. Причины: стрессовая язва, эрозивный гастрит (форма гастрита, при которой на слизистой оболочке желудка образуются дефекты – эрозии), разрывы слизистой оболочки в месте перехода пищевода в желудок, нарушение свертываемости крови.
- Перитонит – воспаление в брюшной полости. При остром панкреатите перитонит может быть асептическим (воспаление без инфекции) или гнойным.
- Психические расстройства. Возникают при поражении головного мозга на фоне интоксикации организма. Обычно психоз начинается на третий день и продолжается в течение нескольких дней.
- Образование в сосудах тромбов.
Поздние осложнения острого панкреатита
- Сепсис (заражение крови). Самое тяжелое осложнение, которое часто приводит к гибели пациента.
- Абсцессы (гнойники) в брюшной полости.
- Гнойный панкреатит. Является отдельной формой заболевания, но может рассматриваться в качестве осложнения.
- Панкреатические свищи – патологические сообщения с соседними органами. Чаще всего образуются в месте операции, там, где были установлены дренажи. Как правило, свищи открываются в близлежащие органы: желудок, двенадцатиперстную кишку, тонкий и толстый кишечник.
- Парапанкреатит – гнойное воспаление тканей вокруг поджелудочной железы.
- Некроз (омертвение) поджелудочной железы.
- Кровотечения во внутренних органах.
- Псевдокисты поджелудочной железы. Если погибшая ткань рассасывается не полностью, вокруг нее формируется капсула из соединительной ткани. Внутри может находиться стерильное содержимое или гной. Если киста сообщается с протоками поджелудочной железы, она может рассосаться самостоятельно.
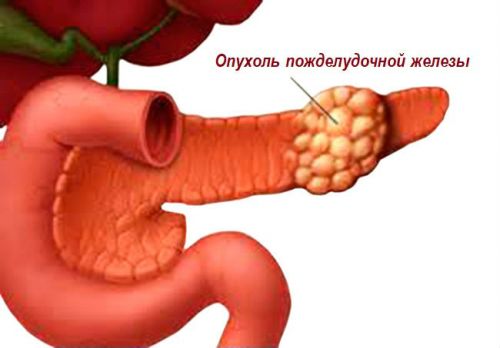
- Опухоли поджелудочной железы. Воспалительный процесс при остром панкреатите может спровоцировать перерождение клеток, в результате чего они дадут начало опухолевому росту.