Мкб 10 острый коронарный синдром без подъема сегмента st
Содержание:
- Антиагрегантная и антикоагулянтная терапия в послеоперационном периоде
- Стадии и степени
- Краткая информация
- Стадии инфаркта миокарда (периоды) — ЭКГ, проявления
- Клинические рекомендации (протоколы) оказания скорой медицинской помощи при остром коронарном синдроме без подъема сегмента ST (ОКС бпST)
- Лечение
- Диагностика острого коронарного синдрома
- Причины
- Срочная инвазивная тактика
- Стенокардия Принцметала: особенности симптоматики и лечения
- Симптоматика
- Когда нужно подозревать острый коронарный синдром
- Этиология
- Постановка диагноза
Антиагрегантная и антикоагулянтная терапия в послеоперационном периоде
В послеоперационном периоде рекомендовано назначение эноксапарина или фондопаринукса в течение 2-8 суток.
Антиагрегантная терапия в случае имплантации голометаллических стентов
Ацетилсалициловая кислота – 75-100 мг пожизненно;
Клопидогрел – 75 мг 1 раз/сутки или тикагрелор 90 мг 2 раза в сутки курсом 12 мес.
Антиагрегантная терапия в случае имплантации стентов с медикаментозным покрытием
- Ацетилсалициловая кислота – 160-325 мг 1 раз/сутки в течение первых 3-х месяцев. Начиная с 4-го месяца, препарат назначается в дозировке 75-100 мг 1 раз/сутки пожизненно;
- Клопидогрел – 75 мг 1 раз/сутки или тикагрелор 90 мг 2 раза в сутки курсом 12 мес.
Тромболитическая терапия
На сегодня тромболитическая терапия не является методом выбора для лечения инфаркта миокарда. Она проводится, если первичная ангиопластика не может быть выполнена в данном лечебном заведении.
Тромболизис рекомендуют также проводить, если время доставки пациента в сосудистый центр более 2 часов, или у человека находят признаки отѐка лѐгких или кардиогенного шока. Чем быстрее начата терапия от минуты появления симптомов, тем лучшими будут результаты тромболитической терапии.
Лучшее время для начала тромболизиса – первые полчаса после тромбоза коронарной артерии. Приемлемое время — до 6 часов от начала болезни, максимальное — до 12 часов.
ЭКГ показания для тромболизиса: подъем сегмента ST больше или равно 0,1 mV, как минимум в 2-х последовательных грудных отведениях или в 2-х отведениях от конечностей, или появляется блокада левой ножки пучка Гиса. Введение тромболитиков целесообразно проводить в те же сроки при ЭКГ признаках истинного заднего инфаркта миокарда (высокие зубцы R в правых прекардиальных отведениях и депрессия сегмента ST в отведениях V1-V4 с направленным вверх зубцом T).
Назначение антиагрегантов при проведении тромболизиса
До начала тромболизиса:
Ацетилсалициловую кислоту (АСК) дают пациенту в дозировке 150-350 мг, ее нужно разжевать. На следующий день и в дальнейшем показано то же средство по 75-150 мг 1 раз в сутки. Препарат назначают при всех вариантах ИМ. Одновременно с АСК для усиления антиагрегационной эффективности терапии советуют применять ингибиторы P2Y12 рецептора – клопидогрел или тикагрелор.
При инфаркте миокарда у пациентов возраста менее 75 лет, с целью ускорения развития лекарственного воздействия в первые сутки, рекомендуется увеличить дозу клопидогрела до 300 мг/сут, далее делают переход на прием стандартной дозы 75 мг в сутки.
Для пациентов, которым более 75 лет, показан клопидогрел дозеой 75 мг. Назначение нагрузочной дозы препарата не показано. Тикагрелор (нагрузочная доза 180 мг, затем 90 мг два раза в день) назначают вместо клопидогрела. Длительность приема клопидогрела или тикагрелора – минимум 6 месяцев.
Антикоагулянтная терапия при проведении тромболизиса
Одновременно с введением перечисленных ниже тромболитических лекарственных средств, за исключением стрептокиназы, назначают введение нефракционированного или низкомолекулярного гепарина.
В зависимости от ситуации, нужно выбрать один из вариантов:
Стадии и степени
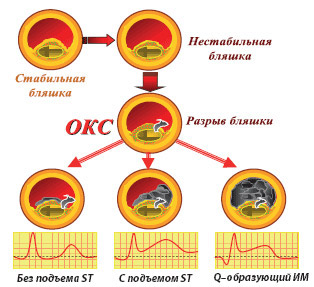
Все виды ОКС – различные клинические проявления единого патологического процесса – тромбоза коронарной артерии разной степени выраженности.
ОКС – это процесс, стадии которого различаются сменяющими друг друга патологическими изменениями в миокарде и соответствующими им ЭКГ-признаками.
- Острейшая стадия. В эту стадию происходит обтурация тромбом ствола или крупной ветви одной из венечных артерий. Миокард, в результате острой ишемии, становится гибернирующим и оглушенным. Однако клетки сердца на этом этапе еще живы, и процесс полностью обратим. На ЭКГ наблюдается подъем ST и высокие, часто превышающие зубец R, зубцы T.
- Острая стадия. Кардиомиоциты в центре зоны ишемии начинают погибать. На периферии, за счет коллатерального кровообращения, миокард еще некоторое время сохраняется в оглушенном состоянии, однако, если процесс продолжается, и клетки на периферии вскоре начинают гибнуть, расширяя зону некроза. На ЭКГ появляется зубец Q, увеличивающийся по мере разрастания зоны некроза. Сегмент ST постепенно начинает снижаться к изолинии, зубец T становится отрицательным.
- Подострая стадия. Расширение зоны некроза прекращается. Разграничиваются погибшие участки миокарда от выживших зон. Сегмент ST возвращается на изолинию. Заканчивается эта стадия, когда перестает углубляться зубец T.
- Стадия формирования рубца. Погибшие кардиомиоциты замещаются фиброзной тканью. Окружающие рубец клетки миокарда гипертрофируются. Зубец T становится менее глубоким, зубец Q обычно сохраняется, иногда он становится менее выраженным.
Краткая информация
1.1. Определение
Острый коронарный синдром (ОКС) — предварительный диагноз, объединяющий клинические признаки, подозрительные на острый инфаркт (ИМ) или нестабильную стенокардию (НС).
1.2. Этиология и патогенез
Как правило, ОКС — следствие тромбоза (1) на разрыве атеросклеротической бляшки (АБ) коронарной артерии (КА), (2) дефекте эндотелия или (3) в месте незначимого стеноза.
Провокаторы ишемии миокарда: анемия, гипоксемия, воспаление, инфекция, лихорадка, метаболические нарушения, применение кокаина и некоторых запрещенных веществ.
В РФ ежегодно 520 тыс. ОКС: ИМ — 36,4%; НС – 63,6%.
ОКС до 60 лет у мужчин в 3–4 раза, после 75 лет – чаще у женщин.
1.5. Классификация
Предварительный диагноз: ОКС с подъемом ST; ОКС без подъёма ST.
Диагноз после подтверждения/исключения ИМ: ИМ с подъёмом ST; ИМ без подъёма ST; нестабильная стенокардия.
Классификация ИМ:
- по изменениям на ЭКГ: с патологическими зубцами Q; без патологических зубцов Q.
- по глубине поражения мышечного слоя: субэндокардиальный; трансмуральный.
- по локализации очага некроза: передней стенки ЛЖ (передний ИМ); боковой стенки ЛЖ (боковой ИМ); верхушки; нижней стенки ЛЖ (нижний ИМ); задней стенки ЛЖ (задний ИМ); межжелудочковой перегородки; правого желудочка; предсердий; сочетанные локализации (задненижний, переднебоковой и др.).
- по анамнезу ИМ: повторный (через 28 суток); рецидив (в течение 28 суток).
Классификация типов ИМ
- 1: при разрыве/эрозии АБ в КА, с атеротромбозом;
- 2: при ишемии без тромбоза, из-за повышения потребности/снижении доставки кислорода;
- 3: с новыми ишемическими изменениями ЭКГ или фибрилляцией желудочков, смерть до повышения маркеров некроза или ИМ на аутопсии;
- 4а: при ЧКВ или в течении 48 часов после неё;
- 4б: из-за тромбоза стента или документированный при КГ/аутопсии;
- 4с: при рестенозе после ЧКВ, без тромбоза и других поражений инфаркт-связанной артерии;
- 5: при коронарном шунтировании.
1.6. Клиническая картина
- Более интенсивный и продолжительны приступ стенокардии;
- Полностью не купируется нитроглицерином и повторными инъекциями анальгетиков;
- Боль разной интенсивности;
- Возможен волнообразный характер;
- Продолжительность от 20 мин. до нескольких часов.
Варианты нетипичной клиники: астматический, абдоминальный, цереброваскулярный, аритмический, малосимптомная (безболевая) форма.
Стадии инфаркта миокарда (периоды) — ЭКГ, проявления
Третья (подострая) стадия отражает изменения на ЭКГ, связанные с наличием зоны некроза, в которой происходят в это время процессы рассасывания, пролиферации, репарации и организации, и с наличием «зоны ишемии», изменения в которой обусловлены в незначительной степени недостаточностью кровоснабжения миокарда и главным образом воспалительной реакцией вследствие контакта с рассасывающимся очагом некроза. Зоны повреждения на этом этапе развития инфаркта обычно уже нет. На ЭКГ в отведениях с положительным электродом над инфарктом отмечается увеличенный зубец Q и отрицательный симметричный зубец Т.
Длительность подострой стадии колеблется от 1 до 2 мес в зависимости от величины инфаркта и течения болезни. На протяжении этого периода на ЭКГ постепенно уменьшается глубина зубца Т в связи с уменьшением «зоны ишемии».
Четвертая стадия — стадия зубца, образовавшегося на месте инфаркта. На ЭКГ имеются изменения только комплекса QRS. Главным из них является увеличенный зубец О, что обусловлено уменьшением электродвижущей силы данной области вследствие замещения миокарда электрически неактивной рубцовой тканью. Кроме того, на ЭКГ отмечаются сниженный или расщепленный зубец R в отведениях над рубцом и высокий зубец Р в противоположных позициях. Сегмент S—Т на изолинии, а зубец Т, как правило, отрицательный. Иногда зубец Т положительный.
Увеличенный зубец Q обычно определяется на ЭКГ в течение многих лет, часто всю жизнь. Однако он может и уменьшиться. Иногда зубец Q довольно быстро (в течение нескольких месяцев) или постепенно (на протяжении нескольких лет) уменьшается до нормальных размеров. В этих случаях на ЭКГ не отмечается никаких признаков перенесенного инфаркта миокарда.
Такую возможность следует иметь в виду, чтобы не ошибиться в сложных случаях. Обычно полное исчезновение электрокардиографических признаков инфаркта наблюдается при относительно небольшом рубце или при расположении его в областях, малодоступных обычным отведениям ЭКГ. Причина такого постепенного уменьшения патологического зубца Q на ЭКГ в динамике, возможно, связана с компенсаторной гипертрофией мышечных волокон внутри рубца или циркулярно по периферии рубца.
Приведенная динамика ЭКГ по стадиям развития инфаркта миокарда имеет практическое значение, так как позволяет правильно определить время возникновения инфаркта и провести в каждом случае сопоставление динамики течения болезни и ЭКГ.
В зависимости от преимущественного поражения той или иной области сердца различают следующие основные локализации инфаркта миокарда: I. Инфаркты передней стенки левого желудочка: а) распространенный инфаркт передней стенки левого желудочка с вовлечением передней части межжелудочковой перегородки и боковой стенки (распространенный передний инфаркт); б) инфаркт передней стенки, прилежащих участков боковой стенки и верхушки левого желудочка (переднебокоЕой инфаркт); в) инфаркт передней части межжелудочковой перегородки; д) инфаркт верхних отделов передней стенки (высокий передний инфаркт); е) распространенный инфаркт верхних отделов передней и боковой стенок левого желудочка (высокий переднебоковой инфаркт).
II. Инфаркты задней стенки левого желудочка: а) инфаркт нижнеправых отделов задней стенки левого желудочка, обычно с вовлечением задней межжелудочковой перегородки (заднедиафрагмальный инфаркт); б) инфаркт нкжнелевых отделов задней стенки и боковой стенки левого желудочка (заднебоковой инфаркт); в) инфаркт верхних отделов задней стенки левого желудочка (заднебазальный инфаркт).
III. Глубокий инфаркт межжелудочковой перегородки и прилегающих отделов передней и задней стенок желудочка (глубокий перегородочный инфаркт).
IV. Инфаркты боковой стенки левого желудочка: а) обширный инфаркт преимущественно нижних отделов боковой стенки левого желудочка (боковой инфаркт); б) инфаркт, ограниченный верхними отделами боковой стенки левого желудочка (высокий боковой инфаркт).
V. Субэндокардиальный мелкоочаговый инфаркт левого желудочка (одной из локализаций, указанных в п. I, II, III, IV). VI. Интрамуральный мелкоочаговый инфаркт левого желудочка (одной из локализаций, указанных в п. I, II, III, IV). VII. Инфаркт правого желудочка. VIII. Инфаркт предсердий.
Клинические рекомендации (протоколы) оказания скорой медицинской помощи при остром коронарном синдроме без подъема сегмента ST (ОКС бпST)
В понятие острого коронарного синдрома без подъема сегмента ST входят следующие нозологические единицы:
- Инфаркт миокарда без подъема сегмента ST — острый процесс ишемии миокарда достаточной тяжести и продолжительности, чтобы вызвать некроз миокарда.
- Нестабильная стенокардия — ишемия миокарда, тяжесть и продолжительность которой недостаточны для развития некроза миокарда.
Острый коронарный синдром без подъема сегмента ST устанавливается у больных с наличием боли в грудной клетке и изменениями на ЭКГ, свидетельствующими об острой ишемии миокарда, но без стойкого подъема ST либо впервые (или предположительно впервые) развившейся полной БЛНПГ.
На ЭКГ может определяться стойкая или преходящая депрессия сегмента ST, инверсия, сглаженность или псевдонормализация зубца Т.
Отсутствие отчетливых ЭКГ изменений не исключает ОКС.
Лечение
Программа терапии для больных с острым коронарным синдромом подбирается индивидуально, в зависимости от степени тяжести патологического процесса, госпитализация и строгий постельный режим обязательны. Состояние больного может потребовать проведения мероприятий по оказанию скорой доврачебной помощи, которые заключаются в следующем: Обеспечить больному полный покой и доступ свежего воздуха; Положить под язык таблетку нитроглицерина; Вызвать скорую медицинскую помощь, сообщив о симптомах. Лечение острого коронарного синдрома в стационаре может включать в себя такие терапевтические меры: Ингаляции кислородом; Введение медикаментозных препаратов. В рамках медикаментозной терапии, врач может назначить такие препараты: Наркотические или ненаркотические обезболивающие; Антиишемические; Бета-блокаторы; Антагонисты кальция; Нитраты; Дезагреганты; Статины; Фибринолитики. В некоторых случаях консервативного лечения оказывается недостаточно или оно вовсе не уместно. В таких случаях осуществляется следующее оперативное вмешательство: Стентирование коронарных артерий – к месту сужения проводится специальный катетер, после чего посредством специального баллона расширяется просвет, и в место сужения устанавливается стент; Аортокоронарное шунтирование — поражённые участки коронарных артерий заменяются на шунты. Аортокоронарное шунтирование. Аортокоронарное шунтирование. Такие медицинские мероприятия дают возможность предотвратить развитие инфаркта миокарда из ОКС. Кроме этого, больному нужно соблюдать и общие рекомендации: Строгий постельный режим до стабильного улучшения состояния; Полное исключение стрессов, сильных эмоциональных переживаний, нервного напряжения; Исключение физических нагрузок; По мере улучшения состояния ежедневные прогулки на свежем воздухе; Исключение из рациона жирного, острого, слишком солёного и другой тяжёлой пищи; Полное исключение спиртных напитков и курения. Нужно понимать, что острый коронарный синдром, при несоблюдении рекомендаций врача, может в любой момент привести к серьёзным осложнениям, а риск летального исхода при рецидиве сохраняется всегда. Отдельно следует выделить диетотерапию при ОКС, которая подразумевает следующее: Ограничение в потреблении продуктов животного происхождения; Количество соли должно быть ограничено до 6 грамм в сутки; Исключение слишком острых, приправленных блюд. Следует отметить, что соблюдение такого режима питания нужно постоянно, как в период лечения, так и в качестве профилактики.
Диагностика острого коронарного синдрома
Диагноз острый коронарный синдром ставится, когда еще нет достаточной информации для окончательного суждения о наличии или отсутствии очагов некроза в миокарде. Это рабочий и правомерный диагноз в первые часы и сутки от начала заболевания.
Диагнозы «инфаркт миокарда» и «нестабильная стенокардия» ставятся, когда имеется достаточно информации для их постановки. Иногда такая возможность есть уже при первичном осмотре, когда данные электрокардиографии и лабораторного исследования позволяют определить наличие очагов некроза. Чаще возможность дифференцирования этих состояний появляется позже, тогда понятия «инфаркт миокарда» и различные варианты «нестабильной стенокардии» используют при формулировании окончательного диагноза.
Определяющими критериями диагноза острого коронарного синдрома на первоначальном этапе служат клинические симптомы ангинозного приступа и данные электрокардиографии, которая должна быть произведена в течение первых 10 минут после первого обращения. В дальнейшем, на основании электрокардиографической картины, все пациенты распределяются на две группы:
- пациенты с острым коронарным синдромом с подъемом сегмента ST;
- пациенты с острым коронарным синдромом без подъема сегмента ST. Это деление определяет дальнейшую тактику терапии.
Следует помнить, что нормальная электрокардиограмма у пациентов с симптомами, дающими повод подозревать острый коронарный синдром, не исключает его. Также надо учитывать, что у молодых (25-40 лет) и пожилых (> 75 лет) пациентов, а также больных сахарным диабетом проявления острого коронарного синдрома могут протекать без типичного ангинозного статуса.
Окончательный диагноз чаще всего ставится ретроспективно. Предсказать на начальных этапах развития болезни, чем закончится обострение ишемической болезни сердца — стабилизацией стенокардии, инфарктом миокарда, внезапной смертью, практически невозможно.
Единственным методом диагностики того или иного варианта ОКС является регистрация ЭКГ. При выявлении подъема сегмента ST в последующем в 80-90% случаев развивается инфаркт миокарда с зубцом Q. У больных без стойкого подъема сегмента ST отмечаются депрессия сегмента ST, отрицательные зубцы Т, псевдонормализация инвертированных зубцов Т или изменения ЭКГ отсутствуют (кроме того, примерно у 10% больных с ОКС без стойкого подъема ST наблюдаются эпизоды преходящего подъема сегмента ST). Вероятность инфаркта миокарда с зубцом Q или смерти в течение 30 дней у больных с депрессией сегмента ST в среднем составляет около 12%, при регистрации отрицательных зубцов Т — около 5%, при отсутствии изменений ЭКГ — от 1 до 5%.
[], [], [], [], [], []
Инфаркт миокарда с зубцом Q
Инфаркт миокарда с зубцом Q диагностируют по ЭКГ (появление зубца Q). Для выявления ИМ без зубца Q необходимо определение маркеров некроза миокарда в крови. Методом выбора является определение уровня сердечных тропонинов Т или I. На втором месте — определение массы или активности MB фракции креатинфосфокиназы (MB КФК). Признаком ИМ считается уровень тропонина Т более 0,1 мкг/л (тропонина I — более 0,4 мкг/л) или увеличение MB КФК в 2 раза и более. Примерно у 30% больных с повышением уровня тропонинов в крови («тропонин-положительные» больные) MB КФК в пределах нормы. Поэтому при использовании определения тропонинов диагноз ИМ будет поставлен большему числу больных, чем при использовании MB КФК. Следует отметить, что повышение тропонинов может отмечаться и при неишемическиом повреждении миокарда, например, при ТЭЛА, миокардите, сердечной недостаточности и хронической почечной недостаточности.
Для рационального проведения лечебных мероприятий целесообразно оценить индивидуальный риск осложнений (ИМ или смерти) у каждого больного с ОКС. Уровень риска оценивают по клиническим, электрокардиографическим, биохимическим показателям и реакции на лечение.
Основными клиническими признаками высокого риска являются рецидивирующая ишемия миокарда, гипотония, сердечная недостаточность, выраженные желудочковые аритмии.
ЭКГ: низкий риск — если ЭКГ в норме, без изменений или имеются минимальные изменения (снижение зубца Т, инверсия зубца Т глубиной менее 1 мм); промежуточный риск — если отмечается депрессия сегмента ST менее 1 мм или отрицательные зубцы Т более 1 мм (до 5 мм); высокий риск — если отмечаются преходящий подъем сегмента ST, депрессия ST более 1 мм или глубокие отрицательные зубцы Т.
Уровень тропонина Т: меньше 0,01 мкг/л — низкий риск; 0,01- 0,1 мкг/л — промежуточный риск; более 0,1 мкг/л — высокий риск.
Наличие признаков высокого риска является показанием для инва-зивной стратегии лечения.
[], [], [], [], [], []
Причины
Несмотря на многие известные аспекты из процесса образования атеросклероза, а вместе с ним ИБС и ОКС, на сегодня еще нет единой теории развития этого заболевания. Все же с помощью статистики и экспериментов удалось определить предрасполагающие факторы, способствующие возникновению коронарных заболеваний.
Факторы, способствующие развитию атеросклероза венечных сосудов:
- Дислипидемия. Под этим термином подразумевается изменение нормального соотношения между различными видами липидов. На сегодня критические замечания относятся к таким показателям, как общий холестерин и холестерин ЛПНП. При повышении этих показателей в крови прямо пропорционально возрастает риск развития острого коронарного синдрома. Например, при общем холестерине более 6,2 ммоль/л и ЛПНП выше 4,9 ммоль/л отмечается очень высокая вероятность возникновения коронарных заболеваний.
- Курение. Эта вредная привычка повышает риск развития ОКС в несколько раз, поскольку выделяемые в процессе курения вещества способствуют повышению свертываемости крови, повышению артериального давления и поражению эндотелия сосудов.
- Гипертония. В большинстве случаев ОКС развивается при достижении систолического давления в 140 мм рт. ст. и более. В подобных условиях сосуды чаще повреждаются, именно поэтому рекомендуют вовремя снижать артериальное давление специальными препаратами.
- Повышенная масса тела. Этот фактор риска часто способствует развитию гипертонии, дислипидемии, сахарному диабету. При ожирении нередко наблюдаются другие расстройства обменных процессов, что также повышает риск образования острого коронарного синдрома.
- Гиподинамия. “Сидячий” образ жизни нередко предшествует ожирению, артериальной гипертонии, повышенной свертываемости крови, поэтому этот фактор риска также в конечном итоге может привести к ОКС. Тем более, что в исследованиях отмечается, что в умеренно подвижных людей более здоровая сердечная мышца.
- Алкоголизм. На фоне хронического злоупотребления алкоголем часто развиваются различные заболевания печени, которые в свою очередь приводят к дислипидемии и, в отдаленных случаях, — к острому коронарному синдрому.
- Сахарный диабет. Это заболевание характеризуется злокачественным течением, когда многие процессы обмена, особенно углеводный, нарушаются. Наблюдается повышение количества холестерина и ЛПНП, что, по сравнению с остальными пациентами, встречается в 3 раза чаще. Поэтому при сахарном диабете риск развития ОКС тоже резко возрастает.
- Наследственность. Существуют такие формы дислипидемии, которые передаются по наследственности. При их наличии также возможно развитие атеросклероза и других патологий, связанных с заболеваниями сосудов, включая ОКС. Поэтому при определении подобных болезней в семье вероятность возникновения коронарных патологий существенно увеличивается.
- Частые стрессы. Запускают патологическую реакцию в организме, в конце которой нередко стоит острый коронарный синдром.
- Повышенная свертываемость крови. Подобный фактор развития атеросклероза до конца не изучен, но по предварительным данным факторы свертываемости крови вместе с тромбоцитами могут играть важную роль в формировании атеросклеротической бляшки.
В ряде случаев острый коронарный синдром развивается на фоне тех заболеваний, которые не связаны с ишемической болезнью сердца. Тогда говорят о вторичных предрасполагающих факторах или неатеросклеротических причинах. На их фоне чаще всего развивается инфаркт миокарда, поэтому их появление считается более опасным. Развитие болезни в таких случаях спрогнозировать довольно сложно, а отчасти просто невозможно.
Основные неатеросклеротические причины:
- Аномалии коронарных артерий.
- Эмболия коронарных артерий.
- Врожденные деформации.
- Облучение сердца.
- Тиреотоксикоз.
- Артерииты.
- Травмы.
Таким образом, острый коронарный синдром вызывается многими причинами, как первичного поражения коронарных артерий, так и вторичного их изменения. В подобных случаях развиваются различные клинические формы, которые своим течением, способом диагностики и лечением поддаются сходным характеристикам, поэтому их объединили в такое собирательное понятие, как ОКС. Многие факторы риска при ОКС сходны с таковыми при ИБС.
Видео Ишемическая болезнь сердца — причины, симптомы и лечение
Срочная инвазивная тактика
Срочная инвазивная тактика (менее 2 часов) применяется у пациентов очень высокого риска:
- рефрактерная стенокардия;
- возвратная стенокардия (с изменениями или без сегмента S-T, зубца Т), несмотря на интенсивное медикаментозное лечение;
- клинические проявления сердечной недостаточности;
- жизнеугрожающие аритмии (фибриляция желудочков, желудочковая тахикардия).
Ранняя инвазивная тактика (в течении 24 часов) используется у пациентов с первичным положительным ответом на антиангинальную терапию, но имеющих первичный критерий высокого риска: повышение или снижение тропонина или динамическое колебание сегмента S-T или зубца Т.
У пациентов без рецидива симптоматики, но имеющих в анамнезе сахарный диабет, недавно перенесенное ЧКВ, предшествующее аорто- коронарное шунтирование, снижение фракции выброса левого желудочка, почечную недостаточность или раннюю постинфарктную стенокардию, инвазивная тактика осуществляется в течении 72 часов.
Пациенты, не имеющие вышеперечисленных факторов риска, лечатся консервативно. Перед выпиской из стационара необходимо выполнить стресс-тест для планирования дальнейшего лечения.
Стенокардия Принцметала: особенности симптоматики и лечения
Врачам приходится иметь дело с бессимптомным инфарктом миокарда или проявляющим выраженные симптомы.
В некоторых случаях нетипичные симптомы (так называемая маска инфаркта). Это особенно характерно, когда сердечный приступ поражает нижнюю стенку сердца — это может сопровождаться такими симптомами, как боль в животе или дискомфорт в области эпигастрия, недомогание.
Другие симптомы инфаркта миокарда:
- кашель;
- бледность;
- холодный пот;
- головокружение;
- снижение или повышение артериального давления;
- нерегулярный пульс;
- сильный страх за собственную жизнь;
- психомоторная слабость;
- одышка (описываемая пациентами как «чувство нехватки воздуха»).
К сожалению, также случается, что инфаркт миокарда проявляется самым драматичным образом, что сопровождается внезапной остановкой сердца, приводящей к смерти.
Симптоматика
Симптомы ОКС бывают различными, но почти всегда присутствуют:
- Одышка.
- Резкая слабость.
- Боли в груди. Такие боли обычно длятся более 10-ти минут, они имеют сжимающий или давящий характер. Нередко такие болевые ощущения появляются после сильных физических нагрузок или стресса. Необходимо отметить, что такие боли не пропадают, если пациент примет нитроглицерин или валидол.
- Срыв сердечного ритма.
- Бледность кожных покровов. Нередко на них появляется холодный и липкий пот.
- Головокружение, обморок.
При атипичном течении инфаркта может наблюдаться и безболевая форма, и нетипичная локализация боли, например в области шеи или в животе.
Когда нужно подозревать острый коронарный синдром
Заподозрить развития ОКС помогут такие признаки:
- боль в загрудинном пространстве, имеющая обширную локализацию, пациент может четко определить участок;
- она имеет жгучий характер, отличается силой, может локализоваться не только по центру или слева, но и уходить вправо;
- интенсивность существенно изменяется в зависимости от положения тела, присуща приступообразность, между приступами есть безболезненные промежутки;
- препараты с нитроглицирином не помогают при ОКС;
- синдром часто сопровождается ощущение тревоги и страха, на теле проступает пот, возможна тошнота, рвота;
- одышка – еще один характерный и наиболее опасный признак ОКС, указывающий на развитие отека легких, часто сопровождается кашлем с пенной мокротой;
- сбои в работе сердечного ритма, паузы между сокращениями.
Боль в загрудинном пространстве может сопровождаться послабление стула, учащение дефекаций, тошнотой и рвотными позывами.
С особым вниманием отслеживать появление комплекса симптомов нужно отслеживать у таких пациентов:
- курильщики и лица, злоупотребляющие спиртными напитками;
- пациенты с ожирением;
- гиподинамия;
- злоупотребляющие напитками, содержащими кофеин и шоколадом;
- при выявленном атеросклеротическом поражении сосудов;
- лица с диагнозом стенокардия;
- имеющих инфаркт миокарда в анамнезе.
При появлении перечисленных симптомов нужно обратиться к кардиологу или терапевту для коррекции состояния.
Этиология
К развитию острого коронарного синдрома приводят различные провоцирующие факторы и патологические процессы.
Атеросклероз венечных артерий — основная причина болезни. Жироподобные вещества, формирующие бляшку, сужают сосуды и затрудняют ток крови через суженное место. Сердце перестает полноценно качать кровь, богатую кислородом. Это приводит к боли в груди и инфаркту. На ранних стадиях процесса липидные структуры хорошо растворимы. По мере развития патологии они кальцифицируются и становятся твердыми как камень. Избавиться от таких образований можно только хирургических путем.
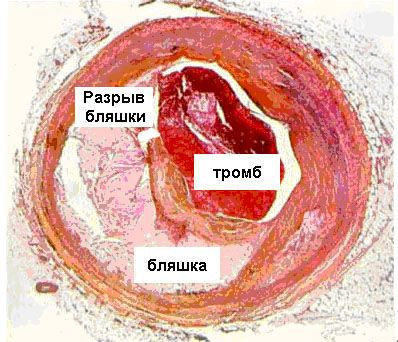
В настоящее время отсутствует единая теория происхождения острого коронарного синдрома. С помощью статистических и экспериментальных данных ученым удалось выявить основные факторы, которые чаще всего приводят к развитию коронарных заболеваний.
Факторы, запускающие атеросклеротический процесс и предрасполагающие к развитию синдрома:
- Стрессовое воздействие, психоэмоциональное перенапряжение, нервное потрясение,
- Стойкий спазм сосудов различного происхождения,
- Послеоперационные осложнения,
- Эмболия коронарных артерий,
- Воспаление сосудистой стенки,
- Врожденные аномалии сердечных структур,
- Избыточный вес,
- Курение,
- Употребление наркотиков,
- Отсутствие физической активности,
- Нарушение баланса жиров в крови,
- Алкоголизм,
- Генетическая предрасположенность к сердечно-сосудистым патологиям,
- Повышенная свертываемость крови,
- Высокое артериальное давление,
- Сахарный диабет,
- Аутоиммунные или инфекционные васкулиты,
- Общее переохлаждение организма,
- Прием некоторых медикаментов,
- Возраст старше 55 лет.
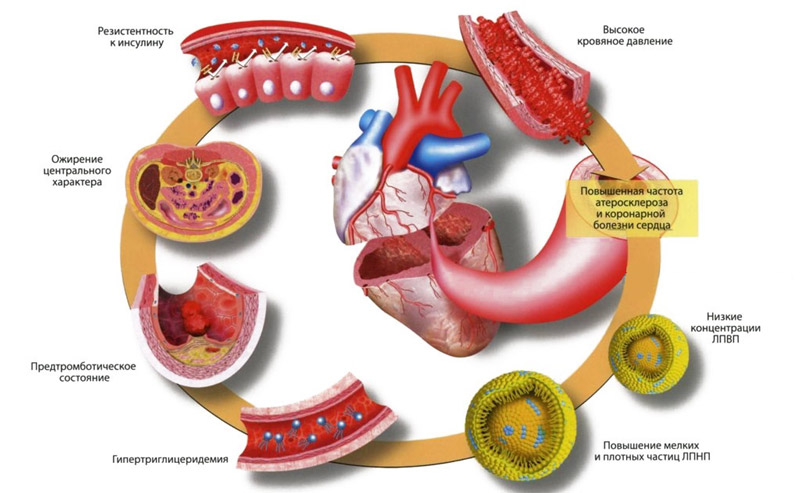
Существуют вторичные провоцирующие факторы, приводящие к развитию ОКС и не связанные с ишемией сердечной мышцы. Это неатеросклеротические причины недуга, способные вызвать инфаркт миокарда. К ним относятся:
- Травматическое повреждение,
- Длительная инсоляция,
- Гиперфункция щитовидной железы,
- Артерииты.
Постановка диагноза
Больных с подозрением на ОКС осматривают, анализируют их жалобы, проводят аускультацию и перкуссию сердца, измеряют артериальное давление и пульс.
Электрокардиографическое исследование – главный диагностический метод ОКС. ЭКГ необходимо сделать как можно раньше после появления кардиалгии. Данная методика представляет собой запись электрической активности сердца с помощью электродов, прикрепленных к коже. Сначала электрические импульсы в виде зубцов отображаются на мониторе, а затем распечатываются на бумаге. При поражении миокарда нарушается его проводящая функция. ЭКГ показывает, в какой форме протекает ОКС — стенокардии или инфаркта.
Как только состояние больного станет удовлетворительным, можно переходить к полной программе диагностики, включающей:
- Суточное мониторирование по Холтеру – измерение артериального давления и пульса на протяжении 24 часов.
- Общий анализ крови, кровь на гормоны — общее обследование организма.
- Клиническое исследование мочи — определение функционального состояния почек.
- БАК — выявление уровня холестерина, глюкозы, а также ферментов, которые при развитии инфаркта миокарда выходят из поврежденных кардиомиоцитов в кровь.
- Коагулограмма – оценка функционального состояния свертывающей системы крови.
- Эхокардиография — ультразвуковое исследование сердца, позволяющее обнаружить очаги поражения. Ультразвуковые волны направляются от датчика прибора к сердцу, а затем возвращаются обратно. Полученные сигналы обрабатываются компьютером, и на экране монитора формируется видеоизображение.
- Рентгенографическое исследование органов грудной полости — определение размеров и формы сердца и крупных кровеносных сосудов.
- Коронароангиография — инвазивное исследование, выявляющее место и степень сужения или окклюзии коронарных артерий. В сосуды сердца вводят длинный катетер через крупные артерии рук или ног. Сосудистое русло заполняют жидким контрастным веществом и делают серию рентгеновских снимков, на которых четко видны зоны сужений. Во время процедуры через катетер врач может устранить сужение с помощью крошечных баллончиков. Их вводят в пораженных сосуд и раздувают. При этом расширяется сужение и устраняется окклюзия. Для предотвращения повторного спазма в артерию устанавливают стент – сетчатый трубчатый каркас.
- Сцинтиграфия – выявление нарушений коронарного кровотока. Радиоактивные вещества вводят в кровь, а специальные камеры отслеживают их захват миокардом. Так, где кровоток затруднен, проходит меньше радиоактивного вещества. На полученном изображение такие зоны имеют вид темных пятен.
- Компьютерная томография с контрастом проводится в диагностических сложных случаях, когда другие методы не могут определить причину ангинозной боли. Перед исследованием пациенту внутривенно вводят контрастное вещество, а затем КТ-сканер делает серию снимков, из которых компьютер формирует объемное изображение сердца. КТ позволяет врачам оценить состояние артерий и обнаружить в них сужения или закупорки.
- Велоэргометрия – нагрузочная проба, которая выполняется после снятия острых признаков сердечной патологии. Данная методика позволяет определить реакцию сердца и сосудов на физическое напряжение.
- Пульсоксиметрия — определение уровня кислорода в крови.
ОКС на ЭКГ
Все диагностические мероприятия проводятся под постоянным контролем врача-кардиолога. Если состояние больного тяжелое, его не обследуют комплексно, а ограничиваются лишь данными визуального осмотра, показателями пульса и давления, результатами ЭКГ. После стабилизации самочувствия пациента переходят к диагностическим мероприятиям.