Острая ревматическая лихорадка у детей. этиология. патогенез. клиника. диагностика. лечение. профилактика
Содержание:
- Симптомы острой ревматической лихорадки
- Варианты течения
- Развитие и причины болезни
- Почему возникает острая ревматическая лихорадка?
- Клинические рекомендации
- Диагностика острой ревматической лихорадки у детей
- Симптомы
- Симптомы
- Профилактика Острой ревматической лихорадки (ревматизма):
- Методы лечения
- Диагностика
- Осложнения и последствия
- Симптомы и признаки острой ревматической лихорадки у детей
Симптомы острой ревматической лихорадки
Первые симптомы ОРЛ появляются через 2-2,5 недели после перенесенной болезни, обычно после ангины или пиодермии. У человека ухудшается общее самочувствие, температура тела может повыситься до 38-40 градусов, суставы болят и напухают, кожные покровы краснеют. Пальпация болезненна, как и движение суставами. Обычно поражаются крупные суставы организма (коленные и локтевые), редко — суставы кистей и стоп. Воспаление суставов обычно наблюдается одновременно на двух конечностях.
Боль при этом мигрирующая, то есть может передвигаться из одних суставов в другие. Это проявления артрита, который длится не более 10 дней. Через некоторое время признаки артрита исчезают, чаще у детей, а у взрослых иногда артрит может перерасти в синдром Жакку, характеризующийся деформацией костей рук без нарушения функций суставов. В результате повторных атак, артрит поражает большее количество суставов, переходя в хроническую форму.
Одновременно с симптомами артрита развивается и ревмокардит (поражение сердца). Иногда симптомов не наблюдается, но чаще бывает аритмия, одышка, ноющие боли в сердце и отеки. Даже при легком течении ревмокардита затрагиваются сердечные клапаны, они сморщиваются и теряют свою эластичность. Это приводит к тому, что они либо не открываются полностью или неплотно смыкаются, и формируется клапанный порок.
Обычно ревмокардит наблюдается в молодом возрасте от 15 до 25 лет, и ревматическим пороком сердца в результате страдают почти 25% заболевших, особенно при отсутствии адекватного лечения. Кстати, на долю ОРЛ приходится примерно 80% приобретенных пороков сердца.
У многих наблюдается моносимптомное течение ОРЛ, с преобладанием симптоматики артрита или ревмокардита.
На коже симптомы острой ревматической лихорадки проявляются в виде кольцевидных высыпаний (эритема) и подкожных ревматических узелков. Эти узелки обычно имеют размер зернышка, и располагаются в периартикулярных тканях. Они абсолютно безболезненны, кожные покровы не изменены. Ревматические узелки часто образовываются над костными выступами в области суставов. Встречаются они исключительно у детей. Кольцевидная эритема – это заболевание, характерным симптомом которого является появление на теле розовых пятен диаметром примерно 5 сантиметров. Они спонтанно возникают и исчезают, и локализуются на груди, спине и внутренней поверхности конечностей.
Ревматическое поражение нервной системы, вызванное ОРЛ, чаще всего наблюдается у детей в малом возрасте, в результате чего ребенок ставится капризным, он быстро утомляется, изменяется почерк, походка. Малая хорея часто наблюдается у девочек через 1,5-2 месяца после стрептококковой инфекции. Хорея представляет собой непроизвольные подергивания конечностей и мускулатуры, которые исчезают во время сна.
У подростков, перенесших ангину, часто острая ревматическая лихорадка начинается постепенно, температура поднимается до субфебрильной, беспокоят боли в крупных суставах и умеренные признаки кардита. Рецидивы ОРЛ связаны с перенесенной стрептококковой инфекций, и обычно проявляются как ревмокардит.
Причиной возникновения острой ревматической лихорадки является бета-гемолитический стрептококк группы А, который поражает ослабленный организм. Именно после того, как человек переболел ангиной, скарлатиной или тонзиллитом, вызванной стрептококками, у него начинается ОРЛ
Обратите внимание, что острая ревматическая лихорадка — это заболевание неинфекционной природы, т.к. стрептококки не поражают суставы
Просто в результате инфицирования нарушается нормальная работа иммунной системы. Исследования доказывают, что некоторые белки стрептококка имеют много схожего с белками суставов, в результате чего иммунитет, «отвечая» на стрептококковый вызов, начинает атаковать собственные ткани, развивается воспаление.
Велик шанс получить острую ревматическую лихорадку у тех, чьи родственники страдают ревматизмом. Заболеванию подвержены дети от 7 до 16 лет, взрослые болеют гораздо реже. Кроме того, шанс инфицирования стрептококком повышается в плохих условиях жизни, при недостаточном питании и регулярном недоедании.
Варианты течения
В этом разделе мы предлагаем немного поговорить о возможных вариантах течения ЮРА. К таковым относятся:
- системный;
- полиартикулярный;
- олигоартикулярный;
- другие варианты.
Рассмотрим каждый более детально. Первая группа составляет порядка десяти – двадцати процентов всех случаев. И мальчики, и девочки относятся к группе риска, то есть у всех полов оно одинаково распространено, болезнь способна развиться абсолютно в любом возрасте. По новой классификации ювенильного идиопатического артрита, ЮРА – это системный артрит. Критерии характеристики:
- когда началось заболевание (возраст);
- длительность;
- характер;
- наличие АНФ и РФ;
- отсутствие АНФ и РФ.
Данный диагноз ставят при наличии нескольких условий:
- лихорадка от двух недель и более;
- наличие минимум двух признаков (сыпи, гепатомегалия, спленомегалия, лимфаденопатия, серозит).
Вторая группа – до сорока процентов больных. В данном случае вид делится на подвиды:
- РФ (+);
- РФ (-).
Характеризуется по критериям:
- когда началась болезнь (возраст);
- симметрия или асимметрия;
- наличие АНФ;
- отсутствие АНФ.
Подтип РФ (+) – порядка тридцати процентов. Возраст от восьми до пятнадцати лет, в 80 процентах случаев болеют именно девочки. Есть видимые признаки (деформация суставов), которые развиваются в течении полугода.
Подтип РФ (-) или серонегативный – меньше десяти процентов случаев. Недуг может появиться в возрасте от одного года, так же, как и в предыдущем варианте, 90% случаев – девочки. При болезни происходит симметричное поражение суставов, есть риск увеита.
Следующий вид, рассматриваемый нами, – олигоартикулярный, возникающий в пятидесяти процентах всех случаев. Болезнь также подразделяется на подвиды:
- персистирующий (поражено не более четырех суставов);
- прогрессирующий (поражение суставов происходит вместе с развитием заболевания).
К другим видам ювенильного идиопатического артрита относят:
- энтезитный;
- псориатический.
Развитие и причины болезни
Как уже говорилось ранее, причины ювенильного артрита сейчас неизвестны. Даже врачи не могут объяснить, почему происходит поражение суставов. После этого внутри синовиальной оболочки нарушается микроциркуляция, естественно, клетки начинают разрушаться.
В результате всех процессов, которые были представлены выше, вырабатывается иммуноглобулин, который не воспринимается человеческим организмом «за своего». Ответная реакция на чужеродные тела – это выработка антител, способных их разрушить. Эта война иммуноглобулинов имеет название – ревматоидный фактор, который представляется в виде разрушающего комплекса. Он приводит к постепенному уничтожению хряща и самого сустава.
Один из возможных вариантов ответа организма на атаку инородных тел – выработка цитокинов, которые способны их уничтожить, но вместе с защитой происходит и разрушение суставных тканей. Это воспаление является барьером между питательными веществами и суставной полостью. Зато антиген может спокойно распространяться по всему организму с кровью. Так болезнь может перейти в более тяжелую форму.
Причинами могут служить перенесенные вирусные или бактериальные инфекции, к которым можно отнести даже ОРЗ. Еще один фактор – травма (даже если ей уже больше месяца). Переохлаждение или нервный стресс у ребенка тоже могут привести к развитию болезни. Стоит к этому относиться крайне внимательно. Все мамы обязаны знать, что запущенная форма ювенильного артрита у деток может привести к инвалидности.
Почему возникает острая ревматическая лихорадка?
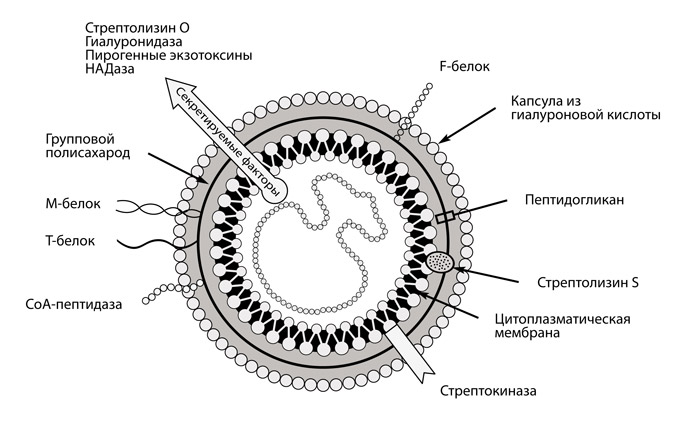
Этиология ревматизма давно известна. Главной причиной ревматической лихорадки считают бета-гемолитический стрептококк группы А, вызывающий частые и рецидивирующие ангины, фарингиты, хронический тонзиллит, отит, скарлатину.
Помимо главного действующего микроорганизма, выделен ряд предрасполагающих к заболеванию и факторов риска:
- Низкий иммунитет;
- Переохлаждение;
- Пребывание в больших коллективах (школа, например);
- Плохие социально-бытовые условия, неудовлетворительное питание;
- Наследственная предрасположенность к аномальным иммунным реакциям, носительство определенных генов системы HLA;
- Подростковый возраст;
- Патология соединительной ткани или диагностированный ревматизм у близких кровных родственников;
- Женский пол;
- Частые бактериальные инфекции верхних дыхательных путей и лимфоидного глоточного кольца.
Стрептококк распространен повсеместно, и большинство из нас уже сформировали к нему стойкий иммунитет еще в детстве. Однако примерно 3% людей не способны адекватно ответить на инфекцию, и при повторном попадании микроба в организм происходит сложная аутоиммунная реакция, влекущая поражение собственных тканей.
В основе патогенеза ревматической лихорадки лежит иммунокомплексное воспаление и аутоагрессия в ответ на токсины микроба. При внедрении в ткани и размножении стрептококк выделяет токсические продукты — стрептолизин, гиалуронидазу и другие ферменты, на которые синтезируются антитела — специфические белки, призванные обезвредить и удалить токсины.
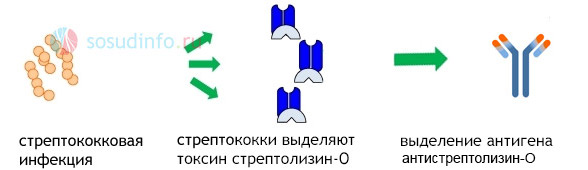
Соединение микробных белков и антител приводит к активации системы комплемента, образованию иммунных комплексов, которые циркулируют в кровотоке и распространяются по всему организму, задерживаясь в различных тканях, и прежде всего — сосудах и сердце.
Осевшие в микроциркуляторном русле иммунные комплексы вызывают вторичную воспалительную реакцию, а также провоцируют действие антител на собственные антигены организма из-за сходства последних со стрептококковыми (перекрестное реагирование).
Стрептококковые белки обладают сильным токсическим действием на сердце, что еще больше усугубляет воспалительный процесс в его структурах. Разрушительное действие ферментов запускает дистрофический и некротический процесс, а образованные продукты распада становятся благоприятной средой для дальнейшей аутоиммунной реакции.
Повторное попадание микроба, переохлаждение, стрессы способствуют закреплению патологического иммунного ответа, рецидивам острой ревматической лихорадки и стойким и необратимым анатомическим изменениям в тканях.
В соединительной ткани при острой ревматической лихорадке происходят последовательные стадии дистрофического процесса:
-
Мукоидное набухание — частичное разволокнение коллагеновых пучков, отек, повышение сосудистой проницаемости (обратимая фаза дистрофии);
- Фибриноидное набухание и некроз — более глубокое «раскручивание» коллагена до полного распада белковых волокон с некрозом, происходящее в основном веществе соединительной ткани и стенках сосудов;
- Гранулематозные реакции — вокруг очагов фибриноидного некроза скапливаются макрофаги, которые частично поглощают разрушенные волокна, формируя при этом специфические узелки — гранулемы;
- Склероз — заключительная стадия иммунного воспаления, при которой участки некроза и гранулем замещаются рубцовой тканью.
Описанные реакции могут происходить в околосуставных мягких тканях, сердечной мышце, клапанах, нервной системе. Склероз — главный механизм необратимости ревматического воспаления, приводящий к стойким порокам сердца, предотвратить которые можно лишь в том случае, если воспаление будет купировано в стадии мукоидного набухания.
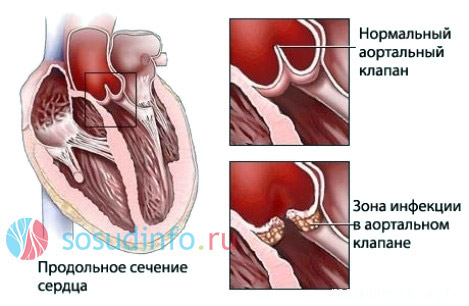
клапанные пороки – следствие ревматизма
Если створки клапана срастутся и сузят отверстие, то речь пойдет о стенозе клапана, в противном случае говорят о недостаточности, когда закрытие клапана происходит не полностью. В ряде случаев на одном и том же клапане присутствуют признаки и стеноза, и недостаточности. Возможно поражение как одного, так и нескольких клапанов одновременно.
Клинические рекомендации
Контролировать организм ребенка после лечения ревматизма необходимо минимум три года. В течение этого периода любое ухудшение общего состояния должно быть поводом для комплексного обследования в медицинском учреждении.
Врач может назначить длительный курс терапии, включающий в себя прием специальных препаратов. Отклоняться от графика лечения нельзя ни в коем случае. В течение пяти лет после основной терапии детям рекомендовано ежегодное санаторное лечение.
При ревматизме в детском возрасте необходимо соблюдать следующие рекомендации:
- Сбалансированное питание (в рационе должен присутствовать рутин и белок в большом количестве).
- Расслабляющие и оздоровительные ванны с отварами целебных растений (листья земляники, почки березы и пр.).
- Обязательное присутствие в рационе овощей и фруктов (особенно лимонов).
- Исключение лишних или чрезмерных физических нагрузок на организм.
- В рационе должна отсутствовать трудноперевариваемая пища.
- Ограничение употребления углеводов и сладостей.
Рекомендации по лечению болезни Шляттера у подростков вы найдете на нашем сайте.
Диагностика острой ревматической лихорадки у детей
- Критерии Джонса (первоначальный диагноз).
- Тестирование на стрептококки группы А (посев, быстрый стрептококковый тест или определение антител к стрептолизину О и ДНКазе В).
- ЭКГ.
- СОЭ и С-реактивный белок (СРБ).
Диагностика первого эпизода острой ревматической лихорадки основана на выявлении модифицированных критериев Джонса. Хорея Сиденхема сама по себе (т.е. без малых критериев) является достаточным диагностическим критерием, если другие причины нарушения движения исключены.
Предыдущую стрептококковую инфекцию можно предполагать при недавнем фарингите в анамнезе и ее подтверждают положительными результатами посева из глотки, увеличением титра антител к стрептолизину О. Недавняя скарлатина также свидетельствует о течении стрептококковой инфекции. Бактериологическое исследование и экспресс-тесты на антиген часто отрицательны к тому времени, когда острая ревматическая лихорадка проявляется, тогда как титры антител к стрептолизину О и других антител обычно на пике.
Аспирация из суставов может быть необходима для исключения других причин артрита (например, инфекций).
ЭКГ проводят во время первоначальной оценки. Эхокардиографию и повторные ЭКГ -во время диагностики. Получают сывороточные уровни сердечных маркеров; нормальный уровень сердечного тропонина I исключает заметные повреждения миокарда. Рентгенографию грудной клетки обычно не проводят, но она может выявить кардиомегалию, общие проявления кардита при острой ревматоидной лихорадке. Биопсия может помочь в ранней диагностике, особенно когда другие основные клинические проявления отсутствуют.
СОЭ и сывороточный уровень СРБ чувствительны, но неспецифичны. СОЭ часто >120 мм/ч. СРБ часто >2 мг/дл. Признаки острого воспаления, в т.ч. СОЭ, как правило, стихают в течение 5 мес при неосложненном кардите.
Дифференциальная диагностика включает ювенильный идиопатический артрит (особенно системную форму и в меньшей степени полисуставную), болезнь Лайма, реактивные артриты, серповидно-клеточную анемию, другой онкологический процесс, СКВ, эмболический бактериальный эндокардит, сывороточную болезнь, болезни Кавасаки, реакции на лекарства и гонококковый артрит. Они часто различаются анамнезом или результатами специфичных лабораторных исследований.
Симптомы
В зависимости от разновидности заболевания, симптоматика может быть самой разнообразной. Как уже упоминалось, в половине всех случаев развивается именно олигоартикулярный вариант. Его можно встретить у деток до 6 лет на следующих суставах:
- коленный;
- голеностопный.
Помимо крупных, болезнь поражает и мелкие суставы. Характерные признаки (симптомы):
- боль;
- отек;
- плохая подвижность;
- отказ от игр;
- бездействие;
- лихорадка;
- озноб;
- общее недомогание;
- возможная асимметрия поражения суставов;
- иногда происходит удлинение конечности;
- в двадцати процентах случаев развивается увеит.
При полиартикулярном варианте возникают симптомы:
- помимо поражения крупных суставов, постепенно включаются мелки;
- лихорадка;
- острая боль;
- припухлость;
- скованность по утрам;
- повышенная температура кожи в месте поражения;
- деформация мелких суставов;
- снижение массы тела;
- поражение сердца, почек и легких.
Следующий вид в нашем списке – псориатический. Заболевание напрямую связано с псориазом. При данном варианте возможно семейное заболевание. К симптомам относят:
- поражения кожи (например, сыпь);
- проблемы с ногтями;
- ювенильный моноартрит;
- лихорадка;
- увеличенные лимфатические узлы, селезенка и печень;
- боль в мышцах.
Симптомы
Наиболее часто ревматизм развивается в школьном возрасте в виде острой атаки, которая проявляется фебрильной температурой и симптомами интоксикации. Как правило, за 2-3 недели до атаки у ребенка выявляют болезнь органов дыхания. Одновременно с лихорадкой у малышей наблюдают боли в суставах (зачастую крупных и средних) и их воспаление.
Сердечная мышца в острой фазе болезни воспаляется (развивается ревматический миокардит), о чем сигнализируют такие симптомы:
- Слабость.
- Бледность кожи.
- Учащение или замедление ЧСС.
- Расширенные границы сердца.
- Глухие или раздвоенные тоны.
Первая атака у детей может затрагивать не только суставы и сердце, но и другие системы органов. У некоторых малышей наблюдают поражение кожи в виде или появления подкожных узелков, боли в животе, непроизвольные движения конечностей из-за поражения нервной системы (их называют малой хореей). При хорее двигательные расстройства сопровождаются и эмоциональными нарушениями.
Рецидивы заболевания начинаются остро и протекают с той же симптоматикой, как и первая атака. При этом основные симптомы зависят от сердечной патологии. Ревматизм наиболее часто вызывает формирование таких пороков:
- Недостаточность митрального клапана.
- Недостаточность аортального клапана.
- Митральный стеноз.
- Стеноз устья аорты.
Профилактика Острой ревматической лихорадки (ревматизма):
Профилактика ревматизма включает активную санацию очагов хронической инфекции и энергичное лечение острых заболеваний, вызванных стрептококком. В частности, рекомендуется лечение всех больных ангиной инъекциями пенициллина по 500 000 ЕД 4 раза в сутки в течение 10 дней. Эти мероприятия наиболее важны при уже развившемся ревматизме. Если у больного в неактивной фазе болезни появились первые признаки предположительно стрептококковой инфекции, то, помимо обязательного 10-дневного курса пенициллинотерапии, он должен в течение этого же срока принимать одно из противоревматических средств : ацетилсалициловую кислоту по 2 — 3 г, индометацин по 75 мг и т. п.
В соответствии с методическими рекомендациями МЗ СССР больным, перенесшим первичный ревмокардит без признаков клапанного поражения, показано назначение бициллина-1 по 1 200 000 ЕД или бициллина-5 по 1 500 000 ЕД 1 раз в 4 нед в течение 3 лет. После первичного ревмокардита с формированием порока сердца и после возвратного ревмокардита бициллинопрофилактика рекомендуется на срок до 5 лет.
Методы лечения
Основными методами лечения являются:
- Применение этиотропных препаратов.
- Борьба с патогенами.
- Укрепление иммунной системы и организма в целом методом санаторного лечения.
- Использование народных средств.
Лечение медикаментами
При остром течении у детей лечение заключается в приёме лекарств, устраняющих симптомы, а также в соблюдении постельного режима первые 2 — 3 недели. Если течение болезни лёгкое, то ребенку назначается полупостельный режим. Длительность лечения составляет приблизительно 1,5 — 2 месяца. Когда состояние улучшится, пациент переводится на свободный режим.
Детям, страдающим острой ревматической лихорадкой, необходимо ограничить потребление соли.
Этиотропное лечение включает применение антибиотических препаратов пенициллинового ряда (бензил-пенициллин и др.), которые ликвидируют причину возникновения болезни — стрептококк. В случаях, когда лечение такими средствами противопоказано по причине непереносимости, назначаются макролиды. Пенициллиновые препараты принимаются курсом 7 — 10 дней. Если у ребёнка наблюдается затяжное и непрерывно рецидивирующее течение болезни, то врач назначает хинолиновые препараты, которые необходимо принимать не менее одного года. Наиболее распространённым среди таких препаратов является «Хлорохин» («Делагил»). Эффект от приёма данных препаратов наступает примерно через 3 — 6 недель, а видимые результаты появляются через полгода непрерывного лечения.
Патогенетическое лечение заключается в применении глюкокортикоидов и НПВП. Детям, страдающим кардиоревматологическими заболеваниями, назначают «Преднизолон». В первые дни суточная доза этого препарата должна составлять примерно 30 мг, а при высокой активности болезни — от 40 мг. Далее при необходимости врач может уменьшить дозировку «Преднизолона».
Для уменьшения активности воспаления необходимо принимать нестероидные противовоспалительные средства — «Ибупрофен» или «Диклофенак». Если у детей наблюдается задержка жидкости в организме, то врач может прописать мочегонное средство. Длительность курсов лечения и дозы лекарственных средств устанавливаются индивидуально, в зависимости от того, насколько тяжелое состояние больного.
Сердечные болезни лечат антиаритмическими препаратами, способствующими нормализации сердечного ритма.
Санаторное лечение назначается детям после устранения симптомов острого течения болезни. При этом активность ребёнка во время курортного лечения должна быть минимальной. В это время нельзя применять любые методы физиотерапии. При ревматизме 1 и 2 степени, а также при наличии порока сердца и нарушении функции кровообращения санаторно-курортное лечение ребёнку противопоказано.
https://youtube.com/watch?v=kHiJbkhVLhQ
Народные средства
Кроме медицинских препаратов, желательно проводить лечение и народными средствами. Острая ревматическая лихорадка пройдёт быстрее, если в рацион ребёнка включать арбузы, чернику, клюкву и бруснику. Кроме того, для борьбы с этой болезнью используют и такие народные средства:
- Свежий натёртый на тёрке картофель, используемый в качестве компрессов на ночь. Для приготовления компресса необходимо натереть картофель, слегка отжать сок и завернуть жмых в марлю. Сверху на картофельный компресс нужно поместить целлофан и укутать тёплым шарфом.
- Пропаренные листья осины также используются в виде компресса. Для его приготовления берут горсть листьев, заливают кипятком на 20 минут, а затем сливают воду. После этого тёплые листья тщательно отжимают и прикладывают к больному месту на ночь, укутывая целлофаном и тёплым шарфом.
- Настой из малины (для приготовления берут горсть ягод и заливают 200 мл кипятка. Давать ребёнку в горячем виде перед сном).
- Сосновые почки или листья черной смородины использовать для ванн. Для этого большое количество листьев запаривают в ведре кипятка в течение 40 минут, а затем выливают полученный настой в ванну. Ребёнок должен провести в такой ванне не менее 20 минут.
При подозрении на возникновение у ребёнка ревматической лихорадки родители должны срочно обратиться к ревматологу и кардиологу, которые по существующим симптомам, а также с помощью медицинских анализов установят точный диагноз и назначат своевременное и адекватное лечение.
Диагностика
Для выявления у ребенка ревматизма оценивают его клинические симптомы и результаты обследования, которые разделяют на основные и дополнительные критерии.
|
Основные |
Дополнительные |
|
Миокардит |
Лихорадка |
|
Полиартрит |
Боли в суставах |
|
Хорея |
Боли в животе |
|
Подкожные узелки |
Носовое кровотечение |
|
Эритема |
Утомляемость |
|
Ревматическая атака в прошлом |
|
|
Изменения на ЭКГ (удлиненные PQ) |
|
|
Изменения в крови (повышение СОЭ и уровня лейкоцитов, выявление С-реактивного белка) |
В уточнении диагноза используют такие методы обследования:
- Анализ крови – общий, биохимический, иммунологический.
- Рентген грудной клетки.
- Электрокардиографию.
- Эхокардиографию.

Осложнения и последствия
Острая ревматическая лихорадка способна кардинально нарушить работоспособность детского организма. Это опасное заболевание имеет риск развития многочисленных осложнений. Патологические процессы развиваются в очагах воспаления.
Если терапия проводилась неправильно или несвоевременно, то последствия лихорадки такого типа могут стать причиной инвалидности малыша.
Осложнения, касающиеся нервной системы, головного мозга или сердца имеют необратимый характер.
Осложнениями острой ревматической лихорадки могут стать следующие состояния:
- сердечная недостаточность;
- порок сердца;
- критичное ухудшение иммунных комплексов;
- порок миокарда;
- тромбоэмболия;
- хроническая аритмия;
- атрофия клапанных створок сердца;
- эндокардит;
- хроническая тахикардия.
Симптомы и признаки острой ревматической лихорадки у детей
Проявления обычно представляют собой комбинированное поражение суставов, сердца.
Суставы. Иногда развивается моноартрит. Суставы становятся крайне болезненными и чувствительными и могут быть красными, горячими и опухшими. Как правило, вовлечены лодыжки, колени, локти и запястья. Плечи, бедра и мелкие суставы рук и ног также могут быть затронуты, но практически никогда не встречается поражение отдельно этих суставов. При повреждении суставов позвоночника следует подозревать другое расстройство.
Артралгиеподобные симптомы могут быть связаны с неспецифической миалгией или теналгией в околосуставной зоне; тендовагинит может развиваться в месте прикрепления мышцы.
Сердце. Кардит может протекать бессимптомно или в сочетании с шумами трения перикарда, шумами сердца. У пациентов может быть высокая температура, боль в груди или оба признака. Примерно в 50% случаев поражения сердца (т.е. дисфункции клапана) возникают гораздо позже.
Шумы сердца распространены, и хотя обычно возникают в дебюте заболевания, не всегда выслушиваются при первичном осмотре; в таких случаях рекомендуются повторные осмотры для выявления кардита. Мягкий диастолический шум при регургитации на аортальном клапане может быть трудно обнаружить. Острая ревматическая лихорадка, как правило, не вызывает хронического вялотекущего кардита. Шрамы при острых клапанных повреждениях могут приводить к сморщиванию и изменению клапанов, и вторичные гемодинамические трудности могут развиваться в миокарде без сохранения острого воспаления.
Сердечная недостаточность обусловлена сочетанием кардита и клапанной дисфункции. Выраженные вялость и усталость могут быть ранними проявлениями сердечной недостаточности.
Кожа. Кожные проявления и поражение подкожных тканей почти никогда не развиваются сами по себе, обычно возникая у пациентов, уже имеющих кардит, артрит или хорею.
Ревматическая эритема представлена серпигинозной, плоской или слегка выступающей, нерубцующейся и безболезненной сыпью.
ЦНС. Хорея Сидехема возникает примерно у 10% детей. Начало хореи, как правило, коварное, и ему может предшествовать неуместный смех или плач. Хорея состоит в быстрых и нерегулярных подергиваниях, которые могут начаться в руках. Характерные признаки включают колебание силы захвата (захват доярки), дерганье языка (язык не получается высунуть без стремительных движений), гримасы лица и взрывную речь с «кудахтающими» звуками или без них. Ассоциированные двигательные симптомы включают потерю точного управления движениями, а также слабость и гипотонию (которая может быть достаточно серьезной, чтобы ее ошибочно приняли за паралич).
Обсессивно-компульсивное поведение развивается у многих пациентов.
Другие. Острая ревматическая лихорадка иногда может проявляться в виде лихорадки неизвестного происхождения, пока не разовьются более специфические признаки. Боль в животе и анорексия могут возникнуть в результате вовлечения печени в сердечную недостаточность или из-за сопутствующего брыжеечного лимфаденита. Носовые кровотечения выявляют приблизительно у 4% детей с первичным эпизодом и у 9% с рекуррентным.
Длительные эпизоды острой ревматической лихорадки (>8 мес) встречаются примерно у 5% больных со спонтанными рецидивами воспаления (клиническими и лабораторными проявлениями), не связанными с имеющейся стрептококковой инфекцией или прекращением противовоспалительной терапии. Рецидивы обычно имитируют начальный эпизод.