Препараты при панкреатите и их действие
Содержание:
Народные средства
Прием травяных настоев восстанавливает подточенные силы организма, помогает ему сдерживать болезнь от прогрессирования. Но он не отменяет назначений врача
Кроме того, во избежание обострений болезни важно соблюдать диету. Если обострение все же началось, стоит перейти на голодание и увеличить количество, выпиваемых настоев
- Сбор трав. Смешайте равные части семян укропа, травы зверобоя, тысячелистника и хвоща полевого, створок стручков фасоли, плодов шиповника и корней калгана. Добавьте половину части травы чистотела, она ядовита, поэтому ее должно быть немного. Две столовые ложки сбора залейте полулитром кипятка и дайте настояться в течение восьми часов. Принимайте по трети стакана три раза в день за полчаса до еды. Курс лечения 6-8 недель, затем перерыв минимум неделю. В период обострения следует заваривать три столовых ложки сбора.
- Сбор для частичного восстановления тканей железы. Смешайте две полные ложки семян укропа, а также по две столовые ложки цветков бессмертника и измельченных плодов боярышника, добавьте столовую ложку цветков ромашки. Сбор залить тремя стаканами воды, довести до кипения на маленьком огне и выключить. Остудить, процедить. Принимать после каждого приема пищи по полстакана. Курс до двух месяцев.
- Золотой ус. Возьмите 3 листа золотого уса, каждый лист должен быть не менее 20 см. Нарежьте листья и прокипятите в трех стаканах воды в течение 20 минут. Процедите. Прием начинать со столовой ложки отвара постепенно, доведя дозу до 150 мл в день.
- Зубчатка поздняя. Растение восстанавливает даже отмирающую ткань. Для приготовления настоя залейте одну десертную ложку зубчатки стаканом кипятка и дайте настояться час. Принимать по четверти стакана три раза в день за полчаса до еды. Курс месяц, затем перерыв на неделю.
- Лимоны. Возьмите килограмм лимонов с кожурой, но без косточек и по 300 г петрушки и чеснока. Перетрите ингредиенты в кастрюле и оставьте настаиваться в прохладном месте на неделю. Принимать по чайной ложке перед едой.
- Картофельный сок. Тщательно промойте 3 картофелины и 2 морковки. У картошки вырежьте глазки. Пропустите через соковыжималку. За полчаса до еды выпивайте 200 г сока, курс лечения неделя, затем перерыв на 7 дней. Всего нужно три курса.
- Сок квашеной капусты. В этом соке содержится вещество, благотворно влияющее на функцию поджелудочной железы. Его можно пить столько, сколько сможете, желательно выпивать хотя бы по две столовые ложки перед каждым приемом пищи.
- Овсяный кисель. Возьмите овес и залейте его водой на несколько дней до прорастания. Затем проросшие зерна просушите и измельчите в муку. Из муки варите свежий кисель один раз в день.
- Сбор для улучшения функционирования желчевыводящей системы. Возьмите равные пропорции плодов аниса, травы горца птичьего, зверобоя, кукурузных рылец, корней одуванчика, травы фиалки трехцветной и чистотела. Три столовых ложки сбора залейте тремя стаканами кипятка и варите 10 минут на медленном огне. Процедите. Отвар принимайте до еды по стакану три раза в день.
- Болеутоляющий, спазмолитический и противомикробный сбор. Равные части корней девясила, плодов боярышника, мяты перечной и ромашки аптечной измельчить и смешать. Приготовить из них отвар, который принимать тёплым три раза в день по две трети стакана до еды.
- Желчегонный сбор. В сбор входят следующие травы: девясил высокий, зверобой продырявленный, календула, ромашка, корни лопуха большого, трава полыни горькой, трава сушеницы болотной, хвощ полевой, череда трехраздельная и шалфей. Все компоненты взять в равных частях, измельчить и смешать. Столовую ложку сбора залить большим стаканом кипятка и дать настояться час. Процедить. Настой принимать за полчаса до еды по трети стакана три раза в день.
- Спиртовой настой трав. Возьмите по столовой ложке трав бессмертника, цикория и коровяка. Смешайте травы и залейте их бутылкой водки. Дайте настояться три дня. Принимайте по 10 капель на 100 мл воды три раза в день до еды.
- Сбор трав. Возьмите по три столовых ложки трав зверобоя и пустырника и шесть столовых ложек цветков бессмертника. Столовую ложку сбора залейте стаканом кипятка и дайте настояться в течение часа. Процедите. Принимайте по полстакана три раза в день за полчаса до еды.
- Сбор трав. Сбор включает в себя по три части цветков календулы, цветков бессмертника, семян льна, коры крушины и травы чабреца, пять частей травы репешка, по четыре части листьев мяты и плодов шиповника, по две части цветков ромашки и плодов укропа. Все ингредиенты измельчите и перемешайте. Две столовых ложки сбора залейте полулитром кипятка и оставьте на ночь настаиваться. Утром процедите. Принимайте три раза в день по трети стакана за полчаса до еды. Курс лечения шесть-восемь недель. Затем перерыв на неделю.
Симптомы панкреатита
При острой и хронической форме заболевания симптомы панкреатита проявляются по-разному. К тому же после того, как человек перенес острый панкреатит, у него могут образоваться псевдокисты поджелудочной железы, относящиеся к хроническому панкреатиту. С другой стороны при хронической форме болезни может развиться и острый панкреатит.
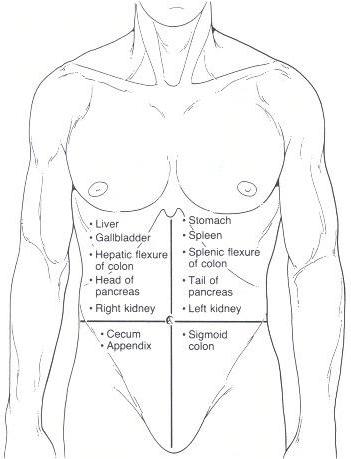
Если у больного развивается острый панкреатит, то его признаки напрямую зависят от того, какая форма и стадия болезни имеет место, а также от некоторых индивидуальных особенностей каждого человека. Наиболее выраженным и постоянным симптомом панкреатита острой формы является сильная боль в животе. Болевые ощущения постоянные, тупые либо режущие. Если заболевание прогрессирует, боль усиливается и даже иногда становится причиной шока. Место локализации боли – правое либо левое подреберье, под ложечкой. Если поражается вся поджелудочная железа, то боль носит опоясывающий характер. Кроме того, симптомами панкреатита острой формы является икота, сухость во рту, отрыжка, тошнота. Человек страдает от частой рвоты, в которой обнаруживается примесь желчи. Однако после рвоты облегчения больной не чувствует. Стул у человека, страдающего острым панкреатитом, кашицеобразный, в нем можно обнаружить части не переваренной пищи. Стул отличается неприятным запахом, пенистый.
Если заболевание прогрессирует, то общее состояние организма больного ухудшается очень быстро. Пульс учащается, температура тела возрастает, снижаются показатели артериального давления. Человека постоянно беспокоит одышка, на языке наблюдается обильный налет, на теле постоянно появляется липкий пот. Черты лица больного выглядят заостренными, кожа бледнеет и постепенно становится землисто-серой. Во время осмотра врач обнаруживает сильное вздутие живота, кишечник и желудок не сокращаются. В процессе пальпации болезненного живота длительное время не определяется напряжение мышц. Позже появляются симптомы раздражения брюшины.
У больных острым панкреатитом может со временем развиться ряд серьезных осложнений и со стороны органов брюшной полости, и со стороны органов за пределами брюшины. Наиболее распространенными осложнениями являются абсцессы и флегмоны сальниковой сумки, перитонит, язвы и эрозии ЖКТ, отек и абсцессы легких, экссудативный плеврит, пневмония. Очень часто острый панкреатит провоцирует развитие гепатита, также вследствие заболевания повышается содержание в крови сахара, кроме того, сахар обнаруживается и в моче больного.
Симптомы панкреатита хронической формы выражаются болевыми ощущениями под ложечкой в период обострения, болями в левом подреберье, отдающими в лопатку либо в грудную клетку. В некоторых случаях возможно проявление боли опоясывающего характера, которая варьируется от тупой до очень резкой. Такие ощущения напоминают боль при панкреатите острой формы. После употребления жирной еды больной может страдать от сильной рвоты. Кроме того, симптомами хронического панкреатита часто становится сильное похудение, сухость во рту, поносы, тошнота. Даже в период, когда обострения болезни не наблюдается, человека может тошнить, он страдает от запоров, тупой боли. Если в этот период наблюдаются поносы, то это свидетельствует о том, что способности поджелудочной железы переваривать нарушены очень сильно.
Панкреатит — причины
Причины панкреатита нужно искать прежде всего в неправильном питании. Употребление очень острой, жареной, жирной еды нарушает нормальную работу поджелудочной железы человека. Заболевание часто диагностируется у любителей нездоровой пищи: фастфуд, жирного-соленого-кислого, пищи с высоким содержанием Е-добавок. Профилактикой панкреатита является правильный подход к формированию рациона питания.
Наиболее высокий риск развития панкреатита есть у тех, кто злоупотребляет употреблением алкоголя. Также развитию панкреатита способствует переедание, хроническое либо острое алкогольное отравление.
Стимулировать резкое выделение панкреатического сока может также возбуждение нервно-психического характера. Часто панкреатит развивается у беременных женщин и у молодых мам в послеродовой период.
Причины панкреатита часто кроются и в перенесенных заболеваниях: гастрита, холецистита, болезней кишечника, печени и др. Чаще всего причиной развития панкреатита является желчекаменная болезнь. Кроме того, панкреатит может проявиться на фоне сильных отравлений, травм, вирусных болезней, проведения хирургических операций и эндоскопических манипуляций.
Развитие у больного хронического панкреатита очень часто происходит после перенесенной острой формы заболевания. Однако достаточно часто хронический панкреатит развивается и как последствие других болезней.
Иногда хронический панкреатит обостряется из-за приема слишком больших дозировок витаминов А и Е.
Причины и симптомы развития заболевания
Основными причинами, приводящими к развитию недуга, принято считать следующие:
- алкоголизм в хронической форме: частое употребление алкогольных напитков в большом количестве в значительной мере способствует развитию в организме большого числа разнообразных патологий, в числе которых хронический панкреатит;
- недуги печени и протоков, обеспечивающих желчевыведение, в хронической форме;
- заболевания органов пищеварительного тракта;
- хроническое нарушение режима питания;
- длительный прием некоторых медицинских препаратов, которые провоцируют развитие воспалительного процесса в поджелудочной;
- наследственная предрасположенность;
- язва двенадцатиперстной кишки.
Причины панкреатита
Основными симптомами ХП принято считать следующие:
- болевые ощущения в области живота, которые усиливаются после приема пищи;
- возникновение чувства тошноты после приема пищевых продуктов богатых жирами, однократные позывы к рвоте;
- желтушность кожного покрова, склер глазных яблок и слизистой оболочки ротовой полости;
- развитие сахарного диабета на поздних стадиях развития недуга.
Развитие панкреатита в хронической форме происходит достаточно медленно – на протяжении нескольких лет. По этой причине человек при появлении первых симптомов недуга чаще всего не обращает на них внимания, а не обследуя организм, не задумывается над вопросом, чем лечить хронический панкреатит, и какие препараты лучше для этого использовать.
В случае выявления одновременно двух патологий, следует прибегнуть к комплексному их лечению. Терапия должна проходить под контролем медспециалиста и в соответствии с его рекомендациями, как лечить хронический панкреатит и холецистит.
Симптомы панкреатита
Как проявляется панкреатит? Основными симптомами панкреатита являются – сильные боли и признаки интоксикации организма. Однако, следует различать симптомы острого панкреатита и хронической формы данного заболевания, основное отличие которых заключается в болях и течении. Рассмотрим их более подробно.
Симптомы острого и хронического панкреатита
Боль при остром панкреатите. Тупая или режущая, интенсивная, на постоянной основе, боль. Локализация болевых ощущений – в левом или правом подреберье (в зависимости от участка воспаления органа), под ложечкой, или же опоясывающего характера (при полном воспалении железы). Боль также может отдавать в лопатку, грудь, спину. Обострение боли при панкреатите происходит при употреблении алкоголя, острой, жирной, жаренной и другой пищи, увеличивающей секрецию сока поджелудочной железы. При неоказании первой медицинской помощи, у больного может произойти развитие болевого шока, он может потерять сознание. При болевом шоке возможна даже смерть пациента.
Боль при хроническом панкреатите. Приступообразная боль при хроническом панкреатите может сопровождать человека на протяжении нескольких лет, и даже десятилетий, особенно усиливаясь, минут через 15-20 после приема пищи – острого, жаренного, жирного, копчености, алкоголь, и даже кофе с шоколадом. При одновременном употреблении подобных блюд, боль неимоверно усиливается. Длительность боли может быть от 1 часа до нескольких суток. Локализация, как и при острой форме болезни. Интенсивность боли снижается при наклонах и приседаниях.
Изменение окраса кожного покрова и других частей тела. Кожа лица при панкреатите бледнеет, а со временем приобретает серо-землянистый оттенок. В области поясницы и пупка, кожа часто приобретает синюшный оттенок, как будто мраморный. В паховой области кожа окрашивается в сине-зеленый оттенок. Изменение оттенков кожи объясняется нарушениями в кровотоке при воспалении поджелудочной железы, при котором кровь способна проникнуть под кожу.
Пожелтение кожи и склер. Данные изменения могут свидетельствовать о наличии склерозирующей формы панкреатита, которая обычно развивается при сдавливании увеличенной железой части общего желчного протока. Иногда желтизна кожи, например при хронической форме болезни проходит, однако белки глаз остаются желтоватого оттенка.
Среди основных симптомов острого панкреатита также можно выделить:
- Икота;
- Тошнота, иногда с рвотой (рвота обычно начинается с частиц пищи, далее содержит желчь);
- Вздутие живота (метеоризм), отрыжка;
- Изжога;
- Повышенная и высокая температура тела;
- Повышенная потливость с липким потом;
- Пониженное или повышенное артериальное давление, тахикардия;
- Сухость в ротовой полости, а на языке появляется налет желтоватого оттенка;
- Диарея или запор, часто с частицами не переваренной пищи;
- Затвердение мышц живота, а также их пребывание в постоянном напряжении;
- Одышка (диспноэ);
- Возможна стремительная потеря веса.
В случае вышеперечисленных симптомов и резкой невыносимой боли срочно вызывайте «скорую помощь», т.к. каждая минута может усложнить состояние больного!
Что еще происходит при хроническом панкреатите?
При хроническом панкреатите, в отличие от острой формы, начинают происходить деструктивные изменения в тканях поджелудочной железы. К сожалению, даже при купировании воспалительного процесса, данные изменения ПЖЖ требуют от пациента и далее соблюдать диету, а также различные профилактические меры, для недопущения возвращения острой фазы течения панкреатита.
Также, при структурных изменениях поджелудочной железы, нарушаются некоторые функции данного органа, например – нарушается выработка гормона инсулина, который отвечает за переработку углеводов. При его недостаточности, в крови повышается уровень глюкозы, что со временем может привести к развитию сахарного диабета.
Очень важно, чтобы больной, при острых приступах панкреатита, обратился к лечащему врачу, чтобы не допустить перехода острой формы данной болезни в хроническую. Важно! Часто, хронический панкреатит протекает бессимптомно, или с минимальными признаками
Важно! Часто, хронический панкреатит протекает бессимптомно, или с минимальными признаками
- Абсцесс железы;
- Хронический болевой синдром, периодически усиливающийся настолько, что человек может потерять сознание;
- Панкреонекроз (омертвление тканей поджелудочной железы);
- Образование ложной и настоящей кисты;
- Панкреатогенный асцит;
- Легочные осложнения в виде дыхательной недостаточности;
- Почечная недостаточность;
- Сахарный диабет;
- Стремительная потеря веса;
- Рак поджелудочной железы;
- Гипоксия;
- Перитонит;
- Летальный исход.
Панкреатит — симптомы
Первый и основной симптом острого панкреатита — сильная боль в животе в области подреберья. Болевые ощущения постоянные, тупые либо режущие. Другие симптомы острого панкреатита — тошнота, сухость во рту, икота, отрыжка, рвота, в которой обнаруживается примесь желчи. После рвоты облегчения не наступает. Стул у человека, страдающего острым панкреатитом, кашицеобразный, с неприятным запахом и с остатками непереваренной пищи.
Если болезнь прогрессирует, то общее самочувствие ухудшается очень быстро. Пульс учащается, температура тела возрастает, падает артериальное давление, появляется одышка, липкий пот, на языке — белый налет. Кожа бледнеет и постепенно становится землисто-серой. При пальпации — боль, живот напряжен, кишечник и желудок не сокращаются. Позже проявляются симптомы раздражения брюшины. Кроме того, симптомами хронического панкреатита может быть сильное похудание, сухость во рту, поносы, постоянная тошнота.
Традиционные методы терапии хронической стадии
Основная терапия хронического воспаления поджелудочной железы предполагает соблюдение диеты, отказ от вредных привычек и медикаментозная поддержка.
Лечащий врач, у которого пациент продолжает наблюдаться после больницы, подбирает комплекс аптечных лекарств, состоящий из:
- блокаторов гистаминорецептов;
- ингибиторов панкреатической ферментации;
- мочегонных средств;
- антигистаминных препаратов;
- спазмолитиков.
Спазмолитические лекарства выписываются на случай, если будет приступ-рецидив. Обычно обострение хронического воспаления поджелудочной железы проходит с менее интенсивным болевым синдромом, чем приступ острого панкреатита. Одноразовый прием препарата из рецепта врача полностью снимает неприятную симптоматику. Но боль – сигнал того, что в лечении чего-то не хватает. Возможно, была нарушена диета.
Если случился рецидив, больной снова голодает 1-2 дня и соблюдает постельный режим. Затем возвращается к ограниченному меню диеты №5, постепенно его расширяя. И обязательно консультируется с врачом, вызвав его на дом во время приступа или же навестив в поликлинике после возвращения к относительно нормальному самочувствию.
Раз в полугодие проходит обязательная плановая консультация с гастроэнтерологом. Цели контрольного визита – скорректировать медикаментозное лечение, рассмотреть варианты реабилитационной и противорецидивной терапии (например, санаторной).
Каковы осложнения острого панкреатита?
- Ранние. Могут развиваться параллельно с возникновением первых симптомов острого панкреатита. Обусловлены выходом ферментов поджелудочной железы в кровоток, их системным действием и нарушением регуляции работы сосудов.
- Поздние. Обычно возникают спустя 7-14 дней и связаны с присоединением инфекции.
Ранние осложнения острого панкреатита
- Гиповолемический шок. Развивается в результате резкого уменьшения объема крови из-за воспаления и токсического влияния ферментов поджелудочной железы. В итоге все органы перестают получать необходимое количество кислорода, развивается полиорганная недостаточность.
- Осложнения со стороны легких и плевры: «шоковое легкое», дыхательная недостаточность, экссудативный плеврит (воспаление плевры, при котором между ее листками скапливается жидкость), ателектаз (спадение) легкого.
- Печеночная недостаточность. В легких случаях проявляется в виде небольшой желтухи. В более тяжелых развивается острый токсический гепатит. Поражение печени развивается в результате шока и токсического воздействия ферментов. Больше всего рискуют пациенты, которые уже страдают хроническими заболеваниями печени, желчного пузыря, желчевыводящих путей.
- Почечная недостаточность. Имеет те же причины, что и печеночная недостаточность.
- Нарушение функции сердечно-сосудистой системы (сердечно-сосудистая недостаточность).
- Кровотечения во внутренних органах. Причины: стрессовая язва, эрозивный гастрит (форма гастрита, при которой на слизистой оболочке желудка образуются дефекты – эрозии), разрывы слизистой оболочки в месте перехода пищевода в желудок, нарушение свертываемости крови.
- Перитонит – воспаление в брюшной полости. При остром панкреатите перитонит может быть асептическим (воспаление без инфекции) или гнойным.
- Психические расстройства. Возникают при поражении головного мозга на фоне интоксикации организма. Обычно психоз начинается на третий день и продолжается в течение нескольких дней.
- Образование в сосудах тромбов.
Поздние осложнения острого панкреатита
- Сепсис (заражение крови). Самое тяжелое осложнение, которое часто приводит к гибели пациента.
- Абсцессы (гнойники) в брюшной полости.
- Гнойный панкреатит. Является отдельной формой заболевания, но может рассматриваться в качестве осложнения.
- Панкреатические свищи – патологические сообщения с соседними органами. Чаще всего образуются в месте операции, там, где были установлены дренажи. Как правило, свищи открываются в близлежащие органы: желудок, двенадцатиперстную кишку, тонкий и толстый кишечник.
- Парапанкреатит – гнойное воспаление тканей вокруг поджелудочной железы.
- Некроз (омертвение) поджелудочной железы.
- Кровотечения во внутренних органах.
- Псевдокисты поджелудочной железы. Если погибшая ткань рассасывается не полностью, вокруг нее формируется капсула из соединительной ткани. Внутри может находиться стерильное содержимое или гной. Если киста сообщается с протоками поджелудочной железы, она может рассосаться самостоятельно.
- Опухоли поджелудочной железы. Воспалительный процесс при остром панкреатите может спровоцировать перерождение клеток, в результате чего они дадут начало опухолевому росту.
Народные средства
Лечение панкреатита осуществляется медикаментами и возможно совместное применение народных методов. Устранение причины болевых ощущений при помощи диеты является основным способом в восстановлении нормального функционирования железы.
Врач назначает основную терапию и дает подробные разъяснения по поводу народных рецептов. Выбор — чем лечить панкреатит и как правильно использовать средства народной медицины, заключается и в профилактике рецидивов заболевания.
Чем снять воспаление поджелудочной железы:
- Настойка из лука, ореха и манжетки. Данное средство способствует нормализации работы поджелудочной железы и выработке инсулина. Для приготовления необходимо сначала сделать 3 вида настойки: положите в три разные емкости, раздельно — 100 г репчатого лука, 100 г измельченных листьев грецкого ореха и 60 г травы манжетки. Каждое из растений залейте 600 мл водки. Оставьте все 3 настоя в темное место на 7 дней, для настаивания. После чего, процедите 3 настойки и сделайте из них одну настойку в следующей пропорции – 150 мл луковой, 60 мл ореховой и 40 мл манжетки. Приготовленный настой нужно принимать 2 раза в сутки, по 1 ст. ложке, за 20 минут до утреннего приема пищи и вечером, перед сном.
- Лен. Вечером, засыпьте в термос 3 ст. ложки льняных семян и залейте их 1 л кипятка, закройте и поставьте на ночь для настаивания. Утром, взболтайте содержимое термоса, процедите его и принимайте по 100 мл 3 раза в день, за 30 минут до приема пищи. Курс лечения – 2 месяца.
- Одуванчик. 50 г измельченных корней одуванчика залейте 300 мл кипятка, накройте средство и оставьте на 2 часа для настаивания и остывания. Процедите настой и принимайте по 100 мл перед едой, 3 раза в день.
- Сок из капусты, моркови и салата. Капуста при панкреатите, вернее ее сок, особенно в сочетании с морковным соком и соком из листьев салата, можно применять не только для лечения панкреатита в домашних условиях, но и при сахарном диабете и восстановления нормальной деятельности поджелудочной железы. Для приготовления лечебного сока при панкреатите, нужно пропустить через соковыжималку в равных количествах – брюссельскую капусту, морковь и листья салата. Приготовленный фреш нужно пить по утрам, за 20 минут до еды. При этом необходимо обязательно соблюдать низкоуглеводную диеты и периодически чистить кишечник. Курс лечения – 1 месяц, после чего делается двух недельный перерыв и месячное питье сока повторяют.
- Травяной сбор 1. Смешайте в равных пропорциях следующие растения – зверобой, пустырник и мяту перечную. 2 ст. ложки смеси залейте 500 мл кипятка и оставьте на 45 минут для настаивания и остывания. Процедите средство и принимайте по ¾ стакана перед приемом пищи, 3 раза в день.
- Травяной сбор 2. Смешайте в равных пропорциях следующие растения – календулу, кукурузные рыльца, мяту перечную, ромашку полевую, и если кислотность понижена – подорожник. 4 ч. ложки этого сбора залейте 800 мл кипятка, после чего поставьте средство на водяную баню, минут на 15 и отставьте средство для остывания и настаивания, минут на 50. Далее настой процеживают и принимают по ¼ стакана, разбавленного в ¾ стаканах теплой воды, 3 раза в день, за 15 минут до приема пищи. Хранить настой нужно в холодильнике, но не более 5 дней.
При комбинации травяных отваров положительный эффект усиливается. Заваривают травы обычным способом, указанным на упаковке и пьют начиная с небольших доз натощак. Наблюдая за состоянием организма, употребление народных рецептов до 100-150 мл в день.
Лечение панкреатита
После обнаружения симптомов и постановки диагноза нужно срочно начинать терапию для снятия болезненности, устранения воспалительных процессов. Лечение предусматривает определенные ограничения в еде, первые несколько дней голодание. Назначением медикаментозных препаратов должен заниматься врач, с учетом индивидуальных особенностей пациента. В зависимости от течения заболевания, назначаются препараты, снижающие действие ферментов поджелудочной железы и обезболивающие. При обезвоживании из-за приступов рвоты, больным вводят внутривенно жидкость.
Острая форма
При обнаружении у взрослого симптомов острого панкреатита пациенту рекомендуется госпитализация с последующим лечением. До приезда скорой помощи рекомендуется приложить к животу холодную грелку и дать больному выпить спазмолитики (Но-шпа). В стационаре медикаментозная терапия включает следующие меры:
- Внутривенно вводят солевые растворы, плазмозаменители (Реополиглюкин, Реосорбилакт).
- Купируют болевой приступ спазмолитиками и обезболивающими (Но-шпа, Кетанов, Папаверин).
- Для предотвращения отека железы назначают мочегонные препараты (Лазикс, Диакарб, Фуросемид).
- Для остановки рвоты внутримышечно вводят Церукал, или Метоклопрамид.
- Назначают ферментативные ингибиторы (Трасилол или Контривен).
- Дают антисекреторные лекарства Квамател или Омепразол.
- Назначают поддерживающую витаминную терапию.
Первые 4-5 дней рекомендуется исключить прием пищи. При тяжелых формах голод продолжают до 14 дней, при этом больному внутривенно вводят жировые эмульсии, белковые гидролизаты. Со временем в рацион вводятся такие продукты, как кефир, творог. Как правило, при панкреатите в условиях стационара взрослым рекомендуют соблюдение диеты стол №5. При неэффективности консервативной терапии прибегают к хирургическому вмешательству.

Хроническая форма
Лечение у взрослых пациентов хронической формы панкреатита может ограничиваться строгой диетой с низким содержанием жиров и углеводов. Кроме того, стоит исключить такие провоцирующие факторы, как курение, алкогольные напитки. Если не нарушать предписаний, то обострения удастся избежать. В противном случае применяются следующие лекарства от панкреатита у взрослых:
- Антибиотики (амоксициллин) для ликвидации воспалений.
- Сильные анальгетики, спазмолитики для купирования боли (Промедол, Трамадол, Папаверин, Дротаверин и другие).
- Ферментные препараты для улучшения пищеварительного процесса (Мезим, Панкреатин, Фестал).
- Алмагель, Маалокс, Ренни для снижения уровня кислотности.