Симптомы и лечение периферической формы рака легкого
Содержание:
- Рак лёгкого и метастазы
- Рентгенография органов грудной клетки в диагностике ЗНО
- Причины и факторы риска
- Лечение рака легких
- Все про периферический рак легкого: чем отличается от обычного?
- Терапия при периферическом раке лёгких
- Диагностика
- Диагностика инфекционных заболеваний легких с помощью рентгена
- Почему рентгеном нельзя определить гистологическую структуру опухоли
- Рентген
- Периферический рак: рентген
Рак лёгкого и метастазы
Нередко приходится различать первичные злокачественные новообразования и метастатическое поражение. На рентгенограмме обычно кардинальных различий нет, поэтому приходится опираться на клинические проявления и результаты других видов исследований.
При метастатическом поражении результаты биопсии показывают наличие атипичных клеток внелегочного генеза (рак лёгких образуется из бронхиального эпителия). Для первичного рака лёгких характерны изменения лёгочной ткани (рубцы, дисплазия, carcinoma in situ), а метастазы возникают в первоначально неизменённой паренхиме.
Поражение близлежащих регионарных лимфоузлов может быть характерным признаком рака лёгких. Метастатические очаги обычно локализуются в паренхиме, так как заносятся они лимфогенным, гематогенным или контактным путём (в этом случае они отличаются от центральной формы рака, но схожи с периферической).
Метастазы в лёгких сопровождаются паранеопластическим синдромом, который характерен для наличия опухолей в других органах. То же самое касается и онкомаркёров — при первичном раке лёгких в крови можно обнаружить специфические СА-125, CYFRA 21-1, а метастазы проявляются наличием ПСА, тиреоглобулина, СА 15-3 и других онкомаркёров (в зависимости от локализации первичного очага). После удаления метастазов хирургическим методом, эффект обычно минимальный — процесс быстро генерализируется, а при первичной онкологии лёгких генерализация происходит реже и медленнее. Метастатическое поражение лёгких, в отличие от первично возникшего рака, редко вовлекает в болезненный процесс висцеральную плевру и бронхи крупного диаметра.
Рентгенография органов грудной клетки в диагностике ЗНО
Оценить состояние легких можно разными способами: рентген, томография, радионуклидное исследование, эндоскопия, УЗИ, хирургическая операция (диагностическая торакотомия). Однако наибольшее распространение получила рентгенодиагностика:
Флюорография – скрининговый метод выявления патологии легких на ранних стадиях, в первую очередь туберкулеза и рака. Исследование проводится 1 раз в год всем категориям населения, за исключением детей до 14 лет и беременных.
Кабинет флюорографии
- Рентгенография – получение снимка органов грудной клетки в различных проекциях: основных – прямой и боковой в положении стоя, дополнительных – задней лежа на спине, латерографии лежа на боку, передних и задних косых. Легкие хорошо видны без введения контраста. Последний применяется для визуализации некоторых структур: сосудов, бронхов, плевральной полости, средостения.
- Линейная томография – получение послойного изображения органов грудной полости на продольных срезах. Исследование выполняется на обычном рентгеновском аппарате. В отличие от рентгенограммы метод позволяет более детально рассмотреть патологические образования и органы в плоскости среза.
- Компьютерная томография – высокоинформативный метод диагностики патологии легких. Он основан на получении послойного изображения органов в поперечном сечении. Контрастирование при выполнении КТ применяется для исследования сосудов малого круга кровообращения, а также для оценки состояния лимфатических узлов и степени распространенности ЗНО.
- Радионуклидное исследование – регистрация излучения радиофармпрепарата. Радионуклиды вводят внутривенно или ингаляционно в составе дыхательной смеси. Это исследование позволяет оценить дыхательную функцию, кровоток в малом круге кровообращения.
Лучевые методы диагностики рака легких
Таким образом, рентген не является единственным методом исследования при раке легких. Часто он дополняется другими диагностическими процедурами, в первую очередь КТ. Среди методов, не связанных с облучением, наибольшее значение имеет эндоскопия: бронхоскопия, торакоскопия, медиастиноскопия. Роль УЗИ и МРТ в диагностике патологии легких ограничена.
Рентгенограмма позволяет судить о состоянии костных структур, легких, плевры. Органы средостения (сердце, пищевод) детально рассмотреть при обычной рентгенографии нельзя. На снимке они выглядят как срединная тень, по которой можно лишь косвенно судить об их состоянии. Рентгенография является простым и информативным методом диагностики патологических состояний органов дыхания, практически не имеет противопоказаний, хорошо переносится пациентами. Лучевая нагрузка составляет 0,03 и 0,3 мЗв при исследовании на цифровом и пленочном аппарате соответственно.
Рентгеновский снимок легких назначается при обнаружении патологических изменений на флюорограмме; наличии симптомов, свидетельствующих о заболеваниях органов дыхания (пневмония, туберкулез, абсцесс, плеврит, опухоль); травмах грудной клетки; подозрении на инородные тела. При раке легкого рентгенография входит в число обязательных исследований.
Рентгенография легких при подозрении на онкологическое заболевание выполняется в прямой и боковой проекциях в положении стоя. Для получения качественного снимка с области груди и шеи должны быть удалены все предметы: одежда, украшения. Длинные волосы следует собрать в пучок на затылке. Специальной подготовки к исследованию не требуется.
Рентгенологические признаки рака легких
Рентген противопоказан беременным. Однако в данном случае делается исключение. Исследование предпочтительнее проводить в III триместре. Если ждать нельзя, снимок делается и на раннем сроке с соблюдением мер, защищающих плод от облучения.
Причины и факторы риска
Основным и достоверно доказанным фактором развития рака легкого считается курение. За последние годы было проведено огромное количество исследований в данном направлении. Теперь сомневаться не приходиться – около 88% случаев так и или иначе связаны с табакокурением.
В чем же секрет? В канцерогенном эффекте курения, который обусловлен наличием в дыме полициклических ароматических гидрокарбонатов (продукты сгорания табака). Кроме того, табачный дым содержит дополнительные канцерогены, к коим относятся производные никотина – например, нитрозамины.
Нельзя не упомянуть и про пассивное курение. Американские ученые установили, что у людей, часто контактирующих с курильщиком, развитие рака наблюдается на 32% чаще. Также выявлена прямая зависимость между возникновением раком легкого и увеличением количества выкуриваемых сигарет в день (2 пачки = увеличение риска в 25 раз) и срока курения. Обратная зависимость наблюдается с качеством табака.
Однако не только табачный дым обладает канцерогенным действием. Сегодня доказано, что такие вещества, как мышьяк, бериллий, асбест, углеводороды, хром и никель также способны провоцировать рост опухолевых клеток. Не стоит забывать и про облучение. Это наиболее распространенные канцерогены, на самом же деле их намного больше… Причем многие из них еще до конца не изучены.
Таким образом, можно обозначить 4 наиболее важных фактора:
- Табакокурение;
- Генетическая предрасположенность;
- Экологические факторы и условия труда;
- Хронические заболевания легких.
Лечение рака легких
Эффективность
- отсутствие рецидивов и метастазов в течение 2-3 лет (риск развития рецидивов через 3 года резко снижается);
- пятилетняя выживаемость после окончания лечения.
методами лечения
- химиотерапия;
- лучевая терапия;
- хирургическое лечение;
- народная медицина.
Химиотерапия
- Химиотерапия (ХТ) — распространенный метод лечения рака легких (особенно в комплексном лечении), который заключается в приеме химиопрепаратов, воздействующих на рост и жизнедеятельность раковых клеток.
- В современное время учеными всего мира проводится изучение и открытие новейших химиопрепаратов, что оставляет возможность данному методу выйти на первое место в лечении онкологических заболеваний.
- ХТ проводится курсами. Количество курсов зависит от эффективности проведенной терапии (в среднем необходимо 4 – 6 блоков ХТ).
- Тактика и схемы ХТ отличается при мелкоклеточном и немелкоклеточном раке легких.
Когда назначается:
- Более эффективно химиотерапия применяется при быстро растущих формах рака (мелкоклеточный рак).
- ХТ может быть использована при раке на любой стадии, даже в самых запущенных случаях.
- ХТ используется комплексно с лучевой терапией или с оперативным лечением.
Эффективность химиотерапии:
Радиотерапия (лучевая терапия)
Когда применяется:
- Раковые опухоли маленьких размеров.
- До или после операции с целью воздействия на раковые клетки.
- Наличие метастазов.
- Как один из методов паллиативного лечения.
Виды лучевой терапии:
- Дистанционная лучевая терапия – применяется с помощью радиоактивных установок
- Внутренняя лучевая терапия (брахитерапия) – воздействие радиоактивных веществ непосредственно на опухоль в бронхиальном дереве или в верхних дыхательных путях.
- Стереотаксическая радиотерапия – используется при невозможности использования других методов лечения рака. Метод основан на использовании коротких пучков радиоактивных лучей непосредственно на раковые клетки, минимально воздействует на окружающие здоровые клетки. Используется в разрезе радиохирургии. На данный момент этот метод является одним из самых эффективных способов при лечении рака.
- Гамма Нож и Кибер Нож – установки стереотаксической радиотерапии. Гамма Нож позволяет лечить раковые опухоли или метастазы в голове и шее. Кибер Нож используют для лечения рака других органов, в т. ч. и рак легких.
Видео применения Кибер Ножа при раке легкого:
Основные возможные побочные действия от лучевой терапии:
- Повреждение кожи в месте воздействия радиоактивного луча.
- Утомляемость.
- Облысение.
- Кровотечение из пораженного раком органа.
- Пневмония, плеврит.
- Гипертермический синдром (повышение температуры тела).
Хирургическое лечение рака легкого
неоперабельным случаям
- Запущенные формы рака легких.
- Случаи с относительными противопоказаниями к оперативному лечению:
- сердечная недостаточность ІІ-ІІІ степени;
- тяжелые патологии сердца;
- выраженная печеночная или почечная недостаточности;
- тяжелое общее состояние;
- возраст больного.
Виды операций:
- Частичная резекция легкого.
- Лобэктомия – удаление целой доли легкого.
- Пульмонэктомия – удаление всего легкого.
- Комбинированные операции – удаление пораженной части легкого и пораженных частей окружающих органов.
Эффективность оперативного лечения
- Трехлетнее отсутствие рецидивов – до 50%.
- Пятилетняя выживаемость – до 30%.
Эффективность комплексной терапии Паллиативная помощь –Паллиативная помощь включает:
- Симптоматическое лечение, снимающее проявление симптомов, но не излечивающее заболевание (наркотические и ненаркотические анальгетики, противокашлевые, транквилизаторы и другие). Помимо лекарственных средств, используют паллиативные операции (лучевую и химиотерапию).
- Улучшение психо-эмоционального состояния больного.
- Профилактика инфекционных заболеваний.
- Индивидуальный подход к таким больным.
Все про периферический рак легкого: чем отличается от обычного?
Периферический рак легкого – это новообразование в дыхательных путях, образующееся из эпителиальных клеток, которое не сложно отличить от другой онкологии бронхов и легких. Новообразование может развиваться из эпителия слизистой оболочки бронхов, легочных альвеол и желез бронхиол. Чаще всего подвержены мелкие бронхи и бронхиолы отсюда и название – периферический рак.
1 стадия
- 1А — образование не более 30 мм в диаметре.
- 1В — рак не достигает более 50 мм.
На данной стадии злокачественное образование не дает метастазов и не задевает лимфатическую систему.
Первая стадия является более благоприятной, так как можно удалить новообразование и есть шансы на полное выздоровление. Клинические признаки еще не проявляются, а значит пациент маловероятно обратится к специалисту, и шансы на выздоровление снижаются.
Могут быть такие симптомы как першение в горле, несильный кашель.
2 стадия
- 2А — размер около 50 мм, новообразование приближается к лимфоузлам, но не затрагивая их.
- 2В — Рак достигает 70 мм, лимфоузлы не затронуты. Метастазы возможны в близлежащие ткани.
Клинические симптомы уже проявляются такие как повышенная температура, кашель с мокротой, болевой синдром, быстрая потеря веса. Выживаемость на второй стадии меньше, но есть возможность хирургически удалить образование.
При правильном лечении жизнь пациента можно продлить до пяти лет.
3 стадия
- 3А — Размер более 70 мм. Злокачественное образование затрагивает региональные лимфатические узлы. Метастазы поражают органы грудной клетки, сосуды, идущие к сердцу.
-
3В — Размер так же более 70 мм.
Рак уже начинает проникать в паренхиму легкого и затрагивает лимфатическую систему в целом. Метастазы достигают сердца.
На третьей стадии лечение практически не помогает. Клинические признаки ярко выражены: мокрота с кровью, сильные боли в грудной области, непрерывный кашель.
Врачи назначают наркотические препараты, чтобы облегчить страдания больного. Выживаемость критически низкая — примерно 9%.
4 стадия
Рак не поддается лечению. Метастазы через кровяное русло достигли все органы и ткани, уже появляются сопутствующие онкопроцессы в других концах организма.
Экссудат постоянно откачивают, но он стремительно появляется вновь.
Срок жизни снижается к нулю, сколько проживет человек с раком легких в 4 стадии никто не знает, все зависит от резистентности организмы и конечно же от методики лечения.
Лечение
Метод лечения зависит от типа, формы и стадии заболевания.
Современные методы лечения:
- Лучевая терапия. На первой-второй стадии дает положительные результаты, также применяют в комплексе с химиотерапией, на 3 и 4 стадиях и добиваются наилучших результатов.
- Химиотерапия. При использовании данного метода лечения полное рассасывание наблюдается редко. Применяют 5-7 курсов химиотерапии с интервалом 1 месяц, на усмотрение врача-пульманолога. Интервал может изменяться.
- Хирургическое удаление — чаще операцию делают на 1 и 2 стадии, когда можно полностью удалить новообразование с прогнозом к полному выздоровлению. На 3 и 4 стадии при метастазировании удалять опухоль бесполезно и опасно для жизни больного.
- Радиохирургия — довольно свежий метод, который еще называют «Кибер-нож». Без разрезов идет выжигание радиационным облучением опухоли.
Могут быть осложнения после любого лечения: нарушение глотания, прорастание опухоли дальше, в соседние органы, кровотечение, стеноз трахеи.
Прогноз
Если опухоль обнаружена в:
- Первой стадии – выживаемость 50 %.
- Во второй стадии – 20-30%.
- В третьей – живут до 5-ти лет примерно 5-10%.
- В четвертой – 1-4%.
Загрузка…
Терапия при периферическом раке лёгких
Самыми распространёнными методами лечения на данное время являются:
- Оперативное вмешательство.
- Лучевая терапия.
- Химиолечение.
Радиохирургическое вмешательство
В медицинской практике есть много новых методов лечения, но опытные врачи при возможностях резектабельных опухолей, применяют именно этот метод лечения. Терапия лучом даёт хорошие результаты, если применяются дополнительные радикальные методы терапии на начальных стадиях.
Химиотерапия
Данный метод подразумевает под собой использование специальных медицинских препаратов (Доксорубицин, Винкристин, Метотрексат, Цисплатин, и т.д.) и их сочетаний с целью уничтожения клеток раковой опухоли.
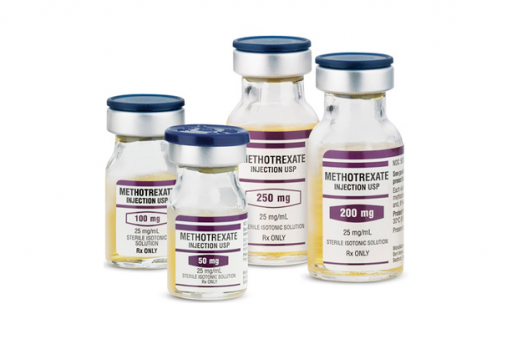
Эти препараты назначаются именно тогда, когда невозможно использовать лучевую терапию, либо хирургические вмешательство. Обычно требуется 6 курсов лечения, с перерывами в 3-4 недели. Полное рассасывание опухоли происходит лишь у 20% людей. У остальных 80% этого нет. Когда лучевую терапию комбинируют с химиолечением, очень вероятен положительный эффект.
Комбинированное лечение
Это вид лечения, при котором сочетается применение хирургического метода с каким-то другим. Проще говоря, такое лечение подразумевает применение двух различных по характеру воздействий. Надо учесть, что о комбинировании методов можно говорить лишь при наличии определённого плана, который составляет врач вначале лечения.
В заключении можно сказать, что для предотвращения появления новообразования в дыхательной системе, следует осуществлять своевременную профилактику. Она будет заключаться в следующем:
- Своевременное лечение заболеваний дыхательной системы.
- Каждый год надо проходить медицинский осмотр и флюорографию.
- Отказ от вредных привычек, особенно курения.
- Своевременное излечивание доброкачественных новообразований.
- Постараться не соприкасаться с вредными факторами окружающей среды, например, производственной пылью.
- Избегание канцерогенных действий на организм.
Не забывайте, ваше здоровье в ваших руках, заботьтесь о нём, не пренебрегайте профилактикой. Не ленитесь проходить ежегодные медосмотры. Тем более с учётом того, что описываемый нами рак очень сложен в диагностике. Нужно при возникновении малейших непонятных симптомов обращаться к врачу. Выполняя профилактические меры, вы подарите себе здоровье на долгие годы.
https://youtube.com/watch?v=xIlyT_RfIuU
Диагностика
Предварительный диагноз периферического рака легкого ставят на основании жалоб пациента, деталей анамнеза (истории) болезни, результатов дополнительных методов исследования (физикальных, инструментальных, лабораторных).
Из анамнеза выясняют следующее:
- не был ли поставлен такой же диагноз кому-либо из родственников пациента;
- болел ли он затяжными воспалительными патологиями легких;
- как развивалось заболевание – медленно, стремительно.
При физикальном обследовании определяют следующие изменения:
- при общем осмотре – общее состояние пациента ухудшается не сразу, а при прогрессировании патологии. Но кожные покровы и видимые слизистые оболочки довольно рано становятся бледными с синюшным оттенком;
- при местном осмотре – со стороны поражения грудная клетка отстает в акте дыхания;
- при пальпации (прощупывании) – при прогрессировании патологии отмечается ослабление голосового дрожания (вибраций грудной стенки при фонации пациента, которые ощущает исследующий, охватив руками грудную стенку обследуемого);
- при перкуссии (простукивании) – над большим новообразованием при постукивании определяют приглушенный звук;
- при аускультации (прослушивании фонендоскопом) – в случае прогрессировании патологии везикулярное дыхание постепенно ослабевает, на его фоне выслушиваются сухие, а затем и влажные хрипы.
Какие инструментальные методы исследования привлекают в диагностике периферического рака легкого? Это:
- рентгенография легких – на рентгенологических снимках в периферических отделах легкого обнаруживают округлое затемнение с неровными контурами;
- компьютерная томография (КТ) – благодаря компьютерным срезам, которые позволяют оценить характеристики легочной ткани, можно получить детальную информацию про характеристики опухоли. Более усовершенствованной разновидностью этого метода является мультиспиральная компьютерная томография (МСКТ), при проведении которой получают более точные результаты;
- магнитно-резонансная томография (МРТ) – ее задачи те же, что и при проведении компьютерных методов, но информативность при изучении мягких тканей более высокая;
- бронхоскопия – с помощью бронхоскопа изучают состояние бронхов изнутри. Метод привлекают, в первую очередь, для выявления прорастания рака в бронх;
- бронхография – бронхи заполняют контрастным вещество, делают рентгенологические снимки, с помощью которых выявляют прорастание бронхов опухолью (если такое произошло). Метод проводят под общей анестезией;
- торакоскопия – через небольшой разрез в грудную полость вводят торакоскоп, с его помощью изучают поверхность легких, выявляют периферический рак легких;
- спирография – пациента просят сделать вдохи, выдохи, задержку дыхания, при этом измеряют объем воздуха, по результатам делают вывод про выраженность дыхательной недостаточности;
- плевральная пункция – при подозрении на наличие экссудата тонкой длинной иглой прокалывают грудную стенку, экссудат экспирируют (отсасывают) и отправляют в лабораторию для изучения под микроскопом.
Лабораторные методы исследования, которые применяют в диагностике периферического рака легкого, это:
- общий анализ крови – на злокачественную природу опухоли указывает резкое повышение СОЭ, а при прогрессировании патологии – уменьшение количества эритроцитов и гемоглобина;
- биохимический анализ крови – количество общего белка уменьшено, соотношение белковых фракций нарушено;
- анализ крови на онкомаркеры – белковые вещества, выявляемые в крови при возникновении злокачественных опухолей;
- гистологическое исследование – под микроскопом изучают тканевую структуру биоптата, выявляют его злокачественную природу;
- цитологическое исследование – под микроскопом изучают клеточную структуру биоптата, определяют тип опухоли;
- микроскопия экссудата – под микроскопом в жидкости, извлеченной во время пункции плевральной полости, обнаруживают атипичные клетки;
- бактериоскопическое исследование – под микроскопом изучают мокроту, в ней идентифицируют возбудителя. Метод проводится при возникновении инфекционных осложнений;
- бактериологическое исследование – делают посев мокроты на питательные среды, ожидают роста колоний, по их характеристикам определяют возбудителя. Этот же метод позволяет определить чувствительность инфекционного агента к антибактериальным препаратам.
Диагностика инфекционных заболеваний легких с помощью рентгена
Рентгенологический метод применяется для диагностики следующих воспалительных заболеваний легких:
- туберкулез;
- воспаление легких;
- бронхит и бронхопневмония;
- абсцесс легкого;
- плеврит и т. д.
Туберкулез легких на рентгене
флюорографииинфекциейиммунитетаВыделяют следующие рентгенологические формы туберкулеза:
- Первичный туберкулезный очаг. Такая картина наблюдается при первом попадании микобактерий в ткань легкого. Первичный очаг является округлой тенью размерами до 12 мм с нечеткими контурами. Корень легкого расширяется из-за увеличения лимфатических узлов. От тени к корню легкого проходят небольшие линейные тени от расширенных лимфатических сосудов.
- Очаговый туберкулез легких. Характеризуется небольшими тенями (до 6 мм) в количестве от 2 до 5 штук. Тени располагаются в верхних сегментах легких.
- Инфильтративный туберкулез. Представляет собой ограниченное затенение легочного поля, соответствующее сегменту или доли легкого. В инфильтрате могут быть полости распада или участки минерализации, поэтому тень отличается неоднородностью и большими размерами.
- Диссеминированный туберкулез. При данной форме туберкулеза по всей площади легочных полей обнаруживаются небольшие тени. Легочной рисунок усилен из-за фиброза соединительнотканных перегородок.
- Кавернозный туберкулез. Образование каверны (полости) происходит в результате разрушения ткани легкого при длительном течении воспаления. Рентгенологически полость описывается как круглый очаг просветления с плотной стенкой толщиной в 1 — 2 мм.
- Туберкулома. Представляет собой одиночную тень на рентгеновском снимке, имеющую большие размеры. Туберкулома выглядит плотной на рентгене, поскольку содержит слизь, лимфатическую жидкость, участки обызвествления.
Воспаление легких (пневмония) на рентгене
бактерийстафилококков, стрептококков и др.Рентгенологическое исследование при воспалении легких выявляет:
- очаги инфильтрации в виде теней различных размеров;
- распространенность поражения (сегмент, доля, одно или оба легких);
- воспаление плевры;
- воспаление бронхиального дерева;
- реакцию со стороны лимфатической системы (расширение корня легкого);
- усиление легочного рисунка.
до 1,5 см
https://youtube.com/watch?v=MCvf-qaVIXc
Рентгенологическая картина абсцесса легких
Выделяют следующие рентгенологические признаки абсцесса легких:
- в начале заболевания обнаруживается интенсивное затенение округлой формы;
- впоследствии интенсивность тени уменьшается, она принимает форму кольца, в которой определяется горизонтальный уровень жидкости;
- хронический абсцесс отличается плотной стенкой (3 – 4 мм в толщину), в центре него находится зона просветления и может отсутствовать уровень жидкости.
Плеврит на рентгене грудной клетки
травмыВыделяют следующие рентгенологические признаки плеврита:
- равномерное затенение части легочного поля в зависимости от количества экссудата;
- смещение затенения при выполнении рентгеновского снимка в другом положении тела;
- при воспалении плевры в междолевой щели определяется затенение в виде двояковыпуклой линзы.
от одной трети и болеепункциявоспаления, травмы или опухоли
Коклюш. Рентгенологические признаки
КоклюшвакцинацииКоклюш на рентгеновском снимке характеризуется следующими признаками:
- обширное просветление легочных полей;
- мелкие множественные узловые тени (милиарная коклюшная картина);
- легочной рисунок усилен, разветвлен (приобретает вид кустарника);
- расширение корня легкого.
Почему рентгеном нельзя определить гистологическую структуру опухоли
- аденокарцинома локализуется в верхних долях и имеет дольчатую неоднородную структуру;
- плоскоклеточный рак быстро растет, локализуется вблизи корней и склонен к образованию ателектазов (спадению легочной ткани);
- крупноклеточная карцинома может располагаться в различных участках легких. При ней возникает локальное утолщение бронхиальной стенки, но рентген не может его определить;
- карциноидная опухоль – редкая форма рака легких. Она растет вначале внутри бронхов. Только при крупных размерах образование выявляется на снимках органов грудной клетки. Его первым симптомом является ателектаз сегмента легкого;
- рак бронхиальных желез располагается центрально вблизи корней. Он исходит из трахеи и главных бронхов.
Рентген
Только при помощи рентгена можно распознать максимальное количество признаков образования. Точно диагностировать периферический рак невозможно, так как он не имеет особых признаков и схож со многими заболеваниями, но в сочетании с другими исследованиями, распознать его можно. Затрудняют диагностирование структуры периферического рака мягкие ткани, легко проводящие рентгеновские лучи, поэтому врач может только предположить размер опухоли.
Фото 2. Молодой человек проходит процедуру рентгенограммы, врач проверяет, чтобы он стоял правильно.
С помощью рентгена можно обнаружить: одиночное сферообразное образование, полость по контуру узла, путь от узла к корню.
Важно! Рентгенография проводится в двух проекциях – в передней и боковой. При диагностировании подозрительных бугристых затемнений в легочной ткани, диаметром более 3 см, незамедлительно делается КТ, так как тени могут быть периферическим раком
Периферический рак: рентген
Среди прочих методов диагностики, используемых в случае подозрения у пациента периферического рака (например, лучевая нагрузка), рентген признан специалистами одним из лучших. С помощью этого метода происходит наиболее безопасное выявление злокачественной опухоли с минимальными нагрузками на организм больного. Кроме этого, рентген бронхогенной карциномы при периферическом раке обеспечивает лоцирование наибольшего количества симптомов возможно имеющейся опухоли.
Благодаря проведению рентгенодиагностики, врачами-онкологами выявляется некроз ракового узла или признаки деструкции верхних ребер и позвонков.