Лечение пневмонии в стационаре
Содержание:
- Сколько лечится пневмонии у взрослых
- Реабилитация
- Диагностика очаговой пневмонии у детей
- Профилактика пневмонии
- Что такое пневмония?
- Факторы, вызывающие воспаление легких
- Профилактика двусторонней пневмонии
- Тепловые процедуры при пневмонии
- Определение заболевания
- В чем отличие вирусной пневмонии от бактериальной?
- Специальная восстановительная диета
- №3. Что делать, если у меня пневмония?
- Эффективная патогенетическая терапия
- Другие популярные народные средства от пневмонии
- Народные способы лечения пневмонии
- В чем особенности течения крупозной пневмонии?
- Лечение антибиотиками
Сколько лечится пневмонии у взрослых
Ответить на вопрос, сколько времени понадобится для выздоровления, невозможно.
Как правило, интенсивное лечение пневмонии у взрослых занимает от 7 до 14 дней.
В случаях, когда болезнь протекает с осложнениями, или больному требуется вентиляция лёгких, лечение может длиться до одного месяца, при этом проводится терапия строго в условиях реанимационного отделения инфекционной больницы.
После завершения основного курса лечения больной принимает поддерживающую терапию, включающую иммуномодуляторы для укрепления иммунных реакций и пробиотические препараты для восстановления микрофлоры.
Реабилитация
После пневмонии, очень важным моментом является реабилитация, которая направлена на приведение всех функций и систем организма в нормальное состояние. Реабилитация после пневмонии также благотворно воздействует общее состояние здоровья и в дальнейшем, что минимизирует риск развития и повторения не только пневмонии, но и остальных заболеваний. Кроме того, реабилитация в санаториях имеет ряд преимуществ:
— санатории, в большинстве своих случаев, размещены в местах с чистым воздухом, экологически-чистых местах;
— специалисты помогут соблюдать восстановительный и профилактический режим, которые включают различные восстановительные процедуры, диету, гимнастику и др., чтобы пациента не сопровождали в дальнейшем частые пневмонии;
— оздоровление в санатории пойдет на пользу и для общего оздоровления организма, благодаря которому, человек еще длительное время будет устойчив к различным заболеваниям;
— помимо физического оздоровления, Вы сможете приобрести и душевное спокойствие, ведь часто, причиной различных болезней является психологический перегруз, или, как его часто называют – стресс. Если Вы оказались в таком положении, отдых в санатории пойдет на пользу.
Диагностика очаговой пневмонии у детей
Распознают наличие заболевания по кашлю и наличию признаков ОРЗ, для пневмонии характерна повышенная температура, которая стойко держится более 3-х суток. При этом необходима дифференциация процесса. При диагностике очаговой пневмонии врач должен исследовать у детей нижние дыхательные пути. Для заболевания характерно наличие укороченного перкуторного звука, затрудненное дыхание и хрипы.
На втором этапе следует дифференцировать пневмонию с бронхитом. Для нее характерно наличие учащенного дыхания, особенно в тех случаях, если поражение обширное. Данный симптом является действительно значимым, если отсутствуют признаки обструкции. При диагностике специалист обнаруживает укорочение перкуторного звука. Над очагом поражения можно заметить мелкопузырчатые или крепитирующие хрипы.
При постановке диагноза опираются на лабораторные данные. Наличие лейкоцитоза может свидетельствовать о наличии очаговой пневмонии. Для этого состояния характерен определенный показатель лейкоцитов, колеблющийся в пределах ниже 10·109/л. Что касается СОЭ, то данный показатель равен 30 мм/ч., или значительно превышает его. В некоторых случаях для диагностики назначают сдачу С-реактивный белок. Его уровень должен быть более 30 мг/л.
[], [], []
Анализы
При постановке диагноза, врачи обращают внимание не только на внешние данные. Важную роль играют лабораторные анализы и биохимические показатели
Лабораторный анализ крови берется из пальца. Для воспалительного процесса в организме характерно повышение лейкоцитов или лимфоцитов. Особую роль играет показатель СОЭ, в нормальном состоянии он не должен превышать норму.
Повышенное количество лейкоцитов свидетельствует о наличии в организме бактериального воспаления. При сильной интоксикации наблюдается увеличение палочковидных форм. Лимфоциты способны вырабатывать антитела, главным призванием которых является уничтожение вирусов.
Заметить изменения в организме можно по показателю СОЭ. Он определяет уровень столбика эритроцитов на дне капилляра. Формируется он в течение часа, благодаря оседанию. В норме скорость равно 1-15 мм в час. При пневмонии показатель способен увеличиваться в несколько раз и составлять 50 мм/час. СОЭ является основным маркером течения патологии.
Биохимические анализы позволяют оценить влияние патологического процесса на остальные органы и системы организма. Повышение уровня мочевой кислоты говорит о наличии проблем в работе почек. Увеличение уровня ферментов печени о разрушении гепатоцитов.
[], [], []
Инструментальная диагностика
Проведение диагностических мер подразумевает уточнение характера и специфичности возбудителя, а также остроту воспалительного процесса. Справится с этой задачей, помогает инструментальная диагностика, по средствам специальных методик.
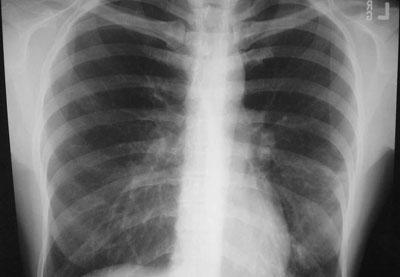
Самым главным методом в этом является рентгенологическое исследование органов грудной клетки. При наличии очаговых поражений на снимке отчетливо виды затемнения или тени. Не менее эффективным способом диагностировать заболевание является компьютерная томография. Благодаря ней появляется возможность выявить инфильтрацию легочной ткани. Что касается бронхографии, то она дает возможность выявить полости распада. Нередко прибегают к помощи радионуклидного исследования легочного кровотока.
Поставить диагноз исключительно по инструментальным исследованиям не получится. Для полноты картины необходимо получить результаты лабораторных исследований. Какие инструментальные методы применять, решает врач.
Дифференциальная диагностика
Первым делом необходимо осмотреть пациента. Для пневмонии характерна повышенная температура, в пределах 38 градусов, озноб и общая слабость. На этом этапе и прибегают к помощи дифференциальной диагностики, ведь нужно выявить изменения, происходящие в кровеносной системе. Анализ крови позволяет заметить выраженный лейкоцитоз. Помимо крови исследуют и мокроту, это поможет определить возбудителя заболевания.
Другое «сырье» на исследование не сдается. По крайней мере, на этапе выявления заболевания в этом нет необходимости. Со временем сдается на исследование моча. Высокий уровень кислоты в ней свидетельствует о распространении воспалительного процесса. Скорее всего, поражены почки. Диагноз же ставится на основании совокупных данных дифференциальных и инструментальных исследований. Это позволит заметить все нюансы и назначить эффективное лечение, которое не допустит развития осложнений.
Профилактика пневмонии
Чтобы уберечь себя от воспаления легких, специалисты рекомендуют прислушаться к ряду советов по профилактике пневмонии. Рассмотрим их:
— соблюдайте правила личной гигиены, особенно тщательно мойте руки с мылом; — не касайтесь на улице своего лица немытыми руками; — старайтесь употреблять пищу, обогащенную витаминами и минералами; — регулярно отдыхайте, высыпайтесь; — старайтесь делать зарядку, займитесь спортом; — полезным является закаливание организма; — во время сезонной заболеваемости, старайтесь избегать мест большого скопления людей, особенно в закрытых помещениях; — всегда проветривайте помещение, в котором находитесь; — если Вы курите, бросайте, употребляете алкоголь, бросайте, т.к. вредные привычки не только ослабляют иммунитет, но и практически убивают организм. Не давайте кому-то зарабатывать на Вашем здоровье; — одевайтесь по погоде, холодно – наденьте шапку, перчатки, теплые брюки. Не морозьте свое тело, не переохлаждайте его; — благотворно на организм влияют прививки, но помните, что хорошие прививки редко кому делают. Хорошо, если у Вас есть знакомый врач, поговорите с ним на эту тему.
Пусть Господь вас всех хранит, дорогие читатели от всякой болезни!
Что такое пневмония?
Пневмония (воспаление легких) – группа заболеваний, характеризующаяся воспалительными процессами в легких. Причиной воспаления является инфекция — вирусы, микробы, грибки, простейшие, благодаря чему, пневмония относится к группе инфекционных заболеваний.
Пневмония. МКБ
МКБ-10: J12, J13, J14, J15, J16, J17, J18, P23МКБ-9: 480-486, 770.0
Пневмония является одним из самых опасных заболеваний в мире, даже не смотря на то, что средство от него есть. По статистике, ежегодно от воспаления легких умирает от 1 до 9% всех болеющих этим недугом. На территории России, воспалением легких болеет, по меньшей мере, 1 миллион человек в год, в США 3 миллиона, и это только официальная статистика. Усугубляет ситуацию и то, что пневмония может протекать скрытно, без явных симптомов, таких как высокая температура, кашель, что не дает человеку во время обратиться к врачу, и при не должном внимании и определенных факторов, течение болезни может привести к летальному исходу.
Развитие пневмонии
Как и множество других инфекционных заболеваний, патологические процессы пневмонии начинаются с ослабленной иммунной системы человека, которая как мы с Вами знаем, дорогие читатели, является стражем, или барьером между агрессивной внешней средой и организмом. После попадания инфекции в организм человека, в начале – в верхнюю часть органов дыхания, у человека может начаться чиханье, небольшой кашель, который уже через несколько часов начинает усиливаться. Если первые признаки пневмонии, схожие с симптомами простуды, проявились утром, то к вечеру у больного может подняться температура, вплоть до 40°С, с ознобом.
Кашель начинает сопровождаться мокротой, со временем состоящей из гнойного секрета, возможно даже с прожилками крови. Инфекция распространяется дальше, в область трахеи, и движется к легким. Человек чувствует определенную боль в области горла, трахеи, бронхов. Дыхание становится затруднительным. Это все может произойти за сутки, в зависимости от других негативных факторов, усугубляющих ситуацию, именно поэтому, к врачу необходимо обратиться при первых признаках пневмонии.
Факторы, увеличивающие риск развития пневмонии
— хронические болезни: сахарный диабет, заболевания органов дыхания, заболевания сердечно-сосудистой системы, онкологические болезни, СПИД;
— переохлаждение;
— авитаминозы;
— курение, алкоголизм, наркомания;
— стрессы;
— пожилой возраст от 65 лет, или возраст до 2х лет;
— пережитое хирургическое вмешательство;
— работа в плохо проветриваемых помещениях (офисы и др.), а также работа на производстве с большим количеством пыли и грязи;
— нарушение правил гигиены;
— длительное пребывание в горизонтальном положении;
— прием лекарственных препаратов.
Как передается пневмония?
Чаще всего, заболевание пневмония передается воздушно-капельным путем. Ведь вес болезнетворных микроорганизмов настолько мал, что с легким дуновением ветерка распространяется не на один десяток метров от своего источника. Таким образом, находясь в плохо проветриваемых помещениях с носителем вируса пневмонии (собирательное), человек легко подвержен заражению. Это же касается и поездка в общественном транспорте, работа в офисах, и даже нахождение в магазине с кашляющем или чихающем рядом человеком, хотя габариты магазинов как правило далеко не малы, и имеют системы вентиляции.
Но здесь стоит отметить, что переносчик или источник вирусов пневмонии является только первым фактором, к развитию воспаления легких. Вторым фактором является ослабленный иммунитет, который не справляется с функцией защиты организма от неблагоприятных условий и окружающей среды, в т.ч. инфекции.
Факторы, вызывающие воспаление легких
Заражение пневмонией может произойти воздушно-капельным путем при контакте с носителем вируса при кашле, чиханье или разговоре. В группу риска по заболеванию попадают маленькие дети и пожилые люди.
К причинам, вызывающим воспаление легких, относят:
- стафилококки, стрептококки, кишечную палочку, гемофильную и синегнойную палочку;
- химические и физические вещества (вдыхание паров бензина);
- аллергические реакции;
- осложнение гриппа и острых респираторных заболеваний.
Возбудитель пневмонии проникает в ткань легких из верхних дыхательных путей, если в них присутствуют острые или хронические очаги инфекции.
Профилактика двусторонней пневмонии
Профилактика двусторонней пневмонии включает укрепление защитных сил организма с помощью правильного питания, здорового образа жизни, занятий спортом, прогулок на свежем воздухе. Обязательно нужно отказаться от курения и алкоголя.
Все простудные заболевания и обострения хронических болезней нужно своевременно лечить, не допуская их запущенности. Особенно тщательно эти рекомендации нужно соблюдать людям пожилого возраста и часто болеющим категориям.
Важное значение для профилактики двусторонней пневмонии имеет вакцинация. При высоком риске ее развития рекомендуется делать прививки от гриппа и пневмококковой инфекции в начале осени каждого года
Цена вакцинации гораздо ниже стоимости лечения, если разовьется болезнь.
Вакцинация – один из элементов профилактики пневмонии
Более подробно о профилактике двусторонней пневмонии и ее лечении можно узнать из видео в этой статье.
Лечение двусторонней пневмонии – сложная задача для врачей. Оно должно быть комплексным и направленным на все звенья этиологии и патогенеза. Залог успеха – в своевременном начале терапии. Поэтому не стоит заниматься самолечением при появлении кашля. Лучше сразу обратиться в больницу для постановки правильного диагноза и получения квалифицированной помощи.
Тепловые процедуры при пневмонии
При пневмонии принято ставить горчичники и банки. В остром периоде эти средства не используют, поскольку это усиливает уже активный воспалительный процесс.
Горчичники и банки применяют на этапе выздоровления.
Процедуры способствуют расширению кровеносных сосудов, лучшему кровотоку и скорейшему заживлению пострадавших тканей.
Но для лечения теплом есть ограничения, в числе которых острые инфекции и возраст младше 1 года.
С осторожностью проводят подобные манипуляции и у дошкольников. Наряду с горчичниками, делают аппликации парафином, озокеритом, лечеными грязями
Наряду с горчичниками, делают аппликации парафином, озокеритом, лечеными грязями.

Определение заболевания
Пневмонией называется острое инфекционное заболевание дыхательной системы, которое сопровождается поражением легочных тканей.
Рассмотрим основные виды данного заболевания:
- Крупозная. Обычно она возникает после переохлаждения организма. Данная форма воспаления легких характеризуется быстрым повышением температуры (сорок градусов), разбитостью и головными болями, сильной одышкой и неприятными ощущениями в области груди, кашлем, обильной мокротой. Такая пневмония представляет серьезную опасность, поскольку без своевременной диагностики и лечения, она может вызвать сепсис, абсцесс легких, поражение сердца. В результате больной может погибнуть.
- Очаговая. Она развивается на фоне бронхита и других заболеваний дыхательных путей. Очаговая пневмония имеет не такое острое течение. Температура повышается постепенно, кашель на ранней стадии слабый, мокроты может не быть. Некоторые ошибочно полагают, что очаговую пневмонию можно перенести «на ногах». Но это мнение ошибочно. Когда болезнь прогрессирует, возникает сильный и навязчивый кашель, сопровождающийся выделением гнойной мокроты. Без лечения может развиться абсцесс или прорыв гноя в плевральную полость.
- Атипичная. Проявления данной формы воспаления легких зависят от возбудителя (микоплазмы, легионеллы, хламидии). Если появились подозрения на атипичную пневмонию, то необходимо срочно обратиться к врачу. В случае, когда диагноз подтвердился, нужно незамедлительно начинать лечение, поскольку процент смертности от этого заболевания составляет от шестнадцати до тридцати процентов.
Для диагностики пневмонии проводятся следующие процедуры:
- Общий осмотр: осмотр грудной клетки, кожи, выслушивание легких на наличие хрипов.
- Сбор анамнеза и жалоб пациента.
- Общий и биохимический анализ крови.
- Анализ мокроты.
- Рентгенография органов грудной полости.
- Компьютерная томография органов грудной полости и фибробронхоскопия (при длительно текущей пневмонии, не поддающейся лечению).
- Посев и исследование крови (у тяжелобольных для выявления возбудителя).
Следует отметить, что в большинстве случаев наблюдается полное выздоровление пациентов. Но, если запустить болезнь, то могут развиться серьезные осложнения. Последствия пневмонии делятся на легочные и внелегочные. В первую группу входят такие осложнения, как плеврит, абсцесс, гангрена, бронхообструктивный синдром, острая дыхательная недостаточность. К внелегочным последствиям можно отнести инфекционно-токсический шок, миокардит, менингит, нарушение психики, анемию.
В чем отличие вирусной пневмонии от бактериальной?
Отличия вирусной пневмонии от бактериальной
| Критерий | Вирусная пневмония | Бактериальная пневмония |
| Контагиозность (заразность) | Является заразной, как и любое острое респираторное вирусное заболевание (ОРЗ). | В эпидемиологическом плане не считается заразной. |
| Инкубационный период | Короткий инкубационный период – от 2 до 5 суток. | Длительный инкубационный период – от 3 суток до 2 недель. |
| Предшествующее заболевание | Пневмония всегда появляется как осложнение острого респираторного вирусного заболевания, чаще всего в результате гриппа. | Не характерно предшествующее заболевание. |
| Продромальный период | Длится около 24 часов. Особо выражен. Основными симптомами являются:
|
Практически незаметен. |
| Начало болезни | Ярко выраженный дебют болезни, при котором быстро нарастает температура тела до 39 – 39,5 градусов. | Обычно начинается постепенно, с температурой, не превышающей 37,5 – 38 градусов. |
| Интоксикационный синдром | Слабо выражен. Наиболее частыми симптомами общего интоксикационного синдрома являются:
|
Выражен. Наиболее частыми симптомами интоксикационного синдрома являются:
|
| Признаки поражения легочной ткани | Симптомы поражения легких слабо выражены в начале болезни. На первый план выходят симптомы общего недомогания организма. | Легочная симптоматика выражена с первых дней заболевания. |
| Кашель | Длительное время отмечается умеренный непродуктивный кашель. Постепенно начинает выделяться небольшое количество слизистой мокроты. Мокрота имеет прозрачный или белесоватый цвет, без запаха. Иногда в мокроте появляются прожилки крови. Если мокрота становится гнойной, значит, присоединилась бактериальная инфекция. | Сухой кашель быстро переходит в мокрый. Изначально выделяется небольшое количество слизистой мокроты. Объем мокроты увеличивается, и она становится слизисто-гнойной. Цвет мокроты может быть разным – зеленоватым, желтоватым либо ржавым с примесью крови. |
| Признаки дыхательной недостаточности | В запущенных стадиях болезни появляется острая дыхательная недостаточность с выраженной одышкой и цианозом губ, носа и ногтей. | Основными симптомами дыхательной недостаточности являются:
|
| Болевой синдром | Отмечаются умеренные боли в грудной клетке. Боль усиливается при кашле и глубоком вдохе. | В груди появляются выраженные болевые ощущения при кашле и глубоком вдохе. |
| Аускультативные данные (прослушивание) | На протяжении всей болезни прослушивается жесткое дыхание с редкими единичными хрипами. | Выслушивается множество влажных хрипов различного размера и интенсивности. Воспаление листков плевры выслушивается в виде крепитаций. |
| Рентгенологические данные | Наблюдается картина интерстициальной (межклеточной) пневмонии. Основными характеристиками рентгеновского снимка вирусной пневмонии являются:
|
Не существует высокоспецифичных признаков бактериальной пневмонии. Основными характеристиками рентгеновского снимка являются:
|
| Общий анализ крови | Наблюдается снижение числа лейкоцитов (белых кровяных телец). Иногда появляется лимфоцитоз (увеличение числа лимфоцитов) и/или моноцитоз (увеличение числа моноцитов). | Выявляется выраженный лейкоцитоз и увеличение скорости оседания эритроцитов (СОЭ). |
| Реакция на антибиотикотерапию | Отрицательная реакция на антибиотики. Эффективным является противовирусная терапия в первые дни болезни. | Положительная реакция на антибиотики видна с первых дней начала лечения. |
Специальная восстановительная диета
Основной особенностью диет при воспалении легких является то, что она должна быть легко усваиваемой. Такой подход обусловлен высокими энергетическими затратами иммунной системы, направленными на элиминацию возбудителя. Вследствие этого на переваривание жиров может не хватить калорий, поэтому возникнут нарушения деятельности желудочно-кишечного тракта.
На начальных стадиях заболевания у больного пропадает аппетит, что обусловлено наличием в крови токсических продуктов, образующихся в результате распада тканей. Не следует заставлять себя принимать еду в такой ситуации. Употребляйте натуральные овощи и фрукты, которые обеспечат витаминами и микроэлементами.
Диета расширяется тогда, когда появляется аппетит. В этот период разрешены куриные бульоны и легкие супы.
На всех этапах лечения следует пить много жидкости, чтобы «развести» токсины в крови. Полезно потреблять чай с малиной, молоко с содой.
Таким образом, несмотря на то, что врачи лечат пневмонию в условиях стационара, грамотную терапию заболевания можно осуществить дома. Однако не следует думать, что достаточно отлежать в течение нескольких недель и все самой пройдет. Такое мнение чревато не только инвалидностью, но и гибелью. С воспалением легких не шутят, поэтому врачи и отправляют пациентов в пульмонологические стационары.
https://youtube.com/watch?v=YcjItFz8WjM
№3. Что делать, если у меня пневмония?
У пациентов с пневмонией с небольшим объёмом поражения лёгких наблюдаются симптомы:
- повышение температуры тела выше 38-38,5 С;
- приступообразный кашель;
- ощущение жжения в груди;
- одышка при нагрузке.
В этом случае следует оставаться дома, предупредить работодателя и вести дневник самонаблюдения, контроль за температурой, частотой пульса, дыхания. Связь с участковым врачом поддерживать дистанционно. Вести дневник самонаблюдения за температурой, частотой пульса, дыхания.
Рекомендации Минздрава по лечению пневмонии с небольшим объёмом поражения лёгких:
- полупостельный режим;
- обильное дробное питьё (30 мл на кг веса);
- в течение 10-20 дней при высоком риске возникновения тромбозов рекомендуют принимать перорально антикоагулянты;
- антибактериальная терапия назначается врачом;
- полезно лежать на животе не менее одного часа четыре раза в день (при хорошей переносимости).
Эффективная патогенетическая терапия
Патогенетическое лечение предназначено для ликвидации спровоцированных пневмонией изменений дыхательных путей.
Существует несколько типов заболевания, которые классифицируются по размерам пораженных очагов:
- Очаговая пневмония – процесс локализуется на одной либо нескольких альвеолах;
- Сегментарное воспаление легких – поражается целый сегмент;
- Долевая пневмония – воспаляется целая доля легкого больного;
- Крупозная пневмония. Наблюдается тотальное двустороннее поражение легочных полей.
Каждая форма характеризуется определенными изменениями легочной ткани, причем возможен переход от одной формы к другой.
При лечении пневмонии применяются следующие симптоматические препараты:
- Жаропонижающие – ибупрофен, парацетамол, аспирин;
- Муколитические (разжижающие мокроту) – бромгексин, амброксол, АЦЦ, корень солодки.
Другие средства назначают индивидуально в каждом случае после проведения обследования пациента.
Другие популярные народные средства от пневмонии
Пораженное место следует смазать медом и приложить к нему смоченную в водке салфетку. После этого обернуть полиэтиленовой пленкой и перевязать бинтом. Такие компрессы надо делать на протяжении 2 недель утром и вечером.
Вылечить воспаление легких можно с помощью дегтярной воды. В трехлитровую банку необходимо влить 500 мл медицинского дегтя и заполнить ее кипятком. Банку закрыть крышкой и оставить в теплом месте на протяжении 9 дней. Готовую жидкость принимать внутрь перед отходом ко сну по 1 ложечке. При обострении недуга такое средство можно принимать трижды в день. Ни в коем случае дегтярную воду нельзя запивать обыкновенной водой.
Мало кто знает, что бороться с пневмонией можно с помощью домашнего средства из меда и березовых почек. Для его приготовления 750 г натурального гречишного меда надо вскипятить и смешать с 100 г березовых почек. После этого образовавшуюся массу следует варить на медленном огне не более 7 минут. Далее смесь необходимо переложить на сито и убрать почки. 1 ложку готовой смеси смешать с 1 стаканом чистой воды и пить ежедневно перед сном. Такое лечение нужно проводить в течение всего года. Чаще всего данную массу используют для лечения вышеописанного недуга у детей.
Для отделения мокроты при пневмонии можно приготовить лекарство, состоящее из 3 ложек листьев подорожника и такого же количества сахарного порошка. Полученную массу следует употреблять за 20 минут до приема пищи четырежды в сутки по 1 ложке.
Во время приступа пневмонии нередко повышается температура и появляется неприятный кашель. Избавиться от этих симптомов поможет следующий домашний рецепт – 10 яиц со скорлупой следует поместить в трехлитровую банку и залить соком 10 лимонов. Банку покрыть марлей, обернуть темной плотной бумагой и поставить в теплое место. После того как яичная скорлупа полностью разрушится, в банку необходимо добавить 500 мл разогретого меда. Далее образовавшуюся массу нужно перелить в темную бутылку и поместить в прохладное место. Готовое лекарство принимать трижды в сутки по небольшой ложечке после еды. Положительные результаты не заставят себя долго ждать.
Для повышения иммунитета при вышеописанном недуге можно приготовить смесь, состоящую из 1 ложки измельченных листьев прополиса и такого же количества сливочного масла. Оба ингредиента надо хорошо перемешать и употреблять внутрь трижды в сутки по 1 ложке. Как показывает практика, уже через 2-3 недели такого лечения появляются положительные результаты.
Несмотря на то, что многие народные средства отличаются высокой эффективностью в борьбе с пневмонией, перед их использованием надо несколько раз подумать, а еще лучше проконсультироваться со специалистом. Все дело в том, что некоторые домашние рецепты могут стать причиной развития аллергии, с которой в дальнейшем очень сложно бороться.
Народные способы лечения пневмонии
Безусловно, домашние методы лечения являются лишь дополнением к основной терапии, или используются в тех случаях, когда по каким-либо причинам нет доступа к аптечным препаратам. Несмотря на свою безопасность и доступность любые комбинации народных и химических средств должны согласовываться с врачом.
Отвар от бронхита и пневмонии
Состав:
- мать-и-мачеха;
- сушеные ягоды малины;
- душица.
Все составляющие берутся в равных пропорциях. На 3 столовые ложки смеси нужно взять 300 мл кипятка, настаивать 40 минут. Процедить, разделить настой на шесть приемов и выпить в течение суток.
Инжир с молоком
Состав:
- инжир (желтые или зеленые плоды) – 4 штуки;
- молоко – большая кружка (250–300 мл).
Плоды инжира залить молоком и варить на мелком огне 10 минут. Если нет свежих плодов, используйте сушеный инжир любого сорта. После окончания варки смесь должна остыть, примерно до 35–40 градусов. Полученный отвар процеживать не нужно. Делим его на две части и выпиваем между едой.
Овес + изюм + мед
Состав:
- изюм и овес – по 20 грамм каждого;
- вода – 1000 мл;
- мед – 10 мл.
Изюм и овес заливаем литром кипятка. Когда в кастрюльке воды станет вдвое меньше, выключаем огонь. Даем отвару остыть, затем процеживаем. В полученный отвар добавляем столовую ложку меда (10 мл). Принимаем по 10–20 мл до пяти раз в день, итак в течение 20 дней.
Настойка прополиса
Прополис – эффективное бактерицидное и противовоспалительное средство. Он усиливает действие антибактериальных средств и противотуберкулезных препаратов. Принимать настойку прополиса можно в тех случаях, когда у больного нет аллергии на продукты пчеловодства.
- При пневмонии используют 20% настойку прополиса (приобрести у пасечников или в аптеке). Принимать трижды в день по 25 капель настойки. Перед употреблением капли развести в 10–20 мл кипяченой воды или молока. Пить только перед приемом пищи за 30 минут.
- Курс лечения прополиса длительный, около 45 дней. Даже, если пневмонии отступила быстро, все равно курс лечения продолжайте. Это даст возможность иммунной системе восстановиться и снизить риск появления рецидивов заболевания.
Доза прополиса в педиатрии рассчитывается так: 1 год – 1 капля прополиса на 100 мл жидкости (вода или молоко).
Настойку прополиса рекомендуют использовать в качестве растирающего средства перед сном. Спину и грудь в области бронхов растирают в течение одной минуты, надевают натуральную рубаху, а затем – немедленно в постель и под одеяло.
Лесные орехи с красным вином
Очищенные орехи (20–30 грамм) залить 200 мл сухого красного вина (лучше взять домашнее). Смесь потомить на мелком огне не более 20 минут. Принимать перед приемом пищи за 20 минут.
Многообразие медикаментозных средств иногда заводит в тупик даже врачей. Нужно отметить, что в пульмонологических стационарах есть огромных опыт лечения различных видов пневмоний. Применяются современные лекарства от пневмонии и разработанные методики.
Больной находится круглосуточно под вниманием докторов. Лечение проходит под контролем диагностических методов
Не стоит лечить пневмонию самостоятельно, есть высокий риск не долечить болезнь, и стать заложником хронических форм данной патологии. Помните, быстро избавиться от пневмонии, буквально в течение 5–7 дней, можно при грамотном и профессиональном подходе. Если вам предлагают лечь в больницу и пролечиться, не отказывайтесь, неделя на больничной койке, и вы здоровы!
В чем особенности течения крупозной пневмонии?
Основные особенности течения крупозной пневмонии
| Основные характеристики | Крупозная пневмония |
| Дебют заболевания | Начало заболевания начинается с озноба и резкого подъема температуры до 39 градусов. У крупозной пневмонии самый резкий дебют заболевания. Постепенное развитие исключается. |
| Основные симптомы |
|
| Изменения со стороны внутренних органов |
|
| Стадийность заболевания | Патологический процесс крупозной пневмонии проходит в несколько стадий:
|
| Изменения в крови, моче, в сердечной деятельности |
Все эти изменения обусловлены высокой токсичностью пневмококка и его разрушающим действием на ткани организма. |
Лечение антибиотиками
Назначает медикаментозную терапию специалист. Только он подскажет, как правильно проводить прием антибиотиков. Выбранные самостоятельно препараты могут не только не оказать необходимого воздействия на возбудителя заболевания, но и нанести вред организму. Подбор и определение вида антибиотиков происходит с учетом индивидуального состояния пациента:
- возраст;
- степень тяжести патологии;
- сопутствующие состояния;
- исключение побочных действий препарата.
Перед началом лечения антибиотиками стоит учитывать возраст
Лечение пневмонии дома предлагает использовать препараты следующих групп:
- пенициллинов;
- макролидов;
- цефалоспоринов;
- фторхинолонов.
Лечение воспаления легких антибиотиками первоначально начинается с внутривенных инъекций. Далее терапия проводится перорально.
Кроме антибактериального лечения, назначают лекарственные средства, выводящие мокроту из дыхательных путей при кашле (муколитики). Прием антибиотиков продолжается не менее 10 дней.