Воспаление поджелудочной железы: симптомы и лечение. диета при воспалении поджелудочной железы
Содержание:
- Профилактика панкреатита
- Диета при болезни поджелудочной железы
- Рекомендации по лечению панкреатита в домашних условиях
- Опухоли поджелудочной железы
- Функции поджелудочной железы
- Симптомы панкреатита
- Методы снятия воспаления и лечение панкреатита
- Признаки
- Первые действия родителей и врачей
- Симптомы панкреатита
- Методы и правила лечения болезни, недуга
Профилактика панкреатита
Профилактика панкреатита включает в себя соблюдение следующих рекомендаций:
- Откажитесь от алкогольных напитков и курения, полностью!
- При симптомах острого панкреатита, обратитесь к врачу, не оставляйте это дело на потом, чтобы болезнь, если она есть, не перешла в хроническую форму;
- Не оставляйте на самотек различные заболевания, особенно органов пищеварения, чтобы они не перешли в хроническую форму и не стали постоянным спутником Вашей жизни;
- Занимаетесь спортом? Отлично, однако, не переусердствуйте, т.к. чрезмерные физические нагрузки способствуют обострению панкреатита;
- Если в желчно-выводящих путях обнаружен песок, выводите его из организма, чтобы дело не дошло до образования в организме камней;
- Питайтесь правильно, дробно, небольшими порциями, избегая совмещения в одном приеме пищи белков и углеводов;
- Избегайте переедания;
- Старайтесь в питании делать акцент на продукты, обогащенные витаминами и микроэлементами, а от малополезных и вредных продуктов питания лучше отказаться, или хотя бы ограничить их количество;
- Ограничьте себя в употреблении жирной, жаренной, острой, соленой, копченной и пряной пищи, а еще лучше, откажитесь от нее. Готовить блюда лучше на пару, варить или запекать.
- Ограничьте себя в потреблении кофе – не более 1 чашки кофе в сутки, и только натуральный, нерастворимый.
Соблюдая вышеперечисленные рекомендации диетологов, ваша поджелудочная железа и другие органы пищеварения, а впрочем, и весь организм, обязательно скажут Вам – спасибо!
Будьте здоровыми!
Диета при болезни поджелудочной железы
Оценка питания и изменение рациона производятся на индивидуальной основе, поскольку состояние каждого пациента уникально и требует отдельного плана лечения. Поэтому ваш врач лучше всего расскажет вам, как правильно питаться.
Ниже приведём некоторые общие рекомендации по диете при заболевании поджелудочной железы.
Обратите внимание на то, что питаться нужно маленькими порциями несколько раз в день, вместо трёх больших приемов пищи
1. Диета с низким содержанием жиров
Количество жира, которое вы должны есть, варьируется в зависимости от вашего веса и роста, но для среднего человека считается, что вы не должны потреблять более 50 граммов жира в день. Потребление жиров может быть в пределах 30-50 граммов, в зависимости от переносимости.
Ежедневное потребление жиров не должно концентрироваться в одном приеме пищи, а распределяться в течение дня, возможно, в 4-6 небольших перекусов.
Употребление в пищу бескостных куриных грудок и большинства видов рыбы помогает сохранить ваше питание с низким содержанием жира. Также помогает приготовление пищи на курином бульоне вместо масел.
2. Нет – алкоголю и борьба с обезвоживанием организма
Если у вас есть заболевание поджелудочной железы, важно никогда не употреблять алкоголь. Исследования показали, что обезвоживание вызывает воспаление поджелудочной железы
Пейте много жидкости, для этого всегда имейте при себе бутылку с водой
Исследования показали, что обезвоживание вызывает воспаление поджелудочной железы. Пейте много жидкости, для этого всегда имейте при себе бутылку с водой.
3. Делайте перерывы в еде
Иногда лучше всего дать отдых поджелудочной железе и ограничить потребление пищи в течение 14-18 часов в сутки. Если вы испытываете приступ боли, ваш врач может рекомендовать вам поголодать в течение одного-двух дней.
Диета в такие дни включает в себя прозрачные жидкости, такие, как: яблочный, клюквенный и белый виноградный сок, желатин и бульон. Однако она не является полноценной с точки зрения питания, и должна быть расширена, как только дополнительная пища будет переносима, в соответствии с советами вашего врача.
Важно знать, что некоторые продукты могут усилить боль в животе, вызванную панкреатитом. Поэтому выбирайте продукты, которые не вызовут дискомфорт во время выздоровления от панкреатита
Лучшие из них являются:
- бобы и чечевица с высоким содержанием клетчатки;
- овощи;
- фрукты;
- цельное зерно;
- другие растительные продукты, которые не жарятся.
4. Витаминные добавки
Врач рекомендует витамины, которые назначаются для конкретного человека.
Могут быть рекомендованы следующие витаминные добавки:
- поливитамины;
- кальций;
- железо;
- фолиевая кислота;
- витамины А; Д, Е, К, В12 и др.
Без назначения лечащего врача не следует принимать витамины и пищевые добавки, поскольку передозировка некоторых из них грозит серьезными нарушениями здоровья.
Это происходит потому, что человеческий организм усваивает или расщепляет синтетические витамины и микроэлементы иначе, чем их природные аналоги из пищевых источников.
Натуральные витамины и микроэлементы из продуктов питания расщепляются в кишечнике, и организм усваивает только нужное их количество. А синтетическая форма этих элементов метаболизируется в печени. Поэтому можно легко превысить их дневную норму и навредить организму.
Следование выше приведенным рекомендациям позволит вам улучшить самочувствие во время приступов при воспалении поджелудочной железы и быстрее выздороветь.
Теперь вы знаете всё необходимое о поджелудочной железе – где находится и как болит: лечение и диета.
Будьте здоровы! Берегите себя и своих близких!
Рекомендации по лечению панкреатита в домашних условиях
Хронический панкреатит отличается менее выраженной симптоматикой, чем острая форма заболевания. Длительные ремиссии могут стать причиной прекращения пациентами курса терапии. Последствием нарушения графика приема медикаментов и режима питания будет обострение воспалительного процесса. Если панкреатит выявлен, то домашнее лечение и профилактику недуга необходимо проводить регулярно.
Рекомендации по домашнему лечению:
- принимать витаминные комплексы и препараты для защиты поджелудочной железы следует независимо от (обострение легче предотвратить, чем бороться с его проявлениями);
- нельзя самостоятельно подбирать препараты для симптоматического лечения (прием некоторых медикаментов может спровоцировать внезапный приступ недуга);
- поводом для обращения к врачу должны стать даже минимальные, но регулярные отклонения в работе пищеварительного тракта;
- эксперименты с питанием при панкреатите недопустимы (острая, соленая или жирная пища может стать причиной не только приступа, но и осложнений в виде желудочно-кишечных кровотечений).
Опухоли поджелудочной железы
Опухоль поджелудочной железы может быть двух видов: рак поджелудочной железы, который в наше время встречается относительно часто, и гормонально-активные опухоли, развивающиеся из специальных клеток. Эти опухоли в больших количествах выделяют гормоны поджелудочной железы.
Рак поджелудочной железы может проявиться разнообразными симптомами. Признаки болезни могут быть разными, в зависимости от того, где именно – в каком месте железы — опухоль развивается. Так, если возникает рак головки органа, то у человека развивается желтуха из-за того, что общий желчный проток сдавлен. Если рак проявляется в теле или хвосте железы, то у больного стремительно прогрессирует сахарный диабет.
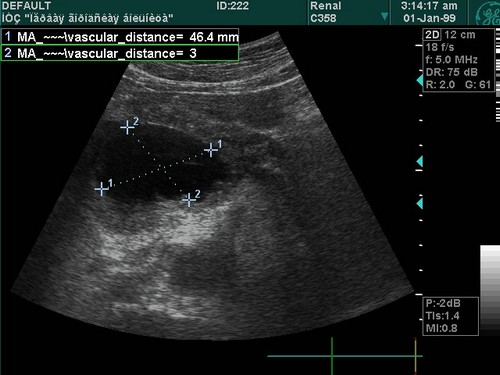
Чаще всего при раке поджелудочной железы наблюдаются такие же симптомы, как при прогрессирующем развитии хронического панкреатита. К тому же данное злокачественное заболевание часто возникает как следствие длительного воспаления поджелудочной железы. При этом человек чувствует очень сильные боли, значительно теряет в весе, у него снижается аппетит. На сегодняшний день благодаря исследованию с помощью ультразвука опухоль поджелудочной железы определяют на самых ранних стадиях.
Гормонально-активные опухоли бывают как доброкачественного, так и злокачественного характера. Начальными симптомами при таких заболеваниях являются признаки нарушения обменных процессов, при которых в крови появляется слишком большое количество определенного гормона. Именно увеличение содержания гормона в крови и является одним из методов диагностики опухолей такого рода. Также подобную опухоль можно распознать в процессе компьютерной томографии и УЗ-исследования. В данном случае возможно лечение путем хирургической операции, а также применение химиотерапии.
Функции поджелудочной железы
Экзокринная функция. Ежесуточно поджелудочная железа вырабатывает 500-1000 мл панкреатического сока, состоящего из ферментов, солей и воды. Ферменты, продуцируемые поджелудочной железой, называются «проферментами» и вырабатываются ею в неактивной форме. При попадании комка пищи в двенадцатиперстную кишку выделяются гормоны, с помощью которых запускается цепочка химических реакций, активизирующих ферменты панкреатического сока. Самый сильный стимулятор секреции поджелудочной железы – соляная кислота желудочного сока, которая при попадании в тонкую кишку активизирует выделение слизистой оболочкой кишки секретина и панкреозимина, воздействующих, в свою очередь, на выработку ферментов поджелудочной железы.
К этим ферментам относятся:
- Амилаза, расщепляющая углеводы;
- Трипсин и химотрипсин, участвующие в процессе переваривания белка, который начинается ещё в желудке;
- Липаза, отвечающая за расщепление жиров, которые уже подверглись воздействию желчи, поступившей из желчного пузыря.
Дополнительно панкреатический сок содержит микроэлементы в виде кислых солей, обеспечивающие его щелочную реакцию. Это необходимо для нейтрализации кислого составляющего пищи, поступившей из желудка, и создания подходящих условий для усваивания углеводов.
Секреция панкреатического сока регулируется нервными механизмами и связана с приемом пищи, т. е. разнообразная по составу пища стимулирует выработку разного по объему и содержанию ферментов сока. Он накапливается в междольковых протоках, которые вливаются в главный выводной проток, вливающийся в двенадцатиперстную кишку.
Эндокринная функция. Внутренняя секреторная функция железы состоит в выделении ею в кровь гормонов инсулина и глюкагона. Они вырабатываются группами клеток, вкрапленных между дольками и не обладающих выводными протоками – так называемыми островками Лангерганса, расположенными в значительном количестве в хвосте железы. Островки Лангерганса состоят в основном из альфа-клеток и бета-клеток. Их число у здоровых людей достигает 1-2 миллионов.
- Инсулин вырабатывается бета-клетками и отвечает за регуляцию углеводного и липидного (жирового) обмена. Под его влиянием глюкоза поступает из крови в ткани и клетки организма, тем самым уровень сахара в крови понижается. Бета-клетки составляют 60-80% островков Лангерганса.
- Глюкагон вырабатывается альфа-клетками и является антагонистом инсулина, т. е. повышает уровень глюкозы в крови. Также альфа-клетки принимают участие в выработке вещества липокаина, препятствующего жировому перерождению печени. Их доля в островках Лангерганса – около 20%.
Островки Лангерганса содержат в малом количестве и другие клетки, например, дельта-клетки (1%), секретирующие гормон грелин, отвечающий за аппетит и стимулирующий к потреблению пищи. ПП-клетки (5%) вырабатывают панкреатический полипептид, образованный 36 аминокислотами и подавляющий секрецию поджелудочной железы.
Разрушение бета-клеток приводит к угнетению выработки инсулина, что может спровоцировать развитие сахарного диабета. Симптомами этого являются постоянная жажда, кожный зуд, повышенное отделение мочи.
Поджелудочная железа находится в тесной взаимосвязи с другими органами пищеварительного тракта. Любое её повреждение или сбои в деятельности негативно сказываются на всем пищеварительном процессе.
Симптомы панкреатита
Среди основных симптомов острого панкреатита можно выделить:
- Икота;
- Тошнота, иногда с рвотой (рвота обычно начинается с частиц пищи, далее содержит желчь);
- Вздутие живота (метеоризм), отрыжка;
- Изжога;
- Повышенная и высокая температура тела;
- Повышенная потливость с липким потом;
- Пониженное или повышенное артериальное давление, тахикардия или учащенное сердцебиение;
- Сухость в ротовой полости, а на языке появляется налет желтоватого оттенка;
- Диарея или запор. Стул при остром панкреатите чаще всего пенистый, частый со зловонным запахом, с частицами не переваренной пищи. Рвота может быть и съеденной пищей (когда рвет желудочным содержимым в начале приступа), затем появляется желчь из 12 перстной кишки. Однако, бывают и наоборот запоры, вздутие, затвердение мышц живота, что может быть самым первым сигналом начинающегося острого приступа панкреатита;
- Затвердение мышц живота, а также их пребывание в постоянном напряжении;
- Одышка (диспноэ). Одышка обусловлена также потерей электролитов при рвоте. Больного беспокоит постоянная одышка, липкий пот, появляется обильный желтый налет на языке;
- Возможна стремительная потеря веса.
- Желтушность склер, кожи. При склерозирующей форме панкреатита может возникнуть механическая желтуха, которая появляется вследствие сдавливания части общего желчного протока уплотненной тканью железы.
- Цвет лица. При панкреатите у больного заостряются черты лица, сначала становится бледными кожные покровы, постепенно цвет лица приобретает серо-землистый оттенок.
Методы снятия воспаления и лечение панкреатита
При любой боли в области ЖКТ лучше сразу обратиться к врачу. Лечение панкреатита, как правило, происходит в условиях стационара. Врачи в острый период обезболивают поджелудочную железу, подавляя ее секреторные функции. Также они снимают лекарственными препаратами спазм выводящих потоков и назначают прием антибиотиков широкого спектра действия, чтобы предотвратить воспалительные изменения или вторичные осложнения. Если осложнения в поджелудочной железе серьезные, применяют хирургическое вмешательство.
Обострение хронического заболевания лечится в амбулаторных условиях. Пациенту назначается термически щадящая диета с блюдами, приготовленными на пару. Правильное питание сочетается с приемом лекарственных препаратов, блокирующих активные ферменты железы. При сильном обострении воспаления «поджелудки» также назначаются обезболивающие, спазмолитические, ферментные лекарства и витамины.
Как лечить травами и народными средствами
Древний и эффективный метод лечения – травяная терапия. Помимо правильной диеты при панкреатите и отказа от жареных, жирных и острых блюд, чтобы снять в поджелудочной железе острое воспаление, нужно пить желчегонные травы. Для этого следует взять по 10 г сухих трав:
- чистотела;
- кукурузных рылец;
- плодов аниса;
- корня одуванчика;
- трехцветной фиалки;
- птичьего горца.
Все размельчить, перемешать, залить ½ л кипятка и проварить 3 минуты. После охлаждения отвар следует пить при обострении заболевания по три раза каждый день до еды две недели подряд. Затем нужно приготовить напиток из следующих трав:
- укроп, мята перечная по 30 г;
- цветы бессмертника, плоды боярышника по 20 г;
- цветы ромашки 10 г.
Залить измельченные травы ½ л кипятка и оставить на 20 минут, после процедить и принимать ежедневно три раза после еды в течение месяца. Также полезно пить сок квашеной капусты без морковки и специй. Сок быстро снимет острую боль, ведь в нем присутствует молочная кислота, которая особо полезна при обострении панкреатита.

Лекарственные препараты
Медикаменты в первую очередь устраняют первичную причину воспалительного процесса в поджелудочной железе, а также:
- восстанавливают пищеварительную функцию;
- купируют болевой синдром;
- компенсируют эндокринную недостаточность.
Для достижения этих результатов врачи назначают такие лекарственные препараты, как анальгетики, спазмолитики, направленные на снятие болевого синдрома в железе, ферменты, предназначенные для восстановления нормальной работы поджелудочной, а также антациды – препараты, которые подавляют выделение желудком соляной кислоты. При остром воспалении железы применяют в средних дозах но-шпу, папаверин или атропин.
Какие анализы необходимы
При подозрении на воспаление поджелудочной железы пациент направляется на комплексное обследование. Ему назначают:
- узи брюшной полости;
- обзорный снимок рентген исследования;
- компьютерную, магнитно-резонансную томографию;
- лапаротомию.
Если врач поставил диагноз панкреатит, то нужно постоянно контролировать состояние поджелудочной железы, поэтому регулярно понадобится проходить следующие лабораторные исследования (анализы):
- общий клинический крови;
- биохимический крови;
- мочи, кала;
- слюны.
Признаки
Говоря о том, какие симптомы возникают у больных при развитии панкреатита, следует сказать, что клинические проявления во многом зависят от формы развития заболевания. Так, например, при хроническом течении воспаления в стадии ремиссии симптоматика носит смазанный характер и лишь периодически напоминает о себе больному. А вот при обострении хронического и развитии острого панкреатита симптомы имеют выраженный характер и часто становятся причиной возникновения необходимости госпитализировать больного.
Симптомы хронического
Как уже было сказано, симптомы воспаления поджелудочной железы в хронической форме имеют смазанные клинические проявления. Все, что может наблюдать больной в стадии ремиссии, это:
- отвращение к жирной пище;
- снижение аппетита;
- уменьшение массы тела;
- периодические приступы тошноты;
- нарушение стула (может появляться как запор, так и диарея, причем в большинстве случаев у пациентов при опорожнении кишечника отмечается жирный стул).
Все эти признаки воспаления поджелудочной железы периодически то усиливаются, то стихают. В момент, когда они становятся выраженными, у пациента может отмечаться дискомфорт в области правого подреберья и желудка. При этом острых проявлений болевого синдрома нет.
В зависимости от течения хронического панкреатита, его подразделяют на несколько форм – бессимптомный и рецидивирующий. В последнем случае вышеописанные симптомы возникают гораздо чаще и могут носить более выраженные проявления.
Возникающая при хроническом панкреатите боль свидетельствует об обострении болезни
Но есть еще несколько форм хронического панкреатита, которые даже в стадии ремиссии проявляются болезненными ощущениями – псевдоопухолевый и болевой. В данном случае больных периодически мучают боли в области правого подреберья и желудка, которые могут распространяться на область поясницы и грудины. Отличительной чертой этих форм панкреатита является отсутствие тошноты, рвоты и высокой температуры, как это обычно бывает при остром течении болезни.
Об особенностях воспаления поджелудочной железы у детей можно узнать из этой статьи.
Симптомы острого панкреатита и обострения хронического
Симптомы острого воспаления поджелудочной железы и обострения хронического панкреатита имеют выраженный характер. У человека появляются сильные опоясывающие болезненные ощущения в области правого подреберья, которые в прямом смысле слова «скручивают» его. Причем незначительное облегчение появляется только в определенном положении тела – сидя с наклоненным немного вперед туловищем.
Основными симптомами острого воспаления поджелудочной железы являются:
- болевой приступ;
- тошнота, часто приводящая к открытию рвоты, после которой не наступает облегчения;
- повышенный тонус передней брюшной стенки;
- побледнение кожных покровов;
- повышенное потоотделение;
- сильная слабость;
- высокая температура.
Когда воспаляется поджелудочная железа, в первую очередь появляется ощущение тяжести в эпигастральной области, которое возникают спустя несколько часов после последнего приема пищи. При этом присоединяются такие симптомы, как отвращение к еде, головные боли и головокружения, которые свидетельствуют о начале патологического процесса в поджелудочной железе.
Далее возникает болевой синдром, локализация которого напрямую зависит от того, какой участок поджелудочной был подвергнут воспалению. Если оно охватывает хвостовую часть органа, то боль отмечается в области левого подреберья и отдает в грудину и поясницу.
При обострении хронического панкреатита и развитии острого боль, возникающая в области подреберья, всегда носит опоясывающий характер
При воспалении головки поджелудочной железы боли, как правило, отмечаются в области правого подреберья, а когда патологические процессы охватывают тело органа, они возникают в области эпигастрия.
Если человек своевременно не принял никаких мер при возникновении болевого приступа, то далее к общим проявлениям болезни присоединяется сильная рвота и диарея, которые могут стать причиной наступления обезвоживания.
Важно! Острый панкреатит и обострение хронического воспаления поджелудочной железы у взрослых и детей могут привести к летальному исходу. Поэтому при возникновении характерной для этих состояний клиники необходимо немедленно вызывать бригаду скорой помощи.
Первые действия родителей и врачей
Если у ребёнка появились признаки реактивного панкреатита, то нужно сразу же вызвать врача. До его приезда малышу следует обеспечить полный покой. Прибывший специалист осмотрит больного, выслушает его жалобы или попросит родителей рассказать о состоянии юного пациента. Также проводятся следующие исследования:
- общий анализ крови для подтверждения наличия воспалительного процесса;
- биохимический анализ крови для определения уровня ферментов поджелудочной железы;
- УЗИ (ультразвуковое исследование) или КТ (компьютерная томография) органов, расположенных в брюшной полости для обнаружения уплотнённых участков поджелудочной железы, замещённых соединительной тканью;
- лапароскопия для уточнения формы и вида заболевания.
Ребёнка в тяжёлом состоянии с диагнозом «панкреатит» обязательно госпитализируют. Лечение осуществляется консервативно. Хирургическое вмешательство не требуется. К основным принципам лечения реактивного панкреатита можно отнести устранение причин возникновения заболевания и применение медикаментов, позволяющих избавиться от имеющихся симптомов: болей, рвоты и др.
Юному пациенту врач назначит лекарственные средства:
- Пирензепин или другие медикаменты с аналогичным действием (препараты, которые уменьшают объём вырабатываемого желудочного сока и тормозят работу поджелудочной железы);
- Фестал, Панкреатин — средства, снижающие болевые ощущения и улучшающие пищеварение;
- Но-шпа, Платифиллин (спазмолитические препараты, устраняющие боль и улучшающие отток сока поджелудочной железы);
- раствор глюкозы (для пополнения организма легкоусвояемым питательным материалом).
Нередко специалист назначает и другие медикаменты. Выбор препаратов для лечения реактивного панкреатита у детей зависит от конкретной ситуации.
Диета при воспалении поджелудочной железы
При возникновении у ребёнка заболевания родителям стоит обратить внимание на его питание. Малышу придётся соблюдать диету
Вот главные правила питания при реактивном панкреатите:
- Обеспечение поджелудочной железе функционального покоя. Из рациона ребёнка в первую очередь нужно исключить раздражители. Пищу, сваренную или приготовленную на пару, нужно подавать в измельчённом и теплом виде. Даже во время ремиссий маленьким детям (до 3 лет) нужно перетирать пищу, ведь в этом возрасте они плохо её пережёвывают.
- Сохранение энергетической и пищевой ценности рациона. При диагностировании у ребёнка реактивного панкреатита родителям не стоит давать своему чаду только те продукты, в которых содержится много белков. В рационе должна присутствовать и другая еда, содержащая необходимое количество углеводов и жиров. Нужно лишь в качестве источников этих компонентов использовать наиболее подходящие продукты.
- Дробное питание. При реактивном панкреатите нужно принимать пищу не по обычной схеме (завтрак, обед и ужин), а небольшими порциями не менее 5–6 раз в день. Промежуток между приёмами пищи не должен превышать 4 часов.
Особенности питания при реактивном панкреатите
| День лечения | Разрешённые продукты | Запрещённые продукты |
| 1-й день | тёплое питье (минеральная вода без газа) |
|
| 2-й день | ||
| 3-й день | чай без сахара с сухариками из несдобного теста без приправ, овсяная и гречневая протёртые каши | |
| 4-й день | кисломолочные продукты (йогурт, ряженка, кефир, творог, простокваша), кисель и вчерашний белый хлеб | |
| 5-й день | овощные пюре или супы | |
| 6-й день | ||
| 7-й день | ||
| Следующая неделя | разрешено дополнить диету рыбой, отварным мясом нежирных сортов (телятина, курица), паровыми котлетами, а немного позже можно ввести в рацион свежие фрукты, овощи и ягоды |
Обострений реактивного панкреатита у детей можно избежать при условии, что даже во время ремиссий запрещённые продукты не будут включаться в рацион. Любые эксперименты с едой могут привести к новому приступу и необходимости соблюдать строгую диету.
Симптомы панкреатита
Как проявляется панкреатит? Основными симптомами панкреатита являются – сильные боли и признаки интоксикации организма. Однако, следует различать симптомы острого панкреатита и хронической формы данного заболевания, основное отличие которых заключается в болях и течении. Рассмотрим их более подробно.
Симптомы острого и хронического панкреатита
Боль при остром панкреатите. Тупая или режущая, интенсивная, на постоянной основе, боль. Локализация болевых ощущений – в левом или правом подреберье (в зависимости от участка воспаления органа), под ложечкой, или же опоясывающего характера (при полном воспалении железы). Боль также может отдавать в лопатку, грудь, спину. Обострение боли при панкреатите происходит при употреблении алкоголя, острой, жирной, жаренной и другой пищи, увеличивающей секрецию сока поджелудочной железы. При неоказании первой медицинской помощи, у больного может произойти развитие болевого шока, он может потерять сознание. При болевом шоке возможна даже смерть пациента.
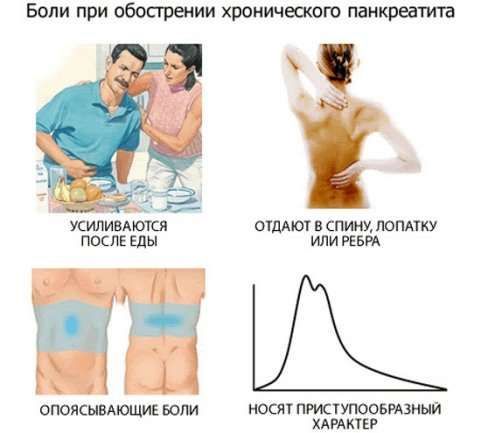
Боль при хроническом панкреатите. Приступообразная боль при хроническом панкреатите может сопровождать человека на протяжении нескольких лет, и даже десятилетий, особенно усиливаясь, минут через 15-20 после приема пищи – острого, жаренного, жирного, копчености, алкоголь, и даже кофе с шоколадом. При одновременном употреблении подобных блюд, боль неимоверно усиливается. Длительность боли может быть от 1 часа до нескольких суток. Локализация, как и при острой форме болезни. Интенсивность боли снижается при наклонах и приседаниях.
Изменение окраса кожного покрова и других частей тела. Кожа лица при панкреатите бледнеет, а со временем приобретает серо-землянистый оттенок. В области поясницы и пупка, кожа часто приобретает синюшный оттенок, как будто мраморный. В паховой области кожа окрашивается в сине-зеленый оттенок. Изменение оттенков кожи объясняется нарушениями в кровотоке при воспалении поджелудочной железы, при котором кровь способна проникнуть под кожу.
Пожелтение кожи и склер. Данные изменения могут свидетельствовать о наличии склерозирующей формы панкреатита, которая обычно развивается при сдавливании увеличенной железой части общего желчного протока. Иногда желтизна кожи, например при хронической форме болезни проходит, однако белки глаз остаются желтоватого оттенка.
Среди основных симптомов острого панкреатита также можно выделить:
- Икота;
- Тошнота, иногда с рвотой (рвота обычно начинается с частиц пищи, далее содержит желчь);
- Вздутие живота (метеоризм), отрыжка;
- Изжога;
- Повышенная и высокая температура тела;
- Повышенная потливость с липким потом;
- Пониженное или повышенное артериальное давление, тахикардия;
- Сухость в ротовой полости, а на языке появляется налет желтоватого оттенка;
- Диарея или запор, часто с частицами не переваренной пищи;
- Затвердение мышц живота, а также их пребывание в постоянном напряжении;
- Одышка (диспноэ);
- Возможна стремительная потеря веса.
В случае вышеперечисленных симптомов и резкой невыносимой боли срочно вызывайте «скорую помощь», т.к. каждая минута может усложнить состояние больного!
Что еще происходит при хроническом панкреатите?
При хроническом панкреатите, в отличие от острой формы, начинают происходить деструктивные изменения в тканях поджелудочной железы. К сожалению, даже при купировании воспалительного процесса, данные изменения ПЖЖ требуют от пациента и далее соблюдать диету, а также различные профилактические меры, для недопущения возвращения острой фазы течения панкреатита.
Также, при структурных изменениях поджелудочной железы, нарушаются некоторые функции данного органа, например – нарушается выработка гормона инсулина, который отвечает за переработку углеводов. При его недостаточности, в крови повышается уровень глюкозы, что со временем может привести к развитию сахарного диабета.
Очень важно, чтобы больной, при острых приступах панкреатита, обратился к лечащему врачу, чтобы не допустить перехода острой формы данной болезни в хроническую. Важно! Часто, хронический панкреатит протекает бессимптомно, или с минимальными признаками
Важно! Часто, хронический панкреатит протекает бессимптомно, или с минимальными признаками
- Абсцесс железы;
- Хронический болевой синдром, периодически усиливающийся настолько, что человек может потерять сознание;
- Панкреонекроз (омертвление тканей поджелудочной железы);
- Образование ложной и настоящей кисты;
- Панкреатогенный асцит;
- Легочные осложнения в виде дыхательной недостаточности;
- Почечная недостаточность;
- Сахарный диабет;
- Стремительная потеря веса;
- Рак поджелудочной железы;
- Гипоксия;
- Перитонит;
- Летальный исход.
Методы и правила лечения болезни, недуга
Любая терапия начинается с выяснения причин заболевания. Иногда достаточно устранить провоцирующий фактор и панкреатит отступит. Отдельно следует затронуть врожденные аномалии — здесь необходим врачебный контроль за ребенком на протяжении многих лет.
Одной из главных причин прогрессирования воспалительных процессов в поджелудочной у подростков является нарушение питания — панкреатит школьника. Главным в лечении такой патологии будет строгая диета.
Питание при панкреатите у детей
Диета — обязательная составляющая терапии. Надо знать, чем необходимо кормить, и какие продукты покупать. Она поможет устранить проблемы во всех органах брюшной полости и поджелудочной железы в том числе.
Основные правила питания:
- дробный прием пище – 5-7 раз в день малыми порциями;
- отказ от вредной пищи: фастфуд, шипучие напитки, жирное, жареное, соленое, острое, консерванты;
- сбалансированное питание, в которое входят различные крупы, макаронные изделия, кисломолочная продукция, постное мясо и рыба, овощи и фрукты;
- преобладание вареной и приготовленной на пару пищи;
- употребление не горячей, а только теплой пищи;
- свежие продукты для приготовления пищи.
Медикаментозное лечение
Диета поможет снизить нагрузку на органы пищеварения. Помимо этого, врач назначает ферментные препараты, которые улучшают процесс переваривания:
- «Креон».
- «Фестал».
- «Мезим форте».
Данные средства принимаются во время еды. Детям также могут быть назначены препараты, содержащие бифидобактерии, например, «Бифацил».
Для облегчения состояния больного назначают:
- Пирензепин, Фамотидин.
- Панкреатин.
- Но-шпа, Мебеверин, детский Парацетамол.
В более тяжелых случаях назначают антибиотики; антигистаминные средства; препараты, способствующие улучшению микроциркуляции крови; ингибиторы протеаз.
Важно!
Лечение сводится к соблюдению несложных мероприятий, главное, чтобы ребенок понял важность этих действий — это принесет ему пользу не только сейчас, но и позволит жить полноценно в будущем
Что делать с совсем маленькими детьми
Если заболевание диагностировано у совсем маленького пациента, правила питания будут следующими:
- преобладание белковой пищи;
- приготовление любых каш на воде;
- овощи и фрукты следует подвергать термической обработке.
Иногда необходимо операционное вмешательство, например, в случае, когда имеют место врожденные аномалии в поджелудочной железе. Решение об операции принимается после всестороннего обследования и только при отсутствии результатов от консервативной терапии.
Лечение панкреатита у детей часто производится в условиях стационара. Только здесь врачи смогут не только лечить малыша, но и контролировать его питание, наблюдая динамику терапии.
Народные способы лечения
Одним из эффективных методов лечения панкреатита испокон веков считается картофельный сок. Необходимо 2–3 картофелины перетереть через терку вместе с кожурой и отжать сок. Способ применения — по 50 мл 2 раза в день. Курс лечения — 2 недели. Затем недельный перерыв и повтор курса. Отличным дополнением к кефиру является обезжиренный кефир, который употребляют через 5–10 минут после приема основного средства.
Важно!
От многих заболеваний может уберечь обычный мед. Если у ребенка нет индивидуальной непереносимости к данному продукту или сахарного диабета, хорошей привычкой будет съедать 1 ч. л. меда с утра, разведенную в молоке или воде.
Необходимо взять в равных пропорциях зверобой, пустырник, соцветия бессмертника. 2 ст.л. сбора кипятить 10–15 мин в 1 л воды, дать отвару настояться в течение 2 часов, процедить. Курс приема – 50 дней, перед едой по полстакана.
Сложный, но очень эффективный сбор. Следует взять в равных пропорциях сухой корень лопуха, кору крушины, подорожник, листья черники, укропные и льняные семена. Добавить корень одуванчика, спорыш и шалфей. Способ приготовления идентичен предыдущему средству — на 1 л воды 2 ст.л. сбора, кипятить 10–15 мин. Курс приема 14–20 дней по полстакана после еды.
Важно!
Любые методы лечения пациентов совсем маленького возраста должны быть согласованы с врачом, в противном случае самолечение может привести к необратимым последствиям.