Чума: история, причины, симптомы
Содержание:
- Лабораторная диагностика чумы
- В истории чумы известны три колоссальные пандемии
- Другие заболевания из группы Инфекционные и паразитарные болезни:
- Миф о возникновении бубонной чумы
- Профилактика
- Бубонная чума в Монголии в 2020 году: как заразиться и протекание заболевания
- Диагностика и лечение
- Бубонная чума в Западной Монголии
- Причины болезни и ее классификация
- Симптомы чумы
- Как передается
- Патогенез (что происходит?) во время Чумы:
- Формы заболевания чумой
- Семь холерных пандемий
- Диагностика чумы
Лабораторная диагностика чумы
Основой диагностики чумы является быстрое обнаружение чумной палочки. Вначале проводится бактериоскопия мазков. Далее выделяется культура возбудителя, которой заражаются подопытные животные.
Материалом для исследования служит содержимое бубона, мокрота, кровь, кал, кусочки ткани органов умерших и трупов животных.
Бактериоскопия
Возбудителем чумы (Yersinia pestis) является палочковидная биполярная коккобацилла. Анализ на обнаружение чумной палочки методом прямой бактериоскопии является наиболее простым и быстрым способом. Время ожидания результата составляет не более 2-х часов.
Посевы биологического материала
Культура возбудителя чумы выделяется в специализированных режимных лабораториях, предназначенных для работы с особо опасными инфекциями. Время роста культуры возбудителя составляет двое суток. Далее проводится тест на чувствительность к антибиотикам.
Серологические методы
Применение серологических методов позволяет определить наличие и рост антител в сыворотке крови больного к возбудителю чумы. Время получения результата составляет 7 дней.
Рис. 28. Диагностика чумы проводится в специальных режимных лабораториях.
Рис. 29. На фото возбудители чумы. Флюоросцентная микроскопия.
Рис. 30. На фото культура Yersinia pestis.
В истории чумы известны три колоссальные пандемии
Первая — «чума Юстиниана», возникла в VI веке в эпоху расцвета культуры Восточно-Римской империи, во время царствования императора Юстиниана, самого погибшего от этой болезни. Чума пришла из Египта и опустошила почти все страны Средиземноморья. В разгар эпидемии в 542 г. только в Константинополе ежедневно умирали тысячи человек. За период с 532 по 580 годы погибло более половины населения Восточной Римской империи — почти 100 миллионов человек.
Фото 1а — карта распространения бубонной чумы в Средневековье
Вторая и самая зловещая в истории Западной Европ — «черная смерть» середины XIV в. Она открыла период эпидемий, не оставлявших Европу в покое на протяжении пяти столетий. Грязь, нищета, отсутствие элементарных гигиенических навыков и скученность населения создавали условия беспрепятственного распространения заболевания.
«Черная смерть» 1346—1348 гг. была завезена в Европу через Геную, Венецию и Неаполь. Начавшись в Азии, она опустошила Фракию, Македонию, Сирию, Египет, Сицилию, территорию современных государств: Италии, Греции, Франции, Англии, Испании, Германии, Польши, России.
Гибель заболевших наступала через несколько часов после заражения.
Фото 2
По данным историков, в Кессарии никто не остался в живых. В Неаполе умерло около 60 тыс. человек, в Генуе — 40 тыс. (50% населения), в Венеции — 100 тыс. (70%), в Лондоне — девять десятых населения. Живые не успевали хоронить мертвых. Всего в XIV в. погибло от этого заболевания более 50 млн человек.
Фото 3 – чума в средневековом городе
Трагическую картину эпидемии чумы в 1348 году в Италии нарисовал Джованни Боккаччо в первой новелле «Декамерона»: «Славную Флоренцию, лучший город Италии посетила губительная чума…От этой болезни не помогали и не излечивали ни врачи, ни снадобья… Так как для великого множества мертвых тел, которые каждый час подносили к церквам, не хватало освященной земли, то на переполненных кладбищах при церквах рыли огромные ямы и туда опускали целыми сотнями трупы. Сколько сильных мужчин, красивых женщин, прелестных юношей, которых даже Гален, Гиппократ и Эскулап признали бы совершенно здоровыми, утром завтракало с родными, товарищами и друзьями, а вечером ужинало со своими предками на том свете».
Фото 3а
Третья — пандемия чумы, начавшаяся в 1892 г. в Индии (где погибло более 6 млн человек) и отразившаяся эхом в XX в. на Азорских островах, в Южной Америке и других районах земного шара.
Другие заболевания из группы Инфекционные и паразитарные болезни:
| Абдоминальный актиномикоз |
| Аденовирусная инфекция |
| Аденовирусный энтерит |
| Акантохейлонематоз (дипеталонематоз) |
| Актиномикоз |
| Амебиаз |
| Амебный абсцесс легкого |
| Амебный абсцесс печени |
| Анизакидоз |
| Анкилостомидоз |
| Анкилостомоз |
| Аргентинская геморрагическая лихорадка |
| Аскаридоз |
| Аспергиллез |
| Африканский трипаносомоз (сонная болезнь) |
| Бабезиоз |
| Балантидиаз |
| Бартонеллез |
| Беджель |
| Бешенство |
| Бластомикоз Гилкриста |
| Бластомикоз южно-американский |
| Болезнь (лихорадка) Росс-Ривер |
| Болезнь Брилла-Цинссера |
| Болезнь кошачьих царапин |
| Болезнь Кройцфельдта-Якоба |
| Болезнь Лайма |
| Болезнь Шагаса (американский трипаносомоз) |
| Боливианская геморрагическая лихорадка |
| Ботулизм |
| Бразильская пурпурная лихорадка |
| Бругиоз |
| Бруцеллёз |
| Брюшной тиф |
| Ветряная оспа (ветрянка) |
| Вирусные бородавки |
| Вирусный гепатит A |
| Вирусный гепатит В |
| Вирусный гепатит Е |
| Вирусный гепатит С |
| Вирусный конъюнктивит |
| Висцеральный лейшманиоз |
| Внезапная экзантема |
| Возвратный тиф |
| Вухерериоз (слоновая болезнь) |
| Газовая гангрена |
| Геморрагическая лихорадка с почечным синдромом |
| Геморрагическая лихорадка Эбола |
| Геморрагические лихорадки |
| Гемофильная инфекция |
| Герпетическая ангина (герпетический тонзиллит) |
| Герпетическая экзема |
| Герпетический менингит |
| Герпетический фарингит |
| Гименолепидоз |
| Гирудиноз |
| Гистоплазмоз легких |
| Гнатостомоз |
| Головной педикулёз |
| Грипп |
| Дикроцелиоз |
| Дипилидиоз |
| Дифиллоботриоз |
| Дифтерия |
| Дракункулёз |
| Жёлтая лихорадка |
| Зигомикоз (фикомикоз) |
| Иерсиниоз и псевдотуберкулез |
| Изоспороз |
| Инфекционная эритема (пятая болезнь) |
| Инфекционный мононуклеоз |
| Кампилобактериоз |
| Капилляриоз кишечника |
| Капилляриоз легочный |
| Капилляриоз печеночный |
| Кишечный интеркалатный шистосомоз |
| Кишечный шистосомоз Мэнсона |
| Клонорхоз |
| Кожно-слизистый лейшманиоз (эспундия) |
| Кожный лейшманиоз |
| Кожный миаз |
| Коклюш |
| Кокцидиоидомикоз |
| Колорадская клещевая лихорадка |
| Контагиозный моллюск |
| Корь |
| Краснуха |
| Криптококкоз |
| Криптоспоридиоз |
| Крымская геморрагическая лихорадка |
| Ку-лихорадка |
| Кьясанурская лесная болезнь |
| Легионеллёз (Болезнь легионеров) |
| Лейшманиоз |
| Лепра |
| Лептоспироз |
| Листериоз |
| Лихорадка Денге |
| Лихорадка Западного Нила |
| Лихорадка Ласса |
| Лихорадка Марбург |
| Лихорадка от укуса крыс (Содоку) |
| Лихорадка Рифт-Валли |
| Лихорадка Чикунгунья |
| Лоаоз |
| Лобковый педикулез |
| Лобомикоз |
| Лямблиоз |
| Малярия |
| Мансонеллез |
| Медленные вирусные инфекции |
| Мелиоидоз |
| Менингококковая инфекция |
| Миаз |
| Мицетома |
| Москитная лихорадка (лихорадка паппатачи) |
| Мочеполовой шистосомоз |
| Натуральная оспа |
| Некатороз |
| Нокардиоз |
| Окопная лихорадка |
| Омская геморрагическая лихорадка |
| Онхоцеркоз |
| Описторхоз |
| Опоясывающий лишай (опоясывающий герпес) |
| Оппортунистические микозы |
| ОРВИ |
| Осповидный риккетсиоз |
| Острый герпетический (афтозный) стоматит |
| Острый герпетический гингивостоматит |
| Острый полиомиелит |
| Парагонимоз человека |
| Паракокцидиоидомикоз |
| Паратиф С |
| Паратифы А и В |
| Парвовирусная инфекция |
| Паротитный менингит |
| Паротитный орхит |
| Паротитный панкреатит |
| Паротитный энцефалит (энцефалит при эпидемическом паротите) |
| Пастереллез |
| Педикулёз (вшивость) |
| Педикулёз тела |
| Пенициллоз |
| Пинта |
| Пищевые токсикоинфекции |
| Пневмоцистоз (пневмоцистная пневмония) |
| Простуда |
| Пятнистая лихорадка Скалистых гор |
| Ретровирусная инфекция |
| Рожа |
| Ротавирусный энтерит |
| Сальмонеллез |
| Сап |
| Сибирская язва |
| Синдром токсического шока |
| Синдром Уотерхауза-Фридериксена |
| Скарлатина |
| Спарганоз |
| СПИД (синдром приобретённого иммунного дефицита) |
| Спириллез |
| Споротрихоз |
| Стафилококковое пищевое отравление |
| Столбняк |
| Стрептобациллез |
| Стронгилоидоз |
| Тениоз |
| Токсоплазмоз |
| Трихинеллез |
| Трихостронгилоидоз |
| Трихоцефалёз (трихуроз) |
| Тропическая легочная эозинофилия |
| Туберкулез периферических лимфатических узлов |
| Туляремия |
| Тунгиоз |
| Фасциолез |
| Фасциолопсидоз |
| Филяриатоз (филяриоз) |
| Филяриатоз лимфатический |
| Фрамбезия |
| Холера |
| Хромомикоз |
| Хронический вирусный гепатит |
| Цистицеркоз |
| Цистицеркоз глаз |
| Цистицеркоз головного мозга |
| Цитомегаловирусная инфекция |
| Цитомегаловирусная пневмония |
| Цитомегаловирусный гепатит |
| Цитомегаловирусный мононуклеоз |
| Чесотка |
| Шейно-лицевой актиномикоз |
| Шигеллез |
| Шистосоматидный дерматит |
| Шистосомоз (бильгарциоз) |
| Шистосомоз японский |
| Энтеробиоз |
| Энтеровирусная инфекция |
| Эпидемическая миалгия |
| Эпидемический паротит (свинка) |
| Эпидемический сыпной тиф |
| Эризипелоид |
| Эхинококкоз |
| Эхинококкоз легких |
| Эхинококкоз печени |
| Эшерихиоз |
| Язвенно-некротический стоматит Венсана |
Миф о возникновении бубонной чумы
Когда историки искали пути проникновения болезни в Европу, они остановились на мнении, что появилась чума в Татарстане. Точнее, ее принесли татары.
В 1348 году крымские татары во главе с ханом Джаныбеком во время осаждения генуэзской крепости Кафы (Феодосия) забрасывали туда трупы людей, ранее умерших от чумы. После освобождения европейцы стали покидать город, разнося болезнь по всей Европе.
Но так называемая «чума в Татарстане» оказалась не более чем домыслом людей, не знающих, чем объяснить внезапную и смертельную вспышку «черной смерти».
Теория потерпела поражение, поскольку стало известно, что пандемия не передается между людьми. Ею могли заразиться от мелких грызунов или насекомых.
Такая «общая» теория существовала достаточно длительное время и содержала в себе множество загадок. На самом же деле эпидемия чумы 14 века, как выяснилось позднее, началась по нескольким причинам.
Профилактика
 Контроль за численностью грызунов необходим для профилактики распространения инфекции.
Контроль за численностью грызунов необходим для профилактики распространения инфекции.
Мероприятия по профилактике бубонной чумы направлены на предупреждение распространения инфекции и блокирование источников ее возбудителя. Для этого проводится регулярное наблюдение за численностью грызунов в природе и проведение постоянного уничтожения крыс, мышей и блох (особенно на судах и самолетах).
Заболевающие бубонной чумой и контактирующие с ними обязательно изолируются от здорового населения. В очагах инфекции проводится дезинфекция, дезинсекция и дератизация. В населенном пункте объявляется карантин и, при необходимости, проводится активная вакцинация населения.
Бубонная чума является тяжелейшим и высококонтагиозным инфекционным заболеванием уже на протяжении многих веков. Благодаря развитию медицины и активным мерам профилактики распространения возбудителя этой страшной болезни удалось добиться существенного уменьшения количества его вспышек во всем мире. Несмотря на это, на планете ежегодно фиксируется около 3000 случаев инфицирования чумой, и вопросы о постоянной профилактике и информированности населения об этой болезни остаются чрезвычайно актуальными. Наша статья поможет вам узнать о методах диагностики и лечения этой высококонтагиозной (высокозаразной) инфекции. Такие знания помогут вам быть всегда во всеоружии и гарантируют вашу безопасность.
После того, как у пациента диагностирована чума, он должен быть госпитализирован, а в случае легочной чумы – изолирован. Необходимо провести лабораторные исследования, направленные на обнаружение чумных бактерий в крови, и микроскопическое исследование лимфатических узлов, крови и мокроты.
Лечение антибиотиками должно начаться максимально быстро, как только взяты материалы для анализов. Для предотвращения высокого риска смерти у пациентов с легочной чумой антибиотики назначаются как можно скорее, желательно в течение 24 часов после появления первых симптомов.
Бубонная чума в Монголии в 2020 году: как заразиться и протекание заболевания

По информации агентства CentralAsia, на территории Западной Монголии зафиксирована вспышка чумы. В связи с этим регион Ховд закрыли на въезд и выезд. В больницу с признаками инфекции доставлены двое пострадавших. Сообщается, что это мужчина 27 лет и молодая женщина, возраст которой не уточняется. Сейчас девушка находится в очень тяжелом состоянии. Было установлено, что до карантина она успела пообщаться напрямую с 60 людьми. Косвенные контакты затронули более 400 человек.
Медики установили, что возможным источником заражения стало мясо сурка, не прошедшее термическую обработку. Скорее всего, возбудители болезни попали в организм пострадавших через укус блохи, поскольку напрямую инфекция не передается.
Диагностика и лечение
Диагностика в начале эпидемии и даже на пике её развития может встретить ряд затруднений в виде свойственного тем широтам, где чаще всего появляется чума, распространения заболеваний лимфатического аппарата. Венерические бубоны дифференцируются легко при наличии мягкого шанкра: труднее, и часто только путем бактериологического и микроскопического исследования, удаётся дифференцировать от чумы формы лимфаденита, известные под названием тропических (климатических) бубонов, лимфадениты при подостром лимфогранулематозе. Климатические бубоны, развивающиеся как следствие небольших поражений крайней плоти, быстро заживают без следа, дают повышение температуры в течение нескольких дней и периаденит. То же можно сказать и о лимфогранулематозе, разновидность которого, по-видимому, составляют климатические бубоны. Ранимость лимфатического аппарата в южных областях, легкость инфицирования стоп (хождение босиком, инфицирование укусами насекомых) дают повод к паховым и подмышечным лимфаденитам.
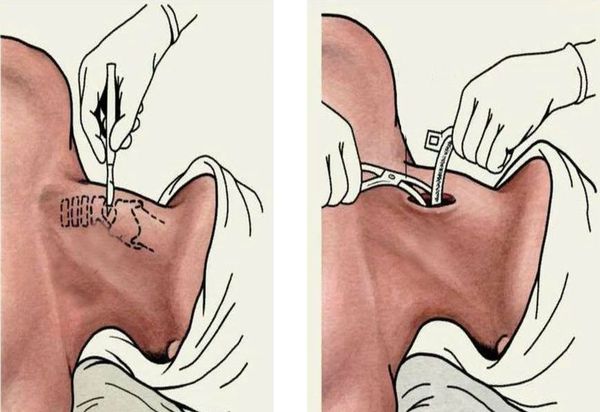
Бактериологическая диагностика бубонной чумы до прорыва бубона достаточно проста. Рекордовским шприцем с короткой, широкой, хорошо подогнанной иглой производится пункция железы. Пунктат может быть исследован микроскопически, а также прививкой его белой мыши, погибающей при наличии чумной палочки в соке лимфожелезы спустя 24 часа, реже через 3-5 дней. Посев на агар из пунктата дает типичную культуру. При чумной пневмонии исследование мокроты на мазках (спустя несколько часов после появления) даёт наличие полюсных грамотрицательных палочек; прививка комочка мокроты под кожу белой мыши вызывает септицемию. При посеве мокроты и сока из бубона в пробирки с косым агаром часть выдерживается при температуре в 25°С, часть при температуре в 37°С (для обнаружения во втором случае микробов побочного происхождения). В случаях, где в гное бубонов не удается обнаружить чумной палочки, надлежит произвести реакцию связывания комплемента (Борде-Жангу), причем антигеном служит эмульсия чумных палочек, убитых в течение часа при температуре в 65°С (нужно иметь в виду, что палочки чумы могут выделяться с мочой и желчью). При бактериологической диагностике на свежих трупах достаточно исследовать при пневмонических изменениях мазки из легочных и бронхиальных желез под микроскопом и произвести посевы. При бубонной чуме делают мазки и посевы из содержимого бубонов, а также втирают его в свежевыбритую кожу морских свинок. Равным образом производится втирание из селезенки и печени трупа.
При исследовании вырытых трупов, пролежавших в земле до полугола, наибольший положительный процент находок был из крови сердца. На старых трупах применяется реакция Асколи (преципитация – аналогично реакции при сибирской язве).
Лечение чумы сегодня осуществляется с использованием антибиотиков, сульфаниламидов и лечебной противочумной сыворотки.
Информация, представленная в данной статье, предназначена исключительно для ознакомления и не может заменить профессиональную консультацию и квалифицированную медицинскую помощь. При малейшем подозрении о наличии данного заболевания обязательно проконсультируйтесь с врачом!
Бубонная чума в Западной Монголии
Прежде чем взволнованно пугать людей непосвященных тревожными сообщениями, что бубонная чума бушует в Монголии, следует вспомнить сухую статистику по этой болезни:
- бубонная чума в Монголии совершенно обыденное сезонное явление, вызванное тем, что на территории располагается эндемическая зона;
- если там обнаружили бубонную чуму, это означает, что местные жители снова лакомились сурчатиной;
- тарбаган (монгольский (сибирский) сурок), которого едят в сыром виде, несмотря на запреты властей продолжает оставаться любимым деликатесом и основным источником опасных бактерий;
- природно-очаговая инфекция, которая вызывается поеданием мяса и внутренностей сибирского сурка, относится к бактериальным и лечится в современных условиях антибиотиками;
- в прошлом, 2019, врачами в Монголии тоже была зафиксирована вспышка бубонной чумы, но было 2 летальных исхода – у погибшей супружеской пары осталось 4 маленьких ребенка.
Фото: Бубонная чума в Средневековье (Юстинианова чума — 541-750 гг), ridus.ru
Ежегодно возникает вопрос, как часто бубонная чума в Монголии вызывает обеспокоенность населения, унося человеческие жизни, при этом дается ответ, что это не системная опасность, а отдельные случаи.
Интересный Факт: В Монголии мясо тарбагана считается особенно ценным. Его поедание связано со сложившимися от Чингисхана традициями. Несмотря на многочисленные запреты, монголы и китайцы продолжают есть мясо этих диких животных в сыром виде.
Сейчас нет никаких оснований говорить, что в Монголии эпидемия бубонной чумы, потому что для этого нужно большое число заболевших и массовая передача инфекции.
В прошлом году тоже нашли бубонную чуму, были сообщения о введении карантина, говорили о застрявших российских туристах и выезде противочумного отряда.
Интересный Факт! После открытия одесситом В. Хавкиным вакцины, впоследствии испытанной им на себе в Индии, им была создана противочумная лаборатория. Сейчас в России есть специальная служба по борьбе с чумой, которой недавно исполнилось 100 лет.
Причины болезни и ее классификация
Основной причиной болезни является банальная антисанитария. В благоприятной среде образуется чумная палочка, которая и вызывает болезнь. Эта бактерия относится к семейству энтеробактерий, роду иерсиний.
Так, возбудитель бубонной чумы по форме клетки является либо нитевидным или шаровидным. Последнее обусловлено тем, что на протяжении своего существования бактерия неоднократно видоизменялась под воздействием различных сред.
Особенности бубонной палочки:
- Выживаемость на всех доступных средах;
- В ее структуре присутствует 30 и более видов антигенов, позволяющих ей легко выживать в организме носителя;
- Устойчива ко многим внешним факторам, кроме кипячения;
- Во внешней среде с бубонной палочкой можно бороться посредством дезинфекции, наиболее губительными для бактерии антибиотики.
Так, бубонная форма чумы характерна именно для человека. Последнее обусловлено тем, что возбудитель, попав в организм, проникает в лимфатическую систему, вызывая воспаление лимфоузлов. В результате на теле в области паха и реже подмышек образуются достаточно большие с куриное яйцо или даже лимон, бубоны. В дальнейшем, они вызывают болезненные ощущения, а при вскрытии обнаруживают стойкий гнилостный запах и вытекающую жидкость.
Пути передачи бубонной формы чумы
С течением времени бубонная форма трансформируется в легочную, когда бактерия поражает легкие. В этом случае инфицирование может произойти воздушно-капельным путем.
Передача бактерии человеку происходит через контакты с животными, а переносчиками являются в первую очередь блохи. Так, в результате укуса такой инфицированной блохи, бактерия попадает в кровь человека. Кроме того, укус самого болеющего чумой животного приводит к передаче бактерии.
Симптоматика и диагностика
Диагностировать заболевание бубонная чума можно по внешним проявлениям и сопутствующей симптоматики, а подтвердить подозрения на инфекцию – исключительно лабораторным способом.
Так, внешние симптомы бубонной чумы следующие:
- Пустула с кровянисто-гнойным образованием в месте укуса, в день поражения она имеет форму небольшого покраснения на коже;
- Образование бубонов в местах локализации лимфоузлов, последние причиняют боль, если до них дотронуться, при этом, чем меньшего размера образование, тем оно болезненнее;
- Лицо человека становится опухшим, наблюдается сухость губ, появление на языке налета и опухоли, что может привести к нарушению речи;
- Повышенная температура и нарушение координации движения.
Диагноз подтверждается проведением исследований:
- Мочи;
- Крови;
- Рвотных масс;
- Мокроты;
- Жидкость, полученную из вскрытых бубонов.
По сути, любые жидкости, выделяемые больным, могут быть использованы для лабораторных исследований.
Симптомы чумы
Три формы чумы вызывают различные симптомы у человека. Однако все формы чумы могут вызвать:
- внезапную лихорадку
- слабость
- тошноту
- рвоту
- диарею
- боль в животе
- головную боль
- боли в теле
Бубонная форма чумы
Человек с бубонной формой обычно замечает симптомы в течение 2-6 дней после заражения бактериями чумы. Симптомы бубонной чумы включают:
- один или несколько опухших лимфатических узлов
- мышечная боль
- чувство дискомфорта
Бубоны, твердые и болезненные, зачастую появляются около паха, подмышечных впадин или шеи. Бубоны могут превращаться в открытые, наполненные гноем язвы. Если бубонную чуму не лечить, то может развиться в легочную или септическую форму.
Легочная чума
Легочная чума может развиться уже через 1 день после контакта с бактериями.
Симптомы легочной чумы включают в себя:
- учащенное сердцебиение
- затрудненное дыхание
- пневмонию
- кашель
- боль в груди
- одышку
- кровавую или водянистую слизь
Если не лечить, легочная форма чумы может быстро привести к отказу органов, шоку и смерти. Однако показатели выздоровления при легочной чуме высоки, если человек получает лечение в течение 24 часов после появления симптомов.
Септическая форма чумы
Септическая форма чумы может являться осложененим бубонной формы, однако также может развиться самостоятельно. Симптомы септической чумы могут включать:
- истощение
- мышечную боль
- кровотечение в кожу или другие органы
- черные, отмирающие ткани, особенно на пальцах рук, ног и носа
Септическая форма быстро прогрессирует и может привести к летальному исходу, если не лечить.
Как передается
Переносчиком бактерии являются блохи, которые живут на кожных покровах грызунов. Самыми опасными для человека являются все виды крыс: серая, рыжая и черная. Заражение человека может происходить различными способами. Трансмиссивный способ заражения происходит через укус зараженной мухи. Это возможно из-за тесного контакта с животным. Таким способом заразить человека получается через кровь. Наличие высокого риска заражения наблюдается у лиц, находящихся в антисанитарных условиях, работников зоомагазинов, ветеринарных клиник.
Контактно-бытовым способом заболевание чума передается при снятии и обработке шкур зараженных грызунов (или же туш верблюдов). Пищевой способ тоже имеет место быть – так, чумой можно заболеть при употреблении продуктов, которые заражены чумными бактериями. Заражение чумой воздушно-капельным способом происходит при контакте с больным легочной формой чумы.
Бактерия проникает через рану на кожном покрове человека, слизистые оболочки. В месте попадания возбудителя может образоваться покраснения или язвочка. По лимфатическим сосудам, бацилла поражает ближайший лимфоузел, который быстро увеличивается и воспаляется, и там начинает размножаться. Попадание микроорганизма в общий кровоток ведет к распространению его по всему организму, что обеспечивает тяжелую интоксикацию.
Патогенез (что происходит?) во время Чумы:
Адаптационные механизмы человека практически не приспособлены сопротивляться внедрению и развитию чумной палочки в организме. Это объясняется тем, что чумная палочка очень быстро размножается; бактерии в большом количестве вырабатывают факторы проницаемости (нейраминидаза, фибринолизин, пестицин), антифагины, подавляющие фагоцитоз (F1, HMWPs, V/W-Ar, РН6-Аг), что способствует быстрому и массивному лимфогенному и гематогенному диссеминированию прежде всего в органы мононуклеарно-фагоцитарной системы с её последующей активизацией. Массивная антигенемия, выброс медиаторов воспаления, в том числе и шокогенных цитокинов, ведёт к развитию микроциркуляторных нарушений, ДВС-синдрома с последующим исходом в инфекционно-токсический шок.
Клиническая картина заболевания во многом определяется местом внедрения возбудителя, проникающего через кожные покровы, лёгкие или ЖКТ.
Схема патогенеза чумы включает три стадии. Сначала возбудитель от места внедрения лимфогенно диссеминирует в лимфатические узлы, где кратковременно задерживается. При этом образуется чумной бубон с развитием воспалительных, геморрагических и некротических изменений в лимфатических узлах. Затем довольно быстро бактерии проникают в кровь. В стадии бактериемии развивается сильнейший токсикоз с изменениями реологических свойств крови, нарушениями микроциркуляции и геморрагическими проявлениями в различных органах. И, наконец, после преодоления возбудителем ретикулогистиоцитарного барьера происходит его диссеминирование по различным органам и системам с развитием сепсиса.
Микроциркуляторные нарушения вызывают изменения в сердечной мышце и сосудах, а также в надпочечниках, что обусловливает острую сердечно-сосудистую недостаточность.
При аэрогенном пути заражения поражаются альвеолы, в них развивается воспалительный процесс с элементами некроза. Последующая бактериемия сопровождается интенсивным токсикозом и развитием септико-геморрагических проявлений в различных органах и тканях.
Антительный ответ при чуме слабый и формируется в поздние сроки заболевания.
Формы заболевания чумой
Локальные формы заболевания
Кожная форма
На месте укуса блохи или контакта с инфицированным животным на кожных покровах появляется папула, которая быстро изъязвляется. Далее появляется черный струп и рубец. Чаще всего кожные проявления являются первыми признаками более грозных проявлений чумы.
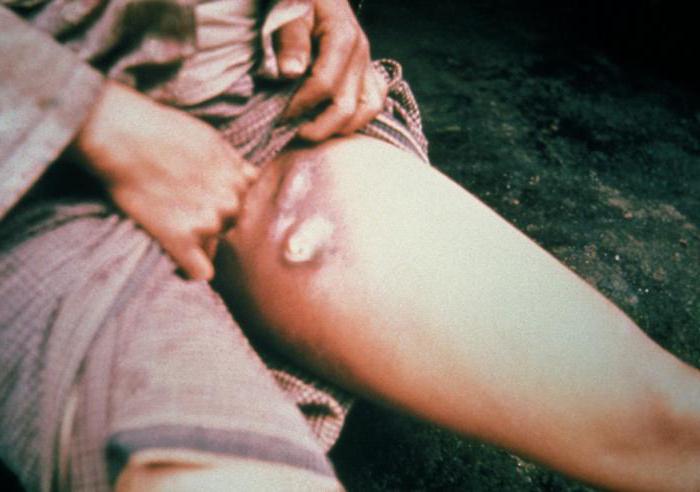
Бубонная форма
Самая частая форма проявления заболевания. Увеличение лимфоузлов проявляется вблизи места укуса насекомого (паховые, подмышечные, шейные). Чаще воспаляется один лимфоузел, реже – несколько. При воспалении сразу нескольких лимфоузлов образуется болезненный бубон. Вначале лимфоузел твердой консистенции, болезненный при пальпации. Постепенно он размягчается, приобретая тестообразную консистенцию. Далее лимфоузел либо рассасывается, либо изъязвляется и склерозируется. Из пораженного лимфатического узла инфекция может попасть в кровяное русло, с последующим развитием бактериального сепсиса. Острая фаза бубонной формы чумы длится около недели.
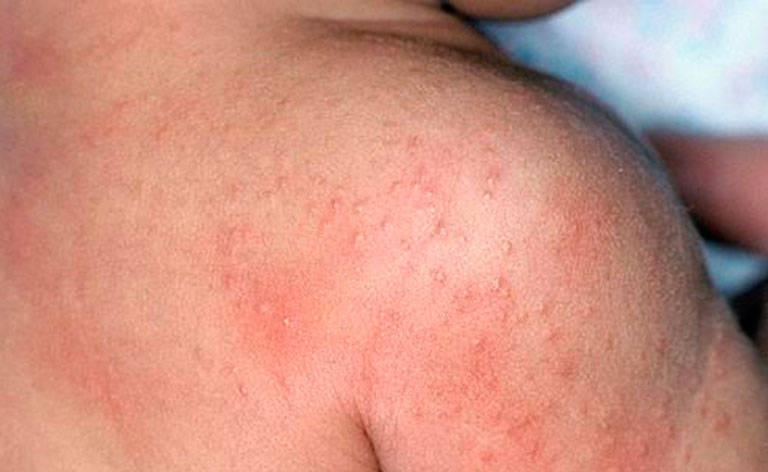
Рис. 20. На фото пораженные шейные лимфоузлы (бубоны). Множественные кровоизлияния кожных покровов.
Рис. 21. На фото бубонная форма чумы — поражение шейных лимфоузлов. Множественные кровоизлияния в кожных покровах.
Рис. 22. На фото бубонная форма чумы.
Распространенные (генерализованные) формы
При попадании возбудителя в кровяное русло развиваются распространенные (генерализованные) формы чумы.
Первично-септическая форма
Если инфекция, минуя лимфоузлы, сразу попадает в кровь, то развивается первично-септическая форма заболевания. Молниеносно развивается интоксикация. При массивном размножении возбудителей в организме больного вырабатывается огромное число медиаторов воспаления. Это приводит к развитию синдрома диссеминированного внутрисосудистого свертывания (ДВС-синдром), при котором поражаются все внутренние органы. Особую опасность для организма представляют кровоизлияния в мышцу сердца и надпочечники. Развившийся инфекционно-токсический шок становится причиной гибели больного.
Вторично-септическая форма заболевания
При распространении инфекции за пределы пораженных лимфоузлов и попадании возбудителей заболевания в кровяное русло развивается инфекционный сепсис, что проявляется резким ухудшением состояния больного, усилением симптомов интоксикации и развитием ДВС-синдрома. Развившийся инфекционно-токсический шок становится причиной гибели больного.
Рис. 23. На фото септическая форма чумы — последствия ДВС-синдрома.
Рис. 24. На фото септическая форма чумы — последствия ДВС-синдрома.
Рис. 25. 59-летний Пол Гэйлорд (житель города Портленд, штат Орегон, США). Бактерии чумы попали в его организм от бродячей кошки. В результате развившейся вторично-септической формы заболевания ему были ампутированы пальцы на руках и ногах.
Рис. 26. Последствия ДВС-синдрома.
Внешнедиссеминированные формы заболевания
Первично-легочная форма
Легочная форма чумы является самой тяжелой и опасной формой заболевания. Инфекция проникает в альвеолы воздушно-капельным путем. Поражение легочной ткани сопровождается кашлем и одышкой. Повышение температуры тела протекает с сильными ознобами. Мокрота вначале заболевания густая и прозрачная (стекловидная), потом становится жидкой и пенистой, с примесью крови. Скудные данные физикальных исследований не соответствуют тяжести заболевания. Развивается ДВС-синдром. Поражаются внутренние органы. Особую опасность для организма представляют кровоизлияния в сердечную мышцу и надпочечники. Смерть больного наступает от инфекционно-токсического шока.
При поражении легких больные становятся высокозаразными. Они формируют вокруг себя очаг особо опасного инфекционного заболевания.
Вторично-легочная форма
Является крайне опасной и тяжелой формой заболевания. Возбудители проникают в легочную ткань из пораженных лимфоузлов или с током крови при бактериальном сепсисе. Клиника и исход заболевания, как при первично-легочной форме.
Кишечная форма
Существование данной формы заболевания считается спорным. Предполагается, что заражение возникает с употреблением инфицированных продуктов. Вначале на фоне интоксикационного синдрома появляются боли в животе и рвота. Далее присоединяется понос и многочисленные позывы (тенезмы). Стул обильный слизисто-кровянистый.
Рис. 27. Фото противочумного костюма — особая экипировка медицинских работников при ликвидации очага особо опасного инфекционного заболевания.
Семь холерных пандемий
Если до XIX века главным бичом мира была чума, то с 1817 года ее сменила холера. За век было зафиксировано шесть пандемий холеры. Еще одна пришлась уже на ХХ век.
Первая из них пришлась на 1817-1824 годы. Вспышка заболевания началась с Калькутты, Индия, откуда перекинулась на всю Юго-Восточную Азию и Ближний Восток, Восточную Африку и средиземноморское побережье Европы. Примерное количество погибших неясно: некоторые историки пишут о миллионах умерших. Затронула пандемия и Россию. В страну ее занесли через астраханский порт в сентябре 1823 года, вскоре началась крайне холодная зима и холера пошла на спад. Как считают ученые, холерные вибрионы не выдержали низких температур.
Не успела закончиться первая холерная пандемия, как началась вторая. Она длилась с 1826 по 1837 год. Началась она снова на территории Индии и распространилась на те же территории, что и предшественница, однако впервые затронула Восточную Азию. В России холерную эпидемию часто вспоминают в связке с «Болдинской осенью» Александра Сергеевича Пушкина, который, пребывая в карантине в имении Большое Болдино, завершил работу над «Евгением Онегиным», циклами «Повести Белкина» и «Маленькие трагедии», написал поэму «Домик в Коломне» и 32 стихотворения.
В 1846-1860 годах случилась третья холерная пандемия. Данную пандемию считают крупнейшей по смертности среди себе подобных в XIX веке. В ходе нее холера впервые распространилась на всю Северную Африку и Америку. Болезнь объединила Европу: в 1851 году в Париже представители 12 стран приняли Первую международную санитарную конвенцию. Этот шаг позволил увеличить успешность лечения от смертельно опасных болезней.
Вслед за третьей последовала и четвертая пандемия. Она бушевала на протяжении 12 лет – с 1863-го по 1875-й. Ее распространению способствовало открытие Суэцкого канала, благодаря которому имел место быстрый провоз инфекции из Индии в Европу.
Пятая (1881-1896) и шестая (1899-1923) пандемии тоже шли парой. Пятая примечательна тем, что во время нее врачами была доказана бактериальная природа заболевания и выделен возбудитель V. cholerae.
Последняя, седьмая холерная пандемия началась в 1961-м и достигла максимума к 1970-му. В отличие от предшественниц ее вызвал V. cholerae биовар El Tor. Случаи заражения были зафиксированы в более чем 180 странах.
Диагностика чумы
Клинические проявления, имеющиеся у пациента, страдающего кожной, бубонной и кожно-бубонной формой чумы, нуждаются в дифференцировке с такими патологиями как туляремия, карбункулез, лимфаденопатия. Лёгочная и септическая чума, сопровождающаяся развитием неспецифических клинических проявлений, нуждается в проведении дифференциальной диагностики с другими заболеваниями лёгких воспалительной природы.
В первую очередь при оценке клинических проявлений, имеющихся у пациента, страдающего чумой, следует обращать внимание на быстро прогрессирующие тяжелые интоксикационные проявления в виде высокой температуры тела, потрясающего озноба, рвоты, мучительной жажды, психомоторного возбуждения, двигательного беспокойства, бреда и галлюцинаций. Во время первичного объективного осмотра, лечащего врача должно насторожить наличие у пациента невнятной речи, шаткой походки, одутловатого гиперемированного лица с инъекцированными склерами, выражения страдания или ужаса на лице, «мелового языка»
Кроме того, клиническими диагностическими маркерами чумы является нарастающие проявления сердечно-сосудистой, почечной и легочной недостаточности.
Лабораторная диагностика чумы основывается на применении микробиологического, иммуносерологического, биологического и генетического метода исследования пациента. Уже при рутинном анализе гемограммы пациента в остром периоде отмечается появление лейкоцитоза, нейтрофилии со сдвигом лейкоцитарной формулы влево, увеличения показателя СОЭ.
Для осуществления выделения возбудителя чумы оборудуются специализированные режимные лаборатории, которые специализируются на диагностике особо опасных инфекций. Лабораторному исследованию подлежат все пациенты, у которых отмечается наличие специфических клинических проявлений чумы, а также лица, у которых отмечается немотивированное повышение температуры тела, находящихся в природном очаге чумы.
Для проведения бактериологического исследования используются материалы, забранные как у пациентов, так и трупов в виде пунктатов из бубонов и карбункулов, отделяемого язв, мокроты и слизи из ротоглотки, крови. Биологическое подтверждение чумы производится методом пассажа на лабораторных животных, которые погибают на седьмые сутки заражения.
Серологические методики диагностики при чуме используются крайне редко ввиду трудоемкости и длительной продолжительности их проведения.
Самым эффективным и быстрым методом лабораторного подтверждения чумы является ПЦР- анализ, который обнаруживает бактерию чумы в организме зараженного человека уже спустя шесть часов после применения. Максимальной достоверностью обладает бактериологический анализ, который позволяет выделить чистую культуру возбудителя и провести её идентификацию.