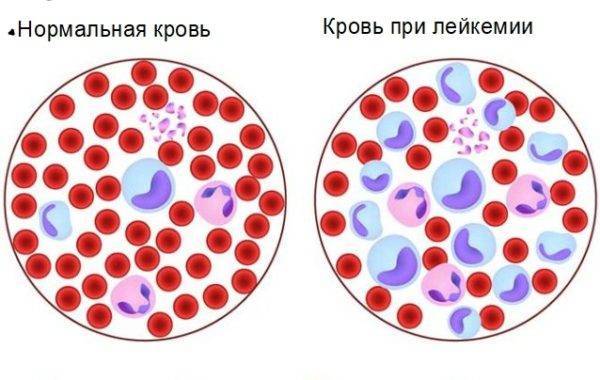
Лимфобластный лейкоз
Содержание:
- Острый лимфобластный лейкоз у детей: что это такое?
- Лечение Острого лимфобластарного лейкоза:
- Условия для олл-ин
- Клетки-лимфоциты: строение, функции, виды, где и как образуются.
- Хронический миелобластный лейкоз
- Что провоцирует / Причины Острого лимфобластного лейкоза:
- Острый лимфобластный лейкоз у детей
- Причины и механизм развития лейкоза
- Симптоматика
- Симптоматика
- Виды
Острый лимфобластный лейкоз у детей: что это такое?
Суть заболевания заключается в следующем. До того, как пойти по одному из путей развития и стать полноценным лимфоцитом, клетка находится в красном костном мозге в зародышевом состоянии. Ее называют клеткой-предшественницей или незрелой клеткой.
Если на этой стадии клетка подверглась мутации, она перестает развиваться по предусмотренному сценарию и приобретает черты атипичности. Такие видоизмененные клетки называют бластами или лимфобластами.
Бластная клетка начинает активно делиться и размножаться, угнетая деление других, здоровых клеток. Множественные лимфобласты заполняют собой костный мозг, затем выходят за его пределы, в кровяное русло пациента, и с током крови разносятся по всему организму. В результате состав крови меняется, а органы и ткани не получают нужного питания. Первыми в такой ситуации страдают лимфоузлы, печень, селезенка и головной мозг – именно сюда в первую очередь направляются лимфобласты.
Сопутствующей патологией, ускоряющей развитие злокачественного процесса в красном костном мозге и крови, являются мутации генов, отвечающих за апоптоз, – гибель клеток с нарушениями в ДНК.
В среднем, время от начала деления бласта до появления первых выраженных симптомов при ОЛЛ составляет 2-3 года.
Стадии ОЛЛ у детей
Теперь, рассказав в целом о том, что это – лимфобластный лейкоз у детей, можем детализировать информацию. В медицинской классификации выделяют несколько стадий этой онкологической патологии.
- Начальный период со слабовыраженными симптомами. На этом этапе ОЛЛ у детей диагностируется в единичных случаях.
- Развернутая стадия патологии. Ее также называют первично-активной. Симптомы становятся заметными, более того, они появляются одновременно или один за другим. Именно на этой стадии у детей чаще всего и выявляют острую лейкемию лимфобластного типа.
- Стадия ремиссии. Для нее характерно удовлетворительное самочувствие пациента и снижение количества бластных клеток в крови. Если этот показатель колеблется в пределах 5-20%, принято говорить о неполной ремиссии. Если же атопичных клеток в крови больного менее 5% — можно вести речь о полной ремиссии.
- Стадия рецидива. О ней врачи говорят при обострении болезни в стадии ремиссии, а также при проявлении вторичных нарушений, связанных с основным заболеванием.
- Терминальная стадия. Самый сложный и тяжелый этап детского рака крови по лимфобластному типу с большим количеством бластных клеток, критичным угнетением кроветворной системы и жизнеугрожающими состояниями.
- Стадия выздоровления. Встречается нечасто, чаще всего, у пациента наступает длительная устойчивая ремиссия. Тем не менее в отдельных случаях врачи имеют основание говорить о полном выздоровлении. Его подтверждают нулевой уровень бластов в крови, полное отсутствие клинических проявлений ОЛЛ и последствий заболевания.
Детская острая лейкемия лимфобластного типа: предпосылки возникновения
Достоверно причины острого лимфобластного лейкоза у детей до сих пор не известны. При одинаковых исходных данных и жизненных обстоятельствах у одного ребенка процесс может запуститься, а у второго – нет.
Предположительно предпосылками для проявления ОЛЛ являются:
- наследственные факторы. Сюда входят генетические мутации, хромосомные патологии, врожденные дефекты генов, а также наличие иных генетических заболеваний, например, синдрома Дауна, анемии Фанкони, некоторых других;
- врожденный иммунодефицит;
- воздействие ионизирующего излучения (радиации) как на самого ребенка, так и на мать во время беременности;
- накапливание в организме солей тяжелых металлов, а также пестицидов, гербицидов и промышленных канцерогенов;
- определенные вирусы – Эпштейн-Барр, вирус папилломы человека некоторых видов, герпес и другие;
- прием ребенком или женщиной во время вынашивания плода большого количества нестероидных противовоспалительных препаратов и антибиотиков, а также иммуносупрессоров и цитостатиков, например, в рамках лечения другого онкологического заболевания.
В группу высокого риска по острому лейкозу лимфобластного типа входят дети мужского пола европеоидной расы в возрасте от 2 до 5 лет, близким родственникам которых уже было диагностировано данное заболевание.
Лечение Острого лимфобластарного лейкоза:
Частота улучшений у детей при этой форме лейкоза составляет 94%, у лиц старше 15 лет — около 80%. Частота выздоровления у детей — более 50%. Прогностически неблагоприятными факторами, которые влияют на продолжительность жизни больных острым лимфобластным лейкозом, являются распространенность процесса к моменту постановки диагноза, лейкоцитоз выше 15 Ч 103 в 1 мкл, увеличение селезенки, вовлечение в процесс узлов средостения, раннее поражение центральной нервной системы и возраст моложе 1 года и старше 10 лет.
Проводится немедленное лечение цитостатическими препаратами и только по специальным программам.
Целью лечения острых лейкозов является достижение и максимальное продление улучшения или выздоровление.
Острые лимфобластный и недифференцируемый лейкозы у детей. Лечение проводится по программам (разработанным различными авторами), которые позволяют более чем у 50% детей сохранять улучшение дольше 5 лет.
Улучшение достигается за 4-6 недель с помощью одной из 3 схем, следует отметить, что данные схемы были внедрены еще в 1980-1990 гг. и до сих пор не потеряли свою актуальность.
Винкристин по 1,4 мг/м2 1 раз в 7 дней внутривенно, преднизолон по 40 мг/м2 в день (в схемах, рассчитанных на 4-6 недель, преднизолон отменяют в течение 6-8 дней).
Винкристин по 1,4 мг/м2 1 раз в 7 дней внутривенно, преднизолон по 40 мг/м2 в день, рубомицин по 60 мг/м2 2 дня подряд на 2-й неделе терапии (на 10-й и 11-й дни курса).
Винкристин по 1,4 мг/м2 1 раз в 7 дней внутривенно, преднизолон по 40 мг/м2 в день, L-аспарагиназа в течение 10 дней по 100 ЕД/кг в день внутривенно после 4-6 недель применения винкристина и преднизолона (если нет полного эффекта).
При неэффективности лечения по схеме 1 в течение 4-6 недель (у лиц моложе 10 лет) назначают лечение по схеме 2 или 3.
При отсутствии эффекта от лечения по схемам врач назначает комбинации с онковином или с винбластином.
Закрепляющие курсы проводят 1-3 раза, в зависимости от значительности нарушения условий выполнения лечения в период улучшения, протяженности этого периода, распространенности лейкемического процесса в начале лечения, полноты полученного улучшения. Если врач обнаруживает селезенку в глубине подреберья, то это может послужить основанием для повторения курса закрепляющего лечения. Если селезенка увеличена, то врач ее пунктирует и в случае ее лимфоцитарного состава назначает лечение, направленное на поддержание улучшения.
Сразу после установления диагноза проводят спинномозговую пункцию с введением в спинномозговой канал метотрексата в дозе 12,5 мг/м2; во время улучшения и курса, закрепляющего улучшение, регулярно 1 раз в 2 недели повторяют спинномозговые пункции с введением метотрексата в дозе 12,5 мг/м2. В случае обнаружения любого числа бластных клеток в спинномозговой жидкости начинают лечение нейролейкемии, профилактическое облучение головы отменяется.
Достижение улучшения обязательно подтверждается контрольной пункцией костного мозга; первую после диагностической пункцию костного мозга в период улучшения производят через 7 дней после начала лечения (уменьшение бластоза в этом пунктате на 50% от исходного и более означает хороший прогноз), затем через 4 недели от начала лечения.
Пролиферативная активность лейкозных клеток резко возрастает после периода улучшения, как и после любого цитостатического курса. В связи с этим непосредственно после достижения улучшения врач назначает поддерживающее лечение.
В комбинации в период поддерживания улучшения дозы цитостатических препаратов, исключая винкристин и преднизолон, уменьшают вдвое.
Развитие полиневрита (снижение сухожильных рефлексов, мышечного тонуса, онемение в пальцах рук и ног и в дальнейшем развитие пареза конечностей с атрофией мышц), обусловленное токсическим действием винкристина, требует снижения дозы этого препарата вдвое, а при выраженности или нарастании изменений — замены его винбластином (через несколько недель после отмены препарата полиневрит проходит). Лечение цитостатическими препаратами отменяется при уровне лейкоцитов ниже 1 Ч 103 (1000) в 1 мкл, язвенном стоматите, диарее, тяжелой рвоте, при высокой температуре, сохраняющейся более 2 дней.
Профилактику нейролейкемии при острых лимфобластном и недифференцируемом лейкозах у детей проводят при цитологически нормальном составе спинномозговой жидкости (бластных клеток нет, цитоз менее 10 в 1 мкл) с первой недели улучшения.
Первая схема профилактики: облучение головы в суммарной дозе 24 Гр и параллельно 5 введений метотрексата эндолюмбально. Профилактику можно проводить в основном амбулаторно.
Условия для олл-ин
Если говорить о продуманном All-in, можно выделить несколько факторов.
Топовая комбинация (натс)

Если оппоненты не опытные или излишне агрессивные, можно неплохо заработать без риска проиграть все свои фишки.
Также с сильной комбинацией можно без опасения выдавливать других участников из раздачи.
Блеф и полублеф

allin соответственно
Во втором случае игрок имеет на руках дро и ожидает того, что на терне и ривере он закончит его и выйдет из раздачи с самой сильной рукой. В этом случае ситуация 50/50. Даже если его оппоненты не скинут после all–in, у него есть шанс выиграть за счет дро.
Малый стек

Таким образом он получает шанс значительно увеличить свой стек, без длительного проигрыша на блайндах. Эта стратегия называется push or fold.
Позиция для all-in
 Чтобы успешно идти в олл-ин, необходимо занимать выгодную позицию. Идеальным вариантом для этого является самое последнее место за игровым столом. Находясь на поздней позиции, можно анализировать действия оппонентов, которые делают свои ходы до вас.
Чтобы успешно идти в олл-ин, необходимо занимать выгодную позицию. Идеальным вариантом для этого является самое последнее место за игровым столом. Находясь на поздней позиции, можно анализировать действия оппонентов, которые делают свои ходы до вас.
Таким образом когда большая часть фолдит или колирует большой блайнд, скорее всего они не имеют сильных комбинаций и ждут флопа. На этом этапе их можно подловить и выкинуть из раздачи, пойдя all–in. Однако если до вас это действие уже кто-то сделал, необходимо фолдить не задумываясь.
Олл-ин на ранних позициях говорит либо о 100-процентном блефе, либо о наличии очень сильной комбинации на руках (КК, АА).
Также в онлайн покере существует такое понятие как авто-олл-ин. В этом случае действие производится автоматически, если игрок продолжает играть со стеком равным ББ или менее его. Стоит учитывать то, что в такой ситуации, автоматическое действие происходит только в том случае, если игрок находится в позиции МБ или ББ.
Клетки-лимфоциты: строение, функции, виды, где и как образуются.
ЛимфоцитывирусовбактерийлейкоцитовВиды лимфоцитов
| Название | Функции |
| B-лимфоциты | Синтезируют антитела – молекулы, которые связываются с антигенами (чужеродными частицами) и запускают иммунный ответ. За активацию B-лимфоцитов отвечают T-лимфоциты. Изменения, происходящие с B-лимфоцитами после активации:
|
| T-лимфоциты | Виды и функции T-лимфоцитов:
|
| NK-клетки | Эти лимфоциты еще называют естественными киллерами. Они уничтожают поврежденные клетки, которые не могут быть уничтожены T-киллерами. Чаще всего это опухолевые клетки, а также клетки, пораженные некоторыми вирусами. |
Образование лимфоцитов в организме
Стадии образования лимфоцитов
- Вообще всё кроветворение начинается с мультипотентной стволовой клетки. Она является «универсальной» и может стать предшественницей любой клетки крови: эритроцита, тромбоцита, любых видов лейкоцитов.
- Для того чтобы образовались новые лимфоциты, «универсальная» стволовая клетка должна трансформироваться в клетку-предшественницу лимфопоэза. Из неё могут образоваться только лимфоидные клетки, и никакие другие.
- Во время последующих делений эта клетка превращается в лимфобласт, а затем – в пролимфоцит.
- Пролимфоцит может трансформироваться сразу в NK-клетку или в «малый лимфоцит» — он является предшественником T- и B-лимфоцитов.
- Под влиянием T-лимфоцитов B-лимфоциты превращаются в плазматические клетки и начинают выделять антитела.
| Центральные лимфоидные органы | |
| Орган | Описание |
| Красный костный мозг | В красном костном мозге осуществляются начальные этапы созревания лимфоцитов. У детей этот кроветворный орган заполняет все кости. У взрослого часть красного костного мозга превращается в жировую ткань, он сосредоточен главным образом в позвонках, ребрах, костях таза, черепа, концах длинных костей рук и ног. Молодые лимфоциты находятся в периферической части красного костного мозга и постепенно, по мере созревания, передвигаются к центру. Затем лимфоциты выходят из красного костного мозга в кровоток и мигрируют в периферические лимфоидные органы, в которых происходит их дозревание. |
| Тимус (вилочковая железа) | В вилочковой железе осуществляются начальные этапы созревания Т-лимфоцитов. Наиболее активен тимус в раннем детском возрасте. В нем выделяют две части: центральную и окружающую её кору. В коре находятся Т-лимфоциты. По мере созревания они смещаются всё глубже и в конце концов выходят в кровоток, мигрируют в периферические лимфоидные органы. В подростковом возрасте начинается атрофия тимуса. |
| Периферические лимфоидные органы | |
| Орган | Описание |
| Селезенка | В селезенке выделяют красную и белую пульпу. В белой пульпе происходит дозревание T- и B-лимфоцитов, которые мигрируют сюда из тимуса и красного костного мозга. При поражении красного костного мозга селезенка может брать на себя его функции. |
| Лимфатические узлы | Лимфатические узлы распределены по всему организму, но работают вместе, как единый орган. В них происходит дозревание T- и B-лимфоцитов. В возрасте 4-8 лет активность лимфатических узлов максимальна. В 13-15 лет их формирование завершается. А в 20-30 лет начинается постепенная атрофия. |
| Скопления лимфатической ткани в кишечнике | Выполняют примерно те же функции, что лимфатические узлы. |
Хронический миелобластный лейкоз
Для миелобластного хронического лейкоза характерно постепенное развитие болезни. При этом наблюдаются следующие признаки:
- Снижение веса, головокружения и слабость, повышение температуры и повышенное выделение пота.
- При этой форме заболевания нередко отмечаются десневые и носовые кровотечения, бледность кожных покровов.
- Начинают болеть кости.
- Лимфатические узлы, как правило, не увеличены.
- Селезенка значительно превышает свои нормальные размеры и занимает практически всю половину внутренней полости живота с левой стороны. Печень также имеет увеличенные размеры.
Лечение миелоза
Лечебная терапия хронического миелобластного лейкоза выбирается в зависимости от стадии развития заболевания. Если оно находится в стабильном состоянии, то проводится только общеукрепляющая терапия. Пациенту рекомендуется полноценное питание и регулярное диспансерное обследование. Курс общеукрепляющей терапии проводится препаратом Миелосан.
Если лейкоциты начали усиленно размножаться, и их количество значительно превысило норму, проводится лучевая терапия. Она направлена на облучение селезенки. В качестве первичного лечения используется монохимиотерапия (лечение препаратами Миелобромол, Допан, Гексафосфамид). Они вводятся внутривенно. Хороший эффект дает полихимиотерапия по одной из программ ЦВАМП или АВАМП. Самым эффективным лечением лейкоза на сегодняшний день остается трансплантация костного мозга и стволовых клеток.
Что провоцирует / Причины Острого лимфобластного лейкоза:
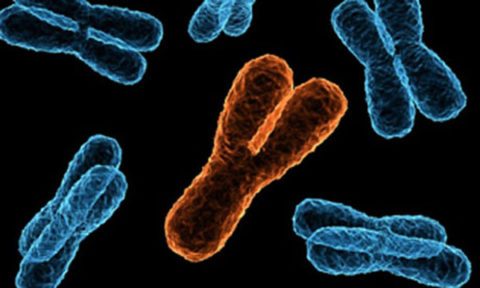
В генетической основе развития острого лимфобластного лейкоза лежат изменения в структуре хромосом, т.е. хромосомные аберрации. При лейкозах выделяют специфические или первичные и неспецифические хромомомнве аберрации. К первичным принято относить транслокации, делеции, инверсии, амплификации участков хромосом, содержащих онкогены, гены клеточных рецепторов, гены ростовых факторов. Подобные изменения способны образовывать новые последовательности ДНК и появление новых свойств у клетки, образование специфического клона. Вторичные хромосомные аберрации появляются на стадии опухолевой прогрессии в результате изменений сформировавшегося клона. Причем схожие аберрации могут наблюдаться при различных вариантах лейкозов. Так, филадельфийская хромосома может выявляться как при острых, так и при хронических лейкозах.
Причины развития острого лимфобластного лейкоза у детей до сих пор точно не установлены, однако имеются данные о большом значении инфекционных заболеваний в младенческом возрасте, воздействию различных физических (например, рентгенодиагностика, лучевая терапия, ионизирующая радиация), действие химических мутагенов. при воздействию бензола, среди больных, получавших цитостатические иммунодепрессанты (имуран, циклофосфан, лейкаран, сарколизин, мустарген и др.), биологических (вирусных) мутагенов на организм матери во время беременности. Доказана также связь между многими врожденными хромосомными аномалиями и развитием острого лейкоза.
Острый лимфобластный лейкоз у детей
Данное злокачественное новообразование считается самой распространённой формой лейкоза среди подростков и детей, выявляясь практически в 80% всех случаев. По статистике этой патологией ежегодно заболевает почти 500 подростков и детей в период от рождения до четырнадцати лет.
Острый лимфобластный лейкоз может поражать как детей любого возраста, так и взрослых. Хотя гораздо чаще это заболевание диагностируют среди мальчиков от года до пяти лет, чем девочек.
У детей острый лимфобластный лейкоз обусловлен злокачественными мутациями лимфоцитов, в результате которых новые клетки прекращают своё развитие. Такой процесс остановки может произойти на любом этапе формирования клеток, поэтому острый лимфобластный лейкоз может проявляться разными формами. Все они имеют разное клиническое течение болезни, и тактика лечения тоже будет зависеть от этих форм.
На данный момент нет точных причин, которые способствовали бы или влияли на развитие острого лимфобластного лейкоза у детей. Известно только, что заболевание начинает развиваться тогда, когда злокачественно изменяются предшественники лимфоцитов. Такие мутации меняют весь наследственный материал клетки. Но в основном остаётся непонятным, почему у одних детей эти изменения в генах приводят к образованию патологии, а у других детей – нет. Это можно также объяснить тем, что на острый лимфобластный лейкоз влияет не только генетическая предрасположенность, но и внешние факторы. Таким образом, это заболевание считается многофакторным.
Известно также, что такие заболевания как анемия Фанкони и синдром Дауна повышают риск развития данной злокачественной патологии у детей. Кроме того, излучение рентгеновскими лучами, радиация, химические канцерогены, медицинские препараты и определённые вирусы могут способствовать развитию острого лимфобластного лейкоза у детей.
В течение нескольких недель развивается первая клиническая картина заболевания. Так как опухолевые патологические клетки поражают постепенно весь костный мозг и другие органы, то и симптоматика острого лимфобластного лейкоза у детей вначале проявляется вялостью, отсутствием интереса к играм и бледностью. Это объясняется недостаточным количеством в организме ребёнка эритроцитов, которые доставляют кислород всем клеткам. А дефицит полноценных лимфоцитов и гранулоцитов ослабляет иммунную систему, что является следствием развития частых инфекций с лихорадочной температурой.
При отсутствующих тромбоцитах, возникают кожные кровоизлияния и кровоточивости слизистых. Злокачественные клетки, продвигаясь по всему организму, вызывают не только изменения крови, но и боли в разных органах. В первую очередь появляются болевые ощущения в костях рук и ног, после заполнения костного мозга и костных полостей лейкозными клетками. Иногда эти боли приобретают такую силу, что дети не в состоянии даже ходить. При скапливании патологических клеток в лимфоузлах, печени и селезёнке появляются боли в области живота. А при распространении заболевания в оболочки мозга дети жалуются на головные боли, у них отмечается паралич лицевого нерва, нарушается зрение и может открыться рвота.
Симптоматика острого лимфобластного лейкоза у разных детей может протекать и проявляться индивидуально. Поэтому для уточнения диагноза необходимо пройти полное диагностирование заболевания.
При подозрении на эту аномалию, педиатр назначает лабораторные исследования в виде развёрнутого анализа крови. А уже изменения в гемограмме вынуждают сделать костномозговую пункцию в стационаре, для окончательного подтверждения диагноза. Чтобы получить более точную информацию о поражённых органах назначают УЗИ, рентген, МРТ, КТ и сцинтиграфию скелета, люмбальную пункцию.
Причины и механизм развития лейкоза
Механизм развития заболевания включает появление злокачественных клонов — клеток, обладающих повышенной скоростью деления. Раковая клетка образуется из-за хромосомных нарушений — выпадения или переворота участков хромосом. Эти изменения возникают еще в эмбриональном периоде, однако острый лимфобластный лейкоз у детей развивается под влиянием следующих факторов:
- Воздействия ионизирующего излучения. Вероятность возникновения лейкоза увеличивается при прохождении лучевой терапии других онкологических заболеваний, особенно если радиотерапия применяется в сочетании с химиотерапией.
- Проникновения токсичных веществ в организм. Поражению кроветворной системы способствует отравление бензолом, введение химиотерапевтических препаратов.
- Вирусных инфекций. Лейкоз может развиться на фоне инфекции, вызванной вирусом Эпштейна-Барр.
- Генетической предрасположенности. Болезнь не передается по наследству, однако существуют генетические факторы, повышающие риск развития заболевания (синдром Дауна, анемия Фанкони).
- Расовой принадлежности. Острые лейкозы наиболее часто диагностируются у людей европеоидной расы.
- Половой принадлежности. Заболеванию более подвержены люди мужского пола.
- Рождения от многоплодной беременности. Повышает риск развития онкологического заболевания в первые месяцы жизни.
- Воздействия электромагнитных полей (например, при проживании вблизи линий электропередач или использовании сотовых телефонов).
Симптоматика
Развитие лимфолейкоза сопровождается появлением целого симптоматического комплекса. В самом начале развития недуга пациент может жаловаться на быструю утомляемость и вялость. У ребенка отсутствует желание участвовать в подвижных играх.
Заболевание вызывает кислородное голодание. Оно возникает по той причине, что при интенсивном размножении патологически измененных клеток деление нормальных клеток оказывается замедленным, равно как и их рост. Как следствие, развивается анемия и кислородное голодание.
Ввиду недостаточного количества лейкоцитов происходит снижение напряженности иммунитета. Недостаток тромбоцитов вызывает частые кровотечения и кровоподтеки.
Рассмотрим основные симптомы развития острого лимфобластного лейкоза у детей:
- Интоксикация организма. Поскольку иммунитет у малыша снижен, то его организм является беззащитным перед всевозможными бактериями и вирусами. Об их деятельности свидетельствуют такие симптомы интоксикации, как вялость, слабость, лихорадочное состояние, бледность кожных покровов. Нередко подобные симптомы сопровождаются повышением температуры.
- Нарушение дыхательной функции. Результатом увеличения лимфоузлов средостения являются нарушения ритма дыхания. В результате возможно наличие кровоизлияний в легочную ткань с симптомами в виде кашля с мокротой, в которой заметна кровь.
- Геморрагии. Речь идет о подкожных кровоизлияниях. Ввиду того, что в организме пациента присутствует сниженное количество тромбоцитов, на слизистых и коже ребенка появляются петехии – небольшие кровоизлияния. Также возможно появление крови в экскрементах, а также кровавая рвота.
- Синдром разрастания или гиперплазии лимфоидной ткани. Увеличивается печень, лимфоузлы и селезенка. Ввиду разрастания костного мозга может проявляться отечность, болезненность суставов. Кости становятся более ломкими, ввиду чего пациент будет подвержен переломам.
- Частое инфицирование кожи. При сниженном иммунитете даже незначительное кожное поражение приводит к последующему инфицированию. Больные лейкозом дети нередко страдают от фурункулеза, появления абсцессов в местах уколов и гнойного воспаления ногтевого ложа.
- Анемия. Характеризуется снижением количества гемоглобина и эритроцитов. Сопровождается сухостью и бледностью кожи и слизистых, снижением аппетита, слабостью.
Симптоматика
Обычно первые признаки лейкоза бывают весьма незаметными. Самочувствие ребенка на ранних стадиях заболевания практически не страдает. Малыш ведет привычный образ жизни. Заподозрить болезнь «визуально» не удается. Обычно лейкоз выявляется во время проведения клинических анализов или при переходе в активную стадию.
В течение некоторого времени у ребенка появляются неблагоприятные симптомы болезни. Часто изменяется оттенок кожи. Она становится бледной или приобретает землистый цвет. Слизистые оболочки могут эрозироваться и кровоточить. Это приводит к развитию стоматитов и гингивита. В некоторых случаях воспаления в ротовой полости бывают язвенно-некротическими.
Может наблюдаться увеличение лимфатических узлов. При некоторых формах лейкоза они становятся видны со стороны. Обычно лимфоузлы плотные на ощупь и очень плотно спаяны с окружающими кожными покровами. Врачи выделяют синдром Микулича. Это состояние характеризуется увеличением слезных и слюнных желез. Данный специфический синдром вызван лейкемической инфильтрацией.
Довольно частым симптомом становится появление мышечной боли и болезненности в области суставов. Это обусловлено развитием мелких кровоизлияний в суставных полостях. Длительное течение болезни приводит к развитию у ребенка патологической избыточной ломкости костей. Костная ткань становится рыхлой и легко подверженной любым повреждениям, а также механическому воздействию.
Активное развитие заболевания приводит к появлению нарушений со стороны внутренних органов. Для малышей, имеющих лейкоз, характерно увеличение и селезенки (гепатоспленомегалия). Обычно этот симптом можно легко выявить с помощью проведения пальпации живота или во время ультразвукового исследования.
Поздние стадии сопровождаются нарушениями в работе сердца. Этому во многом способствует выраженная анемия. Недостаточное поступление кислорода к сердечной мышце провоцирует усиленные сокращения сердца. У ребенка это состояние проявляется появлением тахикардии, а в некоторых ситуациях — даже аритмией (нерегулярным сердечным ритмом).
Стремительное развитие заболевания способствует нарушениям в физиологическом развитии ребенка. Обычно болеющие лейкозом малыши существенно отстают от своих сверстников по многим показателям здоровья. Длительное и тяжелое течение заболевания приводит к тому, что болеющие дети плохо набирают вес. Нарушения аппетита и побочное действие лекарственных противоопухолевых препаратов, а также последствия химиотерапии приводят к выраженным страданиям малыша.
Для лейкозов также очень характерно снижение количества лейкоцитов. В норме эти клеточки призваны защищать организм от любых инфекций. Снижение лейкоцитов (лейкопения) способствует выраженному снижению иммунитета. Малыши, страдающие лейкозом, в несколько раз чаще заболевают даже самыми простыми простудами. Дети, имеющие выраженную лейкопению, вынуждены проходить лечение в условиях специального стерильного бокса.
Виды
Классификация всех клинических вариантов достаточно сложна. Она включает в себя все формы заболевания, которые могут развиться как у новорожденных, так и у подростков. Она дает представление медикам о том, как определить заболевание у малышей. Ежегодно онкологические классификации пересматриваются. В них регулярно вносятся различные корректировки в связи с появлением новых результатов научных исследований.
В настоящее время существует несколько основных клинических групп новообразований крови:
- Острые. Данные клинические формы болезни характеризуются полным отсутствием здоровых клеток. При этом специфичные красные тельца крови не образуются. Обычно острые лейкозы у детей имеют достаточно тяжелое течение и характеризуются печальным, неблагоприятным исходом. Адекватная и правильно подобранная терапия способна несколько продлить жизнь ребенку.
- Хронические. Характеризуется замещением нормальных клеток крови белыми. Данная форма имеет более благоприятный прогноз и менее агрессивное течение. Для нормализации состояния используются различные схемы введения и назначения лекарственных препаратов.
Новообразования крови имеют несколько особенностей. Так, острая форма лейкоза не может стать хронической. Это два разных нозологических заболевания. Также течение заболевания претерпевает переход через несколько последовательных стадий. Острый лейкоз может быть лимфобластным и нелимфобластным (миелоидным). Данные клинические формы патологий имеют несколько характерных особенностей.
Острый лимфобластный вариант обычно проявляется уже у грудничков. По статистике, пик заболеваемости этим видом лейкоза приходится на возраст 1-2 года. Прогноз заболевания — неблагоприятный. Патология обычно протекает с тяжелым течением. Данная клиническая форма характеризуется появлением первоначального очага опухоли в костном мозге. Затем характерные изменения появляются в селезенке и лимфатических узлах, с течением времени болезнь распространяется на нервную систему.
Острый миелобластный вариант характеризуется появлением большого количества незрелых клеток — миелобластов. Первичные изменения происходят в костном мозге. С течением времени опухолевый процесс распространяется по всему организму ребенка. Течение заболевания достаточно тяжелое. Для выявления данного клинического варианта заболевания требуется проведение многочисленных диагностических обследований. Несвоевременное лечение или его отсутствие приводит к летальному исходу.
Основными признаками, характерными для новообразований крови, являются:
- Изменения показателей кроветворения. Появление в анализах нетипичных и незрелых клеток, которые полностью отсутствуют у здорового человека. Такие патологические формы способны очень быстро делиться и увеличиваться в количестве за короткий отрезок времени. Это особенность обуславливает стремительный рост новообразования и тяжесть течения заболевания.
- Анемия. Снижение количества красных кровяных телец – характерный признак новообразований кроветворения. Сниженное содержание эритроцитов приводит к тому, что наступает тканевая гипоксия. Это состояние характеризуется недостаточным поступлением кислорода и питательных веществ ко всем органам и тканям организма. Для онкологических новообразований характерны анемии тяжелого течения.
- . При данном состоянии снижается нормальное количество тромбоцитов. В норме эти кровяные пластинки ответственны за нормальное свертывание крови. При снижении данного показателя у ребенка появляются многочисленные геморрагические изменения, проявляющиеся появлением неблагоприятных симптомов.